Диабетическая ретинопатия
Диабетическая ретинопатия, или патологические изменения сетчатки при сахарном диабете – одно из многочисленных осложнений этого хронического системного эндокринного расстройства. И так же, как прочие осложнения диабета, ретинопатия этого типа весьма опасна в прогностическом плане, трудно поддается терапевтическому контролю и коррекции, а главное – не прощает пренебрежительного к себе отношения.
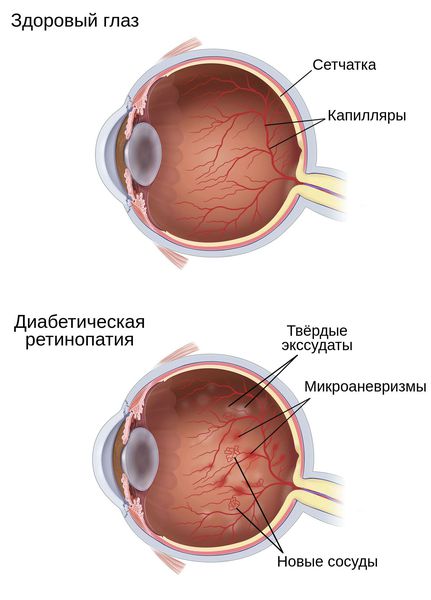
Как правило, развитие ретинальной (сетчаточной) патологии при диабете начинается ангиопатией – специфическим поражением сосудов, которое заключается в постепенном перерождении тканей сосудистых стенок на фоне общего обменного дисбаланса. Уплотнение и расширение сосудов, сужение их просветов, аномально высокая проницаемость стенок, утрата эластичности и пропускной способности – все эти явления в совокупности приводят к ишемии, то есть к дефициту кровоснабжения тех тканей, питать которые должна данная сосудистая система. В ряде случаев на поздних этапах в тканях начинается неоваскуляризация – процесс образования новых сосудистых сеток, что является реактивной попыткой организма в какой-то степени компенсировать недостаток поступающих с кровью питательных веществ и кислорода. Однако вместо компенсации такие новообразования, как правило, лишь отягощают клиническую картину.

В целом, диабетическая ретинопатия входит в число основных причин слепоты, развивающейся в трудоспособном и продуктивном возрасте. По сравнению со здоровыми выборками, больные сахарным диабетом слепнут до 25 раз чаще. Согласно статистическим данным, вероятность развития ретинопатии при сахарном диабете I типа с 10-летней длительностью течения составляет 50%, а к 20 годам течения достигает уже 85%, причем почти две трети ретинопатий в этом случае представлены уже наиболее тяжелой, пролиферативной стадией. При диабете II типа ретинопатия чаще проявляется поражением макулярной, – центральной, – зоны сетчатки, наиболее чувствительной к свету и ответственной за передачу четкого визуального сигнала через диск зрительного нерва в мозг.
На этапе пролиферации и рецидивирующих геморрагий (кровоизлияний) риск полной утраты зрительных функций в течение ближайших пяти лет достигает 50%, и необходимо интенсивное комплексное лечение, чтобы снизить этот риск до минимально возможного уровня.
Болезни глаз при сахарном диабете
Сахарный диабет может стать причиной ряд патологий оптической системы, таких как:
- Катаракта. В процессе ее развития, происходит помутнение хрусталика -важнейшей линзы, оптической системы глаза. При сахарном диабете, катаракта может развиться даже в очень молодом возрасте. Это связано с ускоренным прогрессированием заболевания спровоцированном гипергликемией.
- Глаукома. Она возникает вследствие нарушения нормального тока внутриглазной влаги, которая на фоне диабета, скапливается в камерах глаза и вызывает катаракту. При этом происходит вторичное повреждение нервной и сосудистой систем со снижением зрительной функции. К симптомам глаукомы относят формирование ореолов вокруг источников света, обильное слезотечение, нередко боль и ощущение распирания в пораженном глазу. Исходом заболевания зачастую становится необратимая слепота в связи с поражением зрительного нерва.
- Диабетическая ретинопатия. Это сосудистая патология, сопровождающаяся повреждением стенки сосудов глаза — микроангиопатией. При макроангиопатии поражение происходит в сосудах сердца и головного мозга.
Кто в зоне риска
- Люди с диабетом 1 и 2 типа. Большей опасности подвергаются те пациенты, которые отказываются соблюдать назначения врачей в отношении лечения диабета.
- Диабетики с большим «стажем». По подсчетам медиков, после 10 лет жизни с диабетом признаки ухудшения зрения замечают у себя 75% пациентов.
- Беременные с сахарным диабетом. Во время беременности диабетическая ретинопатия может прогрессировать.
Чтобы диабетическая ретинопатия не прогрессировала, нужна операция — коагуляция сетчатки. По данным исследований, на сегодня этот метод — самый эффективный для лечения диабета глаза и предупреждения слепоты. Он укрепляет сетчатку, снижает риск кровоизлияния.
Патогенез диабетической ретинопатии
Сахарный диабет — это заболевание, при котором в организме возникает нехватка инсулина из-за невосприимчивости к нему тканей . Данное состояние в первую очередь влияет на внутренний слой сосудистых стенок — эндотелий. Он выполняет множество важных функций: участвует в процессе обмена веществ, обеспечивает непроницаемость сосудистой стенки, текучесть и свёртывание крови, появление новых сосудов и пр.
Изменения эндотелия на фоне сахарного диабета происходят из-за каскада нарушений, спровоцированных длительной гипергликемией — высоким уровнем глюкозы в крови. В избыточной концентрации глюкоза быстро вступает в химические реакции, которые пагубно воздействуют на клетки, ткани и органы. Такой длительный процесс называется глюкозотоксичностью [3] .
Гипергликемия и глюкозотоксичность со временем приводят к гибели клеток в сосудах — перицитов, которые контролируют обмен жидкости, сужая и расширяя капилляры. После их разрушения проницаемость кровеносных сосудов сетчатки повышается, они становятся тоньше и растягиваются в связи с давлением скапливающейся жидкости под слоями сетчатки. Это приводит к образованию микроаневризм — небольших локальных расширений капилляров сетчатки, которые способствуют развитию ишемии (снижению кровоснабжения сетчатки) и появлению новых сосудов и тканей на глазном дне.
Таким образом, в развитии диабетической ретинопатии и её прогрессировании наиболее важное значение имеют два основных патогенетических механизма:
- Нарушение внутреннего барьера, который составляет эндотелий капилляров сетчатки. Из-за повышенной проницаемости стенок сосудов появляются отёки, твёрдые экссудаты (скопления жидкости) и кровоизлияния на глазном дне.
- Образование микротромбов и закупорка сосудов сетчатки. По этим причинам нарушается обмен веществ между кровью и тканью через стенки капилляров, появляются зоны ишемии и гипоксии сетчатки. Всё это, в свою очередь, приводит к появлению новых кровеносных сосудов на глазном дне.
Лечение диабетической ретинопатии
Выбор тактики лечения диабетической ретинопатии зависит от нескольких факторов. Одним из основных условий эффективного лечения является нормализация уровня глюкозы в крови, что достигается назначением сахаропонижающих препаратов или инъекций инсулина.
При выявлении на глазном дне характерных изменений, назначают лазерную коагуляцию сетчатки (фокальная лазерокоагуляция сетчатки). Метод заключается в прицельном воздействии лазерного излучения на неполноценные сосуды. Лазерный луч «прижигает» неполноценные сосуды, а также создает условия для временного улучшения оттока жидкости, скапливающейся в сетчатке.
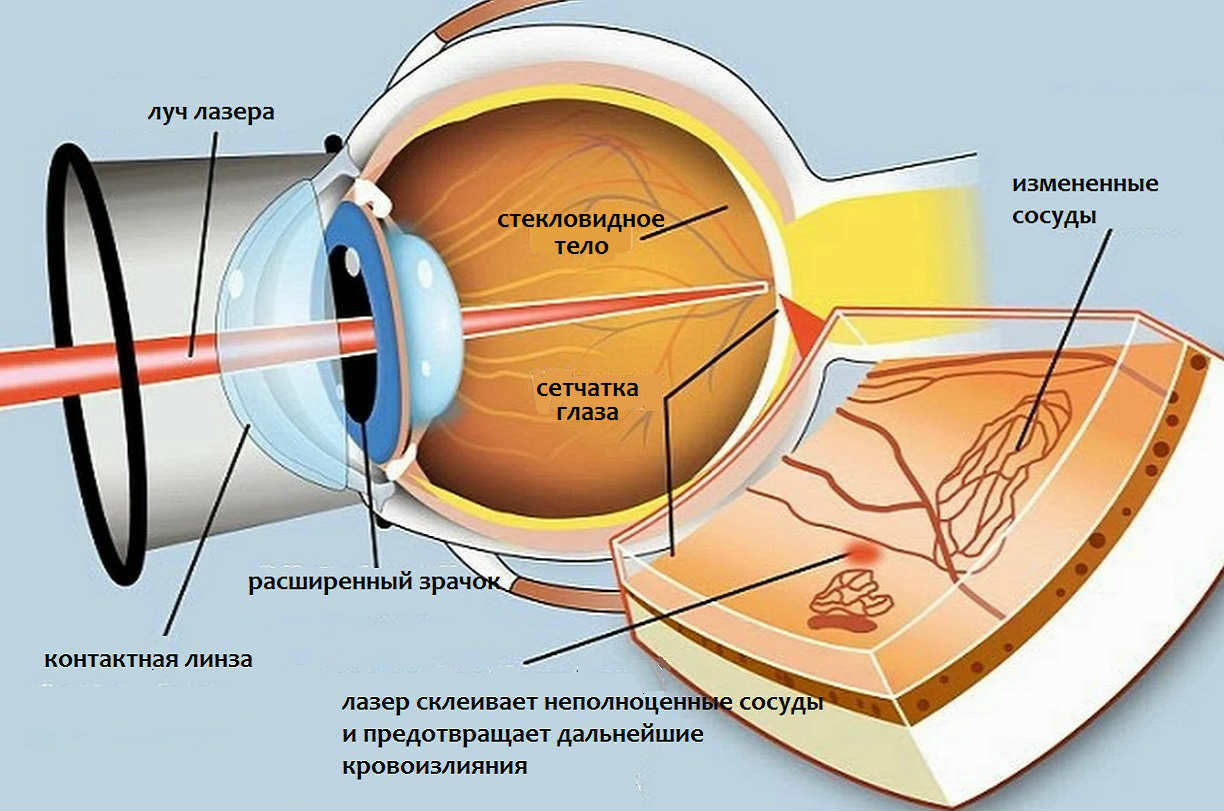
Помимо фокальной, может использоваться панретинальная лазерная коагуляция сетчатки (ПРЛК) — когда лазер воздействует практически на всю периферию глазного дна (за исключением макулы и диска зрительного нерва). Данная процедура не только убирает патологические сосуды, но и уменьшает потребление сетчаткой кислорода, что снижает вероятность их появления в будущем. [5]
Профилактика заболевания
Все пациенты, страдающие сахарным диабетом, должны не только находиться под наблюдением эндокринолога, но и своевременного проходить осмотр у врача-офтальмолога с проведением необходимых исследований, даже без наличия симптомов. В современных условиях развития медицины многие пациенты могут избежать возможных осложнений и рисков, связанных с данным заболеванием, при условии динамического наблюдения у врача-офтальмолога.
Уровень глюкозы и гликированного гемоглобина в крови — одни из важнейших показателей при лечении. В основе терапии лежит строгий регулярный контроль за указанными показателями. Необходимо тщательно организовывать лечение основного заболевания пациента – сахарного диабета.
В ходе лечения диабетической ретинопатии необходим мультидисциплинарный подход, к лечению должны привлекаться не только офтальмологи, но и эндокринологи. Выбор метода лечения во многом зависит от текущей стадии развития заболевания.
- Медикаментозная терапия. Применяются препараты ангиопротекторы, стероидные и нестероидные противовоспалительные лекарственные препараты, антикоагулянты, лекарства для улучшения микроциркуляции (по показаниям).
- Лазерное лечение. На данный момент времени самый эффективный и надежный метод предупреждения развития диабетической ретинопатии это лазерная коагуляция сетчатки (ЛКС). ЛКС — это амбулаторная процедура. Она абсолютно безболезненная для пациентов, при выполнении процедуры используется местная анестезия, которая и исключает болезненные ощущения. Цель проведения ЛКС — коагуляция («прижигание») ишемизированных зон сетчатки, а также наиболее несостоятельных «протекающих» сосудов сетчатки и, возможно, создание временных путей оттока скопившейся внутрисетчаточной жидкости.
- Эндовитреальное введение ингибиторов неоангиогенеза («Луцентис» или «Эйлеа») а также препарата «Озурдекс». Данный вид лечения применяется при развитии макулярного отека. Данные препараты вводятся в стекловидное тело в условиях операционной под местной капельной анестезией. После введения препарата через 1 — 2 часа пациент уходит с необходимыми рекомендациями домой.
- Оперативное лечение тракционных отслоек сетчатки, возникающих при пролиферативной диабетической ретинопатии. Используются современные методики витреоретинальной хирургии с введением в полость глаза специальных веществ — силиконовое масло или газо-воздушные смеси.
Самолечение недопустимо! Только врач-офтальмолог может оценить характер и стадию заболевания и, принимая во внимание возраст, сопутствующую патологию, состояние здоровья в целом, подобрать пациенту необходимые методики лечения.
