Туберкулез лимфатических узлов
Туберкулез лимфатических узлов это форма внелегочного туберкулеза, которая встречается довольно часто. Этот вид заболевания может развиваться вместе с туберкулезом легких, а может быть самостоятельным заболеванием.
Лимфатическая система является защитной стеной при развитии различных инфекций. Лимфоциты, это клетки, выполняющие иммунную функцию и защищающие организм от различных возбудителей. Лимфатический туберкулез – это изменения лимфоидных тканей в ответ на проникновение палочки Коха в лимфатическую систему. Если микобактерии попадают в лимфатическую систему в небольшом количестве, лимфоциты с ними справляются, и развития заболевания не происходит. Но если иммунитет человека ослаблен, или бактерий слишком много, тогда возникает лимфатический туберкулез.
Риск инфицироваться лимфатическим туберкулезом одинаков для любой категории населения. Но чаще всего страдают дети и молодые женщины. Дети очень тяжело переносят это заболевание, как правило, с многочисленными осложнениями.
Пути инфицирования
Туберкулез – опасная инфекционная болезнь. Возбудителем является микобактерия, названная в честь Роберта Коха, который занимался ее изучением. Эта бактерия устойчива к факторам внешней среды. Существует несколько путей передачи инфекции:
- Воздушно – капельный путь. При этом способе инфицирование происходит, когда на слизистые оболочки человека попадают слюна или мокрота зараженного человека. Происходит это, когда человек с открытой формой туберкулеза чихает, кашляет, разговаривает. Микрочастицы жидкости вместе с возбудителем попадают в воздух. Они могут оставаться жизнеспособными до полутора часов. Затем они оседают на слизистых оболочках здорового человека и проникают в лимфатические узлы.
- Употребление в пищу зараженных продуктов. Животные, как и человек подвержены туберкулезу. Мясо и молоко животных содержат в себе возбудителя заболевания. Если эти продукты термически не обрабатывать, риск заражения существует. Сначала возбудитель попадает в кишечник, затем в лимфатическую систему.
- Контактный путь заражения встречается редко. Инфекция передается через открытые раны или поврежденные кожные покровы. Через кровь попадает в лимфатическую систему и там развивается заболевание.
- Бывают случаи, когда в лимфатической системе заболевание развивается из – за попадания возбудителя туберкулеза из других очагов инфекции в организме.
Клиническая картина
Туберкулез лимфоузлов: симптомы очень разнообразны. Течение заболевания в первую очередь зависит от состояния лимфатической системы. Болезнь может развиваться стремительно, с высокой температурой и ярко – выраженными симптомами. В другом случае симптоматика стерта, может не проявлять себя годами. Признаки, указывающие на развитие заболевания:
- Самый первый признак – это заметное увеличение лимфоузлов. Увеличиваться они могут и при других заболеваниях. Но если к этому признаку добавляются другие симптомы, характерные для лимфатического туберкулеза, обратиться к врачу следует немедленно.
- Субфебрильная температура.
- Сильная потливость, особенно проявляется в ночное время.
- Не проходящий, надсадный кашель.
- Потеря аппетита и потеря веса.
- Слабость, головокружение, сонливость.
- Быстрая утомляемость, упадок сил.

Туберкулез опасное заболевание. Хорошо поддается лечению на первых этапах болезни. При первых признаках болезни необходимо посетить фтизиатра.
Стадии заболевания
В течении заболевания различают несколько периодов, отличающиеся симптоматикой:
- Полиферативная стадия.
Начальная стадия заболевания, характеризуется увеличенными лимфатическими узлами. Болезненность при пальпации не всегда присутствует на этом этапе. В половине случает этот период заболевания протекает бессимптомно. Но встречаются случаи, когда начальная стадия протекает остро, с высокой температурой (чаще такое бывает у детей). Медикаментозное лечение дает хороший результат. Пациент может проходить медикаментозное лечение в домашних условиях. Далее лимфоузлы увеличиваются в размерах, оказывают давление на близлежащие ткани. Болезнь переходит во вторую стадию. - Казеозная стадия.
Характеризуется наличием мертвых клеток в лимфатическом узле. У пациента резко повышается температура. Лимфоузлы становятся, уплотненными, болезненными. Если происходит сдавливание бронхов или гортани, у пациента развивается сильный, непрекращающийся кашель. Лечение в большинстве случаев хирургическое. Пораженный лимфоузел удаляется. Далее проводится терапия противотуберкулезными препаратами. Лечение проводят в стационаре. - Абсцедирующая стадия.
Считается запущенным заболеванием. Отмершие клетки в лимфатическом узле превращаются в гной. Кожа над местом поражения становится тонкой, мягкой и приобретает сизый оттенок. Состояние характеризуется регулярной рвотой, потливостью, слабостью. Пациент резко теряет в весе. Лечение на этой стадии хирургическое. Врач вскрывает лимфоузел, удаляет гной. Рана ушивается, в полость вставляется дренаж. Через дренажную трубку происходит отхождение остатков гноя и промывание полости. Пациент продолжает принимать противотуберкулезные препараты. - Свищевая стадия.
Эта стадия является последней. Кожа над очагом истончается, происходит расплавление тканей, и гной прорывается наружу. Образуется значительная гнойная рана, которая будет долго заживать. Необходимо длительное лечение, которое заключается в приеме медицинских препаратов. Образовавшаяся язва промывается с антибиотиками и ежедневно перевязывается. После прорыва гноя, пациенту становится легче. Симптомы постепенно стираются, человек чувствует себя практически здоровым до следующего обострения. На коже остается обезображивающий рубец.
Если прорыв гноя происходит во внутригрудных лимфатических узлах, прогноз становится крайне неблагоприятным.
По локализации туберкулез различается несколькими формами:
- Шейный. Пораженные узлы располагаются на шее, под челюстью и подключичных впадинах.
- Внутригрудной. Лимфоузлы локализуются в грудном отделе. Они располагаются вдоль аорты и пищевода.
- Внутрибрюшной. Лимфоузлы располагаются в брюшной полости. Чаще всего развивается, как вторичное заболевание. Диагностируется в основном у детей.
Диагностика туберкулеза лимфатических узлов
Диагностика лимфатического туберкулеза начинается с пальпации лимфоузлов. Если они увеличены и болезненны, назначают аппаратную диагностику и лабораторные исследования.
Аппаратная диагностика проводится с помощью рентгенологического оборудования. Исследуют мягкие ткани в области поражения и внутригрудные лимфатические узлы. Если заболевание присутствует, будут выявлены кальцинированные образования внутри лимфатических узлов. УЗИ и компьютерная томография помогут точнее поставить диагноз. Так как при исследовании этими методами хорошо видно творожистое содержимое лимфоузлов.
Биопсия. С помощью тонкой иглы берется содержимое пораженного лимфатического узла. Этот метод достаточно точен, поскольку позволяет выявить наличие микобактерий.
Туберкулиновая проба. Такой метод диагностики проводится только детям. Внутрикожно в область предплечья вводится очищенный туберкулезный аллерген. Реакция оценивается через 72 часа.
Лабораторные исследования биологических жидкостей. Для диагностики лимфатического туберкулеза проводят забор крови, мочи, мокроты. Этот метод также является точным и позволяет подтвердить диагноз.
Дифференцированная диагностика туберкулеза лимфоузлов
При диагностировании лимфатического туберкулеза необходимо отличить его от воспалительных заболеваний и новообразований. Увеличение лимфатических узлов может быть спровоцировано чем угодно. Например, рак молочной железы метастазирует в шейные и подчелюстные узлы. Венерические заболевания могут стать причиной увеличения узлов в паховой области. Для того, чтобы точно поставить диагноз «лимфатический туберкулез», нужно обнаружить микобактерию Коха в содержимом лимфоузла.
Осложнения туберкулеза лимфоузлов
Лимфатический туберкулез часто сопровождается осложнениями. Особенно когда присутствуют сопутствующие заболевания: другие формы туберкулеза, СПИД, врожденные иммунные заболевания. Самые распространенные осложнения перечислены ниже:
- Образование абсцесса на пораженном лимфатическом узле.
- Возникновение кровотечения после вскрытия абсцесса.
- Генерализация заболевания. То есть вовлечение в патологический процесс нескольких групп лимфатических узлов.
- Образование свища и язвы.
Лечение
За долгие годы борьбы с туберкулезом, эта микобактерия мутировала и стала устойчива ко многим антибиотикам. План лечения должен быть расписан каждому пациенту индивидуально.
Успех лечения зависит от нескольких факторов:
- Стадия заболевания, с которой человек обратился в лечебное учреждение.
- Состояние иммунной системы пациента.
- Наличие или отсутствие сопутствующих заболеваний.
- Неукоснительное соблюдение рекомендаций врача.
Лечение больных с лимфатическим туберкулезом занимает несколько месяцев, и, как правило, проводится в стационаре. Дома может лечиться пациент с начальной стадией заболевания.

В зависимости от стадии заболевания и его прогноза лечение может быть консервативным и оперативным.
Консервативное лечение
Консервативное лечение – это терапия лекарственными препаратами. Основой лечения туберкулеза являются эти медицинские препараты:
Изониазид – лекарство выпускается в форме таблеток и ампул для инъекций. Точную дозировку назначает лечащий врач. Препарат имеет побочные эффекты: головная боль, тошнота, потеря аппетита.
Рифампицин. Сильнодействующий антибиотик. Хорошо зарекомендовал себя в борьбе с различными формами туберкулеза. Среди побочных эффектов самые частые это расстройства желудочно-кишечного тракта.
Этамбутол. Препарат обладает бактериостатическим действием на микобактерии туберкулеза. Препарат быстро усваивается и дает хороший результат.
Оперативное лечение
На следующей стадии, когда пораженный лимфатический узел наполняется мертвыми клетками, медикаментозное лечение становится затруднительно. Показано удаление лимфатического узла и дальнейшее лечение антибиотиками и противотуберкулезными препаратами.
На третьей стадии, когда весь лимфатический узел наполняется гноем и значительно увеличивается в размерах, содержимое узла удаляют, а в полость вводят специальный раствор. Лечение медикаментами не прекращают.
Когда открылся свищ, лечение состоит из промываний образовавшейся язвы и перевязок. Терапия лекарственными препаратами продолжается.
Кроме оперативного и консервативного лечения пациенту нужно соблюдать некоторые правила для успешного выздоровления:
- Отказ от алкоголя и курения принесет пользу организму.
- Большое значение для выздоровления имеет полноценное питание. Ежедневный рацион должен включать в себя: белки, жиры, углеводы, клетчатку, витамины.
- Все рекомендации врача необходимо выполнять. Принимать все назначенные препараты. Если делать это неправильно, болезнь может перейти в хроническую форму. Тогда вылечиться будет намного сложнее.
- Выполнять ежедневные физические упражнения. Делать зарядку.
- Проветривать помещение несколько раз в день. Делать длительные прогулки на свежем воздухе.
- Санаторно – курортное лечение благоприятно скажется на состоянии всего организма.
- Лечебное действие на организм оказывает посещение физиокабинета. Свищи и язвы лучше заживают при воздействии на них ультрафиолетового излучения. Лазеротерапия оказывает противовоспалительное действие.
Нужно помнить, лимфатический туберкулез излечим настолько, насколько пациент сам будет стараться вылечиться.
Туберкулез лимфоузлов — симптомы, первые признаки
 Туберкулез лимфоузлов проявляется вместе с поражением легких, лишь в редких случаях протекает отдельно от других.
Туберкулез лимфоузлов проявляется вместе с поражением легких, лишь в редких случаях протекает отдельно от других.
На сегодняшний день это самая распространенная форма внелегочного туберкулеза.
Чаще всего патология диагностируется у женщин, второе место отведено мужчинам, а вот дети болеют реже всего, однако именно у них заболевание отличается сложным течением и повышенным риском развития осложнений.
Туберкулез лимфоузлов у человека
Данный вид патологии является результатом микобактериальной инфекции лимфатических узлов и известен как лимфаденит. Такой тип внелегочного заболевания наблюдается чаще всего у лиц с ослабленным иммунитетом, на которых приходится до 50% случаев заболевания.
Известно, что патология поражает людей с древности. В средние века прикосновение короля считалось целебным от данного недуга. В наше время хирургия сыграла решающую роль в диагностике и лечении туберкулеза лимфатических узлов.
Однако за последние несколько десятилетий значение оперативного вмешательства уменьшается, поскольку оно чревато сопутствующими заболеваниями и осложнениями. Как и при инфекции в легких, противотуберкулезная химиотерапия стала стандартом в лечении больных, а новые диагностические методы (например, аспирация с помощью тонкой иглы) заменили более опасные способы изъятия тканей.
Данная форма недуга является мягкой по своему течению и поддается лечению, но не обязательно избавляет пациента от общей инфекции. Очень распространена среди детей и подростков.

Возможно, доброкачественность этой формы инфекции можно объяснить тем, что лимфатические узлы сопротивляются проникновению микроорганизмов в тело и могут уменьшать патогенность бактерий. Поражение бывает локальным, способным влиять на шейные, бронхиальные или брыжеечные лимфоузлы, и системным, распространяясь по всему телу.
Сегодня около 95% специфических лимфатических инфекций у взрослых вызваны Mycobacterium tuberculosis, а остальные — нетипичной или нетуберкулезной микобактерией. У детей ситуация несколько иная.

Иммунитет, в частности Т-клетки здорового организма, играют важную роль в борьбе с инфекцией. Они производят специальные вещества — цитокины, которые позволяют иммунной системе разрушать микобактерии и образовывать бугорок.
Поэтому у людей с ВИЧ-инфекцией заболеваемость туберкулезом лимфатических узлов в 500 раз выше, чем у населения в целом.
www.emedicine.medscape.com
www.henriettes-herb.com
Первые признаки патологии
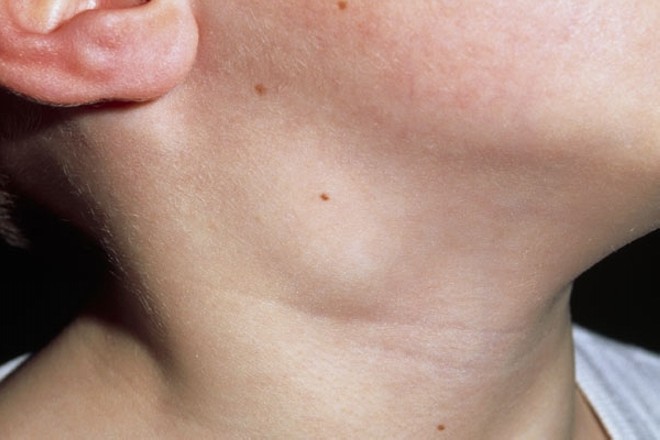
Пациенты сообщают о безболезненной, увеличивающейся припухлости в области лимфатических узлов. К системным (общим) симптомам туберкулеза лимфоузлов относят: лихорадку, озноб, потерю веса или недомогание у 43% больных.
Первые признаки и симптомы туберкулеза лимфоузлов:
- увеличение любого лимфоузла, но поражение шейных более распространено;
- плотные образования становятся ещё твёрже со временем, поскольку болезнь прогрессирует;
- нередко очаги наполнены жидкостью и связаны фистулой (отверстием) с окружающей средой;
- множественность образований (одно уплотнение бывает редко);
- у трети пациентов поражения симметричны в обеих половинах тела.
www.emedicine.medscape.com
Основные симптомы заболевания
У всех больных наблюдается ночная потливость, потеря веса и слабость. Туберкулезная инфекция чаще всего поражает шейные лимфатические узлы (63,3%), затем средостенные (26,7%) и подмышечные (8,3%). У 35% больных отмечается лимфаденопатия более чем в одном месте.
При шейной форме заболевания может не быть признаков наличия бактерий, пока не станет очевидным, что происходит постепенное увеличение узлов. Это становится причиной обращения в клинику.

При наличии первичного кишечного туберкулеза, патология обычно распространяется в брыжеечные узлы. Состояние может сопровождаться перитонитом с гнойным выпотом в полость живота. Присутствует непостоянная лихорадка. Кожа сухая и бледная. Отмечается истощение и анемия.
Заболевание принимает хронический характер почти во всех случаях. Опасность заключается в том, что оно вызывает активную инфекцию за пределами лимфатических узлов, вызывая туберкулез костей, почек и легких.
www.journal.chestnet.org
www.henriettes-herb.com
Заражение периферических лимфоузлов
Туберкулез обычно вызван вдыханием воздуха, загрязненного микобактериями. Затем микробы перемещаются из легких в периферические лимфатические узлы.
Симптомы туберкулеза периферических лимфатических узлов включают:
- лихорадку;
- безболезненные и плотные припухлости на шее, в подмышках и паху, реже в других областях;
- язвы на коже;
- потливость.
Диагностика туберкулёза периферических лимфоузлов включает:
- биопсию пораженной ткани;
- рентген грудной клетки;
- КТ-сканирование шеи;
- выращивание культуры бактерий в биоматериале, взятом из лимфатических узлов;
- анализ крови на ВИЧ;
- пробу Манту.
Лечение обычно состоит из приема 2-4 антибиотиков в течение 9-12 месяцев, к которым относятся:
- этамбутол;
- изониазид;
- пиразинамид;
- рифампицин.
www.medlineplus.gov
Болезнь внутригрудных лимфатических узлов
При возникновении заболевания в бронхиальных гландах может развиться туберкулез легких. Состояние проявляется бронхитом с наличием кашля и лихорадкой. Гнойная мокрота содержит кровь и бациллы.
Необычно большие лимфоузлы могут сдавливать окружающие структуры, например, один из бронхов, что приводит к легочной инфекции и расширению альвеол (концов дыхательных трубок).

Туберкулез внутригрудных лимфатических узлов может привести и к другим осложнениям: дисфагия, фистула (отверстие), обструкция (сдавление) желчных путей и сердца. Иногда шейные узлы могут сжимать трахею, что приводит к затруднению дыхания.
www.henriettes-herb.com
www.lungindia.com
Как распространяется инфекция
На этом этапе человек не способен распространять микобактерии, потому что не выделяет инфицированных капель (от кашля и чихания). Рано или поздно (особенно без лечения), процесс распространяется на легкие и бронхи, больной становится заразным.
Бактерии проникают в организм путем вдыхания капелек после кашля или чихания инфицированных людей. Болезнь может быть ограничена легкими при сильном иммунитете или распространяться дальше при иных условиях.
Лимфатические узлы могут быть в первую очередь инфицированы при употреблении непастеризованного молока. Бактерии способны распространяться на кости или мозговые оболочки, что вызывает туберкулезный менингит.
Лимфоузлы при туберкулезе легких
При пальпации (ощупывании) лимфоузлы определяются как небольшие, плотные, четко ограниченные узлы, которые медленно увеличиваются в размерах до тех пор, пока не станут как куриное яйцо. Они остаются твердыми до тех пор, пока не произойдет нагноение.
После этого появляются симптомы лихорадки нерегулярного типа. Обычно усталость и потеря аппетита не являются чрезмерными, но имеется недомогание, истощение организма и анемия.
www.henriettes-herb.com
Опасная болезнь у детей
Обычно поражаются поверхностные лимфатические узлы, но также могут быть вовлечены и другие, такие как подчелюстные, околоушные, паховые и подмышечные. Часто лимфаденопатия является двусторонней. Также в процесс вовлекаются внутригрудные и брюшные лимфатические узлы.
Частота связанного легочного туберкулез варьирует от 5% до 62%. Лечение представляет трудности. Тем не менее, большинством случаев заболевания можно управлять применением антибактериальных средств, а хирургическое вмешательство требуется редко.

У некоторых детей, особенно с сосуществующими заболеваниями, появляются системные симптомы, такие как лихорадка, потеря веса, усталость и ночная потливость. Удушающий кашель может быть признаком выраженного медиастинального лимфаденита. 
Первоначально узлы твердые, блестящие и подвижные, не спаяны с окружающими тканями. Позже становятся матовыми, а кожа над ними краснеет. На поздней стадии узлы смягчаются, что приводит к появлению абсцессов, которые трудно излечить без хирургического вмешательства.
Для подтверждения диагноза требуется пройти кожный тест Манту, который является положительным у большинства детей с туберкулезным лимфаденитом. Вероятность ложноотрицательного ответа менее 10%.
www.lungindia.com
Эффективное лечение недуга
Инфекция не считается очаговым заболеванием, поэтому проводят системную химиотерапию. Медикаментозное лечение является стандартным для данного заболевания. Схемы приема антибиотиков, которые эффективны для легочной формы туберкулеза , могут применяться и к туберкулезному лимфадениту.

После увеличения чувствительности к препаратам, продолжают прием только двух антибиотиков в течение 6 месяцев. Противотуберкулезная терапия сама по себе имеет существенные недостатки из-за наличия побочных реакций.
Хирургическое лечение проводится, когда отсутствует улучшение от приема медикаментов. Операция также предназначена для установления диагноза, устранения местного процесса или дренирования фистулы (отверстия). Неправильное лечение во время хирургического вмешательства может привести к послеоперационным свищам и распространению микобактерий по крови.
Прогноз после правильной терапии благоприятный. Обычно большинству больных удается сдержать дальнейшее развитие заболевания.
Туберкулезный лимфаденит: причины, симптомы и лечение
Туберкулезный лимфаденит – одно из наиболее частых осложнений внелегочного туберкулеза. Оно диагностируется у 25% больных, страдающих этим инфекционным заболеванием, и сопровождается болезненностью и увеличением лимфатических узлов, недомоганием, упадком сил, головной болью, повышением температуры тела.
В чем суть заболевания?

Характерным признаком заболевания является уплотнение лимфатических узлов, их спаивание в конгломераты
Туберкулезный лимфаденит (туберкулезная периферическая лимфаденопатия) – это патология, сопровождающаяся изменением лимфоидных тканей на фоне вторжения в организм палочки Коха, являющейся возбудителем туберкулеза. Пораженные лимфоузлы увеличиваются в размерах и начинают производить повышенное количество лимфоцитов, что, в свою очередь приводит к образованию гранулем.
Причины
Причиной туберкулезного лимфаденита является инфицирование палочками Коха, передающимися воздушно-капельным (например, при чихании и кашле) или вертикальным (от матери плоду) путями. Попав в легкие, возбудитель поглощается клетками легочной ткани – макрофагами. Однако в определенный момент времени макрофаги перестают справляться с переработкой, что, в свою очередь, приводит к развитию туберкулеза легких или же к проникновению бактерий в лимфатическую систему и оседанию их в лимфатических узлах.
Стоит отметить, что развивается туберкулез далеко не у всех. Провоцирующими факторами в данном случае могут выступать:
- ослабление иммунитета;
- злоупотребление спиртными напитками;
- употребление наркотиков;
- прием медикаментозных средств, подавляющих действие иммунной системы;
- ВИЧ-инфекция.
Симптомы

Болезнь чаще всего вялотекущая, температура больного показывает субфебрильные значения (около 37,5), аппетит плохой или отсутствует, больной слабеет, и это может продолжаться долгое время
Туберкулезный лимфаденит проявляется не сразу. Инкубационный период может продлиться от нескольких недель и до нескольких месяцев, после чего у больных появляются следующие признаки:
- увеличение лимфоузлов в размерах (они могут достигать 3 сантиметров, становятся упругими, подвижными, болезненными);
- побледнение кожных покровов, лихорадка, повышение потоотделения;
- ухудшение аппетита, резкая потеря веса;
- упадок сил;
- изменение цвета кожных покровов над лимфоузлом на коричневый или желтый;
- рост СОЭ, уровня белков плазмы и лимфоцитов, снижение гемоглобина.
При вовлечении в патологический процесс внутригрудных лимфатических узлов наблюдаются симптомы общей интоксикации – ухудшение самочувствия, снижение аппетита, лихорадка, боль в груди, повышенное потоотделение, кашель.
К иным проявлениям болезни относятся:
- тошнота и рвота;
- вздутие живота;
- расстройство желудка;
- запоры;
- абдоминальные боли.
Последний симптом может быть связан с развитием спаек, обусловленным врастанием узла в расположенные около него структуры.
Классификация

Чаще всего болезнь поражает шейные, подчелюстные и подмышечные лимфоузлы, в процесс могут включаться несколько групп лимфоузлов с одной или с обеих сторон
В зависимости от стадии развития туберкулезный лимфаденит подразделяется на:
- пролиферативный;
- казеозный;
- абсцедирующий;
- свищевой.
Пролиферативный (разрастающийся) лимфаденит считается начальной стадией болезни и сопровождается упадком сил, ухудшением самочувствия, увеличением лимфатических узлов. Приблизительно треть заболевших испытывает боль. В некоторых случаях патология протекает бессимптомно. По мере прогрессирования заболевания лимфоузлы растут и в некоторых случаях спаиваются с близрасположенными, боль усиливается.
Казеозный лимфаденит сопровождается распадом клеток лимфоузла, их превращением в творожистую массу, и проявляется:
- слабостью;
- плохим самочувствием;
- повышением температуры тела;
- уплотнением, болезненностью лимфатических узлов;
- сильным давлением на пищевод при поражении шейных лимфоузлов;
- кашлем и болью в груди при инфицировании внутригрудных лимфатических узлов.
Абсцедирующий лимфаденит сопровождается замещением погибших клеток гноем и проявляется:
- размягчением и посинением лимфатических узлов;
- болью;
- лихорадкой;
- тошнотой и рвотой;
- усилением потоотделения;
- отсутствием аппетита.
Свищевой лимфаденит сопровождается:
- истончением кожных покровов и прорывом гнойного содержимого наружу;
- уменьшением выраженности симптоматики;
- развитием осложнений – эмпиемы плевры, гнойного медиастинита, пневмоторакса.
В зависимости от локализации пораженной области туберкулезный лимфаденит подразделяется на:
- шейный, распространяющийся на шейные, подчелюстные, яремные лимфатические узлы, а также лимфоузлы, находящиеся на передней поверхности шеи и надключичных ямках;
- внутригрудной, затрагивающий лимфоузлы, расположенные вдоль бронхов, легких, пищевода, в трахеобронхиальной области и области грудной аорты;
- внутрибрюшной, разрушающий мезентериальные и забрюшинные лимфатические узлы и диагностирующийся, как правило, у подростков и детей в качестве вторичной патологии, развивающейся на фоне поражения желудка или одной из частей кишечника.
Диагностика
Постановка диагноза происходит при помощи тех же методик и техник, какими выявляется сам туберкулез
Диагностика туберкулезного лимфаденита производится комплексно и включает в себя:
- опрос и осмотр больного, определение степени выраженности симптоматики, стадии и клинической картины болезни;
- общий и биохимический анализы крови;
- пробу Манту;
- рентгенографическое исследование;
- ультразвуковое исследование;
- компьютерную и магнитно-резонансную томографию;
- биопсию увеличенного лимфатического узла с целью анализа его содержимого;
- эндоскопическое ультразвуковое исследование (при глубоком расположении лимфатических узлов);
- уро-или холангиографию;
- лапаротомию (при инфицировании брыжеечных узлов).
Лечение
Рифампииин принимают внутрь натощак (за 1 час до еды) или вводят внутривенно капельно (только взрослым)
Лечение туберкулезного лимфаденита может производиться как консервативно, так и оперативно.
Консервативное лечение основывается на приеме определенных медикаментозных средств. К ним относятся:
- Изониазид. В подавляющем большинстве случаев используется для внутривенного или внутримышечного введения, однако может быть назначен и в форме таблеток. Обладает многочисленными побочными действиями – вызывает тошноту, рвоту, головные боли, кожные высыпания, расстройства печеночных функций. Не может применяться в терапии людей, страдающих эпилепсией, астмой, болезнью щитовидной железы, атеросклерозом.
- Рифампицин. Входит в группу антибактериальных препаратов. Может привести к развитию следующих побочных эффектов: расстройствам функций щитовидной железы, печени, снижению уровня лейкоцитов в крови. Не может быть использован при лечении людей с патологиями почек, беременных женщин и детей.
- Пара-аминосалицилат натрия. Выпускается в виде порошка, предназначенного для приготовления раствора. Может вызвать ухудшение аппетита, тошноту и рвоту, абдоминальные и суставные боли, бронхоспазмы. Не может быть использован для лечения людей с гепатитами и циррозом печени, язвой желудка, патологиями почек, носящими воспалительный характер.
При неэффективности медикаментозного лечения приступают к оперативному. Инфицированные узлы вскрываются, обеззараживаются и дренируются. В некоторых случаях производится иссечение лимфоузлов.
Профилактика и прогноз
Профилактика туберкулезного лимфаденита включает в себя:
- здоровый образ жизни;
- достаточную двигательную активность – пешие прогулки, зарядку, занятия спортом;
- укрепление иммунитета – качественное питание, закаливание;
- посещение морских курортов и санаториев.
Несмотря на то, что туберкулезный лимфаденит считается опасным заболеванием, своевременное и адекватное лечение способно привести к полному излечению.
Туберкулёз лимфоузлов
Туберкулёз лимфоузлов – это процесс стагнации организма человека, запущенный микобактериями. Бактерии – возбудители заболевания, запускают патологические изменения в структуре человеческого тела. Классифицируется как тяжёлое заболевание. Возраст пациентов, которых поразила патология, относительно молодой, варьируется от младенческого до среднего. Передаётся болезнь:
- воздушно-капельным путём;
- алиментарным;
- контактным.
Если носителем будет беременная женщина, заразится и эмбрион, находящийся в утробе матери. Единичные атаки бацилл ликвидируются лимфоцитами. Массовые нападения микробов приводят к патологическому поражению лимфоузлов. В процессе заражения у больных страдают узлы на шее, статистически – до 85%, остальные 15-20% приходятся на подмышечные, паховые или внутригрудные связки. Туберкулёз лимфоузлов – самый распространённый вид внелёгочного поражения организма бациллами Коха.
Симптомы
Поражение организма человека проходит в вялотекущем режиме. Болезнь может проявиться через 5-6 недель после заражения, чаще с 2-3 месяцев и до года. Симптомы появляются в виде изменений лимфоузлов:
- воспаление и увеличение узлов до 3 см;
- болезненные ощущения при пальпации;
- уплотнение и повышенная упругость.
Признак болезни часто выражается в уменьшении телесной массы и вздутием живота. Характерно повышенное потоотделение, потеря аппетита, частые позывы к рвоте. Кожа больного обретает желтоватый оттенок. Наблюдается внезапная слабость и усталость. Температура повышается до 38 градусов. У больных, которым диагностировали туберкулёз внутригрудных лимфоузлов, патология сопровождается сильным кашлем и болями в груди. Лимфоузлы, как правило, увеличиваются по одной стороне тела.
Диагностика
Специалисты квалифицируют 4 этапа развития болезни:
- полиферативный (сопровождается минимальным проявлением симптомов);
- казеозный (гибель большинства инфицированных клеток);
- абсцессы (образование гнойников);
- свищевой (выделение гноя через истощенный кожный покров).
Диагностику проводят на ранней стадии болезни пальпированием, визуальным осмотром лимфоузлов. При обнаружении характерных признаков внелёгочного поражения организма больному назначают:
- биопсию лимфоузла;
- аппаратную диагностику (рентген, УЗИ);
- анализ мокроты;
- забор крови;
- компьютерную томографию;
- игольную аспирацию.
В поражённом микобактериями лимфоузле находят гранулёмы, клетки Пирогова-Лангханса. Выявляют признаки абцессов и некроза. Пробы крови покажут уровень и скорость лейкоцитов. Анализ слюны позволит специалистам определить стадию патологии организма больного. У детей диагностику проводят, используя пробу Манту. Это подкожное введение туберкулина для выявления степени риска заражения. Результаты анализа становятся известны пациенту в течение 72 часов. При онкологических заболеваниях лимфоузлов у пациента проявляются те же симптомы, что и при туберкулёзе. Для определения точного характера патологии проводят дифференциальную диагностику.
Лечение
Лечение туберкулёза лимфоузлов проводится в прямой зависимости от стадии болезни. Своевременное обращение к опытным врачам позволит обойтись без хирургического вмешательства.

Первая стадия позволяет лечить патологию антибиотиками и противотуберкулёзными препаратами:
- Стрептомицин; Рифампицин; Амикацин; Пиразинамид;
- Изониазид; Этамбутол.
Второй этап лечения подразумевает хирургическое вмешательство. На этой стадии эффективность медикаментозного решения снижается вследствие нарушения структуры узла. Заражённый лимфоузел удаляется. После операции пациенту предстоит курс лечения с применением специальных препаратов. Если болезнь запущена, на третьем этапе применяют процедуру по отсасыванию содержимого гниющего лимфоузла. Операцию проводят под местной или общей анестезией. Используют специальные трубочки под дренаж. После очищения заражённого места внутрь вводится специальный лекарственный раствор. Последняя стадия подразумевает вскрытие места патологии. Очищение и промывание свищевых образований. В процессе лечения у некоторых больных область грудных узлов остается увеличенной, воспалённой. Это объясняется их интенсивной активностью к туберкулопротеину, который выделяют распадающиеся макрофаги.
Химиотерапию назначают каждому пациенту отдельно, учитывая тяжесть восприятия больным всех лечебных процедур. Иммунотерапия – базовый элемент комплексного лечебного процесса. Для коррекции и укрепления иммунитета применяют специальные препараты: Левамизол, Метилурацил. Не утратила актуальности и прививка БЦЖ. В тандеме с туберкулином они способствуют укреплению иммунной системы пациента. К препаратам требуется индивидуальный подход. Отмечаются противопоказания к применению:
- нарушение работы желудочно-кишечного тракта;
- токсикоз печени;
- аллергическое восприятие;
- кровотечения;
- головная боль.

Физиотерапия применяется практически при всех разновидностях туберкулёза лимфоузлов. Есть ограничения в применении к определённой категории больных. Противопоказания к применению:
- проблемы сердца;
- при наличии тяжёлой гипертонии;
- период вынашивания плода во время беременности;
- во время интоксикации организма.
Если у больного развивается активная фаза воспаления, физиотерапия противопоказана.
Важно помнить о необходимости непрерывного лечебного процесса. Пациенту предстоит пройти продолжительный курс терапии, с применением серьёзных препаратов. Антибиотики принимаются в течение двух месяцев. После двухмесячного курса лечения пациенты продолжают принимать Рифампицин и Изониацид в продолжении 4 месяцев. Течение болезни и лечения наблюдается врачом-фтизиатром. При соблюдении всех процедур и рекомендаций медиков велика вероятность, что пациент полностью излечим от туберкулёза лимфоузлов. Статистика полностью победивших болезнь составляет 98% от числа зарегистрированных пациентов.
Нетрадиционная медицина
Известны народные методы лечения от хвори. Если лечащие врачи не возражают, курс терапии помогут облегчить:
- Ванны с добавлением настоя из череды (траву залить водой, протомить на слабом огне 15 минут, добавить в ванну), принимаемые каждые два дня.
- Раствор малого чистотела, настоянного на воде, принимать внутренне 3 раза в сутки.
- Целебный чай, заваренный из сбора календулы, черной смородины, будры (100 г листьев черной смородины, по 75 г будры и календулы), принимать предпочтительно перед приёмом пищи, 4 раза по 150 мл.
- Медведка сушёная. Содержит в составе фермент, разрушающий бактерии.
- Сосновая пыльца способствует укреплению иммунитета.
- Настой кипячёной воды на основе ярутки полевой.
- Сбор, в составе которого спорыш, будра, полевой хвощ, буквица, пикульник и маргаритка (200 г буквицы, 100 г спорыша, 100 г маргариток, будра и полевой хвощ по 75 г, пикульник 50 г) принимать за полчаса до еды.
Снимет болезненные ощущения от свищей облепиховое масло. Применяется наружно и внутренне по чайной ложке в сутки.
Не рекомендуется заниматься самолечением. Использовать народные методы лечения только после консультации с врачами! Если медики не возражают, эти настои и сборы допустимо принимать комплексно.
Осложнения
Осложнения вероятны при наличии у пациента ВИЧ или других иммунных изменениях организма. Наиболее выраженным осложнением считается появление подкожного фиброза. Это так называемая «спящая» инфекция, которая при ослабленном иммунитете развивается с поразительной скоростью. Появляются бронхиальные свищи. Последствия туберкулёза лимфоузлов могут проявиться в виде:
- Пневмонии, лёгочной патологии, ателектаза;
- междолевого плеврита, пиоторакса, эмпиемы плевры;
- медиастинита, пневмоторакса.
При начальных симптомах в области лимфоузлов для избежания осложнений предстоит обратиться к квалифицированным специалистам. Вовремя проведённая диагностика поможет избежать серьёзных последствий.
Профилактика для больных
С туберкулёзом лимфы, как и со многими другими болезнями, организм человека справится быстрее при правильном лечении и сбалансированной профилактике. В первую очередь рекомендуется поддерживать иммунитет, для этого:
- практиковать правильное питание (исключить из рациона жирное мясо, молоко, сахар);
- избегать стрессов, потрясений;
- соблюдать режим, прописанный врачами;
- обязательные прививки;
- своевременное лечение хронических заболеваний.
По возможности стараться избегать контактов с больными людьми, заражёнными животными. Совершать для поддержания тонуса ежедневные пешие прогулки. Ежедневно делать обычную утреннюю зарядку. Соблюдать элементарные правила гигиены. Ограничить до минимума посещение мероприятий с большим количеством присутствующих людей. Стараться не пользоваться переполненным общественным транспортом.
Группа риска
В «группу риска» подверженных заражению входят люди с ВИЧ. Также любители табакокурения, наркозависимые и чрезмерно употребляющие алкоголь личности. У всех перечисленных индивидуумов, кроме инфицированных ВИЧ, туберкулёз узлов в основном относится к первичному периоду патологии.

Вторичный случай заболевания туберкулёзом лимфоузлов происходит только в случае снижения сопротивляемости организма, эндогенной реактивации локальных заражённых очагов. В современной медицине доказана роль лимфоузлов как рассадников распространения микобактерий во время рецидивов недуга.
У ВИЧ-инфицированных пациентов туберкулёз лимфоузлов обычно прогрессирует на последних этапах поражения иммунной системы. При ВИЧ патология затрагивает внутригрудную лимфу, реже внутрибрюшные и периферические связки в паху. Очаги имеют множественный характер заражения. Патологии подвергаются:
- лёгкие,
- плевра,
- почки,
- селезёнка,
- мозг,
- кишечник,
- перикард.
Болезнь начинает развиваться и может перейти в милиарный туберкулёз. Иногда у пациентов с иммунодефицитом проявление туберкулёза заметно только лимфаденопатией. Им назначается дифференциальная диагностика. Такой вид обследования попутно помогает выявить кроме туберкулёза: онкологию лёгких; лимфогранулематоз и саркоидоз Бенье-Бека-Шауманна.
Интоксикация у больных имеет ярко выраженный синдром длительной лихорадки с осложнённым дыханием. Присутствует общая слабость, нет аппетита, частая тошнота. Несмотря на негативный фон, состояние больного дозволяет вести образ жизни скорее подвижный, чем пассивный. Увеличение изолированных лимфоузлов брюшной полости у инфицированного, имеющего отрицательный иммунный статус, указывает на заражение туберкулёзом. Такой вид патологии редко встречается при других заболеваниях.
У детей дошкольного возраста и учащихся начальных классов диагностируется обычно туберкулёз периферических лимфатических узлов. Причин для появления болезни у данного контингента несколько, это:
- неблагополучные условия жизни, недоедание;
- отсутствие прививки или вакцинация некачественными препаратами;
- при наличии заражения параллельными болезнями, которые сопутствуют туберкулёзу.
Источником заразы становится сырое молоко или мясо, полученное от больной скотины. Бациллы могут передаваться через слизистую оболочку ротовой полости, кожу и глаза. При своевременной диагностике болезнь у детей благополучно поддаётся лечению.
Опасность заражения
Опасность заражения от больного человека очевидна, внелёгочный туберкулёз заразен. Заражение передаётся бациллами (палочками Коха), которые могут спровоцировать туберкулёз в лёгких или костную патологию. Чаще зараза передаётся воздушно-капельным, контактным, алиментарным (употребление мяса или молока от заражённого животного) путём. Скопление большого количества людей, передвижение в переполненном транспорте, общественные туалеты – среда обитания бактерий.
Соблюдение требований гигиены повышает шанс избежать заражения.
Основная задача лимфоузлов – предохранять организм человека от попадания в него чужеродных элементов, представляющих опасность. Узлы являются частью иммунной системы, в которой им отведена роль щита от вирусов и бактерий. Вырабатываемые лимфоциты успешно справляются со своей задачей. Важно помнить, что при повышенной и многочисленной атаке микобактериями организма лимфоузлы из щита превращаются в очаг распространения болезни.
Общая профилактика
Предупредить болезнь гораздо проще, чем лечить. Для этого используются некоторые разновидности профилактики туберкулёза.
Социальная: данный метод пропагандирует здоровый образ жизни. Улучшение быта и условий проживания. Развитие массовых видов спорта, полезное и здоровое питание.

Санитарная: профилактика – цель: предупредить появление туберкулёза. Акцент делается на работу с людьми в области санитарного образования. Рассказывает о пользе своевременного обследования и соблюдения всех санитарных норм и правил, создавая правильный фон для нормальной жизни.
Специализированная: программа по своевременной и правильной вакцинации. Вакцину вводят новорождённому ребёнку, ревакцинацию проводят через 7 лет.
Туберкулёз лимфоузлов относится к категории заболеваний, у которых тяжёлая клиническая форма. Кроме описанной выше «группы риска», этой патологии подвержены в первую очередь дети. Вторую строчку занимают женщины. Специальные исследования, проведённые социологами, показали, что количество заболевших за прошлый год превысило 10000000 человек. Массу пострадавших представляют люди, у которых проблемы с жильем, условиями быта, несоблюдающие базовые правила санитарии и гигиены. 42% заражённых – это ВИЧ-инфицированные, инфекционный порог которых сильно понижен на фоне сильного иммунодефицита.
Бациллы мутируют, приспосабливаются к препаратам. Вырабатывают устойчивость к антибиотикам. Поэтому врачи рассматривают комплексные методы лечения, с использованием сразу нескольких видов медикаментов. К каждому пациенту нужен профессиональный подход, даются клинические рекомендации. Препараты с противопоказаниями, у них присутствуют побочные эффекты. Категорически не рекомендуется практика самолечения.
В заключении стоит отметить, что необходимые знания о роли лимфоузлов в организме, понимание механизма их поражения, профилактика и своевременная диагностика помогут каждому человеку справиться с этим непростым заболеванием. Владение нужной информацией поможет не только не заразиться самому, но и предостеречь близких от риска. Ведите здоровый образ жизни, забросьте вредные привычки, соблюдайте рекомендаций медиков. Эти меры станут профилактикой туберкулёза лимфоузлов.
Туберкулез внутригрудных лимфатических узлов ( Туберкулезный бронхоаденит )
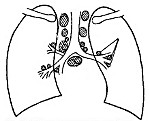
Туберкулез внутригрудных лимфатических узлов – это первичное поражение туберкулезной инфекцией лимфоузлов внутригрудной локализации, протекающее без образования первичного инфильтрата в легких и развития лимфангита. Заболевание проявляется слабостью, лихорадкой, снижением аппетита и веса, потливостью, параспецифическими реакциями, иногда кашлем и асфиксией. Диагноз устанавливают по данным осмотра, рентгенографии и КТ грудной клетки, туберкулиновых проб, биопсии лимфоузлов. Лечение туберкулеза ВГЛУ длительное; включает комбинацию туберкулостатических препаратов, иммуномодуляторы, диету, плазмаферез, лимфаденэктомию.
МКБ-10

- Причины
- Патогенез
- Классификация
- Симптомы туберкулеза ВГЛУ
- Осложнения
- Диагностика
- Лечение туберкулеза ВГЛУ
- Прогноз
- Цены на лечение
Общие сведения
Туберкулез внутригрудных лимфатических узлов (туберкулезный бронхоаденит) — специфическое воспаление лимфоузлов зоны средостения и корня легких, обусловленное микобактериями туберкулеза. Туберкулез внутригрудных лимфатических узлов (ВГЛУ) – основная клиническая разновидность первичного туберкулеза у детей, подростков и молодых лиц в возрасте 18-24 лет (до 80-90% случаев).
В связи с массовой БЦЖ-вакцинацией и химиопрофилактикой в настоящее время чаще возникает самостоятельно; реже — как инволютивная форма первичного туберкулезного комплекса (при легочном поражении). Для туберкулеза внутригрудных лимфатических узлов характерно хроническое течение с долгим сохранением активности специфического процесса в ткани узла и медленным регрессом. Большинство осложнений (до 70%) наблюдается в возрасте до 3-х лет.

Причины
Туберкулез (в т. ч., внутригрудных лимфатических узлов) вызывают бактерии рода Mycobacterium, чаще всего M.tuberculosis и M.bovis. Бронхоаденит развивается при первичном гематогенном или лимфогенном проникновении микобактерий туберкулеза в лимфоузлы средостения и корня легких. Реже он может быть итогом эндогенной реактивации ранее имевшейся туберкулезной инфекции в группе внутригрудных лимфоузлов.
Инфицирование происходит обычно воздушно-капельным путем от больного-бацилловыделителя, редко — пищевым, бытовым и трансплацентарным путем. В группу риска по возникновению туберкулезного бронхоаденита входят:
- непривитые и неправильно вакцинированные дети и взрослые
- лица с иммунодефицитом, (в т. ч., ВИЧ-инфицированные)
- курящие
- имеющие хроническую патологию, плохие бытовые условия
- испытывающие чрезмерные нагрузки, дефицит питания.
Патогенез
Туберкулезом может поражаться одна или несколько групп внутригрудных лимфатических узлов — паратрахеальных, трахеобронхиальных, бифуркационных, бронхопульмональных. Внутригрудные лимфоузлы, как основная структура иммунной системы легких, активно реагируют на первичное тубинфицирование. При этом отмечается гиперплазия лимфоидной ткани с увеличением объема узла и развитие специфического воспаления с постепенным формированием очагов некроза (казеоза). В будущем очаги могут уплотняться и замещаться известью в виде петрификатов, а капсула гиалинизироваться либо расплавляться с прорывом и распространением инфекции в окружающие ткани.
Классификация
Туберкулезный бронхоаденит чаще бывает односторонним, реже двухсторонним (при тяжелом неблагоприятном течении). Исходя из клинико-морфологической картины, во фтизиопульмонологии выделяют инфильтративную (гиперпластическую), опухолевидную (казеозную) и малую формы туберкулеза внутригрудных лимфатических узлов.
- Опухолевидная форма — тяжелая разновидность бронхоаденита, часто выявляется у маленьких детей при массивном тубинфицировании и проявляется существенным увеличением лимфоузлов (до 5 см в диаметре) вследствие разрастания и казеоза лимфоидной ткани внутри капсулы. Пораженные узлы могут спаиваться, образуя конгломераты.
- Инфильтративная форма. На фоне незначительного увеличения лимфоузлов преобладает перинодулярное воспаление за пределами капсулы с инфильтрацией прикорневых отделов легких.
- Малая форма туберкулеза внутригрудных лимфатических узлов встречается чаще, чем раньше, и проявляется чуть заметным увеличением (до 0,5-1,5 см) одного-двух лимфоузлов.
Симптомы туберкулеза ВГЛУ
Клиника туберкулеза внутригрудных лимфатических узлов опосредована характером, топографией, объемом специфического поражения и степенью вовлечения окружающих структур. Заболевание характеризуется преобладанием симптомов интоксикации, респираторными проявлениями и частыми осложнениями. Обычно бронхоаденит начинается постепенно. У детей возникают повышенная утомляемость, ухудшение аппетита, плохой сон, потливость по ночам, субфебрильные подъемы температуры, нервозность, снижение массы тела.
При опухолевидной и инфильтративной формах симптомы более выражены; их течение сопровождается общей слабостью, бледностью, фебрильной (до 38-39°C) и длительно сохраняющейся субфебрильной температурой. В раннем возрасте бронхоаденит может протекать остро, с высокой лихорадкой и резкими общими расстройствами. Возможен коклюшеобразный или битональный ночной кашель, вызванный сдавлением бронхов гиперплазированными лимфоузлами. Быстрое увеличение бифуркационной группы узлов может вызвать асфиксию.
Туберкулез внутригрудных лимфатических узлов может хронизироваться с развитием клинических признаков гиперсенсибилизации — т. н. параспецифических реакций (кольцевидной эритемы, блефарита, конъюнктивита, васкулита, полисерозита, полиартрита). Малые формы заболевания протекают скрыто. У БЦЖ-вакцинированных или получающих химиопрофилактику детей симптоматика бронхоаденита стертая, с волнообразным увеличением температуры, непостоянным кашлем или покашливанием, умеренной потливостью без параспецифических реакций.
Осложнения
Туберкулезный бронхоаденит нередко протекает с осложнениями: прорывом казеозного узла с формированием лимфобронхиальных и лимфотрахеальных свищей, туберкулезом бронхов, развитием сегментарного ателектаза легкого. Частым осложнением может быть неспецифический катаральный эндобронхит, экссудативный плеврит, туберкулезная диссеминация в легкие. Отдаленно могут появляться прикорневые бронхоэктазы, кровохарканье и легочные кровотечения, бронхолитиаз.
Диагностика
В случае подозрения на туберкулез внутригрудных лимфатических узлов необходимы тщательный сбор анамнеза, консультация фтизиатра, проведение туберкулиновых проб, рентгенографии легких, бронхоскопии, по показаниям — биопсии лимфоузла. Первостепенное значение в диагностике имеют:
- Физикальные данные. Типичными визуальными признаками бронхоаденита являются расширение мелких поверхностных сосудов венозной сети на груди и спине (симптомы Видергоффера и Франка). При значительных поражениях пальпаторно определяется положительный симптом Петрушки (боль при надавливании на верхнегрудные позвонки). Выслушивается притупление перкуторного звука, иногда могут появляться бронхофония и трахеальное дыхание ниже I позвонка.
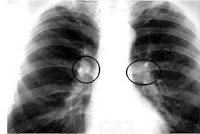
- Рентгенологическая картина. Туберкулез внутригрудных лимфатических узлов часто обнаруживается после проведения рентгенографии легких ребенку, имеющему вираж или гиперергическую реакцию пробы Манту. Инфильтративную форму отличают размытость наружных очертаний, небольшое расширение и смазанность тени корня легкого. Кальцинаты определяются в виде неравномерных округлых или овальных теней. При опухолевидной форме заметны расширение, удлинение и усиление интенсивности тени корней легких, имеющих четко очерченный бугристый контур. В диагностике «малых» форм на стадии инфильтрации пользуются косвенными рентгенологическими признаками. Для уточнения размеров и структуры лимфоузлов применяется МСКТ грудной клетки.
- Лабораторные данные. В крови возможен небольшой лейкоцитоз, эозинофилия, лимфоцитоз, повышение СОЭ. У специфическим анализам крови, подтверждающим факт наличия туберкулезной инфекции, относятся T-SPOT.TB и интерфероновый тест.
- Эндоскопия бронхов.Бронхоскопия показана при подозрении на туберкулез бронхов, неспецифический эндобронхит, лимфобронхиальный свищ и для дифференциальной диагностики.
Туберкулез ВГЛУ приходится дифференцировать с неспецифическими аденопатиями при пневмонии, гриппе, кори, коклюше; лимфогранулематозом, лимфосаркомой и саркоидозом легких, лимфолейкозом, опухолями и кистами средостения, метастазами рака.

Лечение туберкулеза ВГЛУ
Лечение туберкулеза внутригрудных лимфатических узлов при условии раннего начала, непрерывности и длительности (10-18 мес.) позволяет исключить осложнения и гарантировать полное выздоровление пациента. В начальный период (первые 2-6 мес.) терапии больные находятся в противотуберкулезном стационаре. Им назначаются специфические, дезинтоксикационные и патогенетические средства.
Показаны комбинация из 3-4 препаратов–туберкулостатиков (изониазида, рифампицина, пиразинамида, стрептомицина, этамбутола), гепатопротекторы, иммуномодуляторы, при высокой чувствительности к туберкулину — кортикостероиды, плазмаферез. При отсутствии положительной динамики лечения в течение 1,5-2 лет, осложнениях и формировании туберкуломы средостения химиотерапию совмещают с хирургическим лечением – лимфаденэктомией перерожденных внутригрудных лимфатических узлов.
Важным фактором является соблюдение высокобелковой, витаминизированной диеты. Дальнейшее лечение продолжается в условиях санатория, затем амбулаторно Целесообразно пребывание переболевших детей и подростков в специализированных детских садах, школах-интернатах.
Прогноз
Прогноз при туберкулезе внутригрудных лимфатических узлов, особенно малой форме – благоприятный, с полным рассасыванием специфического воспаления лимфоидной ткани и выздоровлением. Относительно благоприятным исходом считается кальцинация лимфоузлов, склероз корня легкого, образование бронхоэктазов. Прогрессирование туберкулезного процесса свидетельствует о неблагоприятном течении.