Лечение болезни Крона
Болезнь Крона относится к хроническим воспалительным заболеваниям кишечника. В стенке кишки развивается воспаление, которое зачастую распространяется на глубокие слои, приводит к нарушениям пищеварения (сильная диарея, недостаточное питание, потеря веса) и способно вызвать некоторые серьезные осложнения. Болезнь Крона относится к предраковым состояниям: у таких пациентов существенно повышен риск развития злокачественной опухоли в толстой кишке.
От болезни Крона невозможно излечиться полностью. Тем не менее, современные методы лечения помогают значительно уменьшить симптомы и даже привести к долгосрочной ремиссии. Многие больные ведут активную, полноценную жизнь. В Международной клинике Медика24 применяются все современные методики борьбы с этим заболеванием. Наши опытные врачи применяют лекарственные препараты новейших поколений, проводят хирургические вмешательства любой степени сложности в операционной, оснащенной современным оборудованием.


Определение болезни. Причины заболевания
Болезнь Крона (англ. Crohn’s disease) — хроническое воспалительное заболевание желудочно-кишечного тракта, характеризующееся сегментарным поражением стенки кишки с развитием местных и системных осложнений [1] [2] .
Синонимы заболевания: гранулематозный энтерит, регионарный энтерит, трансмуральный илеит, регионарно-терминальный илеит.
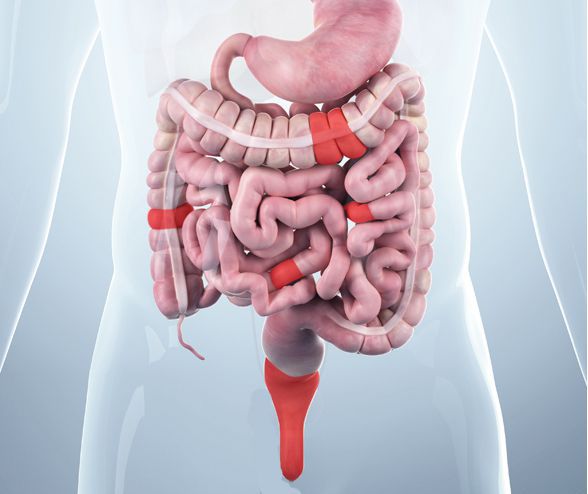
Частые проявления болезни Крона: боли в животе, хроническая диарея с выделением слизи и прожилок крови или без них.
Заболевание относится к группе воспалительных заболеваний кишечника и наряду с неспецифическим язвенным колитом способно поражать все отделы желудочно-кишечного тракта: от полости рта до ануса. Илеоцекальный отдел (место перехода тонкой кишки в толстую) — наиболее излюбленная локализация болезни Крона. При поражении этой области симптомы заболевания схожи с проявлениями острого аппендицита, что затрудняет постановку диагноза в экстренных случаях.
Распространённость болезни Крона
В большинстве западных стран заболеваемость болезнью Крона составляет 5-8 случаев на 100 000 человек в год. Основной пик заболеваемости приходится на возраст 20-40 лет, меньший — на 50-70 лет. Среди больных болезнью Крона 15-20 % составляют пациенты моложе 20 лет. Общая распространённость заболевания — 120-200 случаев на 100 000 человек [3] .
Причины болезни Крона
Точные причины развития болезни Крона до сих пор неизвестны. Существуют гипотезы, которые частично объясняет пусковые механизмы болезни:
- Генетическая предрасположенность. Описано более 160 генов-кандидатов, например при некоторых вариантах мутации NOD2 риск развития болезни Крона возрастает в 15-40 раз [11] .
- Факторы окружающей среды — в развитых странах уровень заболеваемости выше, болезнь Крона более распространена в северных регионах.
- Иммунная, инфекционная. У пациентов с болезнью Крона нарушается слизистый барьер кишечника, что позволяет бактериям проникать в него. Антимикробные пептиды, выделяемые в клетках Панета (клетки тонкой кишки), защищают слизистую оболочку от бактериальной инвазии, при болезни Крона экспрессия этих пептидов снижена. Кроме того, дисфункция аутофагии (естественное разрушение компонентов клетки) при болезни Крона повышает выживаемость бактерий. Эти механизмы запускают неконтролируемый иммунный ответ, приводящий к хроническому воспалению кишечника.
Все эти гипотезы свидетельствует о том, что этиология болезни Крона многофакторна, но некоторые аспекты до сих пор остаются неясными.
Факторы риска
- возраст (15-35 лет);
- семейный анамнез (у 20-25 % больных есть близкий родственник с болезнью Крона);
- расовая и этническая принадлежность — заболевание более распространено среди белого населения; — увеличивает риск возникновения болезни и ухудшает прогноз;
- аппендэктомия (операция по удалению аппендикса) — повышает риск развития болезни Крона, причины этого неизвестны.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Как лечат болезнь Крона?
На сегодняшний день полноценного лекарства от болезни Крона не существует, но есть ряд препаратов и мер, опосредованно облегчающих течение болезни. Чаще всего при болезни Крона применяются лекарства, но иногда может потребоваться операция.
Эти методики могут значительно уменьшить симптомы болезни и даже привести к долговременной ремиссии. Благодаря лечению многие люди с болезнью Крона могут жить нормально с минимальными ограничениями.
Стероидные препараты
Большинству людей с болезнью Крона необходимо время от времени принимать стероиды, например, преднизолон.
Эти препараты могут облегчить симптомы, так как уменьшают воспаление. Обычно их назначают в виде таблеток один раз в день, но иногда вводят в виде инъекций. Курс лечения обычно составляет несколько месяцев. Препараты могут вызывать побочные эффекты: увеличение веса, расстройство желудка, проблемы со сном, повышенный риск инфекций и замедление роста у детей.
Жидкая диета
Детям и подросткам может подойти жидкая диета (энтеральное питание). Диета предполагает замену обычного способа питания на специальные напитки, содержащие все необходимые питательные вещества. Обычно диета назначается на несколько недель.

Что делать при запоре: 7 причин и решений
Такой вариант позволяет избежать риска замедления роста у детей, что может произойти при приеме стероидов. У энтерального питания в среднем мало побочных эффектов, но некоторые пациенты могут страдать диареей или запорами.
Иммуносупрессоры
Эти препараты назначаются для того, чтобы снизить активность иммунной системы, и, как правило, если стероиды сами по себе не приносят эффекта. Препараты назначаются длительными курсами на несколько месяцев или даже лет. Среди побочных эффектов недомогание, повышенный риск инфекций и проблемы с печенью.
Биоподобные лекарственные препараты
Если другие лекарства не помогают, могут потребоваться более сильные лекарства, биоподобные лекарственные препараты. Препараты назначаются длительными курсами на несколько месяце или лет для предотвращения рецидивов болезни.
Биоподобные лекарственные препараты вводятся инъекционно или капельно каждые 2-8 недель. Среди побочных эффектов повышенный риск инфекций, зуд, боли в суставах, высокая температура.
Хирургическое вмешательство
Врач может порекомендовать операцию, если преимущества перевешивают риски или лекарства не работают. Операция может облегчить ваши симптомы и продлить ремиссию, но тоже не справляется с болезнью Крона окончательно.
Основной тип хирургического вмешательства при болезни Крона – резекция, удаление небольшого участка кишечника. Иногда дополнительно на несколько месяцев может потребоваться илеостомия, чтобы позволить кишечнику восстановиться.
Диета при ВЗК в фазу обострения
Как было сказано ранее, диета №4 с модификациями по Певзнеру не была разработана непосредственно для ВЗК, а рассмотренные выше современные варианты диет не имеют доказанной эффективности в индукции ремиссии заболевания. Поэтому у пациента (а иногда и у врача) возникает закономерный вопрос – как же тогда питаться в фазу обострения язвенного колита или болезни Крона?
Вопрос сложный, однозначного ответа на него не существует. Невозможно и абсолютно неправильно всем пациентам с ВЗК давать одни и те же рекомендации. Выбор системы питания, несомненно, зависит от диагноза заболевания, локализации воспаления в желудочно-кишечном тракте, тяжести течения болезни, наличия осложнений и сопутствующих патологий (поджелудочной железы, желчных путей и т.д.)
Так, пациент с легким течением болезни Крона без осложнений и язвенным колитом, ограниченным поражением (например, легкий язвенный проктит или эрозивное поражение участка толстой кишки при болезни Крона) может придерживаться рационального питания без особых ограничений. Питание должно быть сбалансированным и полноценным, протирать еду до состояния пюре не нужно. Конечно, вреда от такой кулинарной обработки не будет, однако качество жизни пациентов значимо страдает.
Дополнительными рекомендациями могут быть:
- исключение продуктов и компонентов пищи, раздражающих слизистую оболочку кишки (например, острые блюда, специи, маринады, уксус)
- ограничение плохо перевариваемых продуктов (например, семечки, орехи в большом количестве).
Врач-специалист, проанализировав на приеме жалобы лабораторные изменения и оценив сопутствующую патологию, может дать рекомендации по ограничению тех или иных продуктов. Так, например, при непереносимости молочного сахара лактозы ограничивают или исключают из рациона молоко и продукты на его основе. При сопутствующем поражении поджелудочной железы (панкреатит в фазе обострения) рекомендуется ограничить суточного потребления жиров.
При обострении ВЗК средней тяжести врач может рекомендовать щадящую пищу для желудочно-кишечного тракта: приготовление на пару, протирание или измельчение продуктов и блюд жесткой или плотной консистенции (как это предложено в противовоспалительном варианте диеты). При этом вовсе не обязательно исключать из рациона все фрукты и овощи.
Тяжелое обострение ВЗК обычно лечится в стационаре, где дополнительно к щадящей диете (не всегда полноценной) целесообразно добавление энтеральных смесей.
Во всех случаях важно своевременно выявлять и даже прогнозировать дефицит питательных веществ (витаминов, микроэлементов, белка), чтобы в дальнейшем за счет изменения диеты корректировать выявленные нарушения. Так, например, увеличение количества кисломолочных продуктов в рационе является одним из вариантов устранения дефицита кальция.
Пациентам, получающим иммуносупрессивную терапию стоит избегать продуктов и блюд, которые часто становятся источниками бактериальных инфекций и не прошли термообработку. Это может быть непастеризованное молоко, сырое мясо и рыба, а также такие блюда как тартар, карпаччо из мяса и рыбы.
Внутренние симптомы:
- четкая граница между пораженными и здоровыми участками кишки;
- утолщение стенок кишечника;
- слизистая покрыта бугристыми гранулемами, имеет множество трещин, язв и свищей;
- появление внутрибрюшного свища или абсцесса;
- при хроническом течении заболевания, наблюдается рубцевание соединительной ткани и сужению просвета;
- нарушение всасывания желудка, при котором полезные вещества и пища практически не усваиваются;
- цирроз печени и ее жировая дистрофия, хололитиаз;
- цистит, амилоидоз почек и прочие.
Болезнь Крона относится к достаточно серьезным хроническим заболеваниям ЖКТ, которая характеризуется частыми обострениями (до 1-3 раз в месяц). Потому в эти периоды следует особенно тщательно относиться к питанию. Нередко обострение заболевания может быть вызвано употреблением некоторых продуктов, которые внешне не вызывают аллергии у человека, но внутренне приносят усугубление заболевания и дальнейшему распространению очагов по кишечнику.
Для определения агрессивных продуктов иногда для больных назначается курс очистки кишечника жидкими витаминизированными и богатыми минералами коктейлями. Достаточно часто это могут быть молочные или безлактозные протеино-белковые напитки. Так на протяжении 2 недель следует употреблять эти напитки (даже в период обострения) с комплексом поливитаминов для поддержки организма. Затем в рацион начинают постепенно добавлять продукты питания в пюреобразном, вареном или натертом виде. Новый продукт следует вводить не чаще чем раз в 3 дня. Если же какой-то продукт вызывает основные симптомы заболевания, то перед употреблением нового продукта следует подождать пока пройдут симптомы. Это достаточно длительный процесс, однако достаточно действенный, позволяющий практически полностью сформировать рацион больного.
Когда будут выявлены все негативные и положительные продукты назначается диетическое питание отдельно на период обострения и ремиссии. При болезни Крона вся пища должна быть варенной, запеченной (не до золотой корочки) или приготовленная на пару, а также содержать достаточное количество белков, жиров и углеводов. По возможности необходимо пищу протирать до состояния пюре. Приемы пищи должны быть небольшими порциями, но не менее 4-5 раз в день.
Особенности течения болезни Крона у беременных

Нет точных данных относительно того, может ли женщина с болезнью Крона стать матерью. Одни врачи рекомендуют прерывать беременность, а другие считают, что успешные роды возможны. Как показало масштабное исследование, проведенное несколько лет назад, бесплодие развивается только у каждой 10 женщины с данным диагнозом.
Врачи рекомендуют предпринимать попытки зачать ребенка во время достижения стойкой ремиссии.
Это позволит избежать таких осложнений, как:
Беременность не приводит к обострению болезни Крона, но вероятность ее обострения выше именно в первом триместре, а также после перенесенного аборта. Как правило, пациенткам с болезнью Крона показана операция кесарева сечения.

Автор статьи: Горшенина Елена Ивановна | Гастроэнтеролог
Образование: Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности «Гастроэнтерология» — учебно-научный медицинский центр.
Наши авторы
