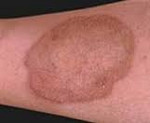
Мокнущий дерматит — причины, симптомы и лечение

Вследствие нарушения работы внутренних органов, может возникать масса различных заболеваний, среди которых мокнущий дерматит. Различные заболевания снижают уровень иммунитета, что также считается фактором способствующим развитию данного заболевания.
При заболевании очень важно сразу же обратиться за консультацией к врачу, он подтвердит диагноз и назначит необходимую терапию. Диагностика необходима, т.к. мокнущий дерматит схож симптомами с другими дерматологическими болезнями, такими как экзема или псориаз.
Мокнущий дерматит 7 фото с описанием
Причины мокнущего дерматита
Воспалительный процесс, вызванный мокнущим дерматитом обеспечивается воздействием многих негативных факторов, зачастую это внешнее воздействие. Самая основная причина способствующая развитию этого вида дерматита, по мнению специалистов нарушения в работе органов пищеварения и ЖКТ (желудочно-кишечный тракт). Помимо этого:
- сбои в работе эндокринной системы, или заболевания эндокринного хар-ра;
- болезни почек;
- поражение гельминтами;
- низкий уровень иммунитета;
- генетический фактор;
- бактериальные или грибковые инвазии;
- стрессы/психологические заболевания.
Внешние причины мокнущего дерматита:
- контакт с моющими средствами, косметикой, которые имеют в своем составе агрессивные компоненты; бытовая химия;
- аллергические реакции на продукты питания; медикаменты; химические компоненты и пр.;
- аллергия на природные компоненты – шерсть, пыльца, растения и пр.;
- неблагоприятная экологическая обстановка;
- контакт с химическими компонентами по долгу службы (медицина, клининг, строительство и пр.);
В связи с большим списком, возможных возбудителей мокнущего дерматита, выделены подвиды:
- Профессиональный.
- Грибковый.
- Бытовой.
У детей мокнущий дерматит возникает на чаще при наличии других дерматитов, например пеленочный, а так же на фоне существующей аллергии.
Симптомы мокнущего дерматита
Мокнущий дерматит имеет характерные симптомы, благодаря которым легко диагностируется:
- Возникновение сыпи (папулы/везикулы/язвы), с мутноватым содержимым;
- Вскрытие папул или везикул, вследствие чего образуются мокнущие участки кожи;
- Покрытие корочками, образование трещин.
Помимо основных симптомов, клиническая картина может варьироваться в зависимости от возраста пациента:
- Груднички и дети ясельной группы (до 3х лет) – сыпь возникает в основном на сгибах конечностей (руки/ноги), голова (предпочтительно на лице), в редких случаях сыпь возникает на корпусе. Возникают язвы с мутноватым содержимым, которые вскрываясь, образуют болезненные трещины, а с течением болезни (мокнущие участки подсыхают) образуются корочки.
- Дети старше трех и до подросткового возраста – в отличие от малышей сыпь мигрирует в область шеи, может возникать на ладонях, и также на сгибах. Помимо папул, на коже отмечается гиперемия и отечность тканей подверженных высыпаниям, дерма в этих местах может быть несколько уплотненной.
- Подростки (до 18 летия) – клиническая картина такая же как и у пациентов младшего возраста, но отличается склонностью к увеличению кожных поражений и их сливанию между собой.
- Люди старше – сыпь может образовываться практически на любых участках тела, предпочтительно в естественных складках кожи. Общие симптомы те же, но у взрослых отличительный признак образование эрозированных участков тела.
В разделе фото вы можете увидеть, признаки мокнущего дерматита у разных возрастных групп.
Мокнущий дерматит у взрослых
Дерматит у взрослых в основном возникает на фоне острых и хронических болезней (зачастую внутренних органов).
При проявлении любых подозрительных симптомов необходимо сразу же обратиться к врачу, для установления точного диагноза, т.к. мокнущий дерматит может быть спутан с проявление экземы.
Характерные симптомы среди пациентов старше 18 лет:
- образование сыпи в виде папул, с мутноватым содержимым;
- вскрытие папул, образование мокнущего участка;
- образование эрозированных участков;
- образование трещин, корочек;
- кожные поражения сливаются, занимаю большую площадь кожных покровов.
Сыпь сопровождается болью, к тому же существует опасность присоединения инфекции, что увеличит продолжительность лечения и может спровоцировать развитие осложнений, среди которых хроническая форма и постоянные рецидивы.
Мокнущий дерматит у детей
При возникновении дерматита у ребенка, в первую очередь необходимо провести ряд диагностических мер чтобы выявить и устранить причины способствующие возникновению заболевания.
Самые частые причины возникновения этого дерматита у малышей это уже существующая аллергическая реакция, пеленочный дерматит, бактериальные инвазии и др.
Заболевание проявляющееся у малышей приносит им сильный дискомфорт, так как образовавшаяся сыпь самостоятельно вскрываясь образует мокнущие участки, на которых возникают болезненные трещины.
Лечение мокнущего дерматита
Для назначения эффективной терапии, врач назначает ряд диагностических мер:
- забор крови и кала;
- аллергопробы;
- соскоб с пораженных участков дермы;
- гистологическое исследование;
- консультация узкоспециализированных врачей.
На основании полученных результатов анализов и исследований, дерматолог назначает терапию, которая направлена на устранение провоцирующего фактора.
Помимо лекарственной терапии, специалисты рекомендуют придерживаться диеты, основа которой правильное питание и исключение продуктов питания, которые могут спровоцировать развитие аллергии. Нежелательно к употреблению:
- яйца;
- мед;
- шоколад, кофе, какао;
- орехи;
- цитрусовые;
- морепродукты.
Желательно убрать эти продукты из рациона, или свести их употребление к минимуму.
Лечение мокнущего дерматита народными средствами
Наряду с медицинскими препаратами, есть несколько рецептов альтернативной (народной) медицины, которые применяя как дополнение к основному лечению, помогут избавиться от неприятных ощущений.
- Ромашка/кора дуба/календула — на их основе готовят отвары, и после остывания применяют в качестве компрессов. Такой отвар обладает ранозаживляющим и противовоспалительным действием.
- Крапива/подорожник/тысячелистник– на их основе изготавливают мази. Благодаря большому количеству витаминов в их составе, эти травы обладают заживляющими свойствами.
С помощью народных рецептов, вы можете немного облегчить состояние, но фитотерапия не способно губительно воздействовать на инфекции, поэтому необходим прием медицинских препаратов.
Перед применением, каких либо рецептов народной медицины, необходимо сначала проконсультироваться с вашим лечащим врачом о возможности применения каких либо препаратов. Особенно это важно в отношении детей.
Лечение мокнущего дерматита медикаментозными средствами
Лечение мокнущего дерматита подразумевает комплексную терапию в числе которойприем:
- Таблетки – антигистаминные (против аллергии); противовоспалительные (для снятия болевых ощущений, отечности и нормализации общего состояния); иммуномодуляторы (для поддержания уровня иммунитета).
- Мази и крема – подсушивающие или смягчающие в зависимости от этапа болезни, регенерирующие (для нормализации работы клеток и заживления тканей), гормональные.
- Антисептические растворы – для санации перед наложением мазей.
Все медицинские препараты назначаются лечащим врачом, на основании полученных анализов, самолечение чревато возникновением осложнений.
Профилактика мокнущего дерматита
Проще предотвратить недуг чем заниматься лечением, которое занимает долгое время и затратное, чтобы избежать заболевания мокнущим дерматитом следует:
- соблюдать правила личной гигиены;
- рацион питания должен отвечать основам правильного питания;
- носить одежду из натуральных тканей;
- исключать аллергены из рациона питания;
- использовать гипоаллергенную косметику и моющие средства;
- при контакте с бытовой химией и по долгу службы использовать средства защиты;
- лечить острые и хронические заболевания;
- поддерживать уровень иммунитета;
- придерживаться правил здорового образа жизни.
Если заболевание уже есть, для скорого выздоровления необходимо:
- соблюдать предписания врача, и не бросать лечение даже если симптомы болезни идут на спад;
- уделять особое внимание личной гигиене, чаще менять нательное и постельное белье;
- соблюдать диету назначенную врачом;
- сдавать анализы для контроля;
- производить ежедневную обработку пораженных участков.
При возникновении любых подозрительных симптомов необходимо сразу же обратиться за консультацией к врачу. Игнорирование заболевания чревато переходом в хроническую форму, а это значит постоянное развитие рецидивов.
Чтобы этого не допустить следить за свои здоровьем, вовремя проходите обследования и соблюдайте предписания вашего лечащего врача.
Мокнущий дерматит – особенности течения, лечение и профилактика
Кожная патология: отличительные особенности
Кожа подвергается разрушительным процессам, в результате чего проявляются эрозии, ранки, язвочки с выделениями сукровицы и гноя. Болезнь может поразить людей любого возраста и пола, в этом кроются ее основные особенности.
Мокнущий дерматит доставляет больному массу неприятностей: ощущение боли, жжения и зуда. Все эти детали негативным образом сказываются на психологическом состоянии, вследствие чего появляются комплексы, депрессии. Это является продуктивной почвой для сбоев в работе внутренних органов и систем, в том числе, кожной.
Причины, пусковые механизмы и типизация МД
При нестабильной работе пищеварительной системы человек страдает от накопления токсинов, которые не выводятся из организма. Кроме того, кишечник теряет способность к усвоению полезных веществ, не в состоянии расщеплять углеводы, белки и жиры. Дисфункция ЖКТ находит отражение на состоянии кожи и становится одной из главных внутренних причин появления мокнущего дерматита. К этой категории побудительных факторов можно причислить и нарушения деятельности поджелудочной железы, щитовидки, печени, почек. Генетическая предрасположенность, провоцирующая атопический МД, также считается внутренней причиной.
К внешним факторам относятся:
- Сильные переживания, приводящие к стрессам, перепады эмоций, депрессии.
- Аллергия на определенные пищевые продукты.
- Побочные действия фармакологических препаратов, в частности, отдельных компонентов, непереносимых организмом.
- Вредные испарения, контакт с токсичными химическими веществами, способными проникать вглубь дермы.
- Инфицирование грибками или вредными бактериями, которые находятся в кожных складках.
- Механические воздействия на кожу с появлением царапин и микротрещин создают идеальные условия для развития болезнетворных микробов. Это могут быть обычные травмы, результаты трения между складками кожи или о края одежды.
- Неблагоприятный экологический фон, присутствующих в отдельных географических зонах проживания.
Рассматриваемый вид недуга делится на такие типы по причинам возникновения:
- Профессиональный – связан с вредными условиями работы, способными вызвать кожное заболевание.
- Бактериальный (пиококковый) – возбудителями болезни выступают болезнетворные микроорганизмы.
- Грибковый – само название не требует комментариев.
- Бытовой – взаимодействие с агрессивными химическими средствами, применяемыми в быту.
Классификация заболевания предусматривает множество видов и подвидов, среди которых – мокнущий атопический дерматит представляет серьезную опасность и трудно поддается лечению. Этот недуг имеет наследственные причины, вероятность передачи ребенку значительно возрастает, если оба родителя имеют проблемы с кожей.
К основным пусковым механизмам можно отнести:
- Дисфункция центральной и/или периферической нервной системы.
- ВСД.
- Употребление редких, экзотических продуктов питания.
- Перемена места жительства, связанная с переездом в иную географическую полосу с резким изменением климата.
- Непосредственный контакт и/или проживание рядом с домашними животными.
- Компоненты косметики.
- Пыльца растений.
- Глистная инвазия.
- Диабет.
Симптоматика МД и постановка диагноза
Воспаление кожных покровов, проникающее вглубь, формирует очаги болезни, которым присущи такие признаки:
- На верхнем слое кожи возникают высыпания (везикулы).
- Появление пузырьков с сукровичным или гнойным (при инфицировании) содержимым.
- Отеки на месте покраснения.
Для взрослых больных характерны масштабные пораженные участки с появлением пузырей, которые сочатся, корочки постоянно трескаются, затем переходят в форму язвы и/или экземы. Чаще всего эти проявления наблюдаются:
- В складках тела.
- На тыльных сторонах кистей рук и ступней ног.
- В области щиколоток.
- На локтевых и коленных сгибах.
- На коже лица и шеи.
Больной испытывает чувство жжения, стянутости кожи, пораженные места беспрестанно чешутся и мокнут. Это доставляет человеку не только физические страдания, но и негативно влияют на нервно-психическое состояние.
У детей наблюдаются аналогичные симптомы, однако в зависимости от возрастной категории, течение болезни проходит по-разному. У новорожденных и до года могут появиться мокнущие пятна, пузырьки, появляется шелушение и зуд. У грудничков болезнь быстро поддается лечению и не оставляет следов.
Фото мокнущего дерматита грудничков:
 Фото мокнущего дерматита грудничков
Фото мокнущего дерматита грудничков
Что касается деток от 3 до 12 лет, МД протекает почти так же, как и у новорожденных, но к перечисленным симптомам прибавляются отеки, покраснения, болезненные эрозии. Лечение не дает быстрого эффекта, чтобы добиться полного выздоровления, понадобится немало времени.
Мокнущий атопический дерматит у детей на фото:
 Мокнущий атопический дерматит у детей
Мокнущий атопический дерматит у детей
В подростковом возрасте (13-18 лет), по причине гормонального дисбаланса, характерного для периода полового развития, болезнь может возникнуть спонтанно и таким же образом исчезнуть.
Очень важно правильно диагностировать МД, ведь от этого зависит качество лечения и результат.
В ходе осмотра доктор изучает характер симптомов и ставит предварительный диагноз. Чтобы не допустить ошибки, проводится проба кожной ткани в местах патологии, исследуется состав крови. После проведения аналитики полученного анамнеза, врач подтверждает наличие или констатирует отсутствие МД.
Очень важно точное определение причины недуга, чтобы вынести правильное решение, кому из специалистов участвовать в лечении: дерматологу, аллергологу, генетику или инфекционисту.
Основной принцип лечения: комплексность
Медиками разработан алгоритм, по которому больному назначается лечебный курс, он представляет следующие мероприятия в такой последовательности:
- Устранение раздражающих факторов, пусковых механизмов и иных внешних причин.
- Соблюдение специальной диеты.
- Медикаментозное лечение таблетированными средствами или иными лекарствами, принимаемыми внутрь (инъекции, капельницы).
- Применение лекарственных препаратов наружного действия.
- Физпроцедуры.
МД на руках и других частях тела у взрослых требует лечения антигистаминными и медикаментами, устраняющими воспаление, зуд и болевой синдром. К самым эффективным относятся таблетки: Тавегил, Кларитин, Телфаст.
Гормональные мази показаны пациентам, которые не получили желаемого эффекта от назначенных ранее лекарств: Фликсотид, Адвантан, Синафлан, Афлодерм.
Детям, страдающим МД, назначают медикаментозную терапию с применением средств с минимальными побочными эффектами: Судокрем, Цинокап, Деситин.
При разработке программы лечения, учитывается множество моментов, связанных с причиной возникновения МД, возрастом, индивидуальными характеристиками организма пациента.
Если в появлении недуга виновата нервная система (неврологические расстройства), такому больному обязательны лекарства седативной группы:
- Настойка или валериана в таблетках.
- Глицин.
- Ново-Пассит.
Таким больным также не рекомендуется употребление продуктов, напитков, содержащих кофеин. Придется забыть о любимом кофе и крепком чае даже по утрам. Такие вредные привычки, как курение или употребление алкоголя, необходимо искоренить. Иными словами, если желание избавиться от мокнущего дерматита велико, следует вести ЗОЖ.
МД, появившийся на фоне расстроенной системы пищеварения, рекомендуется лечить такими фармакологическими препаратами: Пробифор и иные пробиотики. Такой вид заболевания можно усугубить, если не исключить продукты:
- Апельсины, мандарины, абрикосы, клубнику.
- Шоколад и какао.
- Яйца.
- Цельное молоко.
- Острые, жареные блюда.
В рационе должны преобладать зелень, овощи, фрукты, кисломолочные продукты.
При мокнущем дерматите у грудничка диету должна соблюдать кормящая мама.
Для нормализации работы кишечника малыша понадобятся пробиотики: Бифидумбактерин, Линекс.
Сочащиеся ранки хорошо поддаются заживлению, благодаря компрессам с использованием марганцовокислого калия (раствор розового цвета), кислоты борной, физраствора. Затем можно усилить лечебный эффект Левомицетиновой пастой.
Подсохшие ранки превращаются в корочки, которые рекомендуют смазывать Левомиколем, Фукорцином или обычной зеленкой. С йодом нужно быть предельно осторожным, чтобы не обжечь и без того пораженное тело. В целях предотвращения попадания инфекции, допускается обработка йодом только по краю ранки. В противном случае, воспаление может увеличиться в размерах за счет разрушения эпителия под воздействием спиртового средства.
При использовании наружных лекарственных форм необходимо учитывать важный нюанс: одни мази и кремы показаны при мокнущих ранках, другие – при сухих. Если этот момент упустить, можно либо не достигнуть результата вообще, либо спровоцировать обострение. Подобный случай – лишнее подтверждение тому, насколько важна консультация врача, и напоминание об ответственности за собственное здоровье.
Мелкие пузыри необходимо вскрыть, но только с участием врача. Самостоятельное вмешательство может иметь не самые желаемые последствия. В стерильных условиях стационара дерматолог проводит процедуру вскрытия, затем обрабатывает больное место антисептическими препаратами с анилиновым красителем.
На завершающем этапе показаны физиотерапевтические методы, они помогают закрепить достигнутые результаты предшествующей терапии или вскрытия:
- Лазерное облучение.
- Магнитотерапия.
- Электрофорез.
- Грязи лечебные.
Народная медицина рекомендует
В природе известны тысячи видов целебных растений, спасающих людей от инфекции, купирующих боль, заживляющих раны. Именно из таких трав можно приготовить уникальные по своим свойствам настои, которые помогут решить проблему с затянувшимся мокнущим дерматитом.
Ромашка с дубовой корой
Равные части дробленой коры и ромашковых соцветий залить горячей водой в эмалированной посуде, потомить на еле заметном огне около 20 мин. После получасового настаивания можно начинать лечение – протирать дерматитные ранки.
Почки и верхушки молодых березовых побегов приготовить аналогичным способом, только настаивать 1,5 часа. Полученное снадобье утоляет сильный зуд.
Хмель с шалфеем
Настой, приготовленный из сбора таких растений, как ноготки, шалфей, череда, хмель (шишки), также вполне хорош для компрессов и протирания пораженных мест.
Если ранки при дерматите стали сочиться сильнее, ускорит подсыхание однородная масса из сырого картофеля, помещенная в мешочек из редкой марли. Его прикрепляют к больному месту на целую ночь.
Измельченные цветки, стебли и листья (2 ст. л.) смешать с очищенным растительным маслом (200 г), отправить в темноту, продержать 5 дней в темном помещении, затем перенести на 1 месяц в хорошо освещенную комнату. Процеженное лечебное масло перелить в пузырек из темного стекла. Используется для обработки ранок и трещин.
Ванны из лепестков барвинка
Проварить в течение четверти часа лепестки растения (2 ст. л.) с двумя стаканами воды. Можно применять в качестве компрессов или приготовить лечебную ванну.
Превентивные меры
Для взрослых пациентов и для детей профилактические мероприятия имеют много общего:
- Личная гигиена.
- Полноценное питание.
- Устранение раздражителей различной природы (физических, природных, химических, пищевых).
- Контроль работы внутренних органов и систем.
Что касается грудных детей, можно добавить здоровое питание кормящей матери (исключить из рациона лук, чеснок, насыщенные бульоны, редьку, острые пряные приправы). Также нужен правильный уход за телом ребенка, регулярное пребывание на свежем воздухе.
Для взрослых особые рекомендации:
- Активный образ жизни.
- Отказ от привычек, портящих здоровье.
- Внимательное отношение к физическому состоянию, при первых симптомам – обращаться к доктору.
- Не заниматься самолечением, не увлекаться бесконтрольным принятием фармакологических препаратов.
Можно ли вылечить атопический мокнущий дерматит на лице, шее, теле или конечностях: способы лечения и применения мазей, таблеток
Мокнущий дерматит – дерматологическое заболевание, при котором на кожном покрове появляются язвы и трещины, постоянно сочащиеся сукровицей. Патология практически всегда осложняется присоединением грибковой инфекцией или бактериального компонента, что формирует угрозу заражения крови. Чаще всего страдают ею взрослые и дети, у которых в анамнезе есть дисфункции пищеварительной системы.

Места локализации дерматита
Заболевание локализуется неодинаково у пациентов разного возраста.
У малышей до 3 лет мокнущие трещины в основном появляются на месте коленных и локтевых сгибов, лице. На других участках проявление заболевания возникает редко.
У детей от 3 до 12 лет и подростков характерные повреждения появляются на тыльной стороне ладоней, коже шеи и также в местах сгибов коленей и локтей. Проблемные участки кроме возникновения мокнущих язв характеризуются появлением уплотнений, отечности и выраженных покраснений.
Отличительная особенность протекания болезни у подростков заключается в том, что симптомы могут резко ухудшиться или, напротив, внезапно исчезнуть – это связано с гормональными перестройками организма в этот период жизни больного.
Взрослые страдают от эрозий и язв в кожных складках, на шее и лице, кистях и запястьях.
Вторичная инфекция
В связи с поврежденной защитной функцией кожи и нарушением количества и качества липидов кожи, у человека с дерматитом могут развиться вторичные бактериальные инфекции — бактериальные, грибковые и вирусные. Наиболее частой причиной становится бактериальная колонизация стафилококком, по некоторым данным им инфицирована кожа до 80% пациентов с атопическим дерматитом. К этому приводят несколько факторов — измененный эпидермальный барьер, повышенная адгезия бактерий, дефектный бактериальный клиренс и уменьшенные врожденные иммунные ответы. Стафилококковые и стрептококковые токсины инициируют активацию Т-клеток и воспалительных клеток, индуцируют IgE-опосредованную дегрануляцию мастоцитов и базофилов, в результате чего вторичные инфекции действуют как триггер хронических дерматитов.
Мокнущий дерматит, связанный с бактериальным инфицированием, характеризуется следующей симптоматикой:
- выраженная эритема;
- серозная экссудация;
- появление корок.
Наиболее явный признак инфекции — изменение цвета экссудата, сопровождающееся язвами. В нормальном состоянии он соломенно-желтый или прозрачный, тогда как при поражении кожи патогенным микроорганизмом выделения становятся зеленоватым или молочно-белыми.

Мокнущий дерматит инфекционной природы часто зависит от состояния эпидермальной защиты, поэтому у большинства пациентов эффективное лечение подразумевает использование местных стероидов или других противовоспалительных препаратов, а также увлажняющих средств для восстановления кожного барьера. В тяжелых случаях могут быть назначены местные или системные антибиотики общего или специфического действия, однако необходимо учитывать вероятность появления резистентности микроорганизмов к лекарственным средствам и ограничивать их использование. Так, контролировать стафилококковую флору помогает использование местных антисептиков, таких как хлоргексидин, триклозан и гипохлорит.
Появление экссудата и корок на месте возникновения дерматита — признак заболевания в острой стадии, таких как атопический или контактный дерматит. Для его лечения используются те же средства, что и при хронических состояниях, но проникновение препаратов в глубокие слои кожи может быть затруднено вследствие наличия корок. Первой линией терапии при таких дерматитах остаются местные кортикостероиды, но перед их использованием необходимо смягчить и осторожно снять обильный высохший экссудат.
Лечение
При терапии недуга важен комплексный подход, применения одних местных средств недостаточно. Помимо общего и местного медикаментозного лечения, важно скорректировать рацион питания и укреплять иммунитет.
Излечению в значительной степени способствует устранение основного раздражающего фактора, поэтому крайне важно определить главную причину возникновения аллергической реакции.
В качестве местной терапии у взрослых для снятия зуда, отечности и шелушения применяют мази и линименты, действующим веществом которых являются кортикостероиды.
- пропионат клобетазола (Дермовейт, Кловейт);
- дипропионат бетаметазона (Белосалик, Белодерм);
- валерат бетаметазона (Целестодерм).
В сложных, не поддающихся лечению кортикостероидами, случаях в терапии могут быть использованы средства, основным действующим веществом которых являются ингибиторы кальциневрина (такролимус, пимекролимус).
Эти препараты обладают более выраженным действием, поэтому решение об их использовании должно приниматься лечащим врачом.
Для терапии у детей эти средства не подходят, поэтому используют препараты с основой в виде дексаметазона или преднизолона.
Отличным вариантом, который можно применяться у детей с самого раннего возраста, является цинковая мазь, которая эффективно борется не только с симптомами, но и угнетает жизнедеятельность вредоносных микроорганизмов, способствуя скорейшему заживлению эрозий.
Медикаменты
Поскольку одной из основных причин развития болезни является острая или хроническая аллергическая реакция, пациентам назначают прием антигистаминных средств – Лоратадин, Кларитин, Тавегил и другие.
Новейшие исследования ученых доказали, что сбои в работе иммунной системы напрямую связаны с функционированием кишечника. Поэтому целесообразен прием препаратов, способствующих росту дружественной микрофлоры – пребиотиков и пробиотиков, таких как Аципол, Линекс, Бифидумбактерин.
Некоторые врачи назначают иммуномодулирующие препараты (Виферон, Галавит и другие). Мнение научного сообщества в отношении этих препаратов неоднозначно, поскольку принципы работы иммунитета не изучены до конца. Поэтому укреплять иммунитет при аллергическом характере кожных воспалений лучше натуральными средствами, вроде настойки эхинацеи, обязательно проконсультировавшись с лечащим врачом перед началом приема.
Народные средства
Народная медицина также обладает арсеналом целебных средств. На пораженные участки накладывают примочки из отвара ромашки, коры дуба, листьев березы или календулы. При серьезных повреждениях можно принимать ванны с этими отварами.
Мощное средство, которое применяют для лечения неприятного недуга – масло семян черного тмина. Оно является настоящим эликсиром здоровья для аллергиков и оказывает сильный противовоспалительный и общеукрепляющий эффект на организм в целом. Масло черного тмина при дерматите рекомендуется применять внутрь по 1-2 чайные ложки в день в течение месяца.
Местно применяют облепиховое масло, которое способствует ускорению регенерации и смягчению пораженных участков.
К народной медицине стоит обратиться в случае, если на возникновение недуга оказала влияние стрессовая ситуация. Применяют спиртовой настой или отвар травы пустырника, валерианы, мяты.




Народная медицина рекомендует
В природе известны тысячи видов целебных растений, спасающих людей от инфекции, купирующих боль, заживляющих раны. Именно из таких трав можно приготовить уникальные по своим свойствам настои, которые помогут решить проблему с затянувшимся мокнущим дерматитом.
Ромашка с дубовой корой
Равные части дробленой коры и ромашковых соцветий залить горячей водой в эмалированной посуде, потомить на еле заметном огне около 20 мин. После получасового настаивания можно начинать лечение – протирать дерматитные ранки.
Почки и верхушки молодых березовых побегов приготовить аналогичным способом, только настаивать 1,5 часа. Полученное снадобье утоляет сильный зуд.
Хмель с шалфеем
Настой, приготовленный из сбора таких растений, как ноготки, шалфей, череда, хмель (шишки), также вполне хорош для компрессов и протирания пораженных мест.
Если ранки при дерматите стали сочиться сильнее, ускорит подсыхание однородная масса из сырого картофеля, помещенная в мешочек из редкой марли. Его прикрепляют к больному месту на целую ночь.
Измельченные цветки, стебли и листья (2 ст. л.) смешать с очищенным растительным маслом (200 г), отправить в темноту, продержать 5 дней в темном помещении, затем перенести на 1 месяц в хорошо освещенную комнату. Процеженное лечебное масло перелить в пузырек из темного стекла. Используется для обработки ранок и трещин.
Ванны из лепестков барвинка
Проварить в течение четверти часа лепестки растения (2 ст. л.) с двумя стаканами воды. Можно применять в качестве компрессов или приготовить лечебную ванну.
Как долго проходит атопический дерматит на лице и на теле

Учитывая сложный генезис заболевания, сроки полного выздоровления всегда индивидуальны и зависят от правильности подбора лекарственных препаратов, общих условий жизни больного и состояния его здоровья в целом. Добиться стойкой ремиссии можно только полностью устранив факторы, провоцирующие аллергическую реакцию.
Язвы и эрозии на теле при соблюдении всех необходимых условий заживают быстрее – в среднем через 10-14 дней состояние эпидермиса начинается заметно улучшаться. На лице, где кожа более нежная, заживление проходит дольше – от месяца до двух. В любом случае, эти сроки индивидуальны. При лечении атопического дерматита крайне важен позитивный настрой, поскольку излишние негативные эмоции могут усугубить реакцию кожи.
Профилактика
Профилактические меры в первую очередь должны быть направлены на укрепление иммунитета, большую роль в работе которого играет кожа.
- Учитывая аллергический характер заболевания, необходимо избегать употребления в пищу продуктов с высоким содержанием аллергенов и химических веществ: искусственных красителей, консервантов, ароматизаторов. Эти компоненты способны накапливаться в тканях и лимфатических узлах, негативным образом влияя на работу органов выделительной и пищеварительной систем: печени и почек.
- Поскольку в наше время сложно найти экологически чистые продукты высокого качества, желательно периодически проводить комплексную очистку организма, посещать баню, сауну или кедровую бочку, проводить физиопроцедуры, способствующие выведению шлаков и токсинов, принимать травяные сборы, очищающие печень, почки и лимфу.
- Еще один серьезный фактор, который часто является причиной дерматитов – хронический нервный стресс. Поэтому полноценный отдых и укрепление нервной системы также входят в список профилактических мероприятий против атопического дерматита, в том числе мокнущего.
- Самый простой и доступный способ профилактики – ежедневное употребление достаточного количества чистой воды, которое способствует самоочищению организма.
Мокнущий атопический дерматит – заболевание, которое сложно поддается лечению, но современная медицина и правильный подход способны дать стойкую ремиссию и повысить качество жизни больного.
Профилактические меры
Для всех видов дерматита существуют одинаковые меры профилактики, которые позволяют избежать патологии или исключить её повтор.
Правила просты и легко выполняются даже в детском возрасте:
- Обязательное соблюдение личной гигиены;
- Полноценное и рациональное питание;
- Исключение контактов с аллергенами, особенно тем. Кто подвержен аллергическим реакциям;
- Избегание стрессовых ситуаций и нервных расстройств, а также конфликтных ситуаций дома и на работе;
- Не допускать развитие хронических заболеваний, постоянно следить за здоровьем;
- Повышать иммунные свойства организма;
- Бывать чаще на свежем воздухе и проветривать помещение;
- Заниматься спортом, активно проводить минуты отдыха.
Ка видите, средств, для лечения мокнущего дерматита достаточно, нужно только вовремя начать процесс и совершать процедуры регулярно, не откладывая на потом. При этом условии заболевание можно остановить и свести на «нет» за короткий промежуток времени.
Лечение мокнущего дерматита лекарствами и народными средствами: как избавиться от проблемы?
Кожа человека может пострадать от самых разных заболеваний. Одной из распространенных разновидностей воспаления кожных покровов является мокнущий дерматит.
Что это такое?
Термин «мокнущий дерматит» используется врачами при разных дерматологических болезнях, для которых характерно появление на коже очагов мокнутия. Это воспаленные участки, покрытые трещинками, из которых выделяется сукровица либо гной. Подобное нарушение может возникать у пациентов разного пола и возраста. Оно требует к себе пристального внимания и адекватного своевременного лечения.
При отсутствии терапии мокнущий дерматит может становиться хроническим, осложняться присоединением инфекции и другими неприятными состояниями. Терапией такого нарушения занимается врач-дерматолог.
Причины
Кожа может негативно отреагировать на самые разные внутренние и внешние факторы. Возникновение мокнущего дерматита чаще всего бывает связано с:
- Различными нарушениями в работе пищеварительного тракта. При таких проблемах со здоровьем продукты питания могут не расщепляться нормально в желудке и кишечнике, а также не усваиваться. На эти процессы кожа может реагировать очень остро.
- Функциональными нарушениями в деятельности печени либо почек.
- Пищевой аллергией.
- Хроническими стрессовыми состояниями, постоянным нервным перенапряжением, депрессивными расстройствами.
- Контактами с различными веществами, которые отличаются высокой степенью агрессивности и/или аллергенности. Это касается растений, химических веществ, разных косметических средств, животных и продуктов их жизнедеятельности. Чем чаще и интенсивнее человек контактирует с возможными аллергенами, тем выше риск развития дерматита.
- Наследственной предрасположенностью (это особенно касается случаев атопического дерматита).
- Бактериальными инфекциями кожи.
- Индивидуальной реакцией на употребление некоторых медикаментов.
- Нарушениями в работе эндокринной системы (в том числе, сахарным диабетом).
- Сильной ослабленностью иммунитета, в том числе вследствие вредных привычек и разных проблем со здоровьем.
В точности определить причину мокнущего дерматита может только врач. Правильное выявление провоцирующего фактора и его устранение является важным условием успешной терапии.
У грудничка
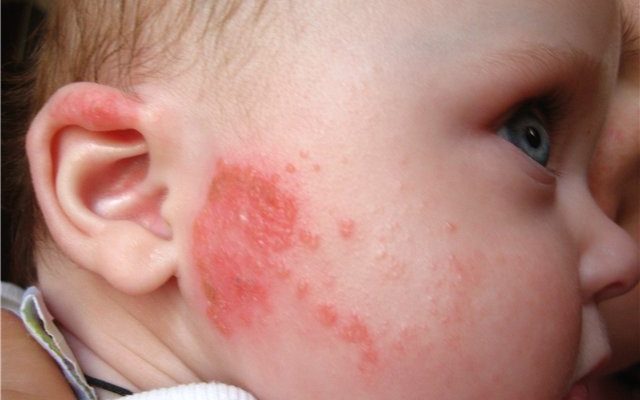
Мокнутие кожи у ребенка грудного возраста может объясняться:
- Развитием так называемого пеленочного дерматита. Такое заболевание обычно возникает изолированно — под подгузником, по причине недостаточно правильного ухода за детской кожей (применения тесного подгузника, нерегулярной смены подгузника, общего прегрева и пр.).
- Дебютом атопического дерматита. Такое заболевание имеет аллергическую природу и возникает при наследственной предрасположенности.
Возникновение участков мокнущей воспаленной кожи на теле грудничка — это повод в кратчайшие сроки обращаться за медицинской помощью. Родителям стоит вызвать педиатра на дом или самостоятельно записаться на прием к опытному медику.
Симптомы
Признаки мокнущего дерматита во многом зависят от возраста пациента. Также симптомы могут отличаться в зависимости от причин развития подобного нарушения здоровья:
- У деток до 3 лет мокнущий дерматит проявляется образованием на кожных покровах трещинок и мокнущих язв.
их поверхности впоследствии формируются корочки. Чаще всего недуг локализуется на локтевых и коленных сгибах, также он может проявляться на лице, а иногда — на туловище. Иногда первичные участки поражения имеют вид красных, отечных пятен, покрытых чешуйками либо бляшками. На них могут просматриваться пузырьки. Если речь идет о пеленочном дерматите, то места поражения ограничиваются зоной под подгузником. - У детей от 3 до 12 лет развитие мокнущего дерматита обычно начинается с сыпи. Очаги поражения проявляются на шее, а также на тыльной стороне ладоней и в области сгибов конечностей. На теле возникают участки сильного покраснения, которые выглядят заметно отекшими. Впоследствии на них возникают трещинки и папулы, вызывающие уплотнение кожи. Подобная сыпь подолгу мокнет, справиться с ней достаточно сложно. Даже после устранения высыпаний на коже могут оставаться следы пигментации.
- У подростков дерматит склонен к неожиданным сильным обострениям и такой же спонтанной ремиссии. В остальном, проявления болезни схожи с аналогичными у предыдущей возрастной группы.
- У взрослых мокнутие при дерматите обычно развивается в области кожных складок. Довольно часто недуг проявляется на лице и шее, также он может обнаруживаться на лодыжках, коже запястий и кистей. Обычно заболевание начинается с появления покраснения и пузырьковой сыпи, которая впоследствии трансформируется в мокнущие эрозии и язвочки.
Участки мокнущего дерматита обычно доставляют больному выраженный дискомфорт. Пациентов беспокоит зуд, жжение и болезненность пораженных участков.
Если дерматит имеет бактериальную природу или дополняется присоединением бактериальной инфекции, он может существенно ухудшать общее самочувствие. Больного при этом часто беспокоят симптомы интоксикации и некоторое повышение температуры. А на пораженных участках вполне может выделяться гной.
Не стоит путать мокнущий дерматит с экземой. Для экземы характерно поражение поверхностных слоев кожи, а дерматит возникает в глуби эпидермиса. Именно этим обуславливается отек пораженных участков.
Лечение мокнутия кожи

Терапия мокнущего дерматита подбирается в индивидуальном порядке и зависит от возраста пациента, а также от причин развития таких изменений на коже. Лечение обычно включает в себя:
- Соблюдение ряда общих рекомендаций.
- Применение медикаментов (чаще всего местных).
- Использование средств альтернативной медицины (после согласования с лечащим врачом).
Своевременная диагностика и лечение дерматита у детей помогает избежать серьезных проблем с кожей в более взрослом возрасте. В частности, соблюдение рекомендаций врача помогает достичь стойкой ремиссии атопического дерматита.
Стоит учитывать, что само по себе мокнутие на коже — это только внешний симптом. Для успешного избавления от него нужно выявить и скорректировать внутренние нарушения в работе организма.
Общие рекомендации
Для успешного лечения мокнущего дерматита пациентам нужно обязательно придерживаться нескольких несложных рекомендаций:
- Исключить контакты с раздражающими веществами, которые могут затруднить лечение или усугубить течение болезни. Так, при атопическом дерматите и других видах аллергических дерматитов, стоит по-максимуму снизить количество аллергенов в окружающей среде.
- Придерживаться диеты. Такая рекомендация будет особенно актуальна, если мокнутие является следствием аллергии. Но и в других случаях строгая гипоаллергенная диета поможет скорейшему восстановлению кожи. Если болезнь возникла у грудничка, питание нужно корректировать кормящей матери.
- Пить достаточное количество обычной чистой воды. Это важное условие для восстановления кожи. Детей при дерматите часто советуют допаивать, а тех, кто находится на грудном вскармливании — кормить по требованию.
- Правильно ухаживать за кожей. Наличие участков мокнутия — это не повод отказываться от водных процедур. Но при этом для мытья нужно применять гипоаллергенные очищающие средства, в составе которых нет мыла. Лучше отдать предпочтение продукции с нейтральным или пониженным рН, без отдушек. После водных процедур кожу нужно аккуратно промакивать и обрабатывать лекарствами, назначенными врачом.
- Носить исключительно хлопковую свободную одежду. Для профилактики вторичного инфицирования ее следует обязательно проглаживать.
Соблюдение общих рекомендаций ускорит заживление и восстановление кожи. Врачи настоятельно советуют не игнорировать такие советы.
Чем мазать из лекарств?
Для лечения мокнущего дерматита могут использоваться самые разные местные медикаменты:
- Мази на цинковой основе. Такие средства дают замечательный подсушивающий и противовоспалительный эффект. При этом в продаже можно легко найти лекарства, как для детей раннего возраста, так и для взрослых. Препаратами выбора чаще всего становятся Циндол, Цинковая мазь, а также Деситин.
- Противовоспалительные мази. Такие лекарства неплохо справляются с зудом, а также помогают подавить воспалительный процесс в коже. Они подходят для длительного применения и не вызывают серьезных побочных эффектов (как правило). К таким мазям относятся средства с ингибиторами кальциневрина, к примеру, Элидел и Протопик.
- Подсушивающие растворы. Такие средства используются не для смазывания, а для приготовления компрессов. Из лекарств врачи могут посоветовать применение раствора марганца или борной кислоты.
Ни в коем случае нельзя мазать участки кожи с мокнущим дерматитом разными спиртовыми антисептиками, к примеру, зеленкой или йодом. Подобное лечение принесет только вред.
Системные препараты при лечении мокнущего дерматита используются довольно редко. Врачи могут назначить прием антигистаминных средств, пробиотиков, иммуномодуляторов, седативных лекарств и пр.
Как подсушить народными средствами?

Чтобы нейтрализовать мокнутие при дерматите, могут использоваться разные средства альтернативной медицины. Чаще прочего врачи рекомендуют:
- Ванночки и примочки с дубовой корой. Для приготовления лекарства нужно заварить 20 г растительного сырья 200 мл кипящей воды. Отправьте смесь на водяную баню и дождитесь, пока она закипит. Проварите лекарство в течение 30 мин., далее отставьте его в сторону еще на 10 минут, процедите и отожмите дубовую кору. Разведите средство обычной водой до первоначального объема в 200 мл.
- Проведение примочек с фурацилином. Возьмите 2 таблетки фурацилина, растолките их до состояния порошка и залейте 200 мл горячей воды. Дождитесь, пока лекарство растворится, и процедите средство.
- Приготовление примочек с раствором аптечной ромашки. 4 ст. л. растительного сырья заварите 200 мл кипятка и оставьте под крышкой до остывания. Готовое лекарство нужно процедить, а ромашковый цвет — отжать.
- Проведение полноценных ванн с настоем аптечной ромашки, отвара череды и арники. Также в ванны можно добавлять и настой коры дуба.
- Проведение примочек с настоем крепкого чая. Такое средство неплохо устраняет зуд, воспалительный процесс, а также отечность. Танин в составе чая оказывает вяжущее воздействие, поэтому такое простое средство отлично подходит для лечения мокнутия на коже.
Большинство перечисленных средств народной медицины крайне редко вызывают аллергию и могут использоваться даже для лечения детей. Но перед их применением нелишним будет проконсультироваться с врачом.
Особенности терапии аллергического дерматоза
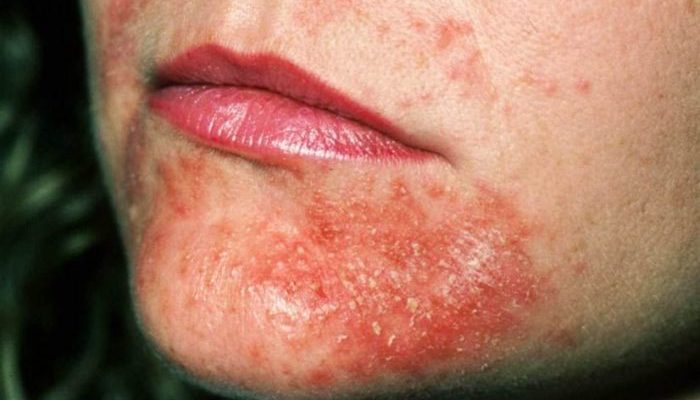
Аллергический дерматит требует правильного подхода к лечению. Пациентам с такой проблемой:
- Нужно обязательно исключить дальнейшие контакты с аллергенами.
- Важно придерживаться строгой диеты.
- Необходимо принимать системные препараты для облегчения состояния кожи. Системная терапия обычно включает использование седативных (противоаллергических) средств, а также седативных медикаментов, сорбентов и пр.
При исключении дальнейших контактов с аллергенами кожные покровы пациента с аллергией достаточно быстро восстанавливаются.
Стоит отличать аллергический дерматит от атопического. Атопический дерматит является сложным хроническим недугом, который обычно развивается в детстве, а впоследствии исчезает или проявляется в меньшей степени. Такое заболевание требует особенного подхода к терапии.
Мокнущий дерматит у детей

Причины развития
Механизмы, приводящие к возникновению и прогрессированию дерматологических заболеваний, настолько разнообразны, что часто установить конкретный этиологический фактор не представляется возможным.
Наиболее частые нарушения, которые могут привести к любому дерматиту, в том числе мокнущему, затрагивают такие процессы жизнедеятельности организма:
- Индивидуальная непереносимость некоторых продуктов. Аллергические или подобные им реакции практически всегда отражаются на кожных покровах в виде крапивницы или экземы. Если процессы перемещаются в более глубокий слой (дерму), возникает нарушение его целостности, что и приводит к мокнутию.
- Контакт с химическими агентами. Часто контактный дерматит, развивающийся как следствие постоянного воздействия механических раздражителей или химических составов, перерастает в процессе своего развития в другие заболевания.
- Реакция на медикаменты. Многие лекарственные средства, в особенности антибиотики или витамины, имеют побочный эффект в виде аллергии. Детский организм особенно склонен к их появлению.
- Патологии желудочно-кишечного тракта. Недостаточно эффективное пищеварение и усвоение питательных веществ, витаминов, микроэлементов и других биологически активных субстанций приводит к различным заболеваниям, обязательно отражается на состоянии кожи и ее придатков. Определить, каких именно субстратов не хватает организму, достаточно сложно.
- Нарушения работы печени. Являясь одним из главных органов, ответственных за выведение токсинов, она играет крайне важную роль в регуляции функций человека. Временные или стойкие сбои в процессах работы печени выводят из строя все системы и органы.
- Недостаточность выделительных функций. Почки также непосредственно участвуют в очищении организма от вредоносных продуктов обмена. Соответственно, воспалительные или другие патологические изменения их состояния приводят к накоплению токсических веществ. Кожа первой сигнализирует о таких опасных ситуациях.
- Недостаточная гигиена. Иногда складывается ситуация, когда грудничков недостаточно часто подмывают, меняют подгузники или купают целиком. Результат этого – создание благоприятных условий для размножения микроорганизмов, особенно в естественных кожных складках. Патогенная микрофлора вызывает острые и хронические воспалительные явления.
- Стрессы. Более характерно для детей старшего возраста. Некоторые заболевания в дерматологии не имеют в своей природе никаких органических нарушений, однако возникают после сильных эмоциональных переживаний. Это свидетельствует в пользу психосоматических факторов их развития.
Классификация мокнущего дерматита у детей
Специалисты разделяют виды болезни по этиологическому фактору:
- бактериальный;
- грибковый;
- аллергический;
- бытовой;
- лекарственный.
Также существует несколько вариантов течения:
- легкое;
- среднетяжелое;
- тяжелое.

Проявления и симптомы мокнущего дерматита у детей
Этому дерматиту свойственно появление различных элементов сыпи – папул или пузырьков, которые потом могут заживать в виде корочек. Однако главная особенность симптоматики – их расположение на гиперемированном основании с растрескавшейся кожей. Теряя свою целостность, дерма начинает выделять так называемую сукровицу – жидкость, которая изливается из поврежденных лимфатических сосудов. Постоянное мокнутие нарушает защитные механизмы, что приводит ко вторичному воспалению – присоединению инфекционных агентов. Это проявляется выделением прозрачной экссудативной жидкости или даже гноя. Пораженный участок отечный, также могут образоваться гнойнички небольших размеров.
Местная симптоматика сопровождается зудом, что влияет на общее состояние – появляется раздражительность, беспокойство, плаксивость, может повышаться температура. Склонные к гипериммунным реакциям пациенты могут одновременно страдать от аллергического ринита, обострения всех хронических процессов или даже более серьезных заболеваний.
Существуют некоторые отличия в проявлениях болезни у разных возрастных групп:
- Грудной период. Первые годы жизни ребенка кожные симптомы чаще всего локализуются на лице, а также в местах сгибаний верхних и нижних конечностей – на тыльной поверхности локтя и под коленками. Характерно, что маленькие пациенты не могут контролировать свое желание почесать зудящее место, что приводит к быстрому присоединению бактериальной инфекции и ее дальнейшему распространению.
- Детский возраст до 12 лет. Локализация сыпи меняется – страдают ладони, область шеи, сгибы конечностей. Пораженный участок в процессе развития элементов покрывается корочками и грубеет за счет разрастания рогового слоя. Исчезают они не бесследно, оставляя темные пигментные пятна на неопределенный срок.
- Подростковый период. Особенностью этапа взросления является нестабильность гормональных регуляций различных систем. Это может привести к внезапному появлению мокнущего дерматита, его обострению, однако такому же быстрому дальнейшему лечению. Площадь поражения обычно обширнее, чем у маленьких детей.
- Взрослые. Лицо и шея, запястья, а также даже подмышечные впадины – процесс локализуется в местах физиологически повышенной влажности за счет выделения пота. Гиперемия ярко-алая, наиболее характерно появление пузырьков с прозрачным содержимым.
Считается, что чем ребенок младше, тем тяжелее ему перенести заболевание. 
Диагностика мокнущего дерматита у детей
Обычно предварительный диагноз «мокнущий дерматит» ставится по данным клинической картины – специфические элементы на фоне мокнущего участка кожи наталкивают дерматолога на правильное решение. Однако для уточнения причины патологии и дифференциации необходимо провести ряд тестов:
- клинические анализы крови и мочи;
- биохимические исследования функций почек и печени;
- соскоб содержимого язвочек или пузырьков;
- осмотры под специальной лампой для дифференциальной диагностики с грибковыми инфекциями;
- аллергические пробы при подозрении на иммунный фактор в развитии болезни.
Лечение мокнущего дерматита
Начинается терапия с режимных мероприятий, которые способны остановить развитие заболевания:
- исключение причинного фактора в случае, если удалось его определить;
- соблюдение строгой гипоаллергенной диеты;
- нормализация гигиенических мероприятий.
Мокнущий дерматит, лечение которого предполагает применение медикаментов, хорошо реагирует на назначение противовоспалительных и противоаллергических средств. Терапия происходит как системными, так и местными препаратами:
- Антигистаминные. Действие основано на блокаде выхода специфических медиаторов, за счет чего они препятствуют развитию аллергического воспаления, снимают отеки. Обычно принимаются в таблетированном виде.
- Антибактериальные. Если достоверно известно, что к изменениям кожи привела бактериальная инфекция, то назначаются мази. Также они предупреждают инфицирование мокнущей поверхности. Особо тяжелые случаи могут требовать в своем лечении внутреннего или даже парентерального применения антибиотиков.
- Глюкокортикоиды. Также входят в состав мазей или кремов – уменьшают признаки воспаления. Серьезные аллергии или заболевания аутоиммунной системы подразумевают системное введение препаратов.
- Фитотерапия. Некоторые нетяжелые случаи допускают использование наружных средств на основе ромашки, календулы и других лекарственных растений. Однако важно правильно оценить ситуацию: когда человеку необходима специализированная помощь, а когда можно обойтись народными методами.
Тактика терапии зависит от тяжести течения дерматита, которую определяет врач. Ситуации, когда нарушено общее состояние пациента, диагноз неоднозначен или требуется специфическое лечение с внутривенным введением, необходима госпитализация.
Профилактика мокнущего дерматита у детей
Соблюдение несложных правил режима позволит минимизировать шансы заболеть:
- всегда придерживаться личной гигиены;
- лечить системные заболевания до того, как они успеют привести к осложнениям. Особенно это касается системы пищеварительных органов;
- контролировать меню – питание должно быть полноценным и гипоаллергенным;
- исключать контакты с веществами, на которые появляются аллергические реакции;
- минимизировать стрессовый фактор – в эмоциональном состоянии детей значительную роль играет настроение родителей и отношения в семье.
Раннее выявление симптомов, правильная постановка диагноза, грамотная тактика специалиста и выполнение назначений пациентом – главные условия успешного лечения заболевания.