Гипотиреоз при беременности

- Что такое гипотиреоз
- Причины гипотиреоза
- Виды гипотиреоза у беременных
- Симптомы
- Диагностика
- Лечение
- Последствия для ребенка
- Осложнения для матери
- Профилактика
Что такое гипотиреоз
В щитовидной железе вырабатываются важные для организма тиреоидные гормоны — тироксин (Т4) и трийодтиронин (Т3). Эти вещества образуются из аминокислоты тирозина и йода с участием фермента тиреопероксидазы.
Латинское название снижения уровней гормонов щитовидной железы — гипотиреоидизм
Тиреоидные гормоны стимулируют рост и развитие организма, умственную деятельность, участвуют во всех видах обмена, а также выполняют ряд других физиологических функций. Недостаток Т3 и Т4 в медицине называют гипотиреозом. Это состояние встречается у 1.8–2.5 % беременных женщин и имеет большое значение в акушерстве, так как характеризуется высокой вероятностью невынашивания беременности.
Причины гипотиреоза
Гипотиреоз может появиться до, во время или после беременности. Часто причиной болезни становится аутоиммунный тиреоидит – хроническое воспаление щитовидной железы, обусловленное сбоями в работе иммунной системы. При этом наследственном нарушении организм вырабатывает антитела к тканям щитовидной железы.
Кроме этого выделяют другие причины дефицита тиреоидных гормонов:
- гипоталамо-гипофизарная недостаточность – поражение гипофиза и гипоталамуса, характеризующееся снижением выработки их гормонов;
- хирургические вмешательства и новообразования в щитовидной железе;
- тяжелые травмы щитовидной железы с повреждением ее тканей;
- радиойодотерапия;
- частые беременности;
- грудное вскармливание, продолжающееся дольше 2 лет;
- недостаток йода в пище.
Во время беременности и в послеродовом периоде у предрасположенных к гипотиреозу женщин риск возникновения дефицита гормонов щитовидной железы возрастает.
Выделяют 3 провоцирующих фактора, связанных с вынашиванием и рождением ребенка:
- Перегрузка щитовидной железы в первом триместре беременности. Под влиянием женских половых гормонов и гонадотропина на первых месяцах беременности образование тиреоидных гормонов увеличивается, из-за чего растет нагрузка на щитовидную железу. Это происходит для того, чтобы удовлетворить потребность плода в Т3 и Т4, которые нужны для его нормального роста и развития. В результате иногда возникают нарушения работы щитовидной железы.
- Недостаток йода при беременности. У беременных женщин повышается потребность в йоде, так как этот элемент необходим для нормального функционирования плаценты и развития ребенка. Кроме того у будущих мам йод в повышенных количествах выводится из организма почками. При недостатке микроэлемента в пище в этом случае развивается гипотиреоз.
- Восстановление нормальной работы иммунной системы после рождения ребенка. Во время беременности ослабляются защитные силы женского организма. Это нормальное явление, необходимое для сохранения плода в матке. После родов иммунная система начинает быстро восстанавливаться, из-за чего у предрасположенных женщин может начаться выработка антител к тканям щитовидной железы, которая и спровоцирует гипотиреоз.

УЗИ при аутоиммунном тиреоидите
Вероятность послеродового гипотиреоза увеличивается, если у беременной в крови обнаружены антитела к ферменту тиреопероксидазе, необходимому для образования тиреоидных гормонов. Также в группу риска входят больные с инсулинозависимым сахарным диабетом.
Виды гипотиреоза у беременных
Классифицируют гипотиреоз в зависимости от причин и выраженности симптомов. Учитывая факторы, вызвавшие болезнь, выделяют два вида дефицита тиреоидных гормонов:
- первичный гипотиреоз – нарушение, вызванное травмами и хирургическими вмешательствами в щитовидную железу, ее болезнями или генетическими аномалиями, недостатком йода и другими факторами, которые негативно действуют на сам орган;
- вторичный гипотиреоз – недостаток тиреоидных гормонов, возникший из-за нарушения регуляции работы щитовидной железы при патологиях гипофиза и гипоталамуса.
К отдельной группе относят гипотиреозы, вызванные резистентностью (устойчивостью) организма к действию тиреоидных гормонов. Это редкое генетическое нарушение, при котором рецепторы не связываются с Т3 и Т4, из-за чего гормоны не оказывают положенные физиологические эффекты.
В зависимости от выраженности проявлений различают следующие типы тиреоидной недостаточности:
- Субклинический гипотиреоз. Протекает бессимптомно. В крови наблюдается повышение тиреотропного гормона (ТТГ) — гормона гипофиза, регулирующего работу щитовидной железы. Содержание Т4 в норме.
- Манифестный гипотиреоз. Характеризуется выраженной симптоматикой, понижением уровня гормонов щитовидной железы в крови. Концентрация тиреотропина повышена.
Манифестный гипотиреоз диагностируется чаще, чем субклинический, однако дает высокий риск развития патологий плода и осложнений у будущей мамы. При выявлении этого типа патологии беременность сохраняют при соответствующей терапии.
Симптомы
Выраженная симптоматика характерна для манифестного гипотиреоза. Среди его признаков у беременных выделяют:
- апатию;
- рассеянность;
- стремительный набор веса;
- ломкость ногтей и волос;
- тошноту и запоры;
- бледность и сухость кожи;
- ночной храп;
- снижение аппетита;
- отеки.
Первичный гипотиреоз возникает на фоне патологии самой щитовидной железы
В редких случаях наблюдаются суставные и мышечные боли. Перечисленные симптомы могут указывать и на другие нарушения или являться нормой. Для постановки диагноза в этом случае требуется соответствующее обследование.
Диагностика
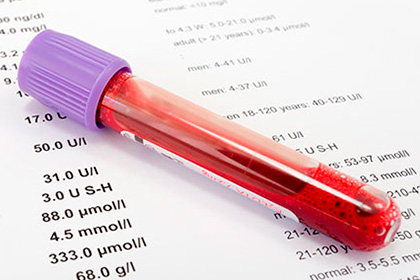
Перед назначением лабораторных и аппаратных методов исследования врач опрашивает беременную, анализирует жалобы, собирает информацию об аутоиммунных нарушениях у женщины и ее родственников. При подозрении на гипотиреоз у будущих мам проводятся следующие анализы крови:
- общий;
- на содержание тиреотропина;
- на содержание тиреоидных гормонов;
- на наличие антител к тиреопероксидазе.
Также иногда назначается УЗИ щитовидной железы, ЭКГ, УЗИ сердца. При необходимости беременную направляют на консультацию к кардиологу, онкологу и другим врачам узких специальностей. При подозрении на новообразования щитовидной железы в сомнительных случаях рекомендуется пункционная биопсия.
Так как проявления гипотиреоза неспецифичны и схожи с признаками других болезней, важно исключить у будущей мамы такие серьезные патологии, как нефротический синдром, хронический нефрит, рак щитовидной железы.
Лечение
При тиреоидной недостаточности у беременных требуется тщательное наблюдение. Терапия направлена на коррекцию нарушений и профилактику возможных осложнений. Для лечения применяют гормоны щитовидной железы и препараты, содержащие йод. Дозировка определяется врачом на основании результатов обследования.
При сопутствующих нарушениях работы других органов беременной по необходимости назначаются кардиопротекторы, антиаритмические, иммуностимулирующие средства, а также препараты для улучшения мозгового кровообращения. Гипотиреоз при тщательном наблюдении и отсутствии акушерских патологий не является противопоказанием к естественным родам.
Последствия для ребенка
Гипотиреоз при беременности в определенных случаях вызывает тяжелые патологии плода. У детей, рожденных от мам с тиреоидной недостаточностью, часто наблюдается отставание в весе, росте и психомоторном развитии. Также отмечаются нарушения умственной деятельности, не поддающиеся лечению или пониженный уровень интеллекта.
Беременности больных женщин чаще других заканчиваются выкидышем, преждевременными родами или внутриутробной гибелью плода.
Для гипотиреоза при беременности характерно развитие фетоплацентарной недостаточности – комплекса нарушений работы плаценты и развития плода.
Осложнения для матери
Гипотиреоз может серьезно осложнить беременность и роды, а также вызвать нарушения в послеродовом периоде. Чаще у беременных женщин с дефицитом тиреоидных гормонов возникают следующие негативные явления:
- тяжелый поздний токсикоз или гестоз;
- слабость родовой деятельности;
- послеродовые кровотечения;
- недостаточный объем выделяемого грудного молока.
Кроме того, беременность негативно сказывается на течении болезней, спровоцировавших дефицит гормонов щитовидной железы. Редкое и крайне тяжелое осложнение гипотиреоза — микседематозная кома. Это критическое состояние, вызванное тиреоидной недостаточностью при отсутствии терапии или неверном лечении. В 80% случаев микседематозная кома заканчивается летальным исходом.
Профилактика
Предрасположенным к гипотиреозу женщинам планировать зачатие следует с учетом рекомендаций эндокринолога.
После наступления беременности профилактика развития тиреоидной недостаточности подразумевает следующие меры:
- ранняя постановка на учет в женскую консультацию;
- регулярный осмотр эндокринолога;
- прием йодосодержащих лекарственных средств по показаниям;
- введение в рацион продуктов, содержащих йод: морская капуста, морепродукты, йодированная соль и др.
Для беременной с гипотиреозом или предрасположенностью к нему не допускаются серьезные физические нагрузки. Также важно избегать стрессов и переутомления.
Осложнения беременности и врожденные патологии у ребенка, вызванные гипотиреозом беременных, встречаются относительно редко. Чтобы свести к минимуму негативное влияние на плод и здоровье будущей мамы, важно соблюдать рекомендации медиков, вести правильный образ жизни и не пропускать плановые обследования.
Гипотиреоз при беременности
Автор статьи — акушер Григорьева Ксения Сергеевна
Гипотиреоз – заболевание, которое обусловлено сниженной функцией щитовидной железы и, как следствие, уменьшением содержания тиреодных гормонов в крови.
Заболевание возникает у 1,5–2% беременных женщин. Редкость объясняется тем, что при нелеченом гипотиреозе существует большой риск развития бесплодия. Патология может долго не выявляться, так как ей свойственно постепенное развитие и продолжительная скрытость симптомов, которые можно спутать с переутомлением, беременностью или другими заболеваниями.
Виды и причины развития
Гипотиреоз бывает первичный (99% случаев) и вторичный (1%). Первый возникает из-за снижения выработки гормонов щитовидной железы, которое вызывает уменьшение ее функциональности. Причиной первичного гипотиреоза являются нарушения в самой железе, а вторичного – поражения гипофиза или гипоталамуса.
Первичный гипотиреоз делится на субклинический и манифестный. Субклиническим называют, когда уровень ТТГ (тиреотропный гормон) увеличен в крови, а Т4 (тироксин) в норме. При манифестном – ТТГ увеличен, а Т4 снижен.
Нормы гормонов в крови:
- тиреотропный гормон (ТТГ): 0,4–4 мМе/мл; при беременности: 0,1–3,0 мМЕ/мл;
- тироксин свободный (Т4): 9,0–19,0 пмоль/л; при беременности: 7,6-18,6 пмоль/л;
- трийодтиронин свободный (Т3): – 2,6–5,6 пмоль/л; при беременности: 2,2-5,1 пмоль/л.
Также гипотиреоз делится на врожденный и приобретенный.
Причины развития гипотиреоза:
- врожденные пороки и аномалии щитовидной железы;
- заболевания, лечение которых может привести к йододефициту (диффузный токсический зоб);
- тиреоидиты (аутоиммунный, послеродовой) – воспаления щитовидной железы;
- тиреоидэктомия (операция по удалению щитовидной железы);
- опухоли щитовидной железы;
- дефицит употребления йода (с продуктами или аптечными препаратами);
- врожденный гипотиреоз;
- облучение щитовидной железы или лечение радиоактивным йодом.
Симптомы гипотиреоза
При гипотиреозе в организме замедляется работоспособность некоторых систем вследствие недостатка тиреоидных гормонов, вырабатываемых щитовидной железой. Тяжесть заболевания зависит от степени и продолжительности патологии. Симптомы могут проявляться как по отдельности, так и в комплексе. К ним относятся:
- забывчивость;
- снижение внимания;
- выпадение и ломкость волос;
- грубый голос (может появиться ночной храп вследствие отека языка и гортани);
- судорожные сокращения мышц;
- отек кожи;
- общая слабость (даже по утрам);
- боли в суставах;
- депрессии;
- снижение трудоспособности;
- повышение массы тела;
- уменьшение частоты дыхания и пульса (один из самых серьезных симптомов, частота сердечных сокращений может быть менее 60 уд/мин);
- сухость кожи;
- понижение температуры тела (от этого возникает чувство зябкости);
- онемение в руках (за счет сдавления нервных окончаний отеками тканей в области запястья);
- нарушения зрения, слуха, звон в ушах (из-за отека тканей поражаются органы чувств).
Специфика гипотиреоза при беременности
У беременных с гипотиреозом есть одна особенность. С развитием беременности симптомы могут уменьшаться. Это обусловлено увеличением активности щитовидной железы плода и поступлением его гормонов к матери в качестве компенсации.
При слабом влиянии тиреоидных гормонов на иммунную систему, появляется склонность к частым инфекциям.
Для того чтобы симптомы не развивались дальше, необходимо незамедлительно обратиться к врачу, сдать все необходимые анализы и начать лечение как можно раньше.
Диагностика
Изначально врачу необходимо сообщить есть ли наследственная предрасположенность и были ли операции на щитовидной железе.
Самый эффективный метод диагностики гипотиреоза – определение уровня ТТГ в крови. Повышенный уровень гормона указывает на низкую функцию щитовидной железы, то есть гипотиреоз, а пониженный – на тиреотоксикоз.
Дополнительные лабораторные исследования:
- биохимический и клинический анализы крови;
- определение свертываемости крови в каждом триместре;
- определение белковосвязанного йода в крови.
- УЗИ щитовидной железы. Определяется ее объем (в норме не более 18 мл) и размеры. При приобретенном гипотиреозе размеры могут быть и нормальными, а при врожденном – увеличены или уменьшены.
- ЭКГ.
- УЗИ сердца.
Важно! С 1992 года в России проводят в обязательном порядке скрининг новорожденных на гипотиреоз. Уровень ТТГ в крови определяют на 5 день жизни ребенка, у детей с маленькой массой тела или низкой оценкой по шкале Апгар – на 8-10 день. 20 мМЕ/л считается нормой. Если значения выше, необходимо сделать повторное обследование, так как это может быть связано с наличием физиологического гипотиреоза новорожденных. Также проводится УЗИ щитовидной железы. При врожденном гипотиреозе назначается заместительная терапия в течение первого года жизни.
Дифференциальная диагностика
Первичный или вторичный гипотиреоз определяют до беременности. Вводится внутривенно 500 мкг ТРГ (тиролиберин – гормон гипоталамуса), если при этом в крови ТТГ повышается незначительно или остается в норме, то это говорит о вторичном гипотиреозе. Также до беременности необходимо исключить анемию, отеки, тугоухость, алопецию (облысение, патологическое выпадение волос) и пр.
Гипотиреоз также необходимо дифференцировать с ишемической болезнью сердца:
- при гипотиреозе отмечается брадикардия (низкий сердечный ритм), а при болезни сердца – тахикардия (повышенный ритм сердца);
- если надавить на отеки и следа не останется, это говорит о гипотиреозе;
- есть различия в данных ЭКГ.
Лечение гипотиреоза при беременности
Лечением гипотиреоза во время беременности занимается врач-эндокринолог совместно с акушером.
В первом триместре в обязательном порядке проводится пренатальная (дородовая) диагностика возможных нарушений у плода. При некомпенсированном гипотиреозе показано прерывание беременности по медицинским показаниям. Но если женщина хочет продолжить вынашивание ребенка, то показана заместительная терапия левотироксином натрия (L-тироксин). Компенсированный гипотиреоз (при стойкой нормализации уровня ТТГ) не служит противопоказанием к беременности, проводится такое же лечение.
До беременности заместительная терапия L-тироксином составляет 50–100 мкг/сут. После ее наступления дозу увеличивают на 50 мкг, никакого риска передозировки при этом нет, наоборот, уменьшается уровень гормонов щитовидной железы в крови у плода. Иногда случается, что у некоторых беременных с 20 недели после гормонального исследования появляется необходимость в увеличении дозы. ТТГ при заместительной терапии должен быть ниже 1,5–2 мМЕ/л.
Левотироксин натрия выпускается в таблетках по 50 и 100 мкг (например, Эутирокс). Препарат принимают в утренние часы за полчаса до еды, если есть токсикоз, то принимать лучше в более позднее время.
При гипотиреозе выработка гормонов щитовидной железой не восстанавливается, поэтому заместительную терапию приходится поддерживать постоянно, на протяжении всей жизни.
Родоразрешение
Многие беременные с гипотиреозом на фоне полной компенсации рожают в срок и без осложнений. Операция кесарева сечения проводится только по акушерским показаниям.
При гипотиреозе иногда случается такое осложнение в родах, как слабая родовая деятельность. Родоразрешение в этом случае может быть как через естественные пути, так и с помощью кесарева сечения (зависит от показаний).
В послеродовом периоде есть риск кровотечений, поэтому необходима профилактика (введение препаратов, сокращающих матку).
Возможные осложнения гипотиреоза для матери и плода
Существует риск развития врожденного гипотиреоза у плода. Если заболевание вовремя выявить, то оно легко поддается коррекции при помощи заместительной терапии.
- невынашивание беременности (30-35%);
- гестоз;
- слабая родовая деятельность;
- кровотечения в послеродовом периоде.
Возможные осложнения некомпенсированного гипотиреоза:
- гипертензия, преэклампсия (15-20%);
- отслойка плаценты (3%);
- послеродовые кровотечения (4-6%);
- маленькая масса тела плода (10-15%);
- аномалии развития плода (3%);
- внутриутробная гибель плода (3-5%).
Прогноз
При своевременном и адекватном лечении риск развития осложнений минимален. Для благоприятного течения беременности и развития плода обязательно требуется заместительная терапия на протяжении всего периода беременности. При врожденном гипотиреозе у беременной необходима медико-генетическая консультация.
Статистические данные взяты с сайта Федеральной медицинской библиотеки (диссертация: «Кривоногова М. Е., Состояние плода у беременных с йоддефицитными заболеваниями»)
Некоторые исследования при беременности
Гипотиреоз при беременности – что нужно знать каждой молодой женщине
Гипотиреоз при беременности — явление не редкое и очень опасное. Это эндокринное заболевание, причиной которого является стойкое снижение уровня гормонов щитовидной железы. Запустить механизм заболевания может множество различных факторов.

Болезни щитовидной железы у женщин встречаются в 10–15 раз чаще, чем у представителей мужского пола. Основная социальная проблема болезни заключается в нарушении репродуктивной функции женщин, даже при бессимптомном течение заболевания. Гипотиреоз выявляется у каждой 3-ей женщины с бесплодием.

Нельзя не отметить, что порой беременность и сама может спровоцировать развитие заболеваний щитовидной железы, чаще происходит это в районах эндемичных по йоду.
Причины
Все причины условно можно разделить на 2 категории — первичные и вторичные.
Первичный гипотиреоз. В данном случае причина заболевания находится в самой щитовидной железе.
- врожденные пороки развития щитовидной железы;
- воспалительный процесс, в том числе аутоиммунный тиреоидит. В начале аутоиммунный тиреоидит протекает бессимптомно, далее появляются симптомы гипотиреоза;
- нарушение структуры железы после воздействия радиоактивного йода;
- новообразования;
- послеоперационные последствия — болезнь развивается из-за уменьшения размеров органа.

Вторичный гипотиреоз. Является осложнением заболеваний другого органа, при этом сама щитовидная железа полностью здорова. Причинами вторичного гипотиреоза являются болезни гипофиза, в результате которых вырабатывается недостаточное количество тиреотропного гормона (ТТГ), либо тиреотропного-релизинг гормона, с помощью которого гипоталамус регулирует выработку ТТГ.
- опухоли;
- нарушение кровообращения;
- хирургическое повреждение или удаление части гипофиза;
- врожденные пороки развития гипофиза;

- длительное лечение Глюкокортикоидами (Дофамином в больших дозах).

Классификация
По степени тяжести различают 3 формы гипотиреоза:
- СУБКЛИНИЧЕСКИЙ. Характеризуется отсутствием признаков и симптомов заболевания. В крови может быть нормальное содержание гормонов щитовидной железы, но всегда повышенный уровень ТТГ. Субклинической формой гипотиреоза страдает не более 20% женщин.
- КЛАССИЧЕСКИЙ ИЛИ МАНИФЕСТНЫЙ. Всегда сопровождается ухудшением здоровья. В крови понижен уровень гормонов, но повышен ТТГ.
- ТЯЖЕЛЫЙ. Характеризуется длительным течением заболевания при отсутствии адекватного лечения. Как правило исход — кома.
Клиника
Гипотиреоз во время беременности является причиной сниженного обмена веществ. Поскольку рецепторы к гормонам щитовидной железы расположены практически по всему организму, то наблюдается нарушение работы многих органов и систем. Степень тяжести зависит от уровня гормональной недостаточности. Именно по этой причине заболевание тяжело заподозрить на ранней стадии, а ведь для плода очень важно получать нужное количество щитовидных гормонов именно в первые 12 недель беременности, во время формирования внутренних органов.
| Органы и системы | Симптомы |
|---|---|
| Кожа и слизистые | Бледность порой с желтушным оттенком, отек и одутловатость лица. Сухая, холодная и потная кожа. Выпадение волос на голове и по краям бровей. |
| Органы дыхания | Приступы одышки во время сна, возможно скопление экссудата в плевральной полости. |
| Сердечно-сосудистая система | Снижение частоты пульса менее 60 ударов в минуту, повышенное или чаще пониженное давление, сердце сокращается редко и вяло, тоны глухие. Из-за это женщина может жаловаться на слабость и одышку. |
| ЖКТ | Плохой аппетит, ослабленный вкус к еде, нарушение функциональности желчных путей, нарушение оттока желчи, камни в желчном пузыре. |
| Органы выделения | Застой жидкости в организме, нарушение возврата биологических веществ из мочи обратно в кровь. |
| Кости и суставы | Воспаление суставов, разрушение костной ткани. |
| Кроветворение | Малокровие, нарушение процессов свертывания крови. |
| ЛОР-органы | Тугоухость, осиплость, симптомы затрудненного дыхания через нос. |
| Нервная система | Нарушение сна, снижение памяти, депрессивное состояние. |
| Прочее | Из-за малоподвижного образа жизни и сниженного обмена веществ женщины набирают вес, у них пониженная температура тела, сухая, холодная на ощупь кожа. |
Ведение беременной женщины с гипотиреозом
Если у беременной женщины выявлено заболевание щитовидной железы, ей назначается отдельный план ведение беременности:
- Решается вопрос о сохранении беременности.
- Женщина наблюдается акушером совместно с эндокринологом.
- Назначается генетическое консультирование, нередко на анализ забираются околоплодные воды, чтобы исключить врожденные пороки развития у плода.

- Назначается лечение даже легких и бессимптомных форм гипотиреоза.
- Всем женщинам в первый триместр беременности рекомендуется прием препаратов йода.
- На протяжение беременности уровень гормонов исследуется несколько раз.
- Женщины заранее ложатся в роддом для решения вопроса о способе родов, которые чаще бывают досрочными. После рождения ребенок должен пройти медико-генетическое консультирование.
Какие могут быть последствия для ребенка?
Гормоны ЩЖ оказывают самое важное влияние на формирование и созревание мозга новорожденного. Ни одни другие гормоны не обладают похожим эффектом.

Отрицательные последствия гипотиреоза во время беременности для плода:
- высокий риск спонтанного прерывания беременности;
- мертворождение;
- врожденные пороки развития сердца;
- тугоухость;
- косоглазие;
- врожденные аномалии развития внутренних органов.
- врожденный гипотиреоз, который развивается у детей, рожденных от матерей с нелеченным гипотиреозом. Это самое тяжелое последствие для плода, является основной причиной развития кретинизма. Кретинизм – это болезнь, вызванная гипофункцией щитовидки. Проявляется задержкой умственного и физического развития, запоздалым прорезыванием зубов, плохим закрытием родничков, лицо принимает характерные толстые и отечные черты, части тела не пропорциональны, страдает половая система ребенка


После установления диагноза ребенку как можно раньше назначают пожизненный прием препаратов, замещающих гормоны щитовидной железы. Чем раньше начато лечение ребенка, тем больше шансов на нормальное развитие его умственных способностей. Далее каждый квартал года осуществляется контроль лечения — у ребенка измеряют рост, вес, общее развитие и уровень гормонов.
ТРАНЗИТОРНЫЙ ГИПОТИРЕОЗ. Временное заболевание новорожденных детей, которое проходит самостоятельно и бесследно. Чаще встречается в регионах с недостаточностью йода, у недоношенных малышей, если мать принимала препараты, угнетающие гормональную активность щитовидной железы. В этом случае ребенку назначают лечение как при гипотиреозе, если после повторного анализа диагноз не подтвердился, все препараты отменяются.
Диагностика
Поскольку заподозрить заболевание в начале его развития тяжело, врач отпирается от анамнеза женщины: нарушения работы щитовидной железы в прошлом, выкидыши, бесплодие, врожденный гипотиреоз у родившегося ранее ребенка.
Для подтверждения диагноза достаточно сдать кровь на гормоны — выявление повышенного уровня ТТГ достаточно, так как повышенный ТТГ является самым чувствительным признаком гипотиреоза, даже при субклиническом его течении.
Лечение

В незамедлительном лечении нуждаются все женщины даже при бессимптомном течение заболевания.
Заместительная терапия производится синтетическим аналогом гормона тироксина Левотироксином. В связи с тем, что во время беременности возрастает потребность женского организма в этом гормоне, доза препарата высчитывается согласно результатам анализов, учитывая массу тела женщины. Во время беременности женщине нужно сохранять уровень ТТГ от 2 мЕд/л, Т4 в норме, но лучше у верхней ее границы.

Обычно, женщине в положении, дозу препарата увеличивают на половину. Далее каждые 8–12 недель беременности сдаются анализы на гормоны, по результатам которых врач регулирует дозу препарата. После 20 недели беременности доза увеличивается еще на 20–50 мкг. Препарат принимают утром (при токсикозе с выраженной рвотой прием Левотироксина можно сместить на обеденные часы). Лекарственное средство не оказывает негативного воздействия на плод, не способно оно и вызвать передозировку. Дополнительно женщина обязательно должна принимать препараты йода (Например — Йодомарин).
Если заболевание полностью компенсировано, то планирование беременности женщине не противопоказано.
ПРЕПАРАТЫ ЙОДА. Самым распространенным препаратом для восполнения в организме дефицита йода является Йодомарин, он выпускается в таблетках, с содержанием йода по 100 и 200 мг. Препарат можно использовать в профилактических целях, а также для лечения.
 Йодомарин нормализует выработку гормонов щитовидной железы, обеспечивая йодирование предшественников тиреоидных гормонов. По механизму обратной связи он затормаживает синтез ТТГ, препятствует разрастанию щитовидной железы.
Йодомарин нормализует выработку гормонов щитовидной железы, обеспечивая йодирование предшественников тиреоидных гормонов. По механизму обратной связи он затормаживает синтез ТТГ, препятствует разрастанию щитовидной железы.
ПОКАЗАНИЯ К ПРИМЕНЕНИЮ:
- Йодомарин для профилактики нужно принимать в период интенсивного роста, т. е. детям, подросткам, беременным и кормящим женщинам.
- Планирование беременности.
- После удаления щитовидки, а также курса лечения гормонами.
- Йодомарин входит в схему лечения диффузно-токсического зоба, который является последствием йодной недостаточности.
- Угроза попадания в организм радиоактивного йода.
- Кроме того, препарат назначают при сифилисе, катаракте, помутнении роговицы и стекловидного тела, при грибковой инфекции глаз, в качестве отхаркивающего средства.
СПОСОБ ПРИМЕНЕНИЯ. Новорожденным и детям до 12 лет Йодомарин дают по 1/2 таблетки (50 мг), подросткам по 1–2 таблетки (100–200 мг). Беременным и кормящим женщинам Йодомарин назначают по 200 мг в сутки.
Что говорят покупатели?
Мы просмотрели отзывы родительского форума. Все женщины оставляют положительные отклики, утверждая, что их самочувствие после приема препарата улучшалось, они почувствовали прилив силы и энергии. Мы нашли отзывы, где родители говорили, что после приема препарата по результатам УЗИ были выявлены изменения у плода в положительную сторону. Отрицательные отзывы на форуме родителей отсутствуют.

Призываем всех женщин во время беременности и кормления грудью проводить профилактику дефицита йода Йодомарином, женщин с гипотиреозом — немедленно начинать лечение.
Добавить комментарий Отменить ответ
Свежие записи
- Радиоактивный йод при заболеваниях щитовидной железы
- Строение и функции щитовидного хряща
- Диффузные изменения щитовидной железы
- Появление кальцинатов в щитовидной железе
- Развитие папиллярного рака щитовидной железы
Copyright © 2015-2020 МояЖелеза. Материалы данного сайта являются интеллектуальной собственностью владельца интернет площадки. Копирование информации с данного ресурса, разрешено только при указании полной активной ссылки на источник. Перед применением материалов сайта, обязательна консультация с врачем.
Гипотиреоз и беременность – последствия для ребенка
В этой статье вы узнаете:
Гипотиреоз и беременность не очень совместимы, поскольку болезнь провоцирует бесплодие, но рождение возможно. Если обнаружен гипотиреоз при беременности, последствия для ребенка могут быть очень негативными, поскольку в начале формирования плода он полностью зависит от гормонов матери. Если гормонов не хватает, развитие ребенка угнетается, как следствие, возможно рождение малыша с недоразвитой нервной системой и умственной отсталостью.

Что является причиной возникновения гипотиреоза во время беременности?
Как указывалось выше, гипотиреоз при беременности явление достаточно редкое, поскольку одним из последствий заболевания является развитие бесплодия. Но в некоторых случаях женщинам удается забеременеть, особенно если проводилось лечение болезни замещающей терапией.
Причинами гипотиреоза являются нарушения структуры щитовидной железы, независимо от того, являются они врожденными или появились позже. Причинами таких нарушений могут служить:
- острый дефицит йода;
- прием радиоактивного йода при лечении других заболеваний;
- врожденные патологии;
- наличие аутоиммунного или послеродового тиреоидита;
- развитие опухолевых образований на щитовидной железе;
- операции по частичному или полному удалению щитовидки.

Есть еще одна причина возникновения гипотиреоза, которая связанна именно с беременностью. Дело в том, что при беременности происходят физиологические изменения в организме женщины, которые задевают и щитовидную железу. При беременности организм женщины требует для своего функционирования большего количества тиреоидных гормонов, и щитовидная железа обеспечивает их. Но большая выработка гормонов тянет за собой большую потребность в йоде, в результате чего возникает недостаток йода. Это обстоятельство приводит к ускоренному развитию субклинического гипотиреоза.
Субклинический гипотиреоз при беременности
При беременности развитие субклинического гипотиреоза представляет наибольшую опасность, как для матери, так и для самого ребенка. Причина опасности в возможных последствиях для ребенка, поскольку субклинический гипотиреоз практически не имеет ярко выраженных симптомов, а потому вовремя заметить его и провести курс лечения затруднительно. Единственная возможность точной диагностики субклинического гипотиреоза при беременности состоит в своевременном проведении лабораторных анализов.
Симптомы болезни проявляются в тошноте, вялости, повышенной сонности, отечности кожи и слабости, что часто характерно и для здоровых женщин при беременности. Причем подобные симптомы проявлены не выражено. Именно поэтому лабораторные анализы в начале беременности настолько важны.

Последствия развития субклинического гипотиреоза для беременной заключаются в преждевременном прерывании беременности, различных осложнениях. Последствия для ребенка также тяжелы, очень высока вероятность врожденного гипотиреоза у последнего, возможно возникновения патологии щитовидки.
Что указывает на развитие гипотиреоза при беременности?
Тиреоидные гормоны используются большинством тканей организма, соответственно и симптоматика болезни разнообразна и очень зависит от системности их нехватки и длительности заболевания. Поскольку гормонов не хватает всем тканям, то и обменные процессы в последних начинают замедляться. Как следствие, беременные гипотиреозом женщины начинают чувствовать вялость, сонливость, выполнение привычных видов работ становится слишком утомительным, появляется апатия. Это те симптомы, которые связаны с самочувствием больного.
Кроме ухудшения самочувствия у больного наблюдается сухость кожи, выпадение волос, ломкость ногтей, поскольку эти ткани первыми чувствуют все последствия нехватки. Страдают и внутренние органы, у больных наблюдаются запоры. Нарушение обменных процессов приводит к постепенному увеличению массы тела.
Недостаток гормонов приводит и к уменьшению энергии, вырабатываемой организмом, признаком этого является стойкое понижение температуры тела.
Нарушения обмена веществ также приводит к отекам тканей, что в свою очередь ведет к возникновению головных болей, болей в суставах. Это повязано с тем, что отекшие ткани сдавливают нервные окончания, отсюда и боль.
Диагностика заболевания
Возможности диагностики гипотиреоза на первых стадиях затруднено размытостью симптоматики болезни и ее разнообразностью, а диагностика болезни у беременной сложна вдвойне. Все симптомы заболевания можно наблюдать и у здоровой женщины, поскольку они характерны для беременности. Поэтому наибольшую важность приобретают данные лабораторных анализов в совокупности с данными физикального и инструментального исследования.
 ЭКГ, УЗИ щитовидки и сердца — помогают определить состояние щитовидной железы
ЭКГ, УЗИ щитовидки и сердца — помогают определить состояние щитовидной железы
В первую очередь врачом составляется анамнез больной, в котором собираются данные о болезнях щитовидной железы, возможных хирургических вмешательствах, методах ее лечения, а также наличия болезни у родственников.
При физикальном исследовании проводится визуальный осмотр больного, измеряется состояние щитовидки и общего состояния организма.
При лабораторном обследовании наиболее важным является гормональный анализ, именно он дает наиболее точные результаты состояния и количественного соотношения гормонов в организме. Кроме этого, проводятся следующие анализы:
- анализ количества йода, связанного с белками;
- анализ свертываемости крови;
- анализ биохимического состава крови;
- клинический анализ.
Инструментальные исследования проводятся в виде ЭКГ, УЗИ щитовидки и сердца. Последние дают возможность исключить наличие других заболеваний со схожими симптомами и определить состояние структуры щитовидной железы.
Как проводится лечение?
Основная цель лечения гипотиреоза при беременности – устранение последствий для ребенка. Если болезнь выявлена на первой стадии беременности, рекомендуется прерывание. При невозможности прерывания или при желании сохранить ребенка проводится заместительная терапия, цель которой компенсировать гипотиреоз. Заместительная терапия является основным видом лечения, другие, безмедикаментозные методы не используются.
Для того, чтобы ребенок нормально развивался, особенно на первых стадиях беременности, когда у плода еще не развита щитовидная железа, необходимо подобрать точную дозу тиреоидных гормонов. Текущий уровень L-тироксина и ТТГ устанавливается с помощью гормональных анализов. Подбирается такая доза L-тироксина, чтобы достичь общего показателя 50 мкг на день.
Коррекция дозы и контроль уровня гормонов проводится каждые два месяца.
При своевременном обнаружении гипотиреоза у беременной и адекватном лечении негативные последствия для ребенка отсутствуют.
Субклинический гипотиреоз при беременности: последствия для ребенка
При беременности нагрузка на щитовидную железу довольно сильная, что вынуждает тщательно следить за своим здоровьем и регулярно проверяться у доктора. Из года в год все больший процент вынашивающих плод женщин страдает от гипотиреоза и других нарушений функционирования органа. Какое оказывает влияние на плод субклинический гипотиреоз? Знать об этом должна любая современная женщина.

Особенности контроля ситуации
Уже с ранних сроков беременная должна регулярно проверять кровь на наличие гормонов. Орган должен производить достаточное количество веществ, чтобы хватало и организму взрослого человека, и плоду. Производимые щитовидкой гормоны необходимы для беспроблемного формирования, развития эмбриона.
Беременность при гипотиреозе щитовидной железы – довольно частая ситуация, патология диагностируется у многих будущих матерей, обычно протекает в вялой форме. Многие врачи вовсе не считают нужным лечить ее, считая достаточным наблюдение за состоянием пациентки и регулярную проверку крови. В то же время последствия беременности и гипотиреоза могут быть самыми негативными, если нарушение прогрессирует. При наличии показаний нельзя медлить с медикаментозной корректировкой объема продуцирования гормонов.
Причины, последствия
При беременности проблемы функционирования щитовидки провоцируются самим процессом вынашивания плода – период для женского организма очень сложный. В некоторых ситуациях причина не в состоянии женщин, а в особенностях организма, склонности железы к патологии. Заболевание может появиться еще до беременности, но оставаться незамеченным годами. В любом из вариантов при вынашивании плода это может обернуться самыми неприятными итогами.

Продуцируемые щитовидной железой гормоны влияют на развитие разных систем и органов эмбриона. Субклинический гипотиреоз при беременности может привести к недостаткам в работе нервной системы. Известно, что у детей переболевших этим заболеванием женщин в среднем несколько ниже уровень интеллекта, нежели у рождённых здоровыми матерями. Кроме того, влияние на плод гипотиреоза при беременности заключается в негативном воздействии на развивающуюся щитовидку. У ребенка проблемы с ее функционированием могут быть с рождения.
Как проявляется болезнь?
Заподозрить субклинический гипотиреоз при беременности можно по следующим признакам:
- сонливость;
- утомляемость;
- перепады настроения.
Такие симптомы должны насторожить вас.
Клиническая картина
При небольших нарушениях гипотиреоз проявляется в первую очередь особенностями поведения и скачками настроения. Ощущается существенная психическая нестабильность, в некоторых случаях страдает логичность мышления, довольно резко падает активность. Чем сильнее заболевание, тем негативнее это сказывается на эмоциональном состоянии, провоцируя депрессионные расстройства, тревожность, страхи и навязчивые идеи.

Предполагая заболевание и то, какие могут быть при гипотиреозе во время беременности последствия для ребенка, нужно очень внимательно провести диагностику состояния женщины, чтобы выявить все нарушения. Наибольшее значение имеют гормоны Т3, Т4. В большинстве случаев количество первого типа гормонов сокращается, в то время как вторые поддерживаются на нормальном уровне.
Держать ситуацию под контролем
Считается, что наиболее ответственный подход к беременности – планирование ребенка заранее. Это предполагает тщательную проверку всех показателей, в том числе и активности функционирования щитовидной железы. Это позволяет выявить любые нарушения и заранее предположить, какая именно компенсационная терапия потребуется, чтобы избежать последствий для плода. Гипотиреоз при беременности может стать препятствием для нормального вынашивания. Впрочем, самая опасная форма – это развивающаяся уже после зачатия.
Влияние на плод гипотиреоза при беременности может спровоцировать неправильное, неполноценное развитие. Известно, что у больных этой болезнью часто рождаются дети с нездоровым, маленьким весом. Впрочем, описана далеко не самая большая проблема из возможных. Гораздо страшнее влияние на ЦНС.
Субклинический гипотиреоз при беременности: последствия для ребенка
Это заболевание может спровоцировать врожденные патологии нервной системы, что окажет влияние даже на интеллект. В некоторых случаях у новорожденных диагностируют аномалии щитовидной железы. Известно, что при гипотиреозе в опасности сердце и сосуды – у малыша сердечно-сосудистая система может оказаться недоразвитой. В некоторых случаях под ударом оказывается кишечный тракт.

Причина столь обширного спектра нарушений в том, что женские гормоны важны при формировании систем организма в период внутриутробного развития. В качестве метода устранения проблемной ситуации – гормональная терапия, когда медикаментозно в кровь поставляют необходимое количество синтетических гормонов (или добытых у животных).
Осложнения: какие бывают
Известны следующие последствия гипотиреоза при беременности для ребенка:
- недостаточность веса при рождении;
- недоношенность, раннее отслаивание плаценты;
- пониженный интеллект;
- выкидыш;
- тяжелые формы токсикоза;
- пороки развития;
- рождение мертвого ребенка;
- врожденная патология щитовидной железы.

Роды и осложнения
Последствия гипотиреоза при беременности для ребенка и матери самые неприятные. Известно, что при этом заболевании высока вероятность опасного для здоровья кровотечения у роженицы. Ситуация настолько опасна, что угрожает жизни и матери, и младенца. Единственный способ снизить риски – начать компенсационную терапию на ранних сроках после зачатия.
Чтобы исключить последствия гипотиреоза при беременности для ребенка, необходимо на этапе планирования ребенка и во время вынашивания регулярно проверяться у специалиста, контролировать показатели, правильно питаться и следить за собой. Только своевременность медицинского вмешательства помогает с высокой степенью вероятности предупредить проблемы со здоровьем.
Гипотиреоз: опасность для матери
О том, каковы последствия гипотиреоза при беременности для ребенка, выше уже было указано. Для матери они могут быть еще более негативными, включая вероятность летального исхода. Вырабатываемые щитовидкой гормоны исключительно важны для человеческого здоровья, при вынашивании плода это особенно заметно. При нехватке продуцируемых железой веществ происходит накопление жирных клеток в печени, что приводит к загрязнению кровеносной системы холестерином. Это, в свою очередь, провоцирует атеросклероз, страдают сосуды, растет риск инсульта.
Гипотиреоз, сопровождающийся сильным переохлаждением или перегревом, приводит к гипотиреозному кризу. Понижается давление, замедляется пульс, женщина теряет сознание. Эта ситуация опасна для жизни. Также заболевание может спровоцировать переношенность плода.
Гипотиреоз и опасность для плода
Если заболевание проявилось уже в первом триместре беременности, опасность для ребенка особенно велика. Обусловлено это тем, что продуцируемые щитовидной железой гормоны – один из основных компонентов построения систем маленького организма. Нехватка гормонов сказывается на нервной системе. Со временем у младенца могут проявиться неврологические болезни, высока вероятность психических отклонений. Предотвратить это можно компенсационной терапией под контролем врача.
Зачастую гипотиреоз провоцирует задержку развития эмбриона в матке. Невозможно предсказать, какие именно системы пострадают от этого. Если пострадает щитовидная железа, тогда в будущем всю жизнь ребенку придется принимать гормональные препараты.
Гипотиреоз: проявления
Предположить заболевание можно, если замечаются следующие проявления:
- слабость;
- онемевшие конечности;
- отеки рта;
- изменение голоса;
- ненормальная температура;
- проблемы со стулом.
При недостаточной работе щитовидной железы довольно сильно страдают сердце и кровеносные сосуды, возможны закупорки, образование тромбов. В плаценте недостаточно кислорода, не хватает других необходимых для строительства нового организма питательных компонентов.
Патология: особенности
Если была диагностирована гестационная форма, возможны негативные последствия для головного мозга, нормальное формирование которого нарушается от нехватки гормонов в крови. Кроме того, заболевание провоцирует:
- миелинизацию нейронов;
- апоптоз;
- мультипликацию;
- перемещение гормонов.
При развитии гипотиреоза на этом этапе растёт вероятность выкидыша, самопроизвольного аборта, а также рождения мертвого ребенка. Впрочем, даже если ребенок выживает, еще долгое время его внутренние системы находятся в уязвимом состоянии и могут развиваться неправильно.
Страдает нервная система: что и как?
При гипотиреозе высока вероятность развития эндемического кретинизма. Это нарушение обычно проявляется следующими явлениями:
- невозможность говорить;
- глухота;
- умственная отсталость;
- нарушение зрения (косоглазие);
- спастическая диплегия.
В некоторых случаях это провоцирует карликовость. Единственный способ спасти ребенка от этих проблем – регулярно проходить обследование у специалиста. Впрочем, нельзя гарантировать полное отсутствие патологий, можно лишь минимизировать риск их появлений.
Под контролем врача
Едва только намечаются первые признаки болезни, необходимо срочно обратиться к специалисту. Доктора проверят анализы и будут держать ситуацию под контролем. Чтобы минимизировать неприятные последствия, нужно создать оптимальные условия для беременной женщины, чем и займутся в клинике.

Чтобы выявить особенности заболевания, необходимо сперва составить анамнез, включая исследование наследственности – в некоторых случаях генетическая предрасположенность является главным провоцирующим нарушения деятельности щитовидной железы фактором. Проводится физикальное обследование.
Диагностика: что и как?
В первую очередь доктор осматривает поступившую пациентку, уделяя внимание даже самым, казалось бы, незначительным факторам. Оценивают внешность, проверяют шею, изучают, каково строение подкожного жира. Обязательно прощупывают пальцами зоны вблизи щитовидной железы. Затем пациентку прослушивают, проверяя пульс, ритмичность сердцебиения, уровень давления.
Довольно заметны проблемы со здоровьем даже при визуальном осмотре беременной женщины. Как правило, гипотиреоз проявляется отечностью, опухлостью лица, одутловатостью. Кожа бледнеет, двигательные функции словно бы в замедленном кино. Нарушается произношение, падает скорость речи, пациентка говорит с хрипотцой. Возможны и психические нарушения.
Чтобы выявить особенности заболевания, нужно провести лабораторные исследования. В первую очередь проверяют кровь, выявляя уровень содержания гормонов, свертываемость, количество йода. Обязателен биохимический анализ. Далее проводят инструментальное исследование, в ходе которого пациентку направляют на ультразвук, электрокардиограмму. Если беременность еще только запланирована, оптимальна дифференцированная диагностика. Лечение беременной женщины возможно только под контролем доктора. Недопустимо самостоятельно назначать себе препараты, выбирать дозы или корректировать подобранную врачом терапию.