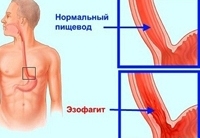
Эзофагит
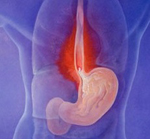
Эзофагит — это поражение слизистой оболочки пищевода воспалительного характера. Проявлениями эзофагита могут служить жгучая боль за грудиной, нарушения глотания, изжога, повышенная саливация. Осложнением эзофагита могут явиться пептическая язва, стеноз, перфорация пищевода, болезнь Барретта. Диагностический минимум состоит из проведения эзофагоскопии, эндоскопической биопсии и рентгенографии пищевода. Лечение назначается с учетом этиологии эзофагита; включает диету, медикаментозную терапию, физиотерапию; при необходимости – хирургическое лечение сужения пищевода (бужирование, рассечение рубцовых стриктур и др.).
МКБ-10



- Причины эзофагита
- Классификация
- Симптомы острого эзофагита
- Симптомы хронического эзофагита
- Осложнения
- Диагностика
- Лечение эзофагита
- Острый эзофагит
- Хронический эзофагит
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Эзофагит – воспалительное заболевание стенки пищевода острого или хронического течения. При эзофагите воспалительный процесс развивается во внутренней, слизистой оболочке пищевода и при прогрессировании может поражать более глубокие слои. Среди заболеваний пищевода эзофагит является наиболее частым, в 30-40% случаев заболевание может протекать без выраженной симптоматики.
Эзофагиты могут быть следствием различного рода повреждений слизистой пищевода или развиться вследствие инфекционного поражения, гастрита, заброса желудочного сока (иногда с желчью) из желудка. Эзофагит вследствие рефлюкса (заброса) желудочного содержимого выделяется как отдельное заболевание – гастроэзофагеальная рефлюксная болезнь.

Причины эзофагита
 Острый эзофагит развивается вследствие повреждающего фактора кратковременного действия:
Острый эзофагит развивается вследствие повреждающего фактора кратковременного действия:
- острые инфекционные процессы (грипп, грибковое поражение, дифтерия и др.);
- физическое повреждение (ожог, травмирование при введении зонда, повреждение инородными телами);
- химический ожог (повреждение едкими химическими веществами);
- аллергическая реакция на пищевые продукты (как правило, сочетается с другими признаками аллергии).
Наиболее тяжелыми бывают повреждения пищевода после ожогов. В патогенезе инфекционного эзофагита основным фактором развития воспаления считается снижение иммунных свойств организма.
Причины развития хронических эзофагитов также разнообразны:
- алиментарный эзофагит (употребление очень горячей, острой пищи, крепкого алкоголя);
- профессиональный эзофагит (работа, связанная с вдыханием паров едких химических веществ);
- застойный эзофагит (раздражение слизистой остатками скопившейся пищи при разного рода затруднениях эвакуационной функции пищевода);
- аллергический эзофагит (развивается в связи с пищевой аллергией);
- дисметаболический эзофагит (связан с нарушениями обмена – гиповитаминозами, недостаточностью микроэлементов и тканевой гипоксией, продолжительной интоксикацией организма и т. п.);
- идиопатический ульцерозный эзофагит (особая форма хронического воспаления пищевода неясной этиологии, морфологически подобная язвенным колитам и гранулематозу пищевода (неспецифический регионарный стенозирующий эзофагит).
В качестве отдельного заболевания выделяют пептический, или рефлюкс-эзофагит. Он развивается вследствие гастроэзофагеального рефлюкса (заброса желудочного содержимого в пищевод). Иногда сочетается с дуодено-гастральным рефлюксом. Рефлюкс из желудка в пищевод может возникать по следующим причинам: недостаточность кардии (нижнего пищеводного сфинктера); хиатальная грыжа (грыжа пищеводного отверстия диафрагмы); недостаточная длина пищевода.
Классификация
Эзофагит по течению может быть острым, подострым и хроническим. По характеру воспалительного процесса и его выраженности в гастроэнтерологии различают катаральный, отечный, эрозивный, псевдомембранозный, геморрагический, эксфолиативный, некротический и флегмонозный эзофагиты.
Катаральный и отечный эзофагит (наиболее часто встречающиеся формы) ограничиваются гиперемией слизистой и ее отеком. При остром инфекционном процессе, а также химических и тепловых ожогах пищевода возможно развитие эрозий слизистой оболочки (эрозивный эзофагит). При тяжелом течении инфекции нередко происходит развитие некротической формы. Геморрагический эзофагит сопровождается кровоизлияниями в стенку пищевода. При псевдомембранозной форме фиброзный экссудат не сращен с подслизистой тканью в отличие от эксфолиативного эзофагита. Флегмона пищевода, как правило, развивается при повреждении стенки пищевода инородным телом.
По локализации и распространенности воспалительного процесса различают дистальный, проксимальный и тотальный эзофагит. Классификация эзофагита по степени поражения имеет различия для острого и хронического течения заболевания. Острые эзофагиты и ожоги пищевода делят на три степени:
- поверхностное поражение без эрозивных и язвенных дефектов;
- поражение всей толщи слизистой с язвенными дефектами и некрозом;
- поражение распространяется на подслизистые слои, образуются глубокие дефекты с возможностью перфорации стенки пищевода, кровотечения. После залечивания возможно образование рубцовых стриктур.
Хронический эзофагит по выраженности поражения стенки делят на 4 степени согласно классификации Савари и Миллера (классификация эндоскопических признаков хронического эзофагита):
- гиперемия без эрозивных дефектов в дистальных отделах;
- разрозненные мелкие эрозивные дефекты слизистой;
- эрозии слизистой сливаются друг с другом;
- язвенное поражение слизистой, стеноз.
Симптомы острого эзофагита
Выраженность симптоматики при остром эзофагите имеет прямую зависимость от выраженности воспалительного процесса в слизистой пищевода. При катаральной форме эзофагит может протекать без клинических симптомов, только иногда проявляясь повышенной чувствительностью пищевода к горячей или холодной пище. Тяжелые формы эзофагита проявляются выраженным болевым симптомом (острая, сильная, жгучая боль за грудиной, отдающая в шею и спину), расстройством глотания (дисфагия) из за сильной боли, изжогой, повышенным слюноотделением.
В крайне тяжелых случаях – кровавая рвота вплоть до шокового состояния. Тяжело протекающий эзофагит спустя неделю может смениться периодом мнимого благополучия (резкое стухание симптомов, возможно даже употребление твердой пищи), но без адекватного лечения спустя несколько недель (до 3-х месяцев) заживления тяжелых дефектов пищеводной стенки может привести к образованию грубых рубцов и стеноза, что приведет к прогрессированию дисфагии и регургитации пищи.
Симптомы хронического эзофагита
При рефлюкс-эзофагите основным клиническим проявлением является изжога (жжение в области эпигастрия и за грудиной). Как правило, изжога усиливается после приема жирной, острой пищи, кофе, газированных напитков. Переедание также способствует развитию симптоматики. Другими вероятными симптомами могут быть: отрыжка (воздухом, кислым, горьким с примесью желчи); ночью может проявляться регургитация. Нередки присоединения расстройств дыхания, ларингоспазм, бронхиальная астма, частые пневмонии. Симптомы нарушения дыхания проявляются, как правило, ночью, в горизонтальном положении тела.
Хронический эзофагит может протекать с болями за грудиной в районе мечевидного отростка, иррадиирующими в спину и шею. Для хронического эзофагита характерна умеренная выраженность болевого симптома.
У детей первого года жизни недостаточность сфинктера пищевода можно диагностировать по многократным умеренным срыгиваниям сразу после кормления в горизонтальном положении. При упорных срыгиваниях могут развиться симптомы гипотрофии.
Осложнения
 Осложнениями эзофагитов могут стать следующие заболевания и состояния:
Осложнениями эзофагитов могут стать следующие заболевания и состояния:
- пептическая язва пищевода (часто развивается при болезни Баррета), характеризуется образованием глубокого дефекта стенки пищевода, может вести к грубому рубцеванию и укорочению пищевода;
- сужение (стеноз) просвета пищевода (ведет к нарушению прохождения пищи в желудок, снижению массы тела);
- прободение стенки пищевода (перфорация) – осложнение, опасное для жизни, требует срочного хирургического вмешательства;
- гнойные осложнения эзофагита – абсцесс, флегмона (как правило, являются следствием повреждения пищевода инородным телом);
- болезнь Барретта (при продолжительном рефлюкс-эзофагите без адекватного лечения развивается перерождение эпителия пищевода – метаплазия). Пищевод Баррета – предраковое состояние.
Диагностика
 Если острый эзофагит проявляется клинической симптоматикой, то диагностика этого заболевания, как правило, не составляет проблем – локализация болевого симптома весьма специфична и характерна. Опрос позволяет выявить вероятную причину развития эзофагита. Для подтверждения диагноза используется:
Если острый эзофагит проявляется клинической симптоматикой, то диагностика этого заболевания, как правило, не составляет проблем – локализация болевого симптома весьма специфична и характерна. Опрос позволяет выявить вероятную причину развития эзофагита. Для подтверждения диагноза используется:
- Эзофагоскопия. Показывает изменения в слизистой, их выраженность. Проведение эндоскопического обследования пищевода проводят не ранее чем на шестой день после проявления выраженной клинической картины. Показания для эндоскопического обследования выявляются индивидуально. При необходимости берут эндоскопическую биопсию слизистой и исследуют гистологически.
- Манометрия. Нарушения моторной функции пищевода выявляются с помощью эзофагоманометрии.
- Рентген.Рентгенография пищевода позволяет выявить изменения контуров пищевода, изъязвления, отек стенки и скопление слизи.
Лечение эзофагита
Острый эзофагит
Эзофагит вследствие химического ожога требует срочного промывания желудка для удаления химического агента. Для лечения легких форм острых эзофагитов больным рекомендовано воздерживаться от приемов пищи 1-2 дня, медикаментозное лечение заключается в приеме антацидов и препаратов группы фамотидина. После начала питания исключают продукты, способные повредить слизистую (алкоголь, кофе, горячая, острая, грубая пища) и пища, активизирующая выработку желудочного сока (шоколад, жирные продукты). Всем больным эзофагитом рекомендован отказ от курения.
При тяжелом протекании болезни — бережное питание вплоть до отказа от энтерального питания, обволакивающие и гелевые антацидные препараты. При выраженной интоксикации проводится инфузионная терапия с помощью дезинтоксикационных растворов. Для подавления инфекционного процесса показана антибиотикотерапия.
При язвенном эзофагите с выраженным болевым симптомом прописано обезболивание и противопоказано промывание желудка. При безуспешности массированного лечения антибиотиками очагов гнойного воспаления (флегмона, абсцесс) – хирургическая санация. Также показанием к хирургическому лечению эзофагита является развитие тяжелой стриктуры пищевода, не поддающейся дилатации.
Хронический эзофагит
В терапии хронического эзофагита основное значение играет устранение фактора его возникновения. Важнейшей составляющей лечения является строгое соблюдение диеты и режима питания и образа жизни. Рекомендации по диете в период острых клинический проявлений: употребление умеренного количества мягкой протертой пищи комнатной температуры. Исключение из рациона продуктов, оказывающих раздражающее действие на слизистую – острые, жирные, жареные, газированные, алкоголесодержащие продукты. Также исключают пищу, содержащую большое количество клетчатки.
Больным эзофагитом необходимо отказаться от курения и приема лекарственных препаратов, влияющих на тонус сфинктера пищевода (седативные препараты, транквилизаторы, теофиллин, простагландины и т. п.). Также следует отказаться от приемов пищи не менее чем за полтора-два часа до сна, не принимать горизонтальное положение после еды, не проводить много времени наклонясь. Спать рекомендуется на приподнятом изголовье. Терапия хронического эзофагита:
- препараты, снижающие кислотность желудочного сока (антациды – оптимальным выбором являются гелевые антациды с анестетиками, ингибиторы протоновой помпы, блокаторы Н2-гистаминовых рецепторов);
- препараты, усиливающие тонус кардии (нижнего сфинктера пищевода и ускоряющие продвижение пищевого комка из желудка в двенадцатиперстную кишку (блокаторы дофа-рецепторов и холиномиметики).
- при рефлюкс-эзофагите хороший результат дает амплипульстерапия;
- снижение болевого синдрома достигается сеансами электрофореза ганглиоблокаторов;
- грязелечение и бальнеотерапия.
При тяжелом течении рефлюкс-эзофагита со стриктурами, язвами и стенозом физиотерапия противопоказана. Операции при стенозе пищевода заключаются в эндоскопическом рассечении стриктур, расширении или бужировании пищевода. По показаниям проводится резекция и пластика пищевода.
Прогноз и профилактика
При отсутствии осложнений (стеноз, перфорации, кровотечение, воспаление средостения и т. п.) прогноз благоприятен. Важным фактором в перспективе излечения эзофагита является строгое соблюдение режима питания, образа жизни и рекомендаций по диете.
Профилактика эзофагитов подразумевает избегание причин его развития – ожогов горячей пищей, химическими веществами, повреждений инородными телами и т. п. Профилактика хронического эзофагита – регулярное диспансерное обследование у гастроэнтеролога и при необходимости – лечение. Больным хроническим эзофагитом в качестве профилактики обострений показано санаторно-курортное лечение.
Эзофагит: симптомы и лечение лекарствами и народными средствами
Эзофагит является довольно часто возникающей болезнью с характерными поражениями ЖКТ, провоцируемыми воспалительными процессами с острым течением. Может возникать из-за химического воздействия сильных лекарственных препаратов. В лечении могут быть задействованы медицинские препараты и народные средства для домашнего использования.
Классификация и степени эзофагита
В связи с характером заболевания выделяют разные степени его протекания:
- хроническая,
- острая,
- подострая
Чаще других встречается хроническая форма болезни.

В зависимости от области локализации заболевания различают следующие типы:
- Проксимальный. Повреждена верхняя часть.
- Тотальный. Болезнь охватывает полностью пищеводный отдел.
- Дистальный. Когда поражению подвергся нижний отдел.

На основании характера протекания болезни, классифицируют :
- отечный;
- гемморогический;
- флегмозный;
- некротический;
- эрозивный.
Хронический вид проявляется при затяжном проявлении. Проблема может привести к дисфункции пищеводного тракта, нарушению его структуры, формированию язв. Иногда проявляется в совокупности с воспалительными процессами ЖКТ или ЛОР-органов и как последствие туберкулеза или сифилиса.
Причины рефлюксной болезни
Эзофагит развивается на фоне инфекционных явлений или раздражения ЖКТ. Причиной инфекцирования могут стать бактерии, вирусные болезни. Слабый иммунитет делает организм человека более уязвимым к данным поражениям. Таким образов, возрастает возможность появления эзофагита.

К ряду инфекций, провоцирующих появление заболевания относятся:
- Кандидоз. Появляется у людей с ослабленным иммунитетом, при диабете или в процессе прохождения химиотерапии. Часто наблюдается у людей, проходящих антибиотическую терапию. Инфекционное поражение грибками Кандида может распространиться на зону пищевода.
- Герпес. Лечится антивирусными средствами.

Раздражение слизистой относится к основным причинам появления болезни. Патология может быть вызвана следующими недугами:
- Гастроэзофагельный рефлюксный недуг. Фиксируется слабость мышц, локализованных между желудком и пищеводом. В тяжелых формах может вызвать эрозивный эзофагит.
- Рвота. Ее могут вызвать малые деформации внутри стенок пищеводного тракта.
- Грыжи. Область желудка иногда смещается выше диафрагмы.
- Ахалазия. При этом заболевании нижняя область теряет способность нормально функционировать. Выражается тем, что пища часто застывает внутри.
- Синдром Золлингера — Эллисона. Характеризуется увеличением выработки гормона гастрита, что становится стимулом повышения секреции кислоты в ЖКТ. Состояние может провоцировать развитие опухли.

Причиной появления заболевания могут стать лечебные процедуры. Чаще всего развитие эзофагита провоцируется как последствие:
- Хирургического вмешательства. Определенные процедуры включают высокий риск появления заболевания.
- Медикаментов. Некоторые вещества негативно влияют на слизистую, тем самым приводят к повышению выработки кислоты. Таким образом, возникает рефлюкс. К таким препаратам относится аспирин. К раздражению могут привести и прием крупных таблеток без необходимого количества жидкости. Принятое лекарство непосредственно на ночь вызывает их растворение или застой, что тоже приводит к появлению болезни.
- Облучение грудной клетки. Процедура может вызвать появление рубцов, которые приводят к воспалительным проявлениям.

К числу факторов, провоцирующих эзофагит относятся также:
- Глотание вредных токсических веществ.
- Чрезмерное использование спиртного и курение.
- Запущенный воспалительный процесс. Приводит к трансформации клеток слизистой. Заболевание известно под названием > и может стать причиной развития ракового образования.
Важно установить, почему возникла болезнь, и провести тщательную диагностику для эффективной терапии.
Симптомы эзофагита у людей
Заболевание имеет определенную симптоматику, выраженную следующими признаками:
- Болевые ощущения жгучего характера, которые не облегчаются после приема еды. Твердая пища вызывает трудности при глотании, усиливается болевой порог. Чревато развитием симптомов острого медиа – синита.
- При остром воспалении наблюдаются боли при приеме пищипо ходу пищевода, чрезмерное слюнотечение, временами дисфагия, нарушающая акт глотания, болевые ощущения в груди.
- Абсцесс может вызвать температуру до 40 град, слабость, озноб, сыпи различного характера. Пациент затрудняется принимать даже продукты в измельченном, жидком состоянии. Картина заболевания напоминает септическую интоксикацию.
- Геморрогическая стадия. Основная симптоматика выражается в рвоте с кровяными прожилками.
- Подострые и хронические стадии выражаются изжогой и ощущением жжения. Возможны боли в грудине, напоминающие сердечные проявления. В горизонтальном положении симптоматика может увеличиваться.
- Дисфагия является ярким выражением болезни. Человек ощущает застой пищевого комка. Недуг сопровождается распирающимися болями в грудной клетке.
- Регургитация. Выявляется выбросом содержимого ЖКТ в верхнюю часть
- Рвота, часто появляется.
- Отрыжка. Встречается реже, чем остальные признаки. Фиксируется отрыжка воздухом, а также с примесями запаха пищи.
При возникновении данной симптоматики рекомендуется не откладывать с визитом к терапевту или гастроэнтерологу.
Правильная диагностика заболевания
Существуют разные способы постановки диагноза. Основные из них следующие:
- Результативным способом диагностирования является эзофагоскопия. При обследовании определяют степень повреждения пищевода, воспалительные проявления, также присутствие слизи.
- Рентген помогает обнаруживать характерные дисфункции в области пищевода.
- Биопсирование. Цель исследования выяснение специфических поражений и злокачественных новообразований.
Помимо вышеописанных методов, врач назначит общие анализы на кровь, мочу.
Медикаментозное лечение лекарствами эзофагита
Лечебная терапия в первую очередь направлена на создание оптимальной микрофлоры ЖКТ, устранение дисбактериоза. Проводят специальную диагностику, чтобы исключить наличие патогенных элементов, препятствующих курсу терапии.
Последующей стадией лечебного курса является витаминное восполнение. Назначают в основном жирорастворимые витамины (A, E, D) и водорастворимые (B, C, P). Полезны свежевыжатые соки фруктов и овощей, за исключением цитрусовых.

С целью уменьшения болевого показателя часто назначается электрофорез. Довольно результативным считается амплипульстерапия, основанная на использование низкочастотного переменного тока. Рекомендуются также процедуры с грязевым обертыванием.
Среди препаратов для лечения эзофагита можно выделить следующие медикаменты:
- Алмагель. Антацид, используемый при повышении кислотности.
- Мотилиум. Снижает дискомфорт в ЖКТ, нормализует микрофлору.
- Фамотидин. Способствует нормализации кислотности.
Вышеописанные средства могут назначаться в комплексе с другими препаратами в зависимости от степени заболевания.
Лечение народными средствами эзофагита
Медикаментозная терапия может успешно сопровождать методами народной медицины. Результативны травяные сборы.
- Можно сделать отвар из нескольких видов трав в пропорции 1:1 (например, шиповник, ромашка, мелисса, пустырник). Консистенции помогают укрепить иммунный статус, уменьшить бактериальные проявления.
- Снять болевые ощущения и восполнение помогают сборы из травы душицы, перечной мяты, цветков календулы.
- Картофельный сок помогает нормализовать работу ЖКТ.
Все растительные отвары готовятся обычным способом: травяной сбор кипятят в течение дести минут, затем настаивают полчаса.

Рацион питания занимает важное место в лечебной терапии. Рекомендуется прием с определенными интервалами и маленькими порционными частями, лучше в измельченном состоянии. Нельзя употреблять :
- жаренное;
- копченое;
- спиртное ;
- пряности.
Рекомендуется отказаться от курения.
- нежирные мясные сорта;
- кисели:
- овощи, обработанные паром;
- мягкие кисломолочные изделия.
Правильная диета способствует быстрому выздоровлению. Поэтому важно составлять рациональное меню.
Эзофагит — довольно серьезное явление, требующее полноценной терапии без замедлений. Правильный подход, диагностирование и лечение предотвращают появления тяжелых осложнений.
ГЭРБ: лечение медикаментами и народными средствами. Современное лечение гастроэзофагеальной рефлюксной болезни
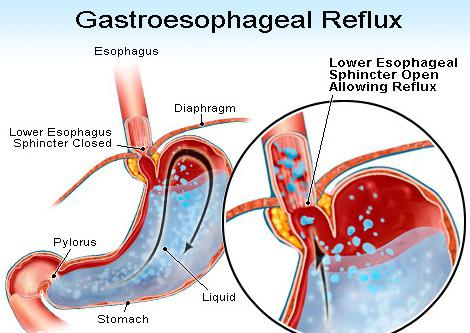
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ), лечение которой может осуществляться разными методами, представляет собой патологию пищеварительной системы, когда кислое содержимое желудка забрасывается в пищевод, вследствие чего воспаляются его стенки. Главными симптомами ГЭРБ являются изжога и появление кислой отрыжки. Диагностикой и терапией заболевания занимается гастроэнтеролог. Если у человека выявлена ГЭРБ, лечение будет заключаться в приеме медикаментов, снижающих кислотность желудочного сока и защищающих слизистую пищевода от действия кислоты. Хорошие результаты дает соблюдение определенной диеты. Особенности течения ГЭРБ, симптомы, лечение рассмотрим в этой статье.
Причины недуга
Зачастую рефлюксная болезнь возникает из-за снижения тонуса нижнего пищеводного сфинктера, а это, в свою очередь, происходит при употреблении кофеина и алкоголя, курении, в случае беременности под влиянием гормональных факторов. Какие еще могут быть для развития ГЭРБ причины? Лечение каких-либо недугов спазмолитиками, анальгетиками, антагонистами кальция способно привести к гастроэзофагеальной рефлюксной болезни. Также ее возникновение возможно на фоне повышения внутрибрюшного давления, обусловленного асцитом, ожирением, метеоризмом. Условия для рефлюкса создаются при диафрагмальной грыже, когда снижается давление на нижнюю область пищевода в грудной клетке.
Повышение внутрижелудочного давления и заброс содержимого желудка в пищевод может произойти при обильном и торопливом употреблении пищи, поскольку тогда вместе с ней заглатывается много воздуха. К таким же последствиям приводит наличие в рационе в избыточном количестве продуктов, содержащих перечную мяту, богатых животными жирами, острых приправ, жареных блюд, газированной воды. Язва двенадцатиперстной кишки тоже может стать причиной развития ГЭРБ.
Симптомы
Лечение рефлюксной болезни желательно начать как можно раньше, иначе ее проявления могут доставить немало проблем. Когда содержимое желудка (а это и пища, и пищеварительные ферменты, и соляная кислота) попадает в пищевод, происходит раздражение его слизистой, начинается воспаление и возникает ГЭРБ. Симптомы, лечение в этом случае типичны для многих пищеводных нарушений. Итак, признаки недуга обычно следующие:
- Изжога – ощущение жжения в области за грудиной.
- Осиплость голоса и кашель – при ГЭРБ лечение таких проявлений осуществляется путем приема прокинетиков, а возникают они уже тогда, когда рефлюкс достигает голосовых связок и гортани и вызывает их воспаление.
- Боль за грудиной – обычно чувствуется после употребления грубой пищи.
- Кровотечение из вен пищевода – такой симптом может наблюдаться в том случае, если развились осложнения в виде язвы или эрозии. Если кровотечение небольшое, кровь, как правило, обнаруживается в кале, а сам он становится черным; если же оно массивное, кровь выходит изо рта.
Помимо пищеводных признаков, ГЭРБ проявляется и внепищеводными. Это нарушения пищеварения (метеоризм, боли в животе, тошнота); патологии глотки и ротовой полости (кариес, ангина, разрушение зубной эмали); повреждения ЛОР-органов (полипы голосовых связок, ринит, ларингит, отит среднего уха); поражения дыхательной системы (пневмония, бронхиальная астма, бронхит, эмфизема легких, бронхоэктатическая болезнь); недуги сердечно-сосудистой системы (стенокардия, аритмия, артериальная гипертония).
Диагностика
Пока гастроэнтерологом не диагностирована ГЭРБ, лечение начинать бессмысленно, ведь способы терапии следует подбирать, исходя из особенностей патологического процесса. Для выявления рефлюксной болезни и определения механизма ее развития применяются следующие методы:
- Рентген пищевода. При таком исследовании можно обнаружить эрозии, стриктуры, язвы, грыжи.
- Эндоскопия пищевода. Эта процедура также позволяет выявить воспалительные изменения.
- Сцинтиграфия с радиоактивным технецием. Исследование подразумевает прием десяти миллилитров яичного белка с Тс11: пациент через каждые двадцать секунд делает глотки этого средства, и в это время на галокамере каждую секунду в течение четырех минут выполняется снимок. Такой метод дает возможность оценить пищеводный клиренс.
- Манометрическое исследование сфинктеров пищевода. Эта процедура позволяет обнаружить изменение тонуса сфинктеров.
- Мониторирование рН в нижней части пищевода. Такое исследование необходимо для того, чтобы подобрать индивидуальную терапию и контролировать эффективность действия медикаментов.
ГЭРБ: лечение
Целью терапевтических мероприятий при этом заболевании является устранение его симптомов, борьба с рефлюксом и эзофагитом, улучшение качества жизни, предотвращение осложнений. Чаще всего применяется консервативная терапия, хирургическое лечение ГЭРБ показано только в крайних случаях. Рассмотрим подробнее способы борьбы с недугом. Комплекс мероприятий включает:
- соблюдение диеты и определенного образа жизни;
- прием антацидов, антисекреторных препаратов и прокинетиков.
Рекомендации по диете и режиму

Вне зависимости от стадии и степени выраженности ГЭРБ, лечение подразумевает постоянное соблюдение определенных правил:
- Не ложиться и не наклоняться вперед после употребления пищи.
- Не носить тесную одежду, корсеты, тугие пояса, бандажи – это приводит к росту внутрибрюшного давления.
- Спать на кровати, у которой приподнята та часть, где располагается голова.
- Не есть на ночь, избегать обильного приема пищи, не употреблять слишком горячую еду.
- Отказаться от алкоголя и курения.
- Ограничить потребление жиров, шоколада, кофе и цитрусовых, так как они обладают раздражающим действием и снижают давление НПС.
- Худеть, если имеется ожирение.
- Отказаться от приема медикаментов, вызывающих рефлюкс. К ним относятся спазмолитики, р-блокаторы, простагландины, антихолинергические препараты, транквилизаторы, нитраты, седативные средства, ингибиторы кальциевых каналов.
Лекарства при рефлюксной болезни. Антациды и алгинаты
Такие препараты для лечения ГЭРБ используются, когда проявления недуга средневыраженные и нечастые. Антациды нужно принимать после каждого приема пищи (спустя полтора-два часа) и на ночь. Главный препарат из этой группы – «Алмагель».
Алгинаты создают на поверхности содержимого желудка густую пену и за счет этого возвращаются в пищевод при каждом эпизоде рефлюкса, тем самым оказывая лечебное действие. Благодаря содержанию антацидов алгинаты производят кислотонейтрализующий эффект, в то же время они образуют защитную пленку в пищеводе, которая создает градиент рН между его просветом и слизистой и защищает таким образом слизистую негативного влияния желудочного сока.
Прокинетики
Эти препараты восстанавливают нормальное физиологическое состояние пищевода за счет повышения тонуса нижнего сфинктера, улучшения клиренса и усиления перистальтики. Главным средством патогенетической терапии ГЭРБ является прокинетический медикамент «Мотилиум». Он нормализует двигательную активность верхних отделов пищеварительного тракта, восстанавливает активную перистальтику желудка и улучшает антродуоденальную координацию. «Мотилиум» хорошо переносится при необходимости длительной терапии, снижает процент рецидивов болезни.
Ингибиторы протонной помпы
Если диагностирована ГЭРБ с эзофагитом, лечение прокинетиками осуществляется в комплексе с ингибиторами протонной помпы. Как правило, используется препарат нового поколения «Париет». За счет его применения уменьшается секреция кислоты, отмечается положительная динамика клинических проявлений недуга. Пациенты говорят о снижении интенсивности или даже полном исчезновении изжоги, уменьшении болевого синдрома.
При ГЭРБ схема лечения прокинетиками и ингибиторами протонной помпы используется такая: в день назначается прием 20 миллиграммов препарата «Париет» и 40 миллиграммов средства «Мотилиум».
Терапия у детей раннего возраста
У малышей рефлюкс вызывает частые срыгивания. Лечение состоит из нескольких этапов:
- Постуральная терапия. Нужно кормить ребенка в сидячем положении, держа его под углом 45-60 градусов. По окончании кормления такое положение необходимо сохранять еще в течение двадцати-тридцати минут, после чего малыша можно положить на спинку, при этом голова должна находится на возвышении под углом 30 градусов.
- Диетическая коррекция. рекомендуется уменьшить разовый объем питания ребенка, при этом увеличив общее число кормлений. Если осуществляется естественное вскармливание, маме следует принимать загустители грудного молока. Младенцам, находящимся на искусственном вскармливании, показаны смеси с содержанием камеди, такие как «Нутрилон АР», «Нутрилак АР», «Хумана АР», или рисового крахмала, например, «Энфамил АР».
- Лечение ГЭРБ у детей раннего возраста тоже не обходится без приема прокинетических средств («Мотилиум», «Мотилак», «Церукал»), антацидов («Фосфалюгель») и антисекреторных препаратов («Лосек»). Дозировка должна подбираться только специалистом.

Терапия у детей старшего возраста
Большое значение в лечении рефлюксной болезни имеет коррекция образа жизни ребенка.
- Следует приподнять конец кровати, где располагается голова, как минимум на пятнадцать сантиметров. Такая простая мера позволяет уменьшить длительность закисления пищевода.
- Необходимо ввести для чада диетические ограничения: снизить в рационе содержание жиров и увеличить содержание белка, уменьшить потребляемый объем пищи, исключить раздражающие продукты (цитрусовые соки, шоколад, томаты).
- Нужно выработать у ребенка привычку не есть на ночь, не лежать после приема пищи.
- Требуется следить, чтобы чадо не носило тесную одежду, долго не сидело, согнувшись.
В качестве медикаментозного лечения, как и у взрослых, применяются антацидные препараты, как правило, в форме суспензии или геля («Алмагель», «Фосфалюгель», «Маалокс», «Гевискон»), прокинетические средства («Мотилак», «Мотилиум», «Церукал»). Выбор конкретного медикамента и определение дозировки осуществляется лечащим врачом.
Хирургическое вмешательство
Иногда для восстановления нормальной функции кардии приходится прибегать к операции, направленной на устранение рефлюкса. Показания к оперативному лечению следующие:
- осложнения ГЭРБ (повторные кровотечения, стриктуры);
- неэффективность консервативной терапии;
- частые аспирационные пневмонии;
- диагностирование синдрома Баррета при дисплазии высокой степени;
- потребность молодых пациентов с ГЭРБв долгосрочной антирефлюксной терапии.
Устранение рефлюкса зачастую производится путем фундопликации. Однако такой метод не лишен недостатков. Так, результат операции всецело зависит от опыта хирурга, иногда после хирургического вмешательства остается необходимость в медикаментозном лечении, есть риск летального исхода.
В настоящее время для воздействия на очаги метаплазии стали применяться разные эндоскопические методики: электрокоагуляция, лазерная деструкция, фотодинамическая деструкция, коагуляция аргоновойплазмой, эндоскопическая локальнаярезекция слизистой пищевода.

Терапия народными средствами
При начальных стадиях ГЭРБ народное лечение может быть весьма кстати. Вообще на этих этапах справиться с болезнью можно, просто соблюдая антирефлюксный режим и изменив образ жизни. Если заболевание протекает в легкой форме, вместо антацидов для купирования изжоги можно применять различные средства народной медицины, укрепляющие и защищающие слизистую пищевода, улучшающие тонус сфинктера и снижающие кислотность желудочного сока. При тяжелом течении патологического процесса обойтись без медикаментозной терапии не получится, а при наличии осложнений вообще требуется хирургическое вмешательство. Поэтому лечение ГЭРБ народными средствами – это, скорее, вспомогательный и профилактический метод. Его можно использовать в качестве дополнения к высокоэффективным схемам медикаментозной терапии.
Большой популярностью у людей пользуется фитотерапия. Приведем несколько рецептов народной медицины для лечения рефлюксной болезни.
- Соединить измельченную сухую траву тысячелистника (20 граммов), зверобоя (20 граммов), чистотела (10 граммов) и ромашки (20 граммов). Столовую ложку смеси залить стаканом кипятка и настаивать в течение пятнадцати минут. Процеженный раствор принимать по одному-два стакана в сутки.
- Смешать цветки календулы (20 граммов), цветки ромашки (5 граммов), листья мать-и-мачехи (20 граммов). Две столовые ложки смеси залить стаканом кипятка инастаивать в течение тридцати минут. Принимать процеженный настой перед едой (за двадцать минут) по одной столовой ложке трижды-четырежды в сутки.
- Соединить траву зверобоя (20 граммов), цветки ромашки (5 граммов), листья подорожника (20 граммов). Две столовые ложки смеси залить стаканом кипятка инастаивать в течение тридцати минут. Принимать процеженный отвар перед едой (за двадцать минут) по одной столовой ложке трижды-четырежды в сутки.
- Залить две столовые ложки семян льна двумя стаканами кипятка и настаивать в течение восьми часов. Процеженный настой принимать перед едой по полстакана трижды-четырежды в день на протяжении пяти-шести недель.
- Выжать из картофеля сок и принимать его перед едой (за двадцать минут) по четверти стакана четыре раза в сутки на протяжении трех недель.
- Зажарить гречку до образования темно-коричневого цвета. Полученную массу растолочь в порошок и употреблять его трижды-четырежды в день по щепотке.
- Оперативно купировать изжогу можно путем разжевывания кусочка конского щавеля или корня аира. Эти растения обладают способностью снижать кислотность желудочного сока и уменьшать таким образом его повреждающее влияние на слизистую пищевода. Также конский щавель и аир защищают слизистую оболочку от пагубного воздействия соляной кислоты.

Лечение ГЭРБ народными средствами подразумевает не только фитотерапию, но и использование минеральных вод. Их следует применять на конечной стадии борьбы с заболеванием или в период ремиссий с целью закрепления результатов. При рефлюксной болезни эффективны щелочные слабоминерализованные воды, такие как «Боржоми», «Смирновская», «Славяновская». Пить их нужно, слегка подогретыми, поскольку в процессе нагревания уходит газ. Однако температура не должна превышать 40 градусов, иначе соли выпадут в осадок. Употреблять теплую дегазированную минералку следует за сорок минут до еды по стакану на протяжении одного месяца. После приема воды рекомендуется полежать в течение двадцати минут.
Кандидозный эзофагит
 Длительное применение антибиотиков, снижение иммунитета и многие другие причины приводят не только к дисбактериозу кишечника. Нарушение местного микроклимата происходит в любом органе. Если на слизистых оболочках рта появился белый налёт — это кандидоз ротовой полости, такие же изменения при определённых условиях возникают и на пищеводе, только симптомы значительно отличаются.
Длительное применение антибиотиков, снижение иммунитета и многие другие причины приводят не только к дисбактериозу кишечника. Нарушение местного микроклимата происходит в любом органе. Если на слизистых оболочках рта появился белый налёт — это кандидоз ротовой полости, такие же изменения при определённых условиях возникают и на пищеводе, только симптомы значительно отличаются.
Как «выглядит» грибковый эзофагит, в чём его отличия от других похожих болезней? Какие факторы приводят к его развитию? Есть ли особенности у этого заболевания и чем лечить этот недуг пищевода?
Причины болезни
Что такое кандидозный эзофагит? Кандидоз или поражение слизистых оболочек грибами рода Кандида встречается часто в ротовой полости. Именно этот начальный отдел пищеварительной системы содержит в норме небольшое количество грибов. В пищеводе их меньше. Они, как и многие другие микроорганизмы, всегда присутствуют на слизистых оболочках, не нарушая самочувствия человека. Их количество увеличивается, когда резко ухудшаются условия существования. С пищей и жидкостью они могут попадать в нижние отделы системы пищеварения.
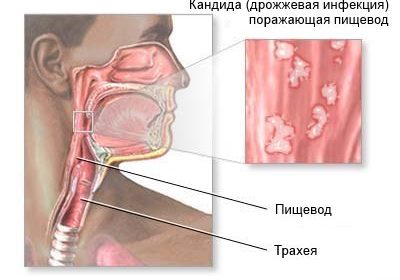
Какие самые частые причины кандидозного эзофагита? — это выраженное снижение иммунитета вследствие определённых заболеваний или состояний, к которым относятся:
- новообразования или онкологические болезни, особенно, рядом располагающихся органов;
- синдром приобретённого иммунодефицита (СПИД);
- некомпенсированный сахарный диабет;
- заболевания щитовидной железы — гипопаратиреоз;
- неизлечимые болезни соединительной ткани — СКВ или системная красная волчанка;
- гемоглобинопатии — болезни крови;
- алкогольная зависимость, регулярное злоупотребление спиртными напитками;
- длительное употребление антибиотиков и пероральных контрацептивов;
- кандидозный эзофагит пищевода развивается при бесконтрольном и постоянном применении H2-блокаторов гистамина («Ранитидин»).
Ситуацию ухудшает воспаление пищевода или эзофагит. Частыми причинами которого бывает грубая и острая пища или обратный заброс содержимого желудка, хронические болезни желудочно-кишечного тракта.
Кандидозный эзофагит чаще проявляется в средней трети пищевода и характеризуется длительным течением.
Симптомы кандидозного эзофагита
Встречается кандидозный эзофагит редко, течение во многих проявлениях схоже с другими заболеваниями начальных отделов пищеварительной системы. По этой причине диагностика эзофагита затруднена — врачи начинают неэффективное в этом случае лечение до полноценного обследования.

Какие жалобы предъявляет человек с таким грибковым поражением пищевода?
- Изжога — жгучие боли во время глотания, позднее они появляются независимо от приёма пищи. Человека в течение дня постоянно беспокоит дискомфорт за грудиной, жжение. Некоторые его путают с болью в горле или в области сердца, что объясняется близким расположением этих органов.
- Дисфагия — нарушение акта глотания. Если в начале развития эзофагита трудности при проглатывании пищи возникают после употребления твёрдых больших кусков еды — то впоследствии даже жидкие блюда вызывают боль.
- К симптомам кандидозного эзофагита относится тошнота и рвота. Они чаще появляются при употреблении грубой, острой пищи или раздражающих напитков. Такие продукты царапают поражённую слизистую пищевода.
- Возникновение болей в грудной клетке во время еды.
- Нарушается общее самочувствие: ухудшается сон, появляется тревожность, человек становится раздражительным, нервным, снижается его работоспособность.
Проявления кандидозного эзофагита в большинстве случаев напоминают течение многих заболеваний желудочно-кишечного тракта, поэтому до полноценной функциональной диагностики выставить диагноз практически невозможно.
Диагностика и классификация заболевания
Классификация кандидозного эзофагита зависит от степени поражения пищевода. Диагностика эзофагита основывается на эндоскопическом исследовании. Сложно выставить диагноз без проведения ФГДС. Только так можно увидеть типичный белый налёт, характерный для всех кандидозов.
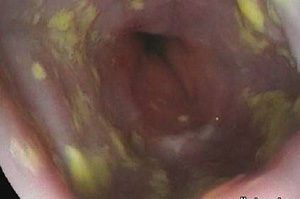
Выделяют четыре степени грибкового поражения пищевода.
- Кандидозный эзофагит первой степени выставляется при обнаружении белых выпуклых бляшек на стенках пищевода, которые занимают менее 50% слизистой. При этом нет отёка и гиперемии ткани.
- Вторая степень поражения характеризуется появлением белого налёта на слизистой, покрывающего более 50% пищевода, появляется гиперемия ткани без язвенных дефектов.
- При развитии третьей степени кандидозного эзофагита белые бляшки сливаются в складки, ткань отёчная, возникают единичные язвы.
- Четвёртая степень поражения пищевода грибком выставляется в случае обнаружения сливающихся бляшек, отёка и рыхлости ткани, появления язв на слизистой оболочке. Обильный белый налёт не отстаёт от пищеводной ткани после вдувания воздуха.
Нет чёткой классификации или определённого кода кандидозного эзофагита по МКБ-10. Его можно отнести:
- к группе грибковых поражений других локализаций — B37.8;
- и к другим болезням пищевода — K22.
Лечение кандидозного эзофагита
Важная роль в лечении кандидозного эзофагита принадлежит противогрибковым препаратам. Это основа терапии этого заболевания. Её эффективность зависит от своевременно поставленного правильного диагноза, обнаружения грибов рода Кандида и определения чувствительности к препаратам. Поэтому во время проведения ФГДС обязательно берут небольшой кусочек ткани на гистологическое исследование с последующим посевом на грибы.
 Назначаются и другие препараты при эзофагите, в зависимости от выраженности симптомов.
Назначаются и другие препараты при эзофагите, в зависимости от выраженности симптомов.
- На первом месте противогрибковые лекарственные вещества: «Нистатин», «Флуконазол», «Кетоконазол». Дозировка и кратность приёма назначаются индивидуально.
- Применяются симптоматические лекарственные средства: при изжоге назначают антациды (препараты, снижающие кислотность и защищающие слизистую пищевода) коротким курсом, блокаторы протонной помпы.
- Немаловажную роль в лечении кандидозного эзофагита составляет диета. Полностью исключается острая, экстрактивная пища и еда, которая тяжело переносится. Нельзя весь период лечения употреблять приправы, перловку, грибы, сладости, чипсы, газированные напитки, крепкий кофе, алкоголь тоже исключается. Эти продукты способствуют росту и активному размножению грибов.
- В случае нарушения сна применяют успокоительные препараты и лекарства, влияющие на сон. В редких случаях человеку приходится обращаться за помощью к психологу при возникновении раздражительности.
 Обязательно используют иммуностимулирующие препараты в лечении кандидозного эзофагита. Лекарства подбираются индивидуально. Применяется «Эхингин», «ИРС-19», экстракт эхинацеи.
Обязательно используют иммуностимулирующие препараты в лечении кандидозного эзофагита. Лекарства подбираются индивидуально. Применяется «Эхингин», «ИРС-19», экстракт эхинацеи.- Назначаются также витамины группы B.
- Исходя из показаний — противоаллергические препараты.
Нужно воздействовать на причину развития кандидозного эзофагита. Поэтому разрабатываются схемы лечения с использованием препаратов против основного заболевания, из-за которого возникло поражение пищевода.
Лечение кандидозного эзофагита народными средствами
Для любителей народной медицины важно помнить главное правило такого лечения — не навреди. Поэтому все возможные и доступные методы лучше перед применением обсудить с лечащим врачом.
В лечении кандидозного эзофагита народными средствами допускается применение витаминных препаратов, обволакивающих и противовоспалительных средств. Используются иммуностимулирующие, успокоительные сборы и травы.
 К таковым относятся:
К таковым относятся:
- зверобой;
- ромашка;
- женьшень;
- эхинацея;
- календула;
- в чай можно добавлять плоды шиповника, засушенные ягоды черники и бруснику.
Такое средство лечения эзофагита, как мёд использовать нельзя. Это очень сладкий продукт и при употреблении засахаренного мёда можно поцарапать слизистую пищевода.
Осложнения и профилактика эзофагита
 Отсутствие лечения или быстрое прогрессирование заболевания может привести к осложнениям:
Отсутствие лечения или быстрое прогрессирование заболевания может привести к осложнениям:
- кровотечение в месте образования язв;
- прободение язвы;
- развитие сепсиса — заражения крови.
Профилактика кандидозного эзофагита заключается в правильном питании, лечении основного заболевания, контроле за правильным назначением лекарственных препаратов при других болезнях. Если приходится назначать антибиотики длительным курсом, то нужно своевременно менять препараты и использовать иммуностимулирующие вещества.
Кандидозный эзофагит — это одно из самых неприятных поражений пищевода, которое в большинстве случаев начинается с развития других болезней. Избавиться от эзофагита можно, если следовать рекомендациям врача, а профилактика заключается в соблюдении диеты и лечении хронических заболеваний в организме.
Эзофагит (K20)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Эзофагит — заболевание пищевода, сопровождающееся воспалением его слизистой оболочки вследствие различных причин.
Примечание 1
В данную подрубрику включены:
1. Абсцесс пищевода.
2. Эзофагит:
— неуточненный;
— лекарственный, по сути — химический без ожога;
Следует использовать дополнительные коды V01-Y98 «Внешние причины заболеваемости и смертности», если это необходимо для определения причины эзофагита.
Примечание 2. Приведенные в данной подрубрике описания отдельных форм и этиологий эзофагита выполнены для общего представления о данном заболевании.

— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS

— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
При классификации эзофагита выделяют следующие виды заболевания:
А. Клинические формы эзофагита
1. Острый эзофагит – воспаление стенки пищевода, проявляющееся болями, наиболее выраженными при прохождении пищи. В основной массе случаев он протекает в сочетании с болезнями желудка (ГЭРБ) или регургитацией и поражает обычно нижнюю часть пищевода. Возникновению заболевания способствуют нарушения питания, ожоги, химические вещества, обширная инфекция, полигиповитаминоз. Продолжительность острого эзофагита — до 3 месяцев.
2. Хронический эзофагит – хроническое воспаление стенки пищевода. Заболевание может развиться при недостаточно вылеченном остром эзофагите или как первично-хронический процесс. Хронический эзофагит может также возникать при длительном приеме слишком грубой или острой пищи, крепких алкогольных напитков. Течение хронического эзофагита характеризуется периодическими обострениями и ремиссиями. При позднем начале лечения и неуклонно прогрессирующем эзофагите, могут образовываться рубцовые изменения пищевода.
По выраженности поражения стенки хронический эзофагит делят на 4 степени согласно классификации Савари и Миллера (классификация эндоскопических признаков хронического эзофагита):
3. Особые формы:
3.1 Идиопатический язвенный (ульцерозный) эзофагит (имеет некоторые общие морфологические черты с неспецифическим язвенным колитом) см. K22.1 Язва пищевода.
3.2 Неспецифический регионарный стенозирующий эзофагит (гранулематоз пищевода) — особая форма хронического эзофагита, для которой характерны трансмуральное неспецифическое гранулематозное воспаление пищевода, утолщение его стенки и почти полная облитерация просвета. Поражение пищевода при этом напоминает болезнь Крона, но в отличие от последней, в клеточном составе гранулёмы отсутствуют эозинофилы и гигантские клетки. Этиология заболевания неизвестна. Заболевание развивается преимущественно у молодых лиц (до 25-30 лет) одинаково часто у женщин и мужчин. Начало заболевания постепенное.
Б. Морфологические формы эзофагита:
1. Катаральная (отечная) форма характеризуется гиперемией и отечностью слизистой оболочки пищевода, является наиболее распространенной формой эзофагита.
2. Эрозивная форма наиболее часто развивается при острых инфекционных болезнях и действии на стенку пищевода раздражающих веществ.
3. Геморрагическая форма развивается при некоторых инфекционных и вирусных болезнях (например, при сыпном эпидемическом тифе, гриппе).
4. Псевдомембранозная форма наблюдается при дифтерии, скарлатине, при данной форме фибринозный экссудат не спаян с подлежащими тканями.
5. Эксфолиативная форма наблюдается при дифтерии, скарлатине, при этой форме фибринозный экссудат прочно связан с подлежащими тканями.
6. Некротическая форма встречается при тяжелом течении таких инфекционных болезней, как корь, скарлатина, брюшной тиф и др., а также при кандидозе, агранулоцитозе , сопровождается образованием глубоких язв (см. K23.8* Поражения пищевода при других болезнях, классифицированных в других рубриках).
7. Флегмонозная форма образуется в результате внедрения в стенку пищевода инфицированного инородного тела (T18.1 Инородное тело в пищеводе) или инфекции. Процесс склонен к абсцедированию и может распространиться вдоль пищевода и в сторону средостения .
В. Этиологические формы эзофагита:
7. Инфекционные эзофагиты (вирусные грибковые, бактериальные).
8. Поражения при приеме некоторых лекарств.
9. Радиационные (в дозе поглощенного облучения >30 Грей).
Г. По локализации процесса
Этиология и патогенез
Основные причины
Желудочно-пищеводный рефлюкс является основной причиной возникновения эзофагита. Он приводит к повреждению слизистой пищевода вследствие воздействия кислотно-пептического фактора. Эзофагит, вызванный рефлюксом, называется рефлюкс-эзофагитом (см. «Гастроэзофагеальный рефлюкс с эзофагитом» — K21.0).
Морфологические варианты острого эзофагита:
1. Язвенный процесс характерен для поражения пищевода вирусами группы герпеса, отмечается и при туберкулезе.
3. Мембранозный эзофагит возникает при ожогах пищевода и тяжелых инфекционных заболеваниях. Пленки отторгаются болезненно, оставляя рубцовые изменения.
4. Некротический эзофагит развивается в случае поражений пищевода при сепсисе, кандидамикозе, лучевой терапии, на фоне лечения болезней крови цитостатиками. Эндоскопически выявляются некроз и изъязвления слизистой оболочки пищевода; исходом воспалительного процесса являются рубцовые образования.
5. Септический эзофагит встречается при гнойном воспалении стрептококковой этиологии, ранениях пищевода инородными телами.
Эпидемиология
Признак распространенности: Редко
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Симптомы эзофагита: затруднения и/или болезненные ощущения при глотании, изжога, боли во рту, ощущение чего-то застрявшего в горле, тошнота, рвота.
При остром эзофагите возможно повышение температуры тела, наблюдается общее недомогание, возникают неприятные ощущения по ходу пищевода во время продвижения пищи, может беспокоить жжение, иногда резкая боль в пищеводе. Больные могут жаловаться на боль в области шеи, отрыжку, нарушенное глотание, слюнотечение.
Примечание
В зависимости от этиологии эзофагита, могут появляться дополнительные признаки, связанные с непосредственной причиной заболевания. Например, пузырьковая сыпь при герпесе, молочница слизистой рта, связь с приемом определенной пищи, сезонные обострения, ассоциированная патология (астма) и прочие.
Радиационный эзофагит может возникнуть спустя значительное время после лучевой нагрузки.
Эозинофильный эзофагит не имеет четкой клинической картины и может не распознаваться длительное время.
Любые пациенты с клиникой хронического рефлюкс-эзофагита, резистентные к проводимой антирефлюксной терапии, должны рассматриваться как пациенты с вероятными редкими причинами эзофагита (все причины кроме ГЭРБ Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) — хроническое рецидивирующее заболевание, обусловленное спонтанным, регулярно повторяющимся забросом в пищевод желудочного и/или дуоденального содержимого, что приводит к поражению нижнего отдела пищевода. Часто сопровождается развитием воспаления слизистой дистального отдела пищевода — рефлюкс-эзофагитом, и/или формированием пептической язвы и пептической стриктуры пищевода, пищеводно-желудочных кровотечений и других осложнений 
Диагностика
Лабораторная диагностика
Обязательные исследования:
— общий анализ крови с определением ретикулоцитов, тромбоцитов;
— общий анализ мочи.
Дополнительные исследования: биохимический анализ крови (общий белок, альбумин, С-реактивный белок, сиаловые кислоты, глюкоза, АлАТ, АсАТ, билирубин, амилаза, ЩФ, мочевина, креатинин, электролиты).
Дифференциальный диагноз
Дифференциальный диагноз при эзофагите проводится в первую очередь с ГЭРБ (отсутствие эффекта от антирефлюксной терапии).
Также необходима дифференциальная диагностика с врожденными мембранами пищевода, стриктурами пищевода, неврогенной анорексией, поражениями пищевода при склеродермии, опухолями пищевода, термическими, химическими, лучевыми поражениями и т.д.
При первичном эозинофильном гастроэнтерите (Аллергический и алиментарный гастроэнтерит и колит — K52.2), наряду с эозинофильной инфильтрацией слизистой желудка и тонкой кишки, также возможны подобные изменения и в пищеводе. Помочь дифференцировать эозинофильный эзофагит от первичного эозинофильного гастроэнтерита могут отрицательные по эозинофильной инфильтрации образцы биопсии из желудка, двенадцатиперстной и толстой кишки.