Диагностика дискинезий желчевыводящих путей
Медицинский эксперт статьи

Диагностика дискинезии желчевыводящих путей у детей затруднена, необходимо комплексное обследование.
Для диагностики дискинезии желчевыводящих путей используют следующие методы.
- Клинические.
- Лабораторные.
- Инструментальные:
- ультразвуковая холеграфия;
- рентгеноконтрастная холеграфия;
- дуоденальное зондирование;
- радиоизотопные, в том числе гепатобилиарная сцинтигра- фия.
Наиболее значимы в диагностике дискинезии желчевыводящих путей у детей ультразвуковые методы. Они позволяют оценить форму, размеры жёлчного пузыря, продолжительность его сокращения, эффективность желчеотделения и состояние сфинктера Одди при введении стимуляторов жёлчной секреции. При холецистографии (как ультразвуковой, так и рентгеноконтрастной) форма, положение и опорожнение жёлчного пузыря меняются в зависимости от типа дискинезии.
При гипертонической форме обнаруживают хорошо контрастированный уменьшенный пузырь, опорожнение его ускорено. При гипотонической форме жёлчный пузырь увеличен, опорожнение замедлено даже после повторных введений стимуляторов. Результаты ультразвукового и рентгенологического исследований подтверждают наличие функциональных изменений в желчевыводящей системе, позволяют исключить аномалии развития, желчнокаменную болезнь и воспалительный процесс. Для оценки тонуса и моторной функции билиарной системы дуоденальное зондирование менее информативно, так как введение металлической оливы в двенадцатиперстную кишку само по себе является мощным раздражителем и не может отражать истинное функциональное состояние желчевыводящих путей. Однако лабораторное исследование порций полученного содержимого полезно, особенно при подозрении на воспалительный процесс.
 [1], [2], [3]
[1], [2], [3]
Ультразвуковое исследование
- неинвазивность;
- безопасность;
- высокая специфичность (99%);
- отсутствие необходимости особой подготовки обследуемого;
- быстрое получение результатов.
Показания к исследованию:
- абдоминальный синдром;
- желтуха;
- пальпируемое образование в верхних отделах живота;
- гепатоспленомегалия.
Ультразвуковые признаки заболеваний билиарной системы
Увеличение жёлчного пузыря
Гипомоторная дискинезия, «застойный» жёлчный пузырь
Уменьшение жёлчного пузыря
Сократившийся жёлчный пузырь, гипоплазия
Утолщение стенок жёлчного пузыря (слоистость, уплотнение)
Острый холецистит, активный хронический холецистит
Деформация стенок жёлчного пузыря
Врождённая аномалия, перихолецистит
Фокальные образования жёлчного пузыря, связанные со стенкой
Подвижные фокальные образования жёлчного пузыря
Камни жёлчного пузыря
Фокальные неподвижные образования жёлчного пузыря с ультразвуковой дорожкой
Расширение общего жёлчного протока
Дискинезия жёлчных протоков, другие заболевания
Билиарный осадок в полости жёлчного пузыря
«Застойный» жёлчной пузырь, гипомоторная дискинезия, эмпиема жёлчного пузыря
Диагностические пробы с сорбитолом, магния сульфатом, ксилитом, яичными желтками для оценки моторики жёлчного пузыря
Более интенсивное сокращение свидетельствует о гипермоторике, слабое сокращение — о гипомоторике (в норме объём жёлчного пузыря через 45 мин должен уменьшиться на 50%)
Рентгенологические исследования
Это ведущие исследования в диагностике заболеваний жёлчного пузыря и жёлчных протоков.
В педиатрической практике широкое распространение получили два метода:
- выделительная внутривенная холецисто- и холецистохолангиография;
- выделительная пероральная холецисто- и холецистохолангиография.
Методы основаны на способности печени выделять некоторые введённые в организм рентгеноконтрастные вещества и концентрировать их в жёлчном пузыре. Рентгеноконтрастные вещества можно вводить в вену или применять внутрь. В случае приёма внутрь контраст всасывается в кишечнике, далее по системе воротной вены проникает в печень, выделяется гепатоцитами в жёлчь и попадает в жёлчный пузырь. При внутривенной холеграфии контраст непосредственно попадает в кровяное русло, достигает клеток печени и выделяется с жёлчью.
Преимущества рентгенологических методов
- метод физиологичен;
- позволяет изучить морфологию и функции желчевыводящей системы (двигательную и концентрационную функции, растяжимость жёлчного пузыря).
- проста в выполнении и не требует специальной подготовки;
- сокращает сроки диагностики;
- даёт более контрастное изображение желчевыводящей системы.
Противопоказания к холеграфии:
- паренхиматозные заболевания печени; гипертиреоз;
- пороки сердца в фазе декомпенсации;
- нефрит;
- повышенная чувствительность к йоду;
- острые холангиты; желтуха.
Транспечёночная холангиография применяется при механических желтухах. Проводят чрезбрюшную пункцию расширенного внутрипечёночного протока, под контролем УЗИ или рентгеноскопии вводят водорастворимую контрастную взвесь, серийно выполняют рентгенографию. Метод можно использовать в лечебных целях для разгрузки желчевыводящей системы.
Ретроградная эндоскопическая холангиопанкреатография — наиболее достоверный метод, позволяющий исследовать панкреатические и жёлчные протоки путём сочетания дуоденоскопии и рентгеноконтрастного исследования. Метод можно использовать и с лечебной целью для проведения сфинктеротомии с экстракцией и самопроизвольным пассажем камней (у детей применяют редко).
Компьютерная томография — высокоинформативный усовершенствованный рентгенологический метод, позволяющий получить большое число поперечных срезов исследуемого органа и оценить его размеры, форму и структуру.
Радионуклидная холесцинтиграфия — диагностический метод, основанный на ослаблении сцинтиграфического изображения жёлчного пузыря в результате поглощения клетками печени радиоактивного вещества. Особенности кинетики радиофармпрепарата (РФП) позволяют решить следующие диагностические задачи:
- оценка анатомо-функционального состояния печени и портального кровотока;
- оценка анатомо-функционального состояния желчевыводящей системы;
- оценка состояния ретикулоэндотелиальной системы печени.
У детей данный метод используют при абдоминальном болевом синдроме и гепатомегалии, при невозможности проведения внутривенной холеграфии из-за непереносимости йодсодержащих препаратов.
Тепловизионное исследование основано на регистрации инфракрасного излучения с поверхности тела пациента в чёрно-белом или цветном изображении при электронно-оптическом сканировании. Метод безвреден, неинвазивен, не имеет противопоказаний, прост в применении.
Лапароскопическая диагностика используется в тех случаях, когда необходимо получить информацию о состоянии жёлчного пузыря и его васкуляризации, выявить выпот в брюшной полости, признаки перихолецистита и поражения паренхимы печени.
Магнитно-резонансная томографическая холангиография (МРТ- холангиография) позволяет оценить состояние жёлчного пузыря и жёлчных протоков.
 [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
[4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
Дуоденальное зондирование
Дуоденальное зондирование в последние годы подвергается критике в связи с его влиянием на эмоциональную сферу ребёнка. Тем не менее, микроскопическое, бактериологическое и биохимическое исследование жёлчи позволяет точнее определить характер изменений в билиарной системе, оценить предрасположенность к желчнокаменной болезни. При дуоденальном зондировании возможно оценить и моторику желчевыводящих путей. Исследование проводят утром натощак. После введения зонда обследуемый ложится на левый бок, проводят отсасывание желудочного содержимого. Затем пациента при продвижении зонда укладывают на правый бок. Зондирование производят фракционно.
- Первая фаза — фаза общего жёлчного протока. Получают порцию жёлчи от момента введения зонда до введения стимулятора (порция А). За 10-20 мин выделяется 15-20 мл жёлчи жёлтого цвета. Это смесь дуоденального содержимого и панкреатического секрета.
- Вторая фаза — фаза закрытого сфинктера Одди. Это период времени от момента введения желчегонного стимулятора до появления следующей порции жёлчи. В качестве стимулятора используют 25-30 мл 33% раствора магния сульфата (0,5- 1,0 мл/кг). Длительность фазы составляет 3
6 мин.
Далее результаты сбора жёлчи анализируют: определяют динамику желчевыделения, скорость поступления жёлчи в каждую фазу зондирования. Определение количества кристаллов холестерина, билирубината кальция, наличие лейкоцитов, эпителия, паразитов проводят с помощью микроскопического исследования. Производят посев порций жёлчи на специальные среды. В случае роста микробной флоры определяют её чувствительность к антимикробным препаратам. В порциях жёлчи В и С при биохимическом исследовании определяют концентрацию общего холестерина, свободных жёлчных кислот и их конъюгатов, билирубина, сиаловых кислот, С-реактивного белка, общего белка, лизоцима, липидов, активность ферментов (лактатдегидрогеназа, щелочная фосфатаза, креатинкиназа и др.). Изменения данных показателей имеют важное диагностическое значение. Повышение концентрации общего билирубина и холестерина указывает на явления холестаза; повышение холестерина при одновременном снижении жёлчных кислот — на нарушение коллоидной устойчивости жёлчи. При нарушении концентрационной способности жёлчного пузыря снижается липопротеидный комплекс жёлчи. На воспалительный процесс в билиарной системе указывает повышение в жёлчи концентрации общего белка. Метод кристаллографии основан на способности ряда веществ нарушать центры кристаллизации в условиях воспаления с появлением разветвленных кристаллов (оценку проводят в порциях жёлчи В и С).
 [17], [18], [19], [20]
[17], [18], [19], [20]
Алгоритм определения характера нарушений моторики желчевыводящих путей
При дуоденальном зондировании оценивают:
- характер моторики;
- тонус сфинктеров.
Если результаты дуоденального зондирования не дают однозначного ответа о характере моторики, проводят УЗИ жёлч-ного пузыря с функциональным тестом. •
- УЗИ, пероральная холецистография:
- оценивают моторику жёлчного пузыря;
- состояние тонуса сфинктеров остаётся неизвестным.
Если стимуляция жёлчного пузыря и его гипермоторика сопровождаются появлением боли, купируемой спазмолитиками, можно предположить гипертонию сфинктеров.
Замедление опорожнения жёлчного пузыря возможно:
- при его гипокинезии в сочетании с нормальным или сниженным тонусом сфинктеров;
- при нормальной моторике или гиперкинезии в сочетании с повышенным тонусом сфинктеров (проявляется болью, купируемой спазмолитиком).
Ускоренное опорожнение жёлчного пузыря возможно:
- при гиперкинезии в сочетании с нормальным или сниженным тонусом сфинктеров;
- при гиперкинезии в сочетании с повышенным тонусом сфинктеров (проявляется болью, купируемой спазмолитиком).
При дисфункциональных расстройствах билиарного тракта изменения в общем и биохимическом анализе крови отсутствуют.
Дисфункции жёлчного пузыря вторичного характера наблюдают при следующих состояниях:
- соматостатинома и терапия соматостатином;
- строгая длительная диета при заболеваниях желудка и двенадцатиперстной кишки (гастрит, язвенная болезнь), приводящая к развитию «ленивого» жёлчного пузыря;
- дистрофия или атрофия слизистой оболочки двенадцатиперстной кишки (атрофический дуоденит), приводящая к снижению синтеза холецистокинина;
- малоподвижный образ жизни, ожирение, нерегулярное питание, большие интервалы между приёмами пищи;
- системные заболевания — диабет, цирроз печени, целиакия, миотония, дистрофия;
- воспалительные заболевания жёлчного пузыря и конкременты в его полости;
- высокая концентрация эстрогенов в сыворотке крови (во вторую фазу менструального цикла);
- послеоперационные состояния.
 [21], [22], [23], [24], [25], [26], [27], [28], [29], [30], [31], [32]
[21], [22], [23], [24], [25], [26], [27], [28], [29], [30], [31], [32]
ДЖВП – суть патологии, лечебная тактика
Статья рассказывает о дискинезии желчевыводящих путей – заболевании, сопровождающемся нарушением их моторики. Описаны причины и симптомы патологии, методы лечения.

Дискинезия желчных протоков имеет психосоматическую природу. Заболевание обычно развивается у подростков и людей среднего возраста. Основными симптомами являются диспепсия и боли в правом подреберье. Лечение консервативное.
Суть патологии
Дискинезия желчевыводящих путей (ДЖВП) — заболевание, характеризующееся расстройством тонуса и функции сокращения желчного пузыря и протоков. Нерегулярное поступление желчи в просвет кишечника отрицательно сказывается на работе ЖКТ и всего организма в целом.
Причины
Считается, что причиной развития патологии, в большинстве случаев, является неустойчивое психическое состояние человека. К возникновению и прогрессированию болезни могут привести многочисленные факторы. Исходя из этого принято подразделять патологию на первичную и вторичную.
Основные причины первичной формы ДЖВП:
- неврозы, частые стрессы;
- нарушение режима питания;
- недостаточность физических нагрузок, малоподвижный образ жизни;
- генетические аномалии мышц желчевыводящих путей.
Вторичную форму патологии провоцируют различные заболевания:
- хронические болезни органов ЖКТ;
- воспалительные патологии органов брюшной полости, малого таза, желчевыводящих путей;
- язвы желудка или двенадцатиперстной кишки;
- гормональные нарушения;
- заражение гельминтами, лямблиями;
- перегибы шейки или тела желчного пузыря;
- климакс у женщин.
Практически все вышеназванные причины могут спровоцировать появление заболевания у детей.

В зависимости от объема выделяемой желчи, принята следующая классификация дискинезии:
- по гипокинетическому типу — пузырь расслаблен, сокращение желчных протоков замедлено, возникает застой желчи и ее приток недостаточен;
- по гиперкинетическому типу — пузырь находится в тонусе, отток желчи интенсивный, ее порции в избытке выбрасываются в двенадцатиперстную кишку;
- по смешанному типу — имеются признаки обоих типов патологии.
Заболеваемость дискинезией по гипермоторному типу чаще отмечается у детей и молодых людей, гипокинетическая форма больше характерена для людей старше 40 лет.
Симптомы
Клиническая картина дискинезии во многом зависит от вида заболевания.
Таблица №1. Симптомы при разных видах дискинезии.
| Вид заболевания | Проявления |
| Гипокинетический тип | Характерна тупая, ноющая боль и чувство распирания в области правого подреберья. У пациента снижен аппетит, появляется тошнота, рвота, зловонная отрыжка. Отмечаются жалобы на диарею или запоры, метеоризм. Из-за малого выброса желчи в ДПК развивается холестатический синдром, проявляющийся желтушностью кожи и слизистых, потемнением мочи, обесцвеченностью кала, кожным зудом, увеличением размеров печени. |
| Гиперкинетический тип | Резкая, приступообразная боль, иррадирующая в правое плечо и лопатку сопровождается рвотой, кишечными расстройствами. Присутствуют жалобы пациентов на боли в сердце и учащенное сердцебиение, повышение артериальеного давления, отсутствие аппетита. По мере прогрессирования болезни возникают желчные колики, характеризующиеся острой болью в области печени, приступами паники, онемением конечностей. |
| Смешанный тип | В разное время присутствуют все вышеперечисленные симптомы. |
Существуют и общие симптомы для всех видов:
- горечь во рту;
- желтый или белый налет на языке;
- головные боли;
- раздражительность, депрессия;
- желтушность кожи;
- общая слабость.
Дискинезия желчевыводящих путей — наиболее часто встречающаяся патология билиарной системы у детей. Основным проявлением болезни у детей является боль и тяжесть в правом подреберье.
При гипермоторной дискинезии боли сильные, отдающие в поясницу. Гипомоторный тип заболевания у детей проявляется тупыми болями.
Часто, кроме болевого синдрома, другие признаки болезни отсутствуют. Об особенностях течения болезни у детей рассказывает доктор Евгений Комаровский в этом видео.
Диагностика
После сбора анамнеза врач направляет пациента на инструментальное обследование:
- УЗИ органов брюшной полости. Проводится в 2 этапа. Первый раз исследование проводится на голодный желудок для определения эхопризнаков воспаления, деформаций и камней в желчевыводящих путях. Затем пациенту предлагается съесть жирный продукт, и через час проводится повторное обследование для оценки скорости продвижения желчи. Таким образом определяется форма дискинезии — гипермоторная или гипомоторная.
- Дуоденальное зондирование. В двенадцатиперстную кишку вводится зонд и забирается порция желчи. По скорости выведения желчи определяют форму болезни.
- Холецистография. Может быть оральной или внутривенной. Пациент принимает внутрь контрастное вещество, или оно вводится ему внутривенно, после чего проводится рентгенография. Таким образом оценивается скорость эвакуации желчи и устанавливается форма заболевания.
- ФГДС. Проводится для выявления патологических процессов в органах ЖКТ, которые могли спровоцировать дискинезию.
Для подтверждения диагноза и выявления сопутствующих заболеваний проводятся лабораторные исследования:
- общеклинические анализы;
- анализ мочи;
- анализ кала на гельминтов;
- липидограмма.
По результатам осмотра, лабораторных тестов и инструментальных исследований утверждается или опровергается диагноз ДЖВП.

Лечение
Лечат дискинезию консервативными методами. Лечебная тактика определяется формой заболевания. Пациентам рекомендуют придерживаться диеты, принимать назначенные медикаментозные средства.
Соблюдение режима помогает улучшить общее самочувствие, избавиться от невроза, повысить эффективность других лечебных мероприятий. Рекомендуется обеспечить пациенту полноценный восьмичасовой сон, стандартную продолжительность рабочего дня. Следует избегать эмоциональных и физических перегрузок.
Диета
Немаловажную роль в лечении заболевания играет диета. Врачи рекомендуют придерживаться диеты №5 не менее 4 месяцев.
При этом следует исключить из рациона следующие продукты:
- острые, жирные, кислые, копченые, жареные блюда;
- консервации;
- жирные сорта рыбы и мяса;
- жирные молочные продукты;
- выпечку из сдобного теста;
- кондитерские изделия;
- пшено;
- алкогольные и газированные напитки;
- крепкий чай и кофе;
- бобовые;
- грибы.
При гипермоторной дискинезии запрещены колбасные изделия, сахар, телятина, свежие овощи и фрукты, молоко, ржаной хлеб.
- постные сорта рыбы, мяса;
- овощи свежие, запеченные, отварные;
- сладкие фрукты и ягоды;
- подсушенный хлеб;
- обезжиренные молочные продукты;
- каши из любых круп, кроме пшена;
- некрепкие бульоны, вегетарианские супы;
- яйца (одно в сутки);
- сливочное масло (не более 20 грамм);
- растительное масло;
- сахар, мед, карамель, пастила, мармелад;
- соки и морсы;
- чай или кофе с молоком.
Блюда рекомендовано тушить, запекать, отваривать, готовить на пару. Следует обратить внимание на режим питания. Принимать пищу необходимо не менее 5-6 раз в сутки, через каждые 2 часа, маленькими порциями.
Полезно выпивать минеральную воду по стакану за полчаса до приема пищи. При гипокинетическом типе рекомендована вода высокой минерализации, при гиперкинетической — низкой минерализации.

Медикаментозное лечение
Лекарственные препараты подбираются в зависимости от типа дискинезии. Прием их продолжается до устранения симптоматики, а некоторые лекарства необходимо принимать регулярно короткими курсами.
Таблица №2. Препараты при разных типах дискинезии.
| Гипермоторный | Гипомоторный |
| Холекинетики (способствуют выведению желчи) — Сорбит, Фламин, Холосас | Холеретики стимулируют выработку желчи — Аллохол, Холензим |
| Спазмолитические средства расслабляют протоки — Дюспаталин, Но-шпа | Спазмолитики — Тримедат, Но-шпа |
| Седативные средства — валериана, пустырник | Ферменты поджелудочной железы — Мезим, Креон |
| Тонизирующие средства — настойка женьшеня, элеутерококка |
Прием таких препаратов следует проводить курсом 10-14 дней, затем делать перерыв несколько месяцев.
Тюбажи
Эта процедура рекомендована при дискинезии по гипотоническому типу. Проводят ее вне приступов обострения. Тюбаж легко провести в домашних условиях. Для этого нужно сделать раствор сульфата магния (10 г порошка на 100 мл теплой воды), выпить 200 мл этого раствора. Вместо сульфата магния можно выпить стакан Ессентуки 17, стакан свекольного сока или яичный желток.
Затем человек ложится на правый бок, положив грелку к правому подреберью. Лежать нужно в течение 30-40 минут. Тюбаж проводится раз в неделю, на курс необходимо 6-8 процедур.
Физиопроцедуры
Вспомогательный метод лечения ДЖВП. Используются следующие методы:
- импульсные токи;
- УВЧ;
- парафиновые и озокеритовые аппликации;
- электрофорез;
- душ Шарко;
- лечебные ванны.
Процедуры назначаются каждому пациенту индивидуально в зависимости от типа дискинезии.
ДЖВП — распространенное функциональное нарушение желчных путей, встречающееся, как у взрослых, так и у детей. Отсутствие лечения приводит к развитию серьезных осложнений — холециститу, панкреатиту, желчекаменной болезни. Выполнение рекомендаций врача, прием необходимых лекарств, соблюдение диеты значительно улучшают прогноз болезни.
Вопросы к врачу
Страдаю гипокинетической формой ДЖВП. Какие народные средства можно применять при этом виде болезни? Валентина Ш. 41 год, г. Мытищи.
Здравствуйте, Валентина. Для усиления оттока желчи народные целители рекомендуют принимать по чайной ложке оливкового масла перед каждым приемом пищи. Также помогут отвары целебных растений:
- мяты перечной;
- чистотела большого;
- березовых почек;
- зверобоя;
- листьев крапивы;
- пижмы.
При гипотонической форме болезни помогут холодные компрессы на область печени перед сном. Готовые сборы можно приобрести в аптеках, их цена невелика.
Дискинезия желчевыводящих путей
Дискинезия желчевыводящих путей – это функциональное заболевание билиарной системы, в основе которого лежит нарушение моторики желчного пузыря и желчных путей, а также процесса желчеотведения. Патология может развиваться по гиперкинетическому или гипокинетическому типу; проявляется болями в правом подреберье, тошнотой, диспепсией, неврозоподобными симптомами. Диагностика включает УЗИ желчевыводящей системы, холецистографию, холангиографию, дуоденальное зондирование, сцинтиграфию. Лечение консервативное: диета, прием желчегонных средств и спазмолитиков, санаторно-курортная терапия, фитотерапия, гирудотерапия, физиотерапия.

- Причины
- Классификация
- Симптомы дискинезии
- Диагностика
- Лечение дискинезии желчевыводящих путей
- Прогноз и профилактика
- Цены на лечение
Общие сведения
В основе дискинезии желчевыводящих путей лежит моторно-тоническая дисфункция желчного пузыря и сфинктеров желчных протоков. При этом нарушается опорожнение желчного пузыря и поступление желчи в двенадцатиперстную кишку. Дискинезия является наиболее распространенным функциональным нарушением гепатобилиарной системы и служит ведущей причиной холестаза, а также образования камней в желчном пузыре и протоках. Патология встречается преимущественной у женщин. Наиболее подвержены развитию функциональных расстройств желчевыводящей системы лица молодого возраста (от 20 до 40 лет) с астенической конституцией и пониженным питанием.

Причины
Дискинезия желчевыводящих путей в современной гастроэнтерологии как психосоматическая патология, развивающаяся на фоне психотравмирующих ситуаций. Анамнез пациентов с дискинезиями желчевыводящих путей часто указывает на семейные, профессиональные и сексуальные трудности. Нередко дискинезия желчевыводящих путей служит проявлением общего невроза или диэнцефальных синдромов.
Значительная роль отводится нарушению нервной регуляции работы желчного пузыря, а также изменению уровня гормонов ЖКТ и эндокринных желез (при климаксе, недостаточности функции надпочечников, одиночной кисте и поликистозе яичников, гипотиреозе, тиреотоксикозе, сахарном диабете, ожирении). Кроме психогенных и эндокринных расстройств, среди этиологических факторов рассматривают алиментарные причины: пищевую аллергию, нерегулярное питание, употребление низкокачественной пищи в сочетании с малоподвижным образом жизни.
Дискинезии ЖВП часто сочетаются с другими заболеваниями органов пищеварения: хроническим гастритом, гастродуоденитом, язвенной болезнью, панкреатитом, энтеритом, холециститом, холангитом, желчнокаменной болезнью, постхолецистэктомическим синдромом. Нередко дисфункции желчевыводящих путей сопутствуют хронические воспалительные процессы в брюшной полости и органах малого таза – сальпингоофорит, хронический аппендицит и др.
С явлениями дискинезии могут протекать глистные и паразитарные инвазии ЖКТ (гельминтозы, лямблиоз), дисбактериоз, вирусный гепатит В, кишечные инфекции (дизентерия, сальмонеллез). Предрасполагающими к развитию заболевания факторами могут выступать аллергические патологии — обструктивный бронхит, атопический дерматит, аллергический ринит.
Классификация
По этиологическому механизму различают первичную и вторичную дискинезию желчевыводящих путей. Первичная дисфункция обусловлена нарушением нейрогуморальной регуляции деятельности гепатобилиарной системы вследствие неврозов, вегетативно-сосудистой дисфункции и диетических погрешностей. Вторичная дискинезия развивается по механизму висцеро-висцерального рефлекса на фоне других заболеваний органов пищеварения.
По характеру нарушения моторно-тонической функции желчного пузыря и сфинктеров различают дискинезии, протекающие по гипертонически-гиперкинетическому и гипотонически-гипокинетическому типу. Гипертонически-гиперкинетическая (спастическая) дискинезия развивается при повышенном тонусе парасимпатической вегетативной нервной системы; гипокинетически-гипотоническая (атоническая) – при преобладании тонуса симпатической нервной системы.
В обоих случаях в результате несогласованности работы желчного пузыря и сфинктеров желчных протоков, нарушается поступление желчи в просвет двенадцатиперстной кишки, что приводит к расстройству процесса пищеварения. В зависимости от типа дискинезии (гиперкинетического или гипокинетического) развиваются различные клинические проявления.
Симптомы дискинезии
При гипертонически-гиперкинетическом варианте патологии ведущим симптомом служит острая коликообразная боль в правом подреберье, иррадиирующая в правую лопатку и плечо. Болевой приступ, как правило, развивается после погрешности в диете, чрезмерной физической нагрузки или психоэмоционального стресса. Болевой синдром может сопровождаться тошнотой, иногда рвотой, запором или поносом, полиурией. Боль проходит самостоятельно либо легко купируется спазмолитиками.
Вне приступов самочувствие удовлетворительное, наблюдается периодически возникающие, непродолжительные болевые ощущения спастического характера в правом подреберье, эпигастрии, околопупочной области. Нередко гипертонической дискинезии сопутствуют вазомоторные (тахикардия, гипотония, кардиалгия) и нейровегетативные (раздражительность, потливость, нарушение сна, головные боли) проявления. Пальпация живота во время болевого приступа выявляет симптом Кера — максимальную болезненность в проекции желчного пузыря. Явления интоксикации и признаки воспалительного процесса в анализах крови отсутствуют.
Для гипокинетически-гипотонической дискинезии характерна постоянная, неинтенсивная, тупая, ноющая боль в правом подреберье, чувство тяжести и растяжения в этой зоне. На фоне сильных эмоций и приема пищи развиваются диспепсические расстройства — горечь во рту, отрыжка воздухом, тошнота, снижение аппетита, метеоризм, запор или понос. При пальпации живота обнаруживается умеренная болезненность в проекции желчного пузыря, положительный симптом Ортнера. Отмечаются неврозоподобные проявления: плаксивость, раздражительность, перепады настроения, повышенная утомляемость.
Диагностика
Задачей диагностики служит верификация заболевания, определение типа дискинезии желчевыводящих путей, исключение сопутствующих заболеваний, поддерживающих дисфункцию. УЗИ желчного пузыря и желчевыводящих путей направлено на определение формы, размеров, деформации, врожденных аномалий, конкрементов желчевыводящей системы. Для выяснения типа дискинезии УЗИ выполняется натощак и после приема желчегонного завтрака, позволяющего оценить сократительную функцию желчного пузыря.
Информативным методом диагностики является проведение фракционного дуоденального зондирования с исследованием дуоденального содержимого. С помощью зондирования 12-перстной кишки определяется тонус, моторика, реактивность, состояние сфинктерного аппарата внепеченочных желчных протоков. При гиперкинетической дискинезии ЖВП уровень липопротеидного комплекса и холестерина в порции В снижается; при гипокинетической – повышается.
Рентгенологическое обследование включает холецистографию и холангиографию. С их помощью оценивается архитектоника и моторика желчевыводящих путей. В комплексном обследовании может применяться манометрия сфинктера Одди, холесцинтиграфия, МРТ печени и желчевыводящих путей. Целесообразно исследование копрограммы, кала на дисбактериоз и яйца гельминтов.
Лечение дискинезии желчевыводящих путей
Лечение должно носить комплексную направленность, включающую нормализацию режима и характера питания, санацию очагов инфекции, десенсибилизирующую, противопаразитарную и противоглистную терапию, ликвидацию дисбактериоза кишечника и гиповитаминоза, устранение симптомов дисфункции. Важную роль играет диетотерапия: исключение приема экстрактивных продуктов, тугоплавких жиров, кондитерских изделий, холодных блюд, продуктов, вызывающих газообразование в кишечнике.
Большое внимание уделяется коррекции состояния вегетативной нервной системы. При гипертонически-гиперкинетическом типе дисфункции назначаются седативные препараты (бромиды, валериана, пустырник); при гипотонически-гипокинетическом — тонизирующие средства (экстракты левзеи, элеутерококка, настойки жень-шеня, лимонника, аралии). При лямблиозе или глистной инвазии проводится антипаразитарная и антигельминтная терапия.
Восстановление функции желчеообразования и желчеотведения при разных типах дискинезии также проводится дифференцированно. При гиперкинезии показаны холеретики (сухая желч, экстракт поджелудочной железы скота, фламин, гидроксиметилникотинамид, оксафенамид), слабоминерализованные минеральные воды в подогретом виде, спазмолитики (дротаверин, папаверин, платифиллин), фитосборы (отвары ромашки, мяты перечной, корня солодки, плодов укропа).
Из немедикаментозных методов пациентам с гипертонически-гиперкинетической дискинезией желчевыводящих путей рекомендуются курсы психотерапии, иглорефлексотерапии, гирудотерапии, аппликаций озокерита и парафина, диатермии, индуктотермии, СВЧ-терапии, электрофореза со спазмолитиками, точечного массажа, массажа воротниковой зоны.
При гипотоническом варианте назначаются холекинетики (ксилит, магния сульфат, сорбит), высокоминерализованные воды комнатной температуры, фитотерапия (отвары цветков бессмертника, листьев крапивы, плодов шиповника, душицы, зверобоя). При признаках внутрипеченочного холестаза показано проведение «слепого» зондирования (тюбажей). Для повышения общего тонуса назначается ЛФК, стимулирующие водные процедуры, тонизирующий массаж.
Из методов физиотерапии используют диадинамотерапию, электрофорез с магния сульфатом на область печени, ультразвук низкой интенсивности, СМТ-терапию, импульсные токи низкой частоты. Пациентам с дискинезией ЖВП показано наблюдение врача-гастроэнтеролога и невролога, ежегодные оздоровительные курсы в бальнеологических санаториях.
Прогноз и профилактика
Течение патологии хроническое, однако, при соблюдении диеты, здорового образа жизни, своевременном и правильном лечении заболевание может протекать без обострений. В противном случае возможно развитие осложнений со стороны гепетобилиарной системы – калькулезного холецистита и холангита. Профилактика первичной дискинезии требует соблюдения принципов здорового питания, своевременной коррекции нарушений психоэмоциональной сферы; предупреждение вторичной дискинезии — устранения основного заболевания.
Диагностика дискинезий желчевыводящих путей
О дискинезии желчевыводящих путей, её разновидностях, клинических проявлениях и лечении можете прочитать в статье раздела «Болезни». Здесь расскажу, как проводится диагностика желчевыводящих путей, какие обследования надо пройти, чтобы получить объективную картину заболевания и выработать адекватную схему лечения. Диагностика дискинезии включает следующие этапы:
1. Объективное обследование больного
При обследовании выявляется клинический симптомокомплекс: пол, телосложение, избыточная масса тела, кожные покровы, выявление болевых точек.
2. Лабораторные исследования
Проводятся для исключения воспалительных изменений, паразитарных болезней (лямблиоза, описторхоза), вирусных поражений печени, в том числе, в анамнезе:
- анализ крови,
- биохимия крови.
3. Специфические исследования
Выявляют заболевания желчевыводящих путей:
- дуоденальное зондирование, в том числе хроматическое многофракционное,
- бактериологическое исследование желчи,
- рентгенологическое исследование холецистография,
- внутривенная холангиография (в настоящее время проводятся реже).
4. УЗИ
Основным методом исследования желчевыводящей системы является ультрасонография (УЗИ).
5. Исследования сфинктера Одди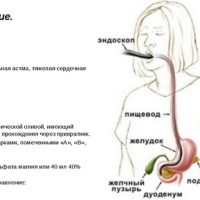
Для оценки дисфункции сфинктера Одди и в сложных клинических случаях, кроме ультразвукового исследования (определение расширенного желчного протока натощак и после пробного завтрака), проводят еще следующие:
- холесцинтиграфию,
- магнитнорезонансную холангиопанкреатографию с констрастированием,
- эндоскопическую ретроградную холянгипанкреатографию (ЭРХПГ).
6. Гепатобилисцинциграфия
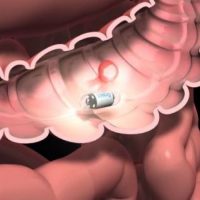
Гепатобилисцинциграфия — высокоинормативный метод диагностики функционального состояния желчевыводящих путей, основанный на избирательном поглощении из крови клетками печени (гепатоцитами) и выделении (экскреции) в составе желчи меченных 99мТс радиопрепаратов.
Ценность этого метода заключается в возможности непрерывного длительного наблюдения за процессами перераспределения радиоактивного препарата в гепатобилиарной системе в физиологических условиях. Это позволяет оценить функциональное состояние клеток печени, количественно оценить эвакуаторную функцию желчного пузыря, а также выявить нарушения в оттоке желчи, связанные как с механическим препятствием в желчевыводящей системе, так и со спазмом сфинктера Одди.
Это исследование проводится только в учреждениях, где имеется лаборатория радиоактивной диагностики.
Диагностика желчевыводящих путей методом УЗИ
Ультразвуковое исследование в настоящее время является самым распространенным методом исследование внутренних органов и тканей. Преимуществом этого метода является его безопасность, неинвазивность и сравнительно небольшая стоимость.
В процессе исследования происходит взаимодействие трех составляющих, которые определяют качество исследования: врач — аппаратура — больной.
Подготовка к УЗИ
В настоящее время обычная подготовка пациента к исследованию сводится к обследованию натощак, однако это не всегда приводит к желаемому, а главное достоверному результату исследования. Основной причиной этого является наличие избыточного газообразования в кишечнике.
Поскольку причиной газообразования могут быть разные причины, то подготовка к ультразвуковому исследованию должна заключается в следующем — за 3 дня до исследования:
- исключить продукты, которые вызывают избыточное газообразование,
- принимать ферментные препараты (оптимально Юниэнзим по 1 таблетки 2 раза в день после еды или Фестал по 1 драже 3 раза в конце еды),
- принимать адсорбенты, которые поглощают газы – активированный уголь 5-10 таблеток на ночь и Эспумизан после еды.
Такая подготовка абсолютно необходима при обследовании органов брюшной полости печень, желчевыводящих путей, поджелудочной железы.
Описание результатов УЗИ
При УЗИ желчевыводящих путей и желчного пузыря описывается форма желчного пузыря, имеющиеся деформации, спаечный процесс вокруг пузыря, толщина стенки, наличие желчи и ее качество.
Исследование сократительной функции желчного пузыря
Общепризнанным стандартом исследования моторно-эвакуаторной функции желчного пузыря считается определение фракции выброса желчи, стимулированной гормоном холецистокинин.
Наиболее доступным тестом является введение сорбита или пищевых стимуляторов (пробных завтраков).
Подготовка к исследованию сократительной функции желчного пузыря
В качестве стандартного желчегонного завтрака можно использовать следующие продукты:
- сорбит, который по интенсивности желчегонного действия при введении внутрь приближается к гормону холецистокинину, сорбит для исследования используется в количестве 25 г, растворяется в 50-100 мл кипяченой воды,
- 2 желтка сырых яиц,
- сметана 15% 100 г или сливки 10% 200 мл.
Описание процедуры исследования сократительной ф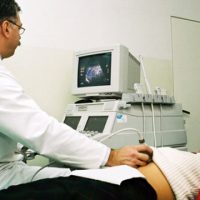 ункции желчного пузыря
ункции желчного пузыря
Пациент приходит на ультразвуковое исследование после подготовки строго натощак, врач описывает и измеряет объем желчного пузыря, далее пациент принимает пробный завтрак и затем через 15-30 минут врач замеряет вновь изменившийся объем желчного пузыря, то есть измеряется фракция выброса желчи из желчного пузыря через 30 минут после приема стандартного завтрака.
Сократительная функция оценивается как сниженная при значении менее 50-70% фракции выброса и повышенной – при значении более 70%.
Дискинезия желчевыводящих путей: препараты для лечения и народные средства
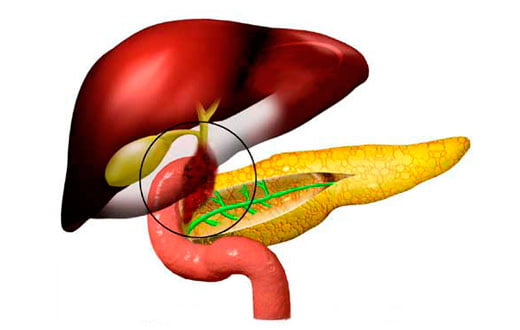
В результате этих нарушений обнаруживаются проблемы с доставкой желчи в двенадцатиперстную кишку: ее количество может быть слишком мало, недостаточно для переваривания пищи, либо больше, чем необходимо, что негативно влияет на весь желудочно-кишечный тракт.
По статистике, дискинезией желчевыводящих путей больше всего страдают женщины. Некоторые статистические данные указывают, что женщины в 10 раз больше подвержены этому заболеванию, чем мужчины. Более того, заболеть дискинезией можно в любом возрасте.
Также существует статистика, ДЖВП у молодых людей характеризуется излишним выделением желчи, а в более зрелом возрасте наблюдается ее недостаточность для пищеварения. Лечение этого заболевания имеет позитивные прогнозы, если больной обращается к врачу при первых симптомах.
Что это такое
Дискинезия желчевыводящих путей — функциональные нарушения тонуса и моторики желчного пузыря, желчных протоков и их сфинктеров, проявляющиеся нарушением оттока желчи в двенадцатиперстную кишку, сопровождающиеся появлением болей в правом подреберье. При этом органические изменения этих органов отсутствуют.
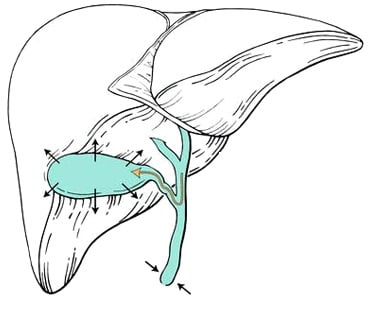
Классификация
Именно от того, каким образом происходит сокращение желчного пузыря, зависит и определение формы дискинезии:
| Гипомоторная | сокращение происходит медленно, активность этой функции желчного пузыря значительно снижена. По статистике гипомоторная дискинезия желчевыводящих путей часто диагностируется у пациентов старше 40 лет и у больных с устойчивыми неврозами/психозами. |
| Гипермоторная | в этом случае сокращение органа очень частое и быстрое. Подобная форма рассматриваемого заболевания присуща молодым людям. |
В зависимости от причины развития рассматриваемой патологии врачи могут разделить ее на два вида:
| Первичная | обычно связана с врожденными аномалиями строения желчевыводящих путей. |
| Вторичная | заболевание приобретается в течение жизни и является следствием патологий в других органах желудочно-кишечного тракта (например, вторичная дискинезия желчевыводящих путей часто «сопровождает» панкреатит – воспалительный процесс в поджелудочной железе). |
Причины возникновения
Говоря о причинах дискинезии, необходимо помнить, что заболевание бывает первичным и вторичным. В зависимости от этого будут изменяться и причины, спровоцировавшие дискинезию.
Первичная форма дискинезии может быть вызвана следующими причинами:
- несогласованность в работе парасимпатических и симпатических отделов нервной системы, вследствие чего сам пузырь и сфинктер Одди теряют тонус;
- стрессы (острые, хронические), развитие психосоматических патологий;
- сбои в работе печени, в результате которых продуцируется желчь с измененным химическим составом;
- неправильное питание (переедание, употребление слишком много жирной пищи, несвоевременные завтраки, обеды и ужины);
- нарушения выработки кишечных гормонов, отвечающих за сократительную способность желчного пузыря;
- не системный прием пищи, употребление слишком жирной еды, переедание, недостаточное измельчение пищи, еда впопыхах и т.д.;
- аллергия, в результате чего нервно-мышечный аппарат желчного пузыря находится в раздраженном состоянии и не обеспечивает нормальные сокращения органа;
- недостаточная масса тела, малоподвижный образ жизни, мышечная дистрофия.
Причины вторичной дискинезии могут заключаться в следующем:
- наличие в анамнезе хронических заболеваний органов брюшной полости – киста яичника, пиелонефрит, аднексит и т.д.;
- перенесенный ранее дуоденит, язвенная болезнь, гастрит, атрофия слизистой оболочки желудочно-кишечного тракта;
- глистная инвазия;
- желчнокаменная болезнь, гепатит, холангит, холецистит;
- врожденные аномалии желчных путей и желчного пузыря;
- эндокринные нарушения, гормональные скачки;
- воспалительные заболевания желудочно-кишечного тракта, вызванные болезнетворными бактериями, к примеру, сальмонеллой.
Есть зафиксированные случаи диагностирования дискинезии желчевыводящих путей на фоне малоподвижного образа жизни, лишнего веса (ожирение 2-3 стадии), чрезмерных физических нагрузках (особенно, если постоянно поднимаются тяжести) и после психоэмоциональных срывов.

Симптомы дискинезии желчевыводящих путей
Клиническая картина описываемой патологии достаточно выражена, поэтому диагностика не представляет трудностей специалистам. Основными симптомами дискинезии желчевыводящих путей у взрослых являются:
- Диспептический синдром характеризуется тошнотой, горечью и сухостью во рту, отрыжкой с горьким привкусом, вздутием живота, неустойчивым стулом с преобладанием запоров или поносов, жирным стулом. Такие симптомы обусловлены нарушениями процессов пищеварения, связанными с недостаточным или избыточным поступлением желчи в просвет кишки.
- Болевой синдром. Возникновение боли обусловлено погрешностями в диете или стрессовыми ситуациями. При гиперкинетической форме дисфункции пациента беспокоят боли спастического характера в правой половине живота под ребрами, отдающие в левую половину грудной клетки, в лопатки или принимающие опоясывающий характер. При гипокинетической форме боли носят характер распирающих, тянущих, с иррадиацией или без нее, усиливающихся или исчезающих при перемене положения тела. Боли могут самостоятельно исчезать и возникать вновь с различной периодичностью – от нескольких приступов в день до редких эпизодов на протяжении месяца.
- Астено-вегетативный синдром характеризуется слабостью, повышенной утомляемостью, чувством постоянной разбитости, сонливостью или бессонницей, повышенным уровнем тревожности и другими признаками.
- Холестатический синдром возникает редко при гипокинетическом варианте дискинезии, когда продолжающая нормально вырабатываться желчь не поступает в должном объеме в кишку, а накапливается в желчном пузыре, приводя к появлению желтушности кожных покровов и склер, кожного зуда, темной мочи и светлого кала, увеличению печени.
- Симптомы невроза — панические атаки, фобии (страхи), навязчивые мысли, навязчивые действия, агрессия, озлобленность, плаксивость, обидчивость и др. Это так называемые косвенные признаки.
Если больной страдает от проявлений гипотонической дискинезии, то для такого состояния характерна тупая и ноющая боль, при которой проявляется также ощущение распирания в области правого подреберья. Такая боль постоянно беспокоит пациента, при этом у него заметно снижается аппетит, человека часто тошнит, проявляется отрыжка.
Если речь идет о гипертонической дискинезии, то боль отличает приступообразный характер. При этом боль достаточно острая, однако продолжается короткий период времени.

Болевые ощущения могут отдавать в правое плечо или лопатку. Особенно часто такие приступы возникают после употребления жирных блюд, сильного напряжения, как физического, так и эмоционального. Очень часто больные гипертонической дискинезией отмечают проявление горечи во рту, что чаще всего случается по утрам.
У некоторых женщин выражена взаимосвязь между обострением жалоб и периодом менструального цикла (обострение наступает за 1-4 дня до начала месячных), также заболевание может обостряться в климактерический период.
Возможные осложнения
Как правило, при дискинезии желчевыводящих путей пациенты обращаются за помощью к врачам практически сразу же после первого приступа болевого синдрома. Но многие из них, сняв неприятные симптомы, прекращают назначенное лечение, тем самым провоцируя развитие осложнений:
- дуоденит – воспалительный процесс на оболочке двенадцатиперстной кишки;
- образование камней в желчном пузыре и его протоках – желчекаменная болезнь;
- хронический холецистит – воспаление желчного пузыря, которые длится более 6 месяцев подряд;
- атопический дерматит – кожное заболевание, которое является следствием снижения уровня иммунитета;
- панкреатит хронического характера – воспаление поджелудочной железы в течении 6 месяцев.
Дискинезия желчевыводящих путей имеет достаточно благоприятный прогноз и не сокращает продолжительность жизни пациента. Но при отсутствии полноценного лечения и несоблюдении рекомендаций диетолога развитие вышеперечисленных осложнений неизбежно.
И даже эти заболевания не являются опасными для жизни человека, но состояние больного будет значительно ухудшаться, со временем приведет к инвалидизации.
Диагностика
Значительную роль в диагностике играют инструментальные обследования больного. Наиболее эффективные результаты дают дуоденальное зондирование, ультразвуковое исследование, гастродуоденоскопия, холецистография.
- Ультразвуковое исследование при дискинезиях желчевыводящих путей проводится в два этапа. Сначала натощак, а потом повторно через 30-40 минут после «пробного завтрака». В результате таких процедур анализируются эхопризнаки и оценивается функциональность желчных путей.
- Дуоденальное зондирование проводиться с помощью специального зонда, который помещается в двенадцатиперстную кишку. В процессе исследования берут образцы желчи для лабораторного анализа. Во время манипуляций отслеживается работа желчевыводящих путей, открытие их сфинктеров, анализируется количество выделяемой желчи.
- Пероральная холецистография. В процессе исследования больной выпивает контрастное вещество. Когда оно попадает в мочевой пузырь, проводиться исследование его функционирования, на основе которого можно сделать вывод о том, дискинезия какой формы проявляется у пациента.
- Гастродуоденоскопия проводиться с помощью зонда. В процессе этой процедуры анализируется состояние слизистых оболочек пищевода, желудка и двенадцатиперстной кишки. Если слизистая этих органов находиться в состоянии воспаления и раздражения, то можно сделать вывод об излишке выделения желчных кислот.
- Лабораторные методы: для оценки состояния желчевыводящей системы используют биохимический анализ крови. Анализ крови на липидный спектр, или «липидограмма» показывает содержание липопротеинов высокой, низкой и очень низкой плотности (ЛПВП, ЛПНП, ЛПОНП), а также холестерина.
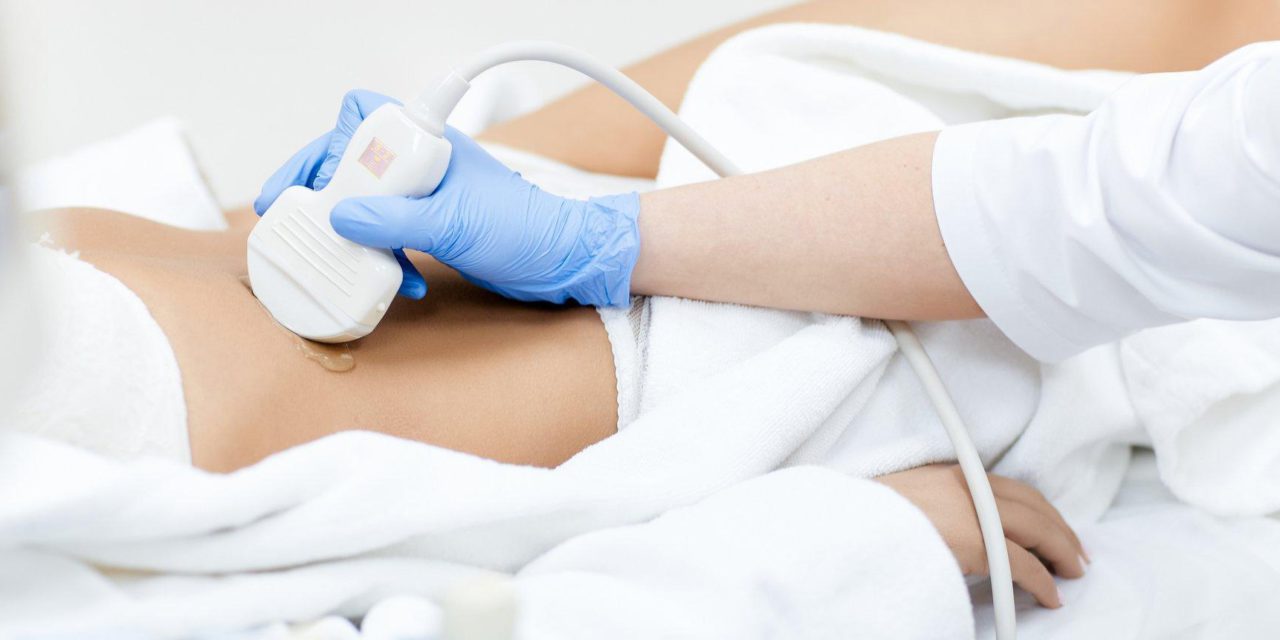
Как лечить дискинезию желчевыводящих путей?
У взрослых лечение должно быть комплексным, направленным на нормализацию оттока желчи и недопущение ее застоя в желчном пузыре.
Для этого в терапии дискинезии желчевыводящих путей применяются следующие методы:
- Соблюдение диеты (стол № 5);
- Нормализация и поддержание режима труда и отдыха;
- Прием минеральных вод;
- Физиотерапия (электрофорез, диадинамические токи, парафиновые аппликации);
- Применение закрытых тюбажей и дуоденального зондирования;
- Иглоукалывание;
- Массаж;
- Специальные упражнения;
- Санаторно-курортное лечение (Трускавец, Миргород, закарпатские курорты Украины);
- Прием лекарственных препаратов, нормализующих отток желчи, купирующих болевой синдром, снимающих спазм сфинктеров и устраняющих тягостную симптоматику (ферментные, желчегонные, спазмолитики);
- Прием лекарственных препаратов, нормализующих состояние нервной системы (успокоительные, седативные, тонизирующие средства и т.д.).
Обязательными методами лечения дискинезии являются нормализация режима труда и отдыха, соблюдение диеты, прием лекарственных препаратов и применение тюбажей. Все остальные методы являются вспомогательными, и могут применяться по желанию и при наличии возможности.
Длительность применения обязательных методов лечения дискинезии составляет 3 – 4 недели.
Вспомогательные методы можно применять гораздо дольше, периодически повторяя курсы с целью профилактики рецидива заболевания.
Народные средства
В домашних условиях лечение дискинезии лучше всего проводить в комплексе с использованием народных методик. Но перед их приготовлением и приемом следует проконсультироваться с лечащим врачом
Используются настои, отвары, экстракты и сиропы трав, способных активизировать образование желчи, наладить двигательную функцию сфинктеров и желчных протоков.
- При гипертоническом и гиперкинетическом типе применяется мята, цветы ромашки, трава пустырника, корень солодки, плоды укропа, корень валерианы.
- Пи гипотонической и гипокинетической форме используют для фитотерапии плоды шиповника, цветки бессмертника, зверобой, кукурузные рыльца, душица, листья крапивы, ромашка.
Желчегонным действие обладает расторопша, бессмертник, пижма, листья и корень одуванчика, кукурузные рыльца, цикорий, шиповник, дымянка аптечная, петрушка, корень куркумы, тмин, тысячелистник.
Отвары из трав применяют за 20-30 минут до приемов пищи.

Профилактика
Чтобы не допустить появления и развития патологии следует:
- Наладить полноценный сон и отдых (спать не менее 8 часов в сутки);
- Обеспечить ежедневные прогулки на свежем воздухе;
- Организовать правильное и сбалансированное питание;
- Исключить наличие стрессов и психоэмоциональных нагрузок.
При вторичной профилактике (т.е. уже после выявления дискинезии) предупредить заболевание возможно, придерживаясь рекомендаций врача и регулярно проходя профилактические осмотры.