Сахарный диабет и беременность: клинические случаи из практики врача-эндокринолога
С ежегодным ростом числа пациентов с сахарным диабетом (СД) во всем мире растет и число женщин репродуктивного возраста с нарушениями углеводного обмена (НУО). Рост распространенности НУО при беременности обусловлен изменением критериев диагностики с 2012
Diabetes mellitus and pregnancy: clinical cases from the practice of an endocrinologist / T. N. Markova1, Ya. A. Solovyeva, A. V. Pechenkina, A. V. Gorshkova / City Clinical Hospital № 52, Moscow, Russia
Abstract. According to the annual increase in the number of patients with diabetes worldwide, the number of women of reproductive age with disorders of carbohydrate metabolism (DMC) is increasing also. The increase in the prevalence of DMC in pregnancy is due to a change in diagnostic criteria since 2012 and an increase in the number of patients with obesity, as well as an improvement in the quality of diagnosis. The diagnostic difficulties with DMC are caused by clear clinical signs and low hyperglycemia in gestational diabetes mellitus (GDM) have been detected late. As a screening method for diagnosing possible DMC in pregnant women during pregnancy, an oral glucose-tolerant test is carried out. GDM is a serious medical and social problem. It is one of the most frequent extragenital pathologies of pregnancy, which increases the number of complicated outcomes for both the mother and the fetus, and subsequently negatively affects the development of the newborn. In patients with diabetes mellitus (DM) and prediabetes, complications during of the pre- and post-gravidar periods, as well as abnormalities of fetal growth and development are most frequent. Complications of the fetus from the mother with DMC can be divided into two groups: diabetic embriopathy and diabetic fetopathy. Nowadays, the most obvious point is the prevention of complications of DMC during gestation. Planning and management of pregestational DM in pregnancy control plays a major role in preventing risks, both for the mother and for the fetus, and is the basis for the birth of a healthy baby. The study reports clinical cases of pre-gestational and manifest diabetes in pregnancy. For citation: Markova T. N., Solovyeva Ya. A., Pechenkina A. V. , Gorshkova A. V. Diabetes mellitus and pregnancy: clinical cases from the practice of an endocrinologist // Lechaschy Vrach. 2020; 12 (23): 30-34. DOI: 10.26295/OS.2020.96.34.006
Резюме. С ежегодным ростом числа пациентов с сахарным диабетом (СД) во всем мире растет и число женщин репродуктивного возраста с нарушениями углеводного обмена (НУО). Рост распространенности НУО при беременности обусловлен изменением критериев диагностики с 2012 г. и увеличением числа пациентов с ожирением, а также улучшением качества диагностики. Трудности диагностики НУО, связанные с отсутствием явных клинических признаков и невысокой гипергликемией при гестационном сахарном диабете (ГСД), обуславливают его позднюю выявляемость. В качестве скринингового метода для диагностики возможных НУО у женщин во время беременности проводится пероральный глюкозотолерантный тест. ГСД является серьезной медико-социальной проблемой. Он представляет собой одну из частых экстрагенитальных патологий беременности, которая увеличивает число неблагоприятных исходов как для матери, так и для плода и в последующем отрицательно влияет на развитие новорожденного. Известно, что у женщин с СД и предиабетом чаще выявляются нарушения течения пре- и постгравидарного периодов, а также аномалии роста и развития плода. Осложнения у плода при НУО у матери можно разделить на две группы: диабетическая эмбриопатия и диабетическая фетопатия. В настоящее время наиболее актуальным является вопрос профилактики осложнений НУО во время гестации. Планирование и правильное ведение беременности у женщин с прегестационным СД играет основную роль в предотвращении рисков и для матери, и для плода и является основой рождения здорового ребенка. В статье описываются клинические случаи ведения пациенток с прегестационным и манифестным СД.
Ведущими мировыми медицинскими ассоциациями сахарный диабет (СД) признан глобальной эпидемией XXI века. На сегодня 463 млн человек в мире имеют диагноз СД, из них 60 млн – женщины репродуктивного возраста [1]. С ежегодным ростом числа пациентов с СД во всем мире растет и число женщин репродуктивного возраста с нарушениями углеводного обмена (НУО). По данным Международной диабетической федерации (IDF) одна из шести женщин, родивших живого ребенка, страдает гипергликемией во время беременности, среди них в 84% случаев диагностирован гестационный сахарный диабет (ГСД) [1]. Таким образом, ГСД – это наиболее частое НУО у беременных, встречающееся в практике эндокринологов и акушеров-гинекологов.
ГСД является серьезной медико-социальной проблемой. Несмотря на современные возможности диагностики и лечения СД, выявление НУО и тактика ведения беременных женщин с СД остается сложной задачей для врача-эндокринолога [2].
Рост распространенности НУО при беременности обусловлен двумя основными причинами: изменением критериев диагностики и увеличением числа женщин репродуктивного возраста с ожирением и другими факторами риска СД. Так, встречаемость ГСД (при первом обращении и после 24 недель беременности) составляет 43,4%, причем преимущественно за счет диагностики по гликемии натощак при первом обращении по беременности [3, 4]. Согласно статистическим данным, частота ожирения среди беременных женщин составляет от 18,5% до 38,3%, а распространенность НУО при беременности более выражена в странах с высокой распространенностью ожирения и СД 2 типа [5]. В Российской Федерации ожирение среди женщин репродуктивного возраста регистрируется в 15-28% [6]. В то же время ГСД является фактором риска развития ожирения, СД и сердечно-сосудистых заболеваний у матери в будущем [7]. C. Kim с соавт. (2007) доказали близость молекулярно-генетических механизмов развития ГСД и СД. В пользу этой патогенетической близости свидетельствует и то, что через несколько лет после родов 14,7% женщин с ГСД во время беременности заболевают СД 1 типа и более 20% – СД 2 типа [8]. Поэтому своевременное выявление НУО во время беременности может рассматриваться как первичная профилактика и предупреждение прогрессирования НУО в будущем у таких женщин.
Среди НУО у беременных выделяют ГСД и манифестный СД (МСД). ГСД – это нарушение толерантности к глюкозе, впервые выявленное во время беременности. При этом не исключается, что НУО предшествовало беременности, но не было установлено, особенно у лиц, имеющих факторы риска СД. МСД – это впервые выявленная гипергликемия во время беременности, не соответствующая критериям ГСД. Уточнение типа СД должно проводиться согласно существующим алгоритмам [9]. Также выделяют термин прегестационный СД – это диабет, возникший до беременности.
В настоящее время для диагностики НУО у женщин во время беременности исследуется уровень глюкозы венозной плазмы натощак и как скрининговый метод проводится пероральный глюкозотолерантный тест (ПГТТ) в сроке 24-28 недель при нормогликемии до этого срока гестации.
На сегодняшний день остается нерешенным вопрос о целесообразности определения уровня HbAlc при ГСД, так как при беременности данный показатель снижается так же, как и средний уровень глюкозы венозной плазмы. Это объясняется тем, что у женщин во время гестации усиливается обмен эритроцитов, а плод утилизирует глюкозу в 2-3 раза интенсивнее, чем организм матери. Средний уровень HbAlc у беременных без диагностированного до беременности НУО составил 4,79 ± 0,4%, согласно исследованиям НАРО [10]. Поэтому HbAlc не является заменой определения уровня глюкозы венозной плазмы или проведения ПГТТ, что очень часто наблюдается в рутинной практике.
Определение уровня HbAlc имеет значение при выявлении МСД с целью уточнения сроков появления гипергликемии у матери. При показателе HbAlc ≤ 6,0% можно предположить, что именно беременность стала причиной НУО. Уровень HbAlc ≥ 6,0 предполагает наличие НУО до беременности. По мнению Э. К. Айламазяна и соавт. (2019), эндокринолог может использовать уровень данного показателя у беременной как критерий эффективности лечения. Так, повышение HbAlc > 5,6% на фоне диетотерапии может быть основанием для начала инсулинотерапии [4].
Известно, что НУО являются факторами риска неблагоприятных исходов как для плода, так и для матери [7]. НУО у беременных способствуют самопроизвольным абортам, родовому травматизму, развитию многоводия и появлению мочеполовой инфекции. При наличии прегестационного СД возможны прогрессирование сосудистых осложнений (ретинопатии, нефропатии, ишемической болезни сердца), увеличение количества гипогликемий, развитие кетоацидоза, а также поздний гестоз, рецидивирующие генитальные инфекции. Беременность может закончится преждевременными и/или оперативными родами (кесарево сечение, вакуум-экстракция плода) [2, 9].
Осложнения у плода при НУО у матери можно разделить на диабетическую эмбриопатию (ДЭ) и диабетическую фетопатию (ДФ). Многочисленные исследования показали, что гипергликемия и другие метаболиты (кетоновые тела, конечные продукты окисления глюкозы и др.) во время беременности у женщин с прегестационным СД являются значимыми тератогенными факторами развития эмбриона [11, 12]. ДЭ может сформироваться на сроке 8-12 недель гестации. Наиболее часто встречающимися врожденными пороками развития (ВПР) при СД являются пороки центральной нервной системы (1,21%) – анэнцефалия, микроцефалия, энцефалоцеле, гидроцефалия; сердечно-сосудистой системы (3,2%) – транспозиция магистральных сосудов, тетрада Фалло, дефекты межжелудочковой перегородки; краниофасциальной и скелетной систем (0,67%) – макростомия, микрогнатия, дефекты позвонков, дефекты нижних конечностей [4]. При ГСД также диагностируются случаи ВПР плода, но четкая связь между этими двумя состояниями отсутствует [13].
На более поздних сроках беременности у плода может развиться ДФ. Так, при НУО у матери происходит более активный перенос глюкозы через гематоплацентарный барьер к плоду. Гипергликемия способствует повышенному синтезу инсулина в поджелудочной железе плода, что приводит к гиперинсулинемии [14]. В свою очередь высокий уровень инсулина стимулирует анаболические механизмы в тканях плода и ускоряет его рост [15]. Это приводит к развитию ДФ (макросомия), которая может быть причиной перинатальных травм и постнатальной гибели новорожденного. Основными признаками ДФ при ультразвуковом исследовании (УЗИ) являются: крупный плод (диаметр живота плода ≥ 90 перцентилей), гепатоспленомегалия, кардиомегалия, кардиопатия, двуконтурность головки плода, отек и утолщение подкожно-жирового слоя, утолщение шейной складки; впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае исключения других причин многоводия). У таких детей высока вероятность развития постнатальной гипогликемии, полицитемии и гипербилирубинемии [16].
Макросомия плода, определяемая как вес при рождении ≥ 4000 г, является распространенной причиной родового травматизма как у матери (травмы мягких тканей, послеродовое кровотечение), так и у ребенка. Увеличивается риск развития дистоции плечиков, которая отмечается у 6,3% новорожденных, перелома ключицы (19%), паралича Эрба (7,8%), тяжелой асфиксии (5,3%). Травматические нарушения мозгового кровообращения у новорожденных встречаются в 20% случаев, а респираторный дистресс-синдром – в 3-5 раз чаще, чем в общей популяции [17].
Известно, что гипергликемия увеличивает переход глюкозы через плаценту, что вызывает гиперплазию ß-клеток островкового аппарата поджелудочной железы и гиперинсулинемию, которая за счет увеличения синтеза инсулиноподобного фактора роста 1 (ИФР-1) способствует формированию макросомии плода [14, 15, 21]. Кроме того, при НУО у матери избыток глюкозы, проходя через плацентарный барьер, попадает в околоплодные воды, вызывает реакцию водной оболочки плода, что приводит к развитию многоводия [22]. Гипергликемия у матери в 89% случаев сопровождается изменением функции амниотического эпителия, при этом в амниотической жидкости обнаруживаются в повышенных концентрациях глюкокортикостероиды. Многоводие у беременных с СД также связывают с нарушением глотательных движений у плода, которое появляется в условиях хронической гипоксии [23].
Представляем истории болезни женщин, поступивших в стационар с декомпенсацией СД 1 типа на фоне беременности и с манифестацией СД, диагностированного во время беременности.
Общие сведения
Диабетической фетопатией (ДФ) страдают новорожденные от матерей, диабет у которых плохо поддавался коррекции при беременности. Нарушения внутриутробного развития связаны с влиянием на плод материнской гипергликемии ‒ высокого сахара крови. Несмотря на возможности современной медицины, у трети беременных с СД рождаются дети с симптомами диабетической фетопатиии. Частота ДФ в неонатологии составляет 3,5-8%. Причем почти 2% младенцев имеют несовместимые с жизнью патологии. В литературе можно встретить синонимы диабетической фетопатии: «синдром новорожденного от матери с гестационным диабетом» или «синдром младенца от матери, которая страдает сахарным диабетом»

Характерные признаки
Симптомы фетопатии определяются у новорожденного сразу. Яркость клинической картины позволяет своевременно принять меры для нормализации состояния младенца.

- Избыточный вес, который несвойственен для новорожденных детей. Из-за активного поступления глюкозы в организм ребенка поджелудочная железа матери стремится выделить больше инсулина. Под действием гормона происходит преобразование сахаров в жировую массу. Отложения локализуются на жизненно важных органах – сердце, печени, почках. Характерным признаком является скопление подкожно-жировой клетчатки в области живота, плечевого пояса, тазобедренного сустава.
- Угнетение дыхательной функции. После появления на свет дети с фетопатией испытывают трудности с дыханием. Проблемы появляются из-за того, что во время внутриутробного развития в легких недостаточно синтезируется сурфактант. Отсутствие вещества приводит к затруднению раскрытия легких.
- Резкая гипогликемия. После рождения ребенка и отсечения пуповины глюкоза перестает поступать в избыточном количестве. Одновременно сохраняются высокие показатели инсулина. Это состояние требует незамедлительного проведения терапии, поскольку может вызвать серьезные осложнения – неврологические патологии, умственные расстройства.
- Желтуха. Пожелтение кожных покровов происходит из-за накопления в организме билирубина. Печень младенца еще не может справиться с таким количеством биологического соединения.
Последствия фетопатии для детей после рождения могут быть связаны с нарушением минерального обмена. Нередко у них диагностируются неврологические отклонения.
Патогенез гестационного сахарного диабета
Во время здоровой беременности организм матери изменяется, чтобы обеспечить потребности растущего плода: адаптируется сердечно-сосудистая, почечная, дыхательная, метаболическая и эндокринная системы. Изменяется и чувствительность к инсулину: она увеличивается, способствуя усвоению глюкозы и её отложению в виде жировых запасов. Однако в дальнейшем также увеличивается выработка материнских и плацентарных гормонов, таких как эстроген, прогестерон, лептин, кортизол, плацентарный лактоген и плацентарный гормон роста. Они подавляют действие инсулина и приводят к развитию физиологической инсулинорезистентности — устойчивости к инсулину. В итоге уровень глюкозы в крови слегка повышается. Эта глюкоза легко транспортируется через плаценту к плоду, она необходима для его роста.
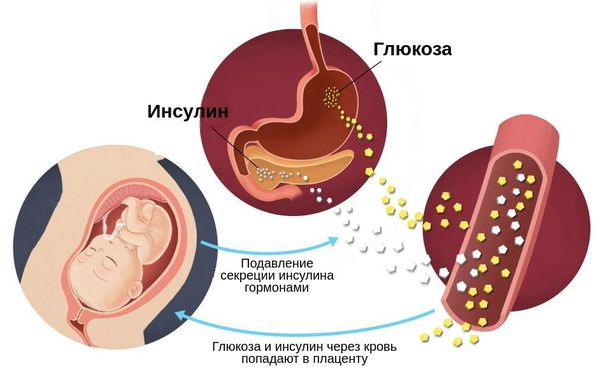
Такие изменения при беременности в норме компенсируются за счёт увеличения и новообразования клеток поджелудочной железы, а также постепенного увеличения вырабатываемого инсулина β-клетками [7] .
К дисфункции β-клеток во время беременности может привести множество факторов, перечисленных выше (например, увеличение жировой ткани, снижение физической активности, усиление деградации инсулина и другие). Каждый фактор риска прямо или косвенно связан с нарушенной работой клеток и/или чувствительностью к инсулину — гормону, который регулирует обмен углеводов в организме. В итоге развивается уже патологическая инсулинорезистентность, которая является основополагающим звеном в развитии гипергликемии (высокого уровня глюкозы в крови) во время беременности [2] [8] .
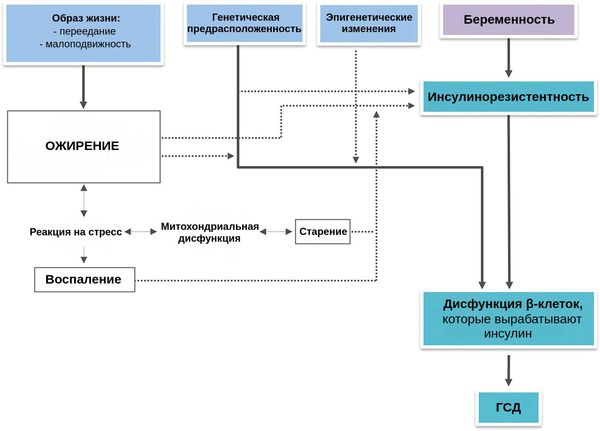
В большинстве случаев эти нарушения существуют ещё до беременности и могут прогрессировать. По этой причине повышается риск развития сахарного диабета 2-го типа после беременности, осложнённой ГСД.
ГСД и микробиота кишечника
Появляются доказательства того, что кишечный микробиом — сообщество микробов, обитающих в кишечнике — может воздействовать на метаболические заболевания, в том числе на развитие ГСД.
На состав кишечного микробиома влияют как события в начале жизни (преждевременные роды, кормление грудью), так и события в более позднем возрасте (диетические привычки и пристрастия, применение антибиотиков).
У людей со здоровым метаболизмом и пациентов с ожирением микробиом кишечника различен. Анализ бактерий кала у женщин с ГСД в анамнезе выявил более низкое содержание бактерий семейства Firmicutes и более высокую долю бактерий семейства Prevotellaceae по сравнению с женщинами с нормальным углеводным обменом во время беременности [9] . Подобные ассоциации наблюдаются при ожирении, сахарном диабете 2-го типа, НАЖБП и гиперхолестеринемии [7] .
Firmicutes перерабатывают растительные полисахариды, поэтому высокое содержание клетчатки в пище увеличивает концентрацию этих бактерий, а животные белки, наоборот, снижают. По-видимому, это свойства Firmicutes имеют отношение к патогенезу ГСД, хотя механизмы, лежащие в основе этого влияния, неизвестны.
Prevotellaceae — это бактерии, разрушающие муцин (основной компонент слизистой кишечника). Эти микроорганизмы могут способствовать увеличению проницаемости кишечника. Считается, что повышение проницаемости облегчает движение медиаторов воспаления из кишечника в кровоток, содействуя развитию и прогрессированию системной инсулинорезистентности [7] .
Диагностика
Диагностика гестационного диабета не представляет особой сложности. Она основана на определении уровня глюкозы в крови и анализе других показателей углеводного обмена.
После того, как женщина узнала о своей беременности, ей следует пойти в женскую консультацию и встать на учет. Терапевт или акушер-гинеколог во время первого приема расскажут, какие обследования и в каком объеме ей предстоят до родов.
Грудное вскармливание при диабете
Гестационный сахарный диабет не является препятствием для грудного вскармливания. Грудное вскармливание является незаменимым способом достижения нормальной массы тела и профилактики развития сахарного диабета в будущем для женщин, перенесших гестационный сахарный диабет. Чем дольше продолжается кормление грудью, тем ниже риск развития сахарного диабета.
Дети, рожденные от матерей с гестационным сахарным диабетом при беременности, должны наблюдаться у соответствующих специалистов (эндокринолог, терапевт, при необходимости диетолог) для предупреждения развития ожирения и/или нарушений углеводного обмена (нарушенная толерантность к глюкозе).
Учитывая высокий риск развития гестационного сахарного диабета в будущем, необходимо обязательное планирование последующих беременностей.
