Причины абсцесса яичка, диагностика и лечение
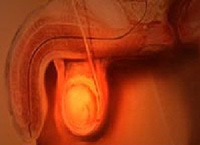
Абсцесс яичка — урологическая патология, гнойное осложнение воспаления в яичке (орхита). Заболевание представляет собой капсулированный очаг в тканях мужской половой железы. Встречается редко, при своевременном обращении мужчины с диагнозом орхита к урологу и правильно подобранной терапии, как правило, до гнойных осложнений не доходит.
Причины возникновения
Изолированно заболевание практически не встречается. К провоцирующим факторам относят:

Воспалительные заболевания мужской половой сферы — главная причина абсцесса яичка.
воспалительные заболевания мужской половой сферы (простатит, простатоцистит, эпидидимит, орхит, везикулит, уретрит);
Симптомы абсцесса яичка
Так как заболевание носит гнойно-воспалительный характер, для него характерны все классические признаки воспаления:

Выраженная боль и увеличение размеров мошонки указывают на воспалительный процесс.
Выраженная, интенсивная боль в соответствующей половине мошонки, увеличение ее размеров, преимущественно на стороне патологии. При двустороннем процессе мошонка может увеличиться в 1,5-2 раза равномерно;
Дополнительно может проявляться клиника основного заболевания:
- Острый воспалительный процесс в простате (и в мочевом пузыре) проявит себя болями внизу живота, промежности, дизурическими расстройствами (рези при учащенном мочеиспускании, ощущение неполного опорожнения мочевого пузыря);
- При везикулите типично появление примеси крови в сперме;
- Для уретрита характерны боли, рези в мочеиспускательном канале при акте мочеиспускания и после, выделения. В зависимости от микробной флоры могут быть от прозрачных до желтоватых гнойных;
- При опухоли картина сходна с орхитом, обращают внимание на данные анамнеза, при распаде визуализируются некротические ткани ссукровично-гнойным отделяемым, с неприятным запахом;
- Клиника туберкулеза яичка сходна с клиникой орхита, при сборе анамнеза обращают внимание на рецидивирующий характер заболевания;
- Абсцесс кожи мошонки проявится изменениями кожного покрова мошонки, осумкованностью. При самостоятельном прорыве видны гнойно-кровяные выделения. Распространился ли процесс далее на яичко, будет ясно после ультразвуковой диагностики.
Диагностика
Постановка диагноза существенной сложности не представляет. Как правило, предварительный диагноз ясен уже после предварительного осмотра.
Дифференциальную диагностику проводят с орхитом (воспаление яичка), нагноившейся атеромой кожи мошонки, запущенной опухолью яичка, туберкулезом яичка. Пальпация органов мошонки значительно затруднена из-за выраженности болевого синдрома и общего отека.
Лабораторные обследования

Для диагностики проводится УЗИ органов малого таза.
общий анализ крови, общий анализ мочи;
Инструментальная диагностика
Для уточнения диагноза проводят УЗИ органов малого таза (мошонки, предстательной железы, мочевого пузыря).
При подозрении на распространение патологического процесса показано проведение магнитно-резонансной томографии, которая поможет уточнить локализацию начального очага и пути распространения инфекции.
Лечение
Оперативное лечение
Лечение абсцесса яичка оперативное, основано на принципах общей гнойной хирургии.
У молодых пациентов, при возможности, выполняется вскрытие и дренирование гнойного очага, у возрастных мужчин чаще выполняется оперативное пособие в виде орхиэктомии (удаления пораженного яичка), так как слишком высок риск распространения патологического процесса.
Медикаментозное лечение

Медикаментозное лечение абсцесса яичка заключается, главным образом, в приеме антибиотиков.
Антибактериальные препараты при абсцессе яичка. Назначается антибактериальный препарат широкого спектра действия. Через некоторое время, при слабой положительной динамике, в схему включают второй антибиотик, с учетом полученных результатов посева на чувствительность к антибактериальной терапии. В первые сутки после оперативного лечения по поводу абсцесса яичка, предпочтительней внутривенный путь введения антибактериального препарата.
Возможные последствия и профилактика
При органоуносящей операции возможно изменение гормонального фона мужчины, но, как правило, функцию по продуцированию мужских половых гормонов берет на себя оставшееся яичко.
Если в анамнезе имелись заболевания оставшегося единственным яичка, возможно развитие вторичного бесплодия.
При органосохраняющей операции (вскрытие и дренирование абсцесса) возможна хронизация процесса.
Прогноз для жизни при неспецифическом абсцессе яичка или придатка яичка благоприятный. При специфическом (опухоль, туберкулез) в каждом случае рассматривается индивидуально.
Использование презервативов при случайных половых связях, регулярное прохождение урологического осмотра, бережное отношение к мужскому здоровью помогут никогда не столкнуться с данной серьезной урологической патологией.
Абсцесс мошонки
 Абсцесс мошонки — это отграниченное гнойное воспаление мягких тканей стенки мошонки (resp., оболочек яичка). Отличительным признаком абсцесса мошонки, особенно в подострой и хронической стадиях, как и абсцесса любой локализации, является наличие полости деструкции, окруженной пиогенной капсулой. Абсцесс мошонки может возникнуть как самостоятельное заболевание (первичный абсцесс) и как осложнение другого заболевания (вторичный абсцесс).
Абсцесс мошонки — это отграниченное гнойное воспаление мягких тканей стенки мошонки (resp., оболочек яичка). Отличительным признаком абсцесса мошонки, особенно в подострой и хронической стадиях, как и абсцесса любой локализации, является наличие полости деструкции, окруженной пиогенной капсулой. Абсцесс мошонки может возникнуть как самостоятельное заболевание (первичный абсцесс) и как осложнение другого заболевания (вторичный абсцесс).
Говоря о термине «абсцесс мошонки», отметим, что в литературе существует немалая путаница, связанная с тем, что патоморфологический субстрат заболевания трактуется по-разному. В известной монографии «Секреты урологии», выпущенной под редакцией М.И. Резника и Э.К. Новика в 2003 г., авторы, ссылаясь на работу E.F. Fuchs (1992), предложили классифицировать абсцесс мошонки по локализации гнойника как поверхностный и внутренний.
Поверхностный абсцесс (scrotocutaneus abscess) локализуется в мягких тканях стенки мошонки и возникает как осложнение стафилококковой и стрептококковой пиодермии при инфицировании волосяных фолликулов или как осложнение после различных травм мошонки, включая хирургические операции. К внутреннему абсцессу мошонки, или внутримошоночному абсцессу, авторы относят внутрияичковый (testicular abscess) и внутривлагалищный (intravaginal abscess, pyocele) абсцессы, которые обычно развиваются как осложнение выраженного гнойного бактериального воспаления яичка и его придатка. Подобной классификации придерживаются в своих работах и другие авторы.
Корректность подобной классификации в отношении целесообразности введения собирательного термина «внутримошоночный абсцесс» вызывает сомнения. Согласно МКБ10, абсцесс яичка является самостоятельной нозологией и возникает чаще всего как осложнение острого гнойного эпидидимоорхита по продолжению (per continuitatem), реже при лимфогематогенной диссеминации инфекции. Пиоцеле мошонки является симптомом острых воспалительных заболеваний придатка и яичка, в том числе и абсцесса яичка.
По аналогии с эмпиемой плевры или желчного пузыря пиоцеле предполагает скопление гнойного экссудата в предсуществующей анатомической полости, в данном случае в полости собственной влагалищной оболочки яичка, ограниченной париетальным и висцеральным листками. Несомненно, длительно существующее пиоцеле может вызвать разрушение мягких тканей стенки мошонки и привести к развитию абсцесса по продолжению.
Таким образом, термин «внутримошоночный абсцесс», объединяющий абсцесс яичка и внутривлагалищный абсцесс (resp., пиоцеле), предложенный в, является, очевидно, не совсем правильным. В связи с этим становится понятным, что далеко не все случаи, описанные в литературе, следует расценивать как собственно абсцесс мошонки.
Абсцесс мошонки относится к очень редким заболеваниям. Частота его развития точно неизвестна. Литература, посвященная исследованию данного заболевания, является немногочисленной и представлена описанием единичных наблюдений. С учетом того что некоторые авторы относят к абсцессу мошонки абсцесс яичка и пиоцеле, данные об истинной частоте этого заболевания отсутствуют.
К развитию абсцесса мошонки приводят местные и общие предрасполагающие факторы. Местные предрасполагающие факторы включают анатомо-физиологические особенности мошонки, такие как тонкость эпидермиса и повышенная влажность кожи мошонки, обилие сальных и апокриновых потовых желез, наличие рыхлой и слаборазвитой подкожной жировой клетчатки, способствующей более легкому внедрению высоковирулентной микрофлоры; близость расположения уретры и анального канала, создающие благоприятные условия для обсеменения патогенной флорой промежности и кожи мошонки.
Скудная артериальная сеть и густое венозное русло стенки мошонки создают условия для замедленного оттока венозной крови, развития локального тромбофлебита и лимфостаза. Возникающий при этом отек способствует нарушению артериального кровотока, ишемии и развитию геморрагического инфаркта кожи и подкожной клетчатки мошонки с последующим ее инфицированием.
К общим предрасполагающим факторам развития абсцесса мошонки относится неблагоприятный (иммунодефицитный) коморбидный фон, который чаще всего наблюдается у взрослых пациентов, страдающих сахарным диабетом, ожирением, алкоголизмом, онкозаболеваниями, наркоманией, СПИД. Приобретенные иммунодефицитные состояния приводят к снижению общего и местного (тканевого) антибактериального иммунитета и способствуют развитию различных гнойных заболеваний мягких тканей, в том числе и абсцесса мошонки. Кроме того, абсцесс мошонки нередко возникает у пациентов с низким социальным статусом, которые не соблюдают элементарную гигиену наружных половых органов.
Абсцесс мошонки может возникнуть в любом возрасте, описаны случаи заболевания у новорожденных и пациентов старческого возраста (86 лет). Примерно половина наблюдений абсцесса мошонки, описанных в литературе, относится к пациентам детского возраста, преимущественно первого года жизни.
Среди пациентов детского возраста наиболее частыми каузативными причинами развития абсцесса мошонки являются острые гнойные заболевания брюшной полости (острый гнойный аппендицит, ущемленная пахово-мошоночная грыжа), перекрут гидатиды Морганьи с последующим ее нагноением, острый гнойный эпидидимоорхит, укусы мошонки насекомыми.
Механизм возникновения абсцесса мошонки (а точнее пиоцеле) при острых гнойных заболеваниях органов брюшной полости у детей связывают с распространением гнойного экссудата из брюшной полости в полость собственной влагалищной оболочки мошонки через незаращенный влагалищный отросток брюшины (processus peritonealis Hallery). Известно, что влагалищный отросток брюшины обычно облитерируется к моменту рождения, но у 20-30 % детей он может оставаться незаращенным на протяжении первого года жизни и служить патологическим сообщением между полостью брюшины и полостью влагалищной оболочки яичка. В качестве казуистической причины развития абсцесса мошонки у детей приводится сообщение о случае абсцесса мошонки, развившегося после традиционной циркумцизии.
У взрослых пациентов к развитию абсцесса мошонки наиболее часто приводит острый гнойный эпидидимоорхит. Значительно реже абсцесс мошонки развивается как осложнение различных видов пиодермии мошонки (фурункула, карбункула, гидраденита), лапароскопической аппендэктомии, открытых колото-резаных и огнестрельных ран мошонки. Описаны случаи возникновения абсцесса мошонки при остром деструктивном панкреатите, параколите и болезни Крона, абсцессе предстательной железы вследствие наличия тесной анатомической связи забрюшинной клетчатки, полости малого таза и мошонки.
В качестве казуистического приводится наблюдение абсцесса мошонки, который возник как осложнение вазэктомии, выполненной по поводу мужской контрацепции. В странах Южной Азии, Африки и Индии в развитии заболевания дополнительное этиологическое значение имеют глистные инвазии (филяриатоз, дракункулез) и мелиоидоз (ложный сап, болезнь Уитмора).
Таким образом, можно выделить несколько патогенетических механизмов возникновения абсцесса мошонки. Примерно у 2/3 пациентов он развивается как путем прямого контакта по продолжению (при острых воспалительных заболеваниях органов мошонки), так и опосредованно через пиоцеле: при распространении гнойного экссудата из брюшной полости в мошонку через незаращенный влагалищный отросток брюшины при острых гнойно-воспалительных заболеваниях органов брюшной полости у пациентов детского возраста и при распространении гнойного экссудата из полости малого таза и забрюшинного пространства в мошонку посредством оболочек семенного канатика при острых гнойно-воспалительных заболеваниях органов малого таза и забрюшинного пространства. Следует заметить, что при острых воспалительных заболеваниях органов мошонки возможны два пути развития абсцесса мошонки: по продолжению, минуя стадию пиоцеле, и по продолжению, через стадию пиоцеле.
Значительно реже (примерно в 1/3 случаев) абсцесс мошонки возникает как осложнение прямой травмы мошонки или пиодермии, при лимфогематогенном распространении гноеродной инфекции из отдаленных очагов при сепсисе.
Среди каузативной микрофлоры при абсцессе мошонки чаще всего встречаются золотистый стафилококк, гемолитический стрептококк и колиформные ассоциации бактерий, реже пневмококки, сальмонеллы, бруцеллы, сальмонеллы, бледные спирохеты, грибы рода Candida, аспергиллы, мицелий подкожного феогифомикоза, микобактерии туберкулеза, газообразующая анаэробная микрофлора.
Абсцесс мошонки проявляется неспецифическим симптомокомплексом «острая мошонка», который является собирательным понятием и характеризуется острой болью в мошонке, увеличением, отеком и гиперемией мошонки и сопровождается воспалительной реакцией организма в виде лихорадки, лейкоцитоза со сдвигом формулы влево и повышением СОЭ. Возможен септический вариант абсцесса мошонки, протекающий с выраженной системной воспалительной реакцией. Известны случаи клинически стертого течения абсцесса мошонки туберкулезной, сифилитической, грибковой этиологии заболевания.
В литературе можно встретить описание казуистических наблюдений, в которых чешуйчато-клеточный рак кожи мошонки, рецидив рака уретры и мочевого пузыря, рак сигмовидной кишки и прямой кишки, метастазы в мошонку мукоэпидермоидного рака бронхов и множественной миеломы, неходжкинская ВИЧ-ассоциированная лимфома мошонки, тонкокишечная кожная фистула мошонки, гигантский дивертикул уретры клинически протекали под маской абсцесса мошонки или, наоборот, их течение осложнилось развитием абсцесса мошонки.
Абсцесс мошонки может быть первым проявлением ряда заболеваний, таких как сахарный диабет и СПИД, панкреонекроз, ущемленная пахово-мошоночная грыжа, острый гнойный перфоративный аппендицит, грыжа Эми (Amyand’s hernia, представляющая собой редкий вариант ущемленной паховой грыжи, в состав грыжевого мешка которой входит воспаленный аппендикс), абсцесс простаты.
Несмотря на то что мошонка и ее органы расположены поверхностно, клиническая диагностика абсцесса мошонки может оказаться трудной. Отечно-инфильтративные изменения мягких тканей мошонки, полового члена и промежности могут значительно затруднить постановку правильного диагноза и выяснение причины появления данного заболевания.
Решающее значение в диагностике абсцесса мошонки принадлежит лучевым методам визуализации. Лучевая картина абсцесса мошонки зависит от стадии заболевания и ничем не отличается от абсцессов другой локализации. Публикаций, посвященных лучевой диагностике абсцесса мошонки, в отечественной радиологической литературе встретить не удалось, а в специальной зарубежной литературе таких работ крайне мало. В диагностике данного заболевания применяются ультразвуковое исследование высокого разрешения (УЗИ) с рабочей частотой трансдьюсера свыше 7,5 МГц, высокопольная магнитно-резонансная томография (МРТ) с напряженностью магнитного поля свыше 1,5 Тл, мультислайсовая компьютерная томография (КТ), восходящая уретрография.
В клинической практике, с учетом доступности и дороговизны МРТ и КТ, предпочтение отдается УЗИ, что особенно важно в ургентной ситуации, к которой относится абсцесс мошонки. УЗИ помогает в большинстве случаев уточнить наличие абсцесса мошонки, степень его зрелости (стадию заболевания), определить причину. Применение МРТ и КТ показано в ситуациях, в которых каузативные факторы абсцесса мошонки локализуются в брюшной полости, забрюшинном пространстве или малом тазу. МРТ и КТ позволяют одновременно выполнить панорамное исследование нескольких анатомических регионов, при этом не только выяснить причину возникновения абсцесса мошонки, но и уточнить границы (объем) гнойно-воспалительного процесса и выбрать необходимую тактику лечения. Традиционная ретроградная уретрография может оказаться полезной при дифференциальной диагностике крупного дивертикула уретры и абсцесса мошонки.
Некоторые авторы, учитывая значительную выраженность местных отечно-воспалительных изменений при абсцессе мошонки и связанные с этим диагностические трудности, предлагают в диагностически неясных случаях выполнять эксплоративную операцию ревизию органов мошонки для установления причины абсцесса мошонки и объема поражения органов и мягких тканей гнойно-деструктивным процессом.
Лечение абсцесса мошонки осуществляется консервативными и хирургическими методами. Выбор метода лечения определяется причиной и стадией заболевания. При первичных абсцессах мошонки, возникших как осложнение пиодермии или травмы, лечение осуществляется согласно общим правилам гнойной хирургии: в острой стадии применяется антибактериальная и противовоспалительная терапия, в зрелой стадии хирургическая абсцессотомия.
При вторичных абсцессах мошонки, возникших как осложнение острых заболеваний органов мошонки, брюшной полости, малого таза и забрюшинного пространства, выполняется, как правило, хирургическое лечение. При этом тактика хирургического лечения зависит от вида каузативного фактора, вызвавшего абсцесс мошонки.
Прогноз для жизни при своевременном лечении абсцесса мошонки является благоприятным. Длительное течение абсцесса мошонки может осложниться возникновением гнойных свищей и затеков, распространяющихся на промежность, в ишиоректальную ямку и параректальное пространство. Одним из серьезных осложнений абсцесса мошонки является развитие молниеносной гангрены мошонки (гангрены Фурнье), течение которой в 50-80 % случаев заканчивается летальным исходом.
Таким образом, абсцесс мошонки встречается редко и преимущественно развивается как осложнение различных острых заболеваний органов мошонки, малого таза, забрюшинного пространства и брюшной полости и связанных с ними инструментальных и оперативных вмешательств.
Абсцесс мошонки проявляется неспецифической клинической картиной острого заболевания органов мошонки, в редких случаях имеет стертое клиническое течение, его симптомы похожи на симптомы специфического орхита или злокачественного заболевания мошонки. Заболевание наблюдается среди пациентов любого возраста, преимущество у лиц с отягощенным иммунодефицитным коморбидным фоном. В диагностике заболевания ведущее место принадлежит лучевым исследованиям, а в его лечении хирургическим методам. Прогноз для жизни при своевременном лечении абсцесса мошонки является благоприятным.
Абсцесс мошонки и болезнь Фурнье
Мошоночный абсцесс — гнойно-некротический отграниченный очаг — может быть поверхностным или глубоким. Причины поверхностного абсцесса — инфицирование волосяных фолликулов, ранок, осложнения после незначительных хирургических вмешательств на коже мошонки. Глубокий абсцесс является осложнением внутренних патологических процессов.
Гангрена Фурнье (синонимы: гангрена мошонки, флегмона, гангренозно-мошоночная рожа, болезнь Фурнье) — быстро прогрессирующий полимикробный некротический фасциит — обширный гангренозный процесс, в который вовлечены наружные половые органы, перианальная область и прямая кишка. Заболевание диагностируется редко, преимущественно, у мужчин в возрасте 60-70 лет, но встречается и у молодых пациентов. Гомосексуалисты сталкиваются с патологией в 10 раз чаще.
Гангрена мошонки может развиться в течение нескольких часов.
У детей причиной гангрены мошонки чаще являются ожоги, укусы насекомых и операция по удалению крайней плоти, выполненная с нарушением санитарно-гигиенических норм (ритуальное обрезание)
Несмотря на реанимационные мероприятия, назначение комбинаций антибиотиков широкого спектра действия и агрессивное хирургическое вмешательство, уровень смертности от гангрены Фурнье остается высоким.
Абсцесс мошонки, при своевременном вскрытии и дренировании, не приводит к каким-либо фатальным последствиям.
Причины
Основная причина — инициированный микробной флорой воспалительный процесс, источники которого включают:
• мочеполовой туберкулез;
• гнойный орхэпидидимит;
• декомпенсированную стриктуру мочеиспускательного канала с затеками инициированной мочи;
• длительное дренирование мочевого пузыря;
• оперативные вмешательства на органах мошонки с ятрогенными повреждениями;
• воспаление бульбоуретральных желез;
• мочеполовые свищи;
• травма уретры, мошонки, пениса или всей промежности;
• укус насекомого;
• длительное сдавление мошонки;
• обрезание (преимущественно, у детей).
К предрасполагающим факторам относят:
• сахарный диабет;
• инфекции кожи гениталий;
• кахексию;
• онкологические процессы;
• хроническую алкогольную интоксикацию;
• наркоманию;
• прием стероидных препаратов;
• ВИЧ- инфекцию;
• ожирение;
• болезнь Крона;
• трещины заднего прохода, колоректальный рак, травмы прямой кишки;
• цирроз печени;
• злокачественные заболевания красного костного мозга;
• системную красную волчанку;
• гнойный гидраденит;
• состояние в процессе или после прохождения химиотерапии;
• отсутствие гигиенического ухода за гениталиями.
В 10% случаев причины гангрены Фурнье не могут быть обнаружены.
Примечательно, что в литературе встречаются данные, когда флегмона Фурнье была спровоцирована распространением инфекции после пирсинга в генитальной области.
Заболевание встречается у наркоманов после введения в вены полового члена психотропных препаратов.
Микробная флора, которая наиболее часто вызывает флегмону Фурнье:
• кишечная палочка;
• стрептококк;
• стафилококк;
• клебсиелла;
• протей;
• клостридия.
При гангрене Фурнье в каждой пробе обнаруживают минимум 4 возбудителя. Редко в ассоциации микроорганизмов выделяют кандиду альбиканс. Бактерии действуют синергически, вызывая воспаление с некротизацией.
Механизм развития патологии:
• некроз поверхностных и глубоких фасциальных оболочек;
• коагуляция и тромбоз питающих сосудов;
• ишемия, нарушение трофики;
• полиморфно-ядерная инфильтрация;
• гипоксия тканей провоцирует рост факультативных анаэробов и микроаэрофильных организмов, которые вырабатывают ферменты (например, лецитиназу, коллагеназу) способствующие перевариванию фасциальных барьеров, тем самым подпитывая быстрое распространение инфекции;
• появление воздуха в тканях промежности из-за омертвления тканей.
Микробная флора при абсцессе мошонки
При абсцессе мошонки с вовлечением придатка яичка состав микрофлоры вариативен и зависит от возраста пациента. У сексуально активных мужчин преобладают хламидия трахоматис и гонококки Нейссера, причем хламидии распространены в большей степени.
У мужчин моложе 35 лет с нетрадиционной ориентацией чаще диагностируют кишечную палочку.
У пожилых пациентов патогенная микрофлора представлена кишечной палочкой и псевдомонадой (синегнойной палочкой), и лишь иногда инфекциями, передающимися половым путем.
Менее распространенные причины эпидидимита, которые могут приводить к образованию абсцессов, включают инфицирование кандидами и микобактериями туберкулеза, что больше характерно для пациентов с ослабленной иммунной системой (ВИЧ).
У мальчиков абсцесс мошонки развивается осложнением орхэпидидимита на фоне энтеровирусной и аденовирусной инфекции.
Симптомы гангрены Фурнье
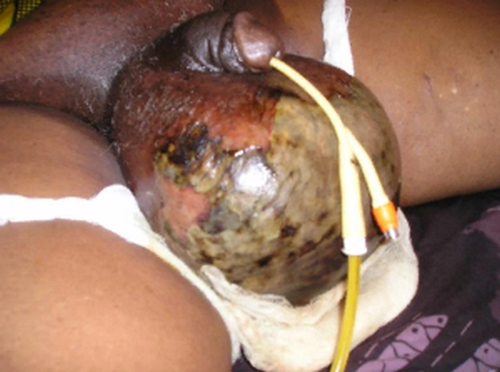
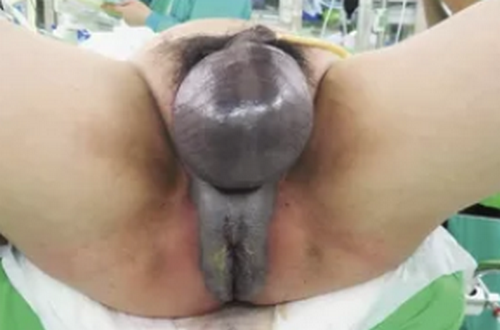
Заболевание начинается с выраженного зуда кожи мошонки и дискомфорта в наружных половых органов, перед этим могут быть небольшие продромальные симптомы: слабость, субфебрилитет, общее недомогание.
Симптомы и признаки заболевания вариативны и включают:
• повышение температуры тела с ознобом;
• боль, припухлость в области половых органов и/или анальной области;
• неприятный запах от пораженной ткани;
• изначально прогрессирующее покраснение, сопровождающееся усилением боли, а затем потемнение кожи, крепитацию;
• по мере некротизации нервных окончаний — уменьшение болевого синдрома;
• «плачущую» кожу;
• гнойные выделения их мочеиспускательного канала;
• отек полового члена и мошонки;
• обезвоживание;
• анемию.
Симптомы абсцесса мошонки
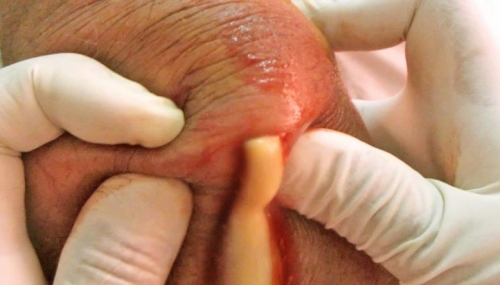
Симптомы абсцесса мошонки выражены менее ярко, но на начальном этапе схожи:
• покраснение, боль, припухлость;
• отек;
• общее недомогание.
Абсцесс имеет четкие границы, вовлечения в процесс соседних структур нет.
Дифференциальная диагностика
Дифференциальный диагноз проводят со следующими патологиями, которые имеют некоторые сходные проявления:
• баланит;
• перекрут яичка;
• осложненная грыжа;
• инфицированная водянка;
• газовая гангрена;
• ушиб мошонки;
• орхэпидидимит и пр.
Необходимые анализы
Специфических лабораторных тестов нет, но перед оперативным вмешательством необходимо получить результаты анализов:
• общий клинический анализ крови;
• электролиты;
• коагулограмму;
• сахар крови;
• мочевину и креатинин.
Посев биоматериалов на микробный состав и чувствительность к антибиотикам готовится несколько дней, поэтому антибактериальную внутривенную терапию начинают эмпирически, комбинацией препаратов с широким спектром действия.
Инструментальная диагностика
Подозрение на гангрену Фурнье — однозначное показание для экстренной госпитализации. При яркой клинической картине сложности в определении диагноза нет, но на начальной стадии процесса лучше выполнить инструментальное обследование.
Размеры патологического процесса, взаимодействие с окружающими тканями, анатомические особенности и причины можно уточнить с помощью МРТ и КТ, в качестве первичной диагностики выполняют ультразвуковое сканирование, которое является полезным дополнением к истории заболевания и физического обследования. УЗИ позволяет установить локализацию очага, а также рассмотреть кровоснабжение придатка и самого яичка, которые могут быть вовлечены в процесс.
Недостатком ультразвукового исследования является необходимость прямого давления на участвующие ткани, что вызывает усиление болевого синдрома.
При гангрене Фурнье рентгенография показывает присутствие газа в тканях, если данных физического осмотра для установления диагноза было недостаточно.
Лечение абсцесса мошонки
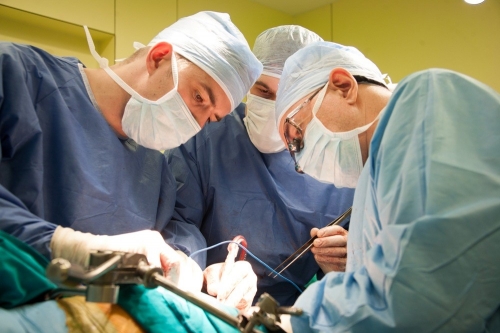
Пациенты при первых признаках неблагополучия должны обратиться в стационар. В амбулаторных условиях возможно лечение только поверхностных абсцессов кожи мошонки, где в условиях хирургической манипуляционной выполняется вскрытие и дренирование гнойного очага с последующим назначением антибиотитков. Прогноз на выздоровление благоприятный.
Лечебные мероприятия при гангрене Фурнье
Лечение гангрены Фурнье включает следующее:
• восстановление нормальной перфузии органов;
• дезинтоксикационную терапию;
• внутривенное введение комбинации антибактериальных препаратов с широким спектром действия до тех пор, пока не будут получены результаты культурального посева и чувствительности;
• внутривенное введение иммуноглобулинов;
• профилактику столбняка при наличии повреждения мягких тканей;
• гипербарическую кислородную терапию;
• противогрибковые лекарства.
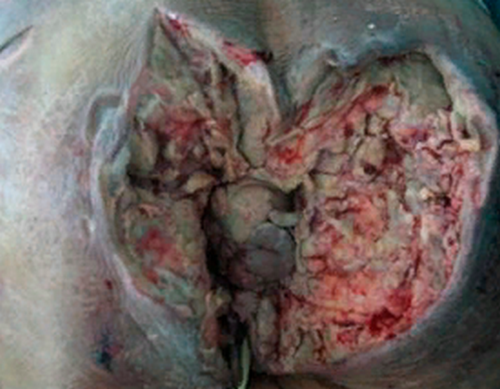
Оперативное вмешательство подразумевает иссечение некротизированных тканей, объем его зачастую большой, что приводит к необходимости реконструктивных операций в дальнейшем. Часто хирург решает вопрос об альтернативных способах отведения кала и мочи.
Прогноз при гангрене Фурнье
Большие дефекты кожи мошонки, промежности, полового члена и даже брюшной стенки требуют реконструктивных вмешательств, после которых прогноз для жизни хороший.
Мошонка обладает способностью к регенерации после удаления некротических масс и подавления инфекционного процесса. Однако у 50% мужчин с вовлечением в воспаление полового члена возникают боли при эрекции, часто связанные с рубцовыми изменениями.
В 1995 году Лаор и соавторы ввели в действие Индекс тяжести гангрены Фурнье (FGSI), который основывается на отклонении от референтных значений следующих клинических параметров:
• температуры;
• пульса;
• частоты дыхания;
• количества лейкоцитов;
• гематокрита;
• уровня натрия;
• калия;
• креатинина;
• бикарбоната.
Каждому параметру присваивается оценка в диапазоне от 0 до 4, при этом более высокие значения указывают на большее отклонение от нормы. FGSI представляет собой сумму всех значений.
Ученые определили, что FGSI больше 9 коррелирует с увеличением смертности. В 2010 году добавили два дополнительных параметра—возраст и степень выраженности заболевания.
По результатам исследования, был сделан вывод, что риск смертности прямо пропорционален возрасту пациента, степени распространенности патологии и выраженности общей интоксикации.
Факторы, связанные с улучшением прогноза, включают:
• возраст до 60 лет;
• локализованность очага;
• отсутствие системной токсичности;
• стерильные культуры крови.
При иссечении мягкой ткани может быть нарушена дренажная лимфатическая система, что приводит к появлению целлюлита и отека.
Факторы, связанные с высокой смертностью: аноректальный источник инфекции, возраст, обширность поражения, присоединение сепсиса, почечная и печеночная недостаточность.
Профилактика

Лица с предрасполагающими факторами должны внимательно следить за состоянием кожи мошонки, своевременно обрабатывать повреждения антисептическими средствами.
Чтобы снизить риск заражения, открытые раны промывают с мылом и водой, и поддерживают их сухими и чистыми до полного заживления.
При первых симптомах неблагополучия со стороны органов урогенитального тракта необходимо обратиться на консультацию уролога или хирурга.
Абсцесс мошонки
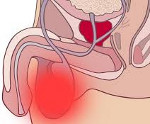
Абсцесс мошонки – это капсулированный гнойный очаг в тканях мошонки. Может быть первичным или вторичным, поверхностным или внутримошоночным. Встречается редко. Развивается при инфицировании атером, хирургических вмешательствах и травматических повреждениях либо является осложнением бактериальной инфекции в области яичка и его придатка. Симптомами абсцесса мошонки являются интенсивные боли, отек, гиперемия и локальная гипертермия в зоне поражения. Наблюдаются повышение температуры тела до фебрильных цифр, слабость, разбитость, головная боль, боли в суставах и мышцах. Лечение хирургическое, требуется вскрытие и дренирование абсцесса на фоне антибактериальной терапии.
МКБ-10
- Причины
- Классификация
- Симптомы абсцесса мошонки
- Диагностика
- Лечение при абсцессе мошонки
- Прогноз
- Цены на лечение
Общие сведения
Абсцесс мошонки – редкое патологическое состояние. Частота развития неизвестна, в литературе упоминаются единичные случаи без указаний на распространенность заболевания. Может возникать первично или развиваться на фоне других патологических процессов. Чаще всего диагностируются абсцессы мошонки, являющиеся осложнением острого гнойного эпидидимоорхита.
Несмотря на достаточно поверхностное расположение гнойного очага, заболевание может представлять затруднения в ходе диагностики из-за выраженных отечно-инфильтративных процессов и разлитых болей в области обильно иннервированных мягких тканей мошонки, промежности и полового члена. Лечение абсцесса мошонки осуществляется по общим принципам гнойной хирургии. Лечебные мероприятия проводят специалисты в области андрологии и урологии.

Причины
Возбудителем гнойного процесса чаще всего становятся гемолитический стафилококк, золотистый стафилококк или микробные ассоциации. Реже диагностируются абсцессы мошонки, вызванные сальмонеллами, бруцеллами, бледными спирохетами, кандидами и анаэробными микроорганизмами. К числу местных факторов, способствующих развитию абсцессов мошонки, относят
- малую толщину эпидермиса
- повышенную влажность кожи органа
- рыхлую подкожную клетчатку
- большое количество потовых и сальных желез.
Из-за близости уретры и заднего прохода на кожу мошонки попадает большое количество высоковирулентных микроорганизмов, способных вызывать абсцесс. Особенности крово- и лимфоснабжения мошонки создают благоприятные условия для замедления оттока жидкости и развития выраженного отека на фоне тромбофлебита и лимфостаза.
Общими предрасполагающими факторами, увеличивающими вероятность возникновения абсцесса мошонки, являются
- несоблюдение правил личной гигиены социально неблагополучными пациентами
- нарушения иммунитета вследствие хронических соматических заболеваний, ожирения, сахарного диабета, злокачественных новообразований, СПИДа, наркомании и алкоголизма.
Непосредственной причиной абсцесса мошонки у взрослых чаще всего становится гнойное воспаление яичка и его придатка. Реже в качестве причины возникновения данной патологии указывают пиодермию (гнойничковые поражения, фурункулы, карбункулы), нагноение атером, открытые травматические повреждения (колотые и резаные раны, огнестрельные ранения) и инфекцию в области послеоперационных ран.
Описаны случаи, когда абсцесс мошонки у взрослых развивался при болезни Крона, параколите и остром деструктивном панкреатите в результате распространения инфекции по клетчатке забрюшинного пространства и малого таза. У детей младшего возраста причиной абсцесса мошонки иногда становится распространение инфекционного процесса от внутренних органов в мошонку через незаращенный влагалищный отросток брюшины.
Классификация
С учетом локализации выделяют:
- поверхностные (располагающиеся в коже и поверхностных слоях органа)
- внутренние или внутримошоночные (внутрияичковые и внутривлагалищные) абсцессы мошонки.
С учетом причин развития различают:
- первичные
- вторичные (являющиеся осложнением другого патологического процесса) поражения.
Поверхностные гнойные очаги могут быть как первичными, так и вторичными. Внутренние абсцессы мошонки обычно носят вторичный характер и возникают в результате распространения инфекции из органов мошонки, реже – из других анатомических областей.
Симптомы абсцесса мошонки
Для абсцесса мошонки характерно быстрое развитие. У пациента возникают боли, появляется отек в области мошонки. В последующие несколько дней отмечается резкое усиление болевого синдрома и прогрессирование отека. Кожа мошонки краснеет, отмечается повышение локальной температуры. Местные симптомы абсцесса мошонки сочетаются с общими признаками гнойного процесса. Пациент жалуется на слабость, разбитость, головные и мышечно-суставные боли. Выявляется повышение температуры до 38-39 градусов.
В некоторых случаях наблюдается септический вариант абсцесса мошонки с бурным прогрессированием симптоматики и выраженными системно-воспалительными реакциями. При инфицировании грибками, бледной спирохетой и микобактерией туберкулеза может наблюдаться стертое течение с умеренным болевым синдромом и повышением температуры до субфебрильных цифр. При отсутствии лечения возможен прорыв абсцесса мошонки и дальнейшее распространение инфекции. Иногда из-за нарушений кровотока в области кожи мошонки возникают кровоизлияния с последующим образованием поверхностных очагов инфекции в пораженных тканях.
Диагностика
При осмотре больного с абсцессом мошонки выявляется значительная отечность, локальная гиперемия и гипертермия в области поражения. Мошонка резко болезненна при пальпации. Проводят следующие диагностические процедуры:
- УЗИ мошонки. Для уточнения локализации и стадии абсцесса обычно назначают сонографию.
- Лабораторные исследования. По анализам крови определяются повышение СОЭ и лейкоцитоз со сдвигом влево.
При подозрении на распространение инфекционного процесса из малого таза, брюшной полости или ретроперитонеального пространства используют КТ и МРТ, которые позволяют получить информацию о состоянии нескольких анатомических областей, уточнить локализацию первичного очага и пути распространения инфекции.
Лечение при абсцессе мошонки
Пациента экстренно госпитализируют в андрологическое или урологическое отделение. На ранних стадиях назначают антибактериальные и противовоспалительные средства. После «созревания» гнойника осуществляют вскрытие и дренирование абсцесса мошонки. При тяжелых деструктивных процессах в области яичка проводят орхиэктомию. При распространении гнойного процесса из других анатомических областей объем вмешательства расширяют. В последующем выполняют перевязки, корректируют антибактериальную терапию с учетом чувствительности микрофлоры.
Прогноз
Прогноз для жизни при абсцессе мошонки обычно благоприятный. При длительном течении заболевания возможно формирование свищей и затеков в области промежности и параректальной клетчатке. Редким, но опасным осложнением абсцесса мошонки является гангрена Фурнье – молниеносный некроз тканей мошонки. Вероятность развития летального исхода при данном осложнении по различным данным колеблется от 50 до 80%. В отдаленном периоде после абсцесса мошонки иногда наблюдается нарушение функций яичка, придатка яичка и семявыносящего протока с развитием андрогенной недостаточности или мужского бесплодия.
Развитие и диагностика абсцесса мошонки
 Абсцесс мошонки – это заболевание, при котором в тканях мошонки – на поверхности или внутри – образуется гнойный очаг в капсулированной форме.
Абсцесс мошонки – это заболевание, при котором в тканях мошонки – на поверхности или внутри – образуется гнойный очаг в капсулированной форме.
Инфицирование может произойти вследствие операции или травматического повреждения, а также при развитии осложнений после перенесенной болезни инфекционного характера в области придатков или яичек.
Несмотря на то, что данная патология встречается не часто, она может доставить массу неудобств и выбить мужчину из рабочего ритма в результате появления интенсивной боли, гиперемии или отека данного органа.
Сложность диагностики заключается в том, что большинство пациентов обращаются к специалисту только после появления сильной боли. Возможно также повышение температуры тела, ощущение слабости, болезненность в мышцах и суставах.
В этом случае возможно облегчение после хирургического вмешательства, дренирования гнойника и последующей антибактериальной терапии. Важно понимать степень опасности подобного абсцесса, не пренебрегать мерами предосторожности и вовремя обратиться к врачу при появлении тревожных симптомов.
Что это такое
Абсцесс мошонки относится к формам патологии, которые упоминаются в специальной литературе не слишком часто. Основным отличительным признаком является образование капсулированного гнойника в мошонке.
В некоторых случаях болезнь развивается как первичный недуг, в тоже время может быть и вторичным заболеванием, фоном для развития которых служат иные патологические процессы, такие, как гнойный орхоэпидидимит.
Гнойный очаг, как правило, бывает расположен близко от поверхности кожного покрова органа. Тем не менее, диагностика может быть затруднена, т.к. в процессе развития болезни в тканях наблюдается сильная отечность, область болезненности оказывается довольно обширной, захватывает зону промежности и полового члена.
Терапия заболевания назначается по принципам гнойной хирургии. Пациенту требуется помощь специалиста в области урологии и андрологии.
Краткая история протекания болезни
Причины развития абсцесса мошонки до сих пор являются не до конца изученными. Большинство специалистов относит эту патологию к виду осложнений, возникающих вследствие гнойного эпидидимита или орхита.
Гнойный очаг в этом случае появляется в мошонке – органе, представляющем собой кожный резервуар, в котором находятся яички, их придатки и семенной канатик. Мошонка имеет срединный шов, проходящий по линии перегородки, разделяющей этот орган на две половины. Инфекция может попасть в орган через волосяные фолликулы, при повреждениях или хирургических операциях.
Возбудителями абсцесса в большинстве случаев являются гемолитический или золотистый стафилококк, а также иные микробные группы. Реже патологию провоцируют сальмонеллы, бруцеллы, бледные спирохеты, кандиды, анаэробные микроорганизмы.
Классификация
По области локализации недуга выделяют:
- поверхностные, при которых очаг находится в верхних слоях органа и его кожного покрова;
- внутренние или внутримошоночные, для которых характерно развитие очага инфекции внутри тканей.
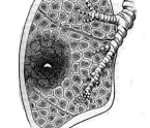
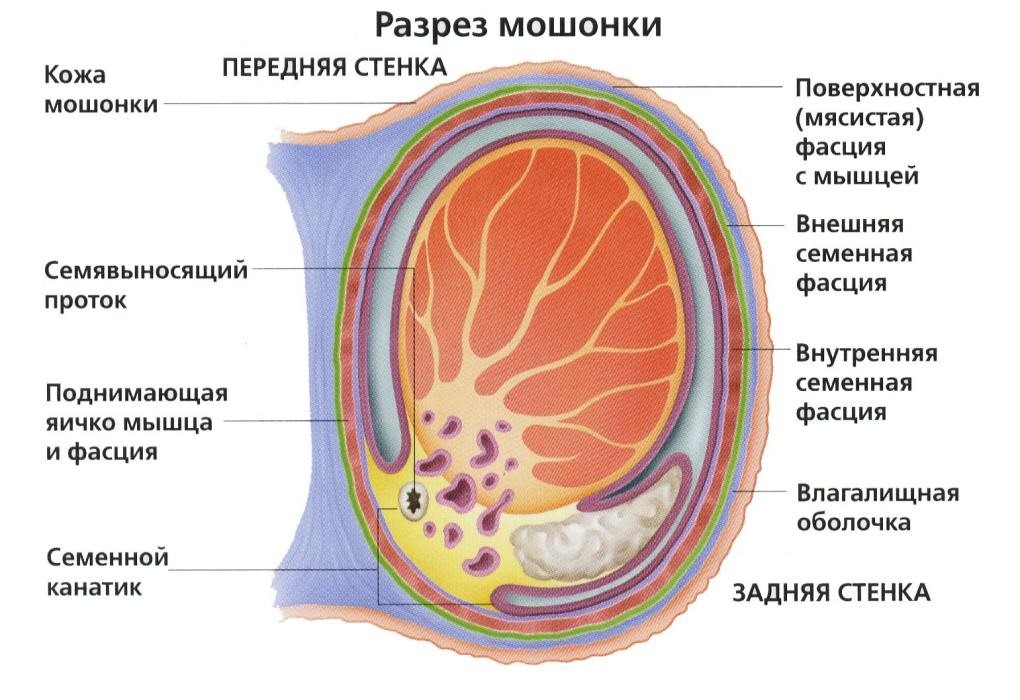
Более точно понять о каких именно частях мошонки идет речь можно из схематического строения органа.

Виды патологии различают по характеру спровоцировавших их причин, выделяя при этом:
- первичные;
- вторичные (представляющие собой осложнения иных недугов).
Названные причины наблюдаются при развитии поверхностных очагов. Как правило, абсцессы, развивающиеся внутри органа, бывают вторичными, потому что появляются вследствие распространения инфекции от органов, расположенных в мошонке или в иных зонах.
Распространённость и значимость
Абсцесс мошонки относится к редким заболеваниям. Степень его распространенности как и частота появления до сих пор остаются не достаточно изученными.
Факторы риска
Среди факторов, способствующих возникновению патологии, выделяют местные, т.е. связанные непосредственно с самим органом, это:
- тонкий слой кожи, покрывающий мошонку;
- повышенный уровень влажности кожного покрова органа;
- рыхлая структура подкожной клетчатки;
- большое число сальных и потовых желез на поверхности органа.
Высоковирулентные микроорганизмы, способные вызвать абсцесс, проникают в мошонку по причине близкого расположения уретры и анального отверстия. Особенности строения системы крово- и лимфоснабжения этого органа благоприятны для замедленного оттока жидкостей, приводящего к заметному отеку, фоном для которого становятся тромбофлебит и лимфостаз.
Выделяют общие факторы, увеличивающий риск развития недуга:
- нарушение правил личной гигиены;
- ослабление иммунитета, вызванное хроническими соматическими болезнями;
- ожирение;
- сахарный диабет;
- злокачественные новообразования;
- СПИД;
- наркотическая и алкогольная зависимость.
Причины и последствия
Одной из непосредственных причин развития заболевания в совершеннолетних людей называют гнойное воспаление яичка и его придатка.
Несколько реже причиной может стать:
- пиодермия (гнойничковое поражение, фурункул или карбункул);
- нагноение атером;
- открытое травматическое повреждение (колотая или резаная рана, огнестрельное ранение);
- инфекция в зоне послеоперационной раны.
Видео: «Что такое атерома?»
Имеется описание случаев развития абсцесса мошонки вследствие болезни Крона, параколита, острого деструктивного панкреатита. В данных случаях механизмом служит распространение инфекции по клетчатке, содержащейся в забрюшинном пространстве и области малого таза.
Возикновение абсцесса мошонки и маленьких детей возможно при распространении инфекции из внутренних органов сквозь влагалищный отросток брюшины, если он остался открытым.
Симптомы и методы диагностики
Заболевание протекает довольно быстро. Практически сразу после появления гнойного очага пациент начинает ощущать боли в области мошонки и замечать отек на ней. Спустя несколько суток боли и отечность усиливаются.
 Появляются следующие характерные симптомы:
Появляются следующие характерные симптомы:
- покраснение кожи органа;
- повышение температуры сначала мошонки, а затем всего тела до 38-39 градусов;
- чувство разбитости, слабости;
- головные и мышечно-суставные боли.
Если произошло инфицирование грибками, бледной спирохетой или микобактерией туберкулеза, возможно появление умеренного болевого синдрома и субфебрильной температуры. При отсутствии терапии может произойти прорыв абсцесса.
При септическом варианте патологии прогрессирование симптоматики бывает бурным.
Абсцесс может стать причиной нарушенного кровотока в мошонке, приводя к появлению кровоизлияний и поверхностных очагов в тканях.
Диагностика
Основными методами диагностики служат:
- общий внешний осмотр;
- лабораторные анализы;
- инструментальное исследование.
Во время осмотра врач обращает внимание на признаки появившейся:
- отечности;
- локальной гиперемии;
- гипертермии;
- резкой болезненности органа во время пальпации.
Анализ крови позволяет установить признаки заболевания:
- повышение СОЭ;
- сдвиг влево количества лейкоцитов.
Важным методом диагностики становится УЗИ.
Если имеется подозрение на увеличение площади распространения инфекции, назначается анализ КТ и МРТ в области малого таза, брюшной полости или ретроперитонеального пространства для установления размеров образовавшегося очага и характера его распространения.
Лечение
При выявлении заболевания больному положена экстренная госпитализация. В этом случае он может быть направлен в урологическое или андрологическое отделение. На ранних стадиях возможна антибактериальная и противовоспалительная терапия. После созревания гнойника требуется его вскрытие с последующем дренированием.
Если деструктивные процессы в области яичек оказываются серьезны, назначается орхиэктомия. Площадь хирургического вмешательства расширяют, если распространение гнойного процесса затронуло соседние области. Далее потребуются перевязки, коррекция антибактериальной терапии, учитывающей чувствительность микрофлоры.
Препараты
Лечение при абсцессе мошонки производится при помощи антибиотиков широкого спектра действия. С целью их назначения делается посев гноя, необходимый для определения вида патогенных микроорганизмов и степени их чувствительности к препаратам.
В случаях, когда у пациента имеется аллергия на пенициллин, ему назначаются препараты группы макролидов (кларитромицин, эритромицин).
Также рекомендован прием жаропонижающих средств против высокой температуры, например, нестероидных противовоспалительных препаратов и сульфаниламидов.
Хирургическое лечение
Если абсцесс был выявлен на ранней стадии, а поражение является поверхностным, назначается лечение холодом. Оно помогает рассасыванию гноя. При отсутствии улучшений назначают применение тепла в виде грелок, компрессов, физиотерапевтических процедур.
 В случаях обнаружения заполненной жидкостью полости производят хирургическое вскрытие с последующим дренированием. Далее лечение раны заключается в предотвращении слипания ее краев ранее, чем произойдет грануляция полости из глубины.
В случаях обнаружения заполненной жидкостью полости производят хирургическое вскрытие с последующим дренированием. Далее лечение раны заключается в предотвращении слипания ее краев ранее, чем произойдет грануляция полости из глубины.
С этой целью внутри тканей держат рыхлый тампон, смоченный в мази Вишневского, вазелиновом масле и т.п. для оказания раздражающего действия и провоцирующее развитие грануляций. Тампон меняют во время перевязок через 2-3 дня вводя на дно полости.
Постепенно тампон самопроизвольно выталкивается из глубины. В этот период частота перевязок может быть меньше. Их продолжают делать до самого заживления раны. При образовании чистых и сочных грануляций возможно наложение шва.
Возможно также использование закрытого метода лечения, позволяющего сократить его срок.
Последовательность действий в этом случае будет следующей:
- поверхность обрабатывается антисептическим средством;
- вводится местное обезболивание;
- производится неглубокий разрез, не более 2см, а затем расширяется с помощью шприца Гартмана до 4-5 см, допуская разрыв связующих перемычек полости;
- выскабливаются стенки внутри полости, на которых находится гное, его содержимое отсасывается;
- осуществляется дренирование специальной трубкой, отводящей жидкость для обеспечения оттока гноя;
- на протяжении всего времени продолжается промывание антисептиком.
Общая длительность процедуры не превышает 10 мин. Последующее лечение раны может длиться до одного месяца.
Лечение в домашних условиях или народными средствами
Народная медицина при данном заболевание советует использовать:
- прижигание;
- создание очагов искусственного воспаления;
- женьшень;
- иглоукалывания.
Из числа методов традиционной медицины могут применяться:
- аутогемотерапия (внутримышечное введение собственной крови из вены поациента);
- введение биостимулятора в виде антиретикулярной цитотоксической сыворотки, получаемой из крови животных (лошади, осла и т.п.), иммунизированной антигеном, источником которого может быть костный мозг, селезенка трубчатых костей молодых особей животных или человеческого трупа в первые 12ч;
- протеионотерапия (парентеральное введение белковых веществ: внутримышечно или внутривенно).
Видео: «Что такое абсцесс и лечение его в домашних условиях»
Диета
Специальная диета при данном заболевании не требуется, тем не менее, будет полезен прием продуктов, богатых витаминами и микроэлементами, с целью общего укрепления иммунитета.
Профилактика
Профилактическими мерами, помогающими избежать абсцесса мошонки, являются: исключение возможности инфекционного заражения, в т.ч. половым путем, своевременное их лечение; предупреждение резкого переохлаждения, а также травмирования органа.
 Предпочтительным в профилактических целях является ношение обтягивающего белья. Необходимо одеваться достаточно тепло, особенно зимой.
Предпочтительным в профилактических целях является ношение обтягивающего белья. Необходимо одеваться достаточно тепло, особенно зимой.
В случаях обнаружения симптомов эпидидимита, орхоэпидидимита или орхита немедленно обратиться к урологу.
Важно не забывать об общем укреплении организма.
Если произошло ранении, необходимо очистить рану от видимых загрязнений стерильными инструментами, продезинфицировать ее спиртом, затем обработать антисептиком и закрыть поврежденный участок, предупреждая повторного загрязнения, регулярно менять повязку.
Прогноз
В большинстве случае, абсцесс мошонки имеет благоприятный для жизни прогноз. Если патология протекает чрезмерно долго, возможно образование свищей, затекания в зоне промежности и параректальной клетчатки.
Наиболее опасным осложнением недуга является гангрена Фурнье, характеризуемая молниеносным некрозом тканей органа. Иногда болезнь приводит к летальному исходу. Нередко впоследствии абсцесса мошонки и его следствия гангрены наблюдается сбой функций яичка, его придатков, развитие андрогенной недостаточности или бесплодия.
Заключение
Абсцесс мошонки – это довольно редкое заболевание, тем не менее, оно требует к себе внимательного отношения для предотвращения необратимых последствий:
- представляет собой гнойный очаг, который может постепенно распространяться на органы и ткани, расположенные вблизи;
- основными факторами риска являются травмы, особенности строения органа, ослабленное состояние организма;
- наиболее заметными симптомами являются покраснение и отечность органа, повышение температуры тела, слабость, болезненность;
- диагностика включает осмотр, анализы и УЗИ;
- заболевание требует немедленной госпитализации,
- терапия начинается с приема антибиотиков, чаще всего требуется хирургическое вмешательство с последующим дренированием;
- отсутствие лечение опасно развитием сепсиса и обильным проникновением гноя в соседние клеточные пространства, может привести к летальному исходу;
- при своевременном обращении к врачу прогноз патологии благоприятен.