Анализ на антитела к вирусу Эпштейна-Барра

Анализы крови к антителам назначаются достаточно часто. Они позволяют выявить вирусные и бактериальные поражения организма, даже если они протекают бессимптомно. Исследование крови на антитела к вирусу Эпштейна-Барра проводится по показаниям и не входит в комплекс мер, предусмотренных плановой диспансеризацией.
Что такое антитела к вирусу Эпштейна-Барра (ВЭБ)?

Возбудитель относится к группе герпесвирусов
Вирус Эпштейна-Барра относится к группе герпесвирусов. Он поражает лимфатическую систему, слизистые оболочки, ЦНС и практически все внутренние органы. Симптомов при поражении не возникает, и человек не подозревает об инфицировании. Согласно международной статистике, вирусом поражены или перенесли его ранее каждые 9 человек из 10. Если иммунитет в момент заражения находится в хорошем состоянии, то ВЭБ полностью уничтожается и формируется пожизненный иммунитет к инфекции.
Антитела против вируса вырабатываются иммунной системой человека. Они представляют собой иммуноглобулин (особый вид белка), который продуцируется клетками лимфоцитами. Их предназначение — связывание антигенов вируса. Для каждого антигена организм продуцирует свои антитела, из-за чего при анализе по наличию тех или иных белков удаётся установить заражение различными инфекциями.
Чем опасна ВЭБ-инфекция?

Инфекция может стать пусковым фактором рассеянного склероза
Опасность вируса заключается в том, что он приводит к снижению иммунитета и может быть основной причиной для начала развития аутоиммунных патологий и диабета. Инфекция способна вызвать врождённые уродства у ребёнка. Также, по мнению врачей, ВЭБ-инфекция, возможно является причиной, по которой развиваются следующие опасные патологии:
- рассеянный склероз,
- онкологические поражения,
- тяжёлые острые аллергии.
Кроме того, из-за влияния на работу иммунной системы вирус вызывает ослабление естественной защиты организма. Это приводит к значительному усложнению любых заболеваний и повышает риск развития осложнений большинства патологий и даже незначительных травм.
Показания к исследованию

Частые ОРИ — показание анализу
Проводится исследование крови на наличие антител к ВЭБ только по показаниям. Основными из них являются:
- наличие симптомов, позволяющих заподозрить мононуклеоз инфекционной природы, который всегда сопровождает поражение ВЭБ;
- частые вирусные инфекции, такие как грипп и ОРЗ;
- ангина, которая развивается 3 раза в год или чаще;
- простуда, при которой всегда отмечаются заметное увеличение в размерах лимфатических узлов и повышение температуры до высоких значений;
- разовое увеличение лимфатических узлов, гланд и аденоидов;
- период планирования беременности;
- наличие онкологических заболеваний;
- обнаружение ВИЧ инфекции.
Как подготовиться к исследованию

Накануне теста стоит минимизировать физическую активность
Для получения максимальной точности данных при анализе требуется подготовка к исследованию, которая заключается в следующем:
- отказ от каких-либо лекарственных препаратов за сутки до сдачи крови;
- отказ от алкоголя и табачных изделий за сутки до анализа;
- минимизация физических и эмоциональных нагрузок за 12 часов до сдачи материала;
- отказ от еды за 12 часов до анализа.
При необходимости специфической подготовки по индивидуальным показаниям рекомендации даёт врач, назначающий исследование крови на антитела.
Способы выявления антител к ВЭБ

Выявить антитела можно с помощью нескольких методик
Для выявления антител к вирусу могут быть использованы различные методы.
Гетерофильные антитела
При таком методе специфические гетерофильные антитела к ВЭБ определяются при помощи агглютинации с эритроцитами из крови барана, быка или лошади, которые прошли особую обработку. Обнаружение данного вида антител возможно в течение полугода с момента инфицирования человека. Исследование проводится у взрослых и даёт точность результатов до 99%. Для детей точность такого исследования только 30%.
Серологические исследования

Серологический тест информативен спустя 14 дней
При этом методе из сыворотки крови выделяются специализированные антитела против вируса. После инфицирования мононуклеозом наличие антител против ВЭБ выявляется через 2 недели с момента инфицирования. В ходе исследования проводят иммуноферментный анализ, а также применяют методы антикомплемант-флюоресценции и непрямой флуоресценции.
Антитела к раннему антигену
Ранний антиген и антитела к нему появляются первыми после момента заражения. Антигены обнаруживаются только в В-лимфоцитах и находятся в их цитоплазме. Обнаружение таких белков возможно ещё в инкубационном периоде. Выявление данных антител возможно в течение 6 месяцев с момента заражения.
Антитела к капсидному антигену

Антитела к капсидному антигену сохраняются пожизненно
Обнаружение антител к данному антигену является ценным диагностическим результатом. Они присутствуют в течение жизни, что позволяет выявлять переболевших вирусом даже через большой промежуток времени от момента инфицирования. После заражения определяются антитела только с 2 месяцев. Наличие данных антител указывает на устойчивость организма к ВЭБ.
Антитела к нуклеарному антигену
Выявить антитела к данному антигену возможно только на позднем этапе. Они указывают на то, что начался процесс активного выздоровления, но вирус ещё присутствует в организме. После болезни в течение длительного времени результат исследования на антитела к нуклеарному антигену может сохраняться положительным.
Расшифровка результатов

Результаты анализов интерпретирует врач
Расшифровку полученных в результате анализа данных проводит лечащий врач. Работники лаборатории не имеют права консультировать человека относительно результатов, и всё сказанное ими может расцениваться только как озвучивание показателей, но не врачебное заключение.
Ложноположительный результат
Нет метода, который был бы точным на 100%. Из-за этого возможно наличие ложноположительного результата. Основной причиной этого явления бывают нарушения в подготовке к исследованию и проведение анализа сразу после перенесённой болезни. Также исказить данные могут иные герпесвирусы.
Анализ крови на ВЭБ у ребенка: что это такое, расшифровка
 К группе вирусов герпеса, наряду со всеми известными простым герпесом (простуда на губах), ветрянкой, розеолой или генитальным вариантом вируса, относятся также и некоторые другие. Всего известно 8 типов герпеса, опасных для детей, и 4-й тип – это вирус Эпштейна-Барр (ВЭБ), провокатор мононуклеоза, а при стечении особых обстоятельств – и многих более опасных патологий.
К группе вирусов герпеса, наряду со всеми известными простым герпесом (простуда на губах), ветрянкой, розеолой или генитальным вариантом вируса, относятся также и некоторые другие. Всего известно 8 типов герпеса, опасных для детей, и 4-й тип – это вирус Эпштейна-Барр (ВЭБ), провокатор мононуклеоза, а при стечении особых обстоятельств – и многих более опасных патологий.
Опасность вируса ВЭБ
Проблемой именно этого вируса является тот факт, что его попадание в организм не всегда означает инфекцию, но он может крайне негативно влиять на иммунитет ребенка, формируя субклинические иммунодефициты. Кроме того, перенесенный ранее мононуклеоз на 6-12 месяцев после него создает более благоприятные условия для различных респираторных инфекций, что может формировать частые и осложненные ОРВИ. Поэтому важно своевременное и активное выявление ВЭБ-инфекции в любом возрасте.
Чем младше ребенок, тем тяжелее может протекать в его организме ВЭБ-инфекция, особенно она опасна для плода и новорожденного.
Кому показаны анализы?
Проведение анализов на ВЭБ может быть показано детям и подросткам при подозрении на мононуклеоз или при его исключении, а также беременным женщинам, чтобы исключить внутриутробное поражение плода вирусом. Опасен вирус детям с врожденными и приобретенными иммунодефицитами, младенцам, особенно недоношенным или имеющим аномалии развития.
Также анализы назначают при наличии увеличения лимфоузлов с их воспалением и болезненностью, при наличии атипичной ангины и длительной лихорадки более 38.5 ℃ с симптомами, похожими на грипп или ОРВИ.
Если в анализе крови возникают изменения, которые типичны для мононуклеоза, для подтверждения диагноза или его опровержения проводят более специфичные анализы.
Анализ крови на ВЭБ: что показывает у ребенка
Если говорить об общем анализе крови – это первый из анализов, который может помочь в определении ВЭБ. В нем может наблюдаться увеличение абсолютного количества лимфоцитов, сдвиг лейкоцитарной формулы и понижение количества гемоглобина и эритроцитов. Кроме того, типично повышение уровня тромбоцитов, что грозит повышением свертываемости крови – тромбофилией.
Но самый главный признак ВЭБ – это появление атипичных мононуклеаров (совиный глаз), атипичной формы пораженных лимфоцитов, которые становятся похожими на моноциты.
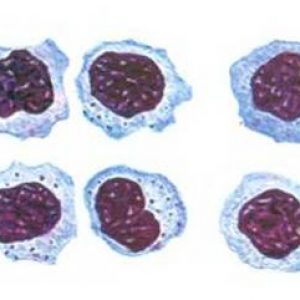 Дополняет картину изменение в биохимическом анализе крови – выявление аномалий в печеночных ферментах и работе селезенки.
Дополняет картину изменение в биохимическом анализе крови – выявление аномалий в печеночных ферментах и работе селезенки.
Важнее всего будут иммунологические анализы, которые определяют специфические изменения в иммунитете – изменение концентрации специфических генераций лимфоцитов, а также нарушение количественного соотношения разных классов иммуноглобулинов – дисглобулинемия. В силу того, что вирус обладает иммунодепрессивными свойствами, возникает относительный дефицит иммуноглобулинов памяти (класса G), что подавляет активность иммунной системы против вируса и позволяет вирусу распространяться по телу.
Подобные отклонения типичны как для инфекционного мононуклеоза, так и для некоторых других тяжелых вирусных инфекций, поэтому для подтверждения диагноза необходимо будет ПЦР исследование крови с выявлением ДНК вируса ВЭБ.
Подобные анализы показаны беременным для исключения врожденного мононуклеоза и поражения плода ВЭБ, для новорожденных с признаками иммунодефцита и врожденных патологий, а также для детей с характерными проявлениями ангины, лихорадки и лимфаденоптии.
Самыми основными исследованиями для выявления ВЭБ-инфекции являются определение антител к вирусу методом иммуноферментного анализа или выявление ДНК вируса методом ПЦР.
Анализ на ВЭБ-инфекцию: норма и расшифровка у детей
 У детей проводят целый ряд анализов, выполняемых в образце крови. Это важно для определения не только факта заражения, но и стадии болезни. От этого зависит тактика лечения.
У детей проводят целый ряд анализов, выполняемых в образце крови. Это важно для определения не только факта заражения, но и стадии болезни. От этого зависит тактика лечения.
ИФА с определением антител к ВЭБ проводится в образце венозной крови ребенка, определяются иммуноглобулины 5 основных видов IgG или IgM к раннему, капсидному либо ядерному антигенам. Для исследования нужна плазма крови, в ней циркулируют антитела. В зависимости от лаборатории, проводится исследование метолом прямой ИФА, непрямой или сендвич-ИФА. Этот метод позволяет не только определить наличие антител к ВЭБ, но и помогает в уточнении стадии болезни.
Разные виды антител (IgG или IgM) синтезируются в разной стадии инфекции, и таким образом те или иные позитивные реакции типичны для разных стадий ВЭБ-инфекции.
Нормативными значениями для ИФА-исследования являются отрицательные результаты всех тестов – они указывают на отсутствие ВЭБ в организме. Но отрицательные результаты могут показать начальную стадию болезни, когда антитела еще не наработались.
Появление антител класса IgМ к раннему антигену можно выявить через 1-2 недели с момента попадания ВЭБ в тело, это острая стадия инфекции. Также они повышаются в период реактивации вируса. Перестают определяться эти иммуноглобулины примерно к концу полугодия с момента заражения. На фоне хронической ВЭБ-инфекции их очень много, при атипичном течении – они не выявляются.
Иммуноглобулины IgG к капсидному антигену также определяются рано, примерно к 3-4 неделе с начала болезни, но максимума их концентрация достигает к двум месяцам болезни.
В острой фазе инфекции в детском возрасте могут не определяться.
При наличии хронической ВЭБ-инфекции, особенно на фоне реактивации вируса, количество этих антител максимально. Они остаются в крови зараженных людей пожизненно, как и сами вирусы, указывая на формирование к инфекции стойкого иммунитета.
Антитела класса IgM к капсидному антигену возникают еще до появления симптомов болезни, особенно много их бывает на протяжении первых 6-ти недель инфекции. Они типичны для острой ВЭБ-инфекции или для активации хронического ее течения. Они постепенно исчезают из крови на протяжении полугода.
Антитела класса IgG к ядерному антигену указывают на прямой контакт с вирусом. Они не определяются в острой фазе болезни, определяясь после выздоровления с периода от 3 до 10 месяцев. В крови они циркулируют до нескольких лет.
Наличие тех или иных вариантов антител говорит о свежести инфекции: только острофазные IgM говорят о первичной и недавней инфекции. Одних только антител в крови для определения острой инфекции или врожденного ВЭБ нередко слишком мало. Тогда для подтверждения диагноза необходимо определить ДНК самого ВЭБ в плазме.
ПЦР-исследование плазмы на определение ВЭБ помогает при первичной инфекции, определяя наличие вируса в плазме. Для реактивации инфекции методика определения не подходит. Нормативные значения – это отрицательная реакция, указывающая на то, что вируса в крови нет. Наличие позитивной реакции в острой стадии болезни говорит о ВЭБ-инфекции.
Общая оценка результатов анализов
Если у ребенка имеется бессимптомное носительство ВЭБ или он находится в периоде инкубации острой инфекции, ПЦР отрицательный. Такой же результат будет при отсутствии вируса в организме. В начальных стадиях острой инфекции возможны как отрицательные, так и слабо-положительные результаты.
В стадии разгара, если это острая ВЭБ-инфекция, либо на фоне хронизации процесса, при реактивации вируса, при наличии атипичного течения ВЭБ – ПЦР-реакция дает положительный ответ. Если ребенок переболел несколько лет назад, вирус неактивен и есть к нему иммунитет – ПЦР даст отрицательную реакцию.
Спутать результаты могут вирусы герпеса 5 и 6-го типов, имеющиеся в крови, либо вирус ВИЧ или токсоплазма. Поэтому предварительно проводят анализы, которые исключают у ребенка все эти болезни.
Подготовка к анализу на ВЭБ-инфекцию
У детей провести анализ на ВЭБ можно в слюне, моче или крови, зачастую проводят именно исследование крови и мочи, так как их легче всего собрать. При этом кровь дает наиболее точную информацию. Для того чтобы результаты были максимально точными и не пришлось повторно брать кровь у малыша, важно правильно подготовиться к исследованию. Все анализы крови берутся утром, до полудня и строго натощак.
Перед исследованием вечером не стоит давать ребенку жирную пищу, утром можно давать только воду. Кровь стоит забирать после 10-15 минутного отдыха, в спокойном состоянии.
За сутки до исследования стоит оградить ребенка от стрессов и тяжелых физических нагрузок, занятий спортом. Важно максимально отменить все принимаемые препараты за два дня до забора крови, если отменять препараты нельзя – важно сообщить названия принимаемых ребенком лекарств врачу-лаборанту. За полчаса до забора крови нужно давать ребенку больше пить кипяченой воды. После забора крови можно вести привычную жизнь.
Парецкая Алена, врач-педиатр, медицинский обозреватель
4,624 просмотров всего, 4 просмотров сегодня
Анализ на вирус Эпштейна-Барр — герпес 4 типа
Этот возбудитель, называемый иначе вирусом герпеса человека 4 типа , относится к семейству Herpesvirida (герпесовирусов) и является одним из самых распространенных вирусов, встречающихся в организме людей. Он вызывает инфекционный мононуклеоз и, предположительно, играет большую роль в развитии онкозаболеваний, поэтому анализ на вирус Эпштейна-Барр должен сдавать каждый человек.
Как происходит заражение вирусом
Вирус Эпштейна-Барр передается:
- Традиционным контактным путем при непосредственном контакте со слюной (не зря инфекционный мононуклеоз называют иначе «болезнью поцелуев») .
- Через предметы, на которые попала слюна, например, в детских учреждениях — через игрушки и прочие предметы при несоблюдении правил их обработки и мытья.
- Иногда заражение может происходить при переливании инфицированной крови.
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/05/virus-e`pshteyna-barr.jpg?fit=450%2C294&ssl=1?v=1572898720″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/05/virus-e`pshteyna-barr.jpg?fit=842%2C550&ssl=1?v=1572898720″ src=»http://medcentr-diana-spb.ru/wp-content/uploads/2017/05/virus-e%60pshteyna-barr-842×550.jpg» alt=»вирус эпштейна-барр» width=»790″ height=»516″ />
В человеческом организме возбудитель проникает в слизистые оболочки ротоглотки, где усиленно размножается, вызывая воспаление. Затем он проникает в кровь и с лимфотоком попадает в региональные лимфатические узлы, поражая В-лимфоциты и дендритные клетки, вызывая воспаление и гиперплазию. Позже возникает вирусемия с развитием генерализованного (общего) поражения лимфатической системы и внутренних органов.
Заболевания и осложнения, вызываемые вирусом Эпштейна-Барр
При попадании в организм человека этот возбудитель вызывает инфекционный мононуклеоз – заразное заболевание, сопровождающееся лихорадкой, сыпью, общим тяжелым состоянием, значительным увеличением лимфоузлов, поражением внутренних органов и длительным течением.

При благоприятном исходе возникает иммунитет и наступает период реконвалесценции с постепенным угасанием симптомов. В противном случае заболевание может перейти в хроническую форму, сопровождаясь носительством и стертой симптоматикой. Этот вариант неблагоприятен, так как на почве хронической инфекции в ирус может стать причиной лимфомы Беркета, назофарингальной карциномы, герпеса и других инфекций. При переходе в виромефетическое осложнение этот инфекционный агент вызывает поражение центральной нервной системы, внутренних органов и разрушает клетки мозга.
Когда и зачем проводится анализ на выявление вируса Эпштейна-Барр
На анализ направляет дерматолог, онколог, эндокринолог или терапевт.
Возбудитель вызывает заболевания, которые имеют очень разнообразную клиническую картину и плохо диагностируются. Это приводит к тому, что больного лечат совсем не от той патологии, которая у него имеется. Кроме того, имеет место и бессимптомное вирусоносительство, при котором человек не знает, что он болен, пока это не приведет к развитию онкопатологии.
Для выявления этого инфекционного агента в организме и проводится анализ на вирус Эпштейна-Барр, который помогает провести дифференциальную диагностику при подозрении на патологию.
Показания к проведению исследований:
- Диагностика инфекционного мононуклеоза в случае вялотекущих длительных тонзиллитов и немотивированного увеличения лимфоузлов.
- Диагностика стадий протекания болезни при инфекционном мононуклеозе.
- О пределения эффективности лечения при ВЭБ-инфекции.
- Обнаружение антител к вирусу при лихорадке, увеличении лимфоузлов и болях в горле, наступивших после переливания крови и пересадки тканей от донора.
- Дифференциальная диагностика герпетических инфекций.
- Подозрение на лимфому Беркета у пациентов, прибывших из зоны распространения этого заболевания.
- Диагностика новообразований у ВИЧ-инфицированных.
Виды анализов на вирус Эпштейна-Барр
Эти биохимические и молекулярные исследования позволяют выявить в крови больного антитела к ДНК вируса Эпштейна-Барр (EBV, Epstein-Barr virus DNA):
- ПЦР-реакция в режиме реального времени (Epstein Barr Virus, ДНК реал-тайм ПЦР) – результат может быть положительным или отрицательным. Проводится в течение всего периода лечения болезней, вызванных возбудителем.
- VCA -реакция на IgM капсидный белок (Epstein Barr Virus капсидный белок (VCA), IgM) – проводится на ранних стадиях инфекционного мононуклеоза.
- ЕА — реакция на ранние антигены IgG (Epstein Barr Virus ранние антигены (EA), IgG проводится для дифференциальной диагностики инфекций, сходных с инфекционным мононуклеозом.
- Количественная реакция на ядерный антиген (Epstein Barr Virus ядерный антиген (EBNA), IgG коэффициент позитивности).
Если показатели анализов выходят за предел допустимых референсных (допустимых, нормальных) значений, это значит, что нужно повторить исследование через 14 дней. При обнаружении ДНК возбудителя проводится повторный анализ через 30 суток для определения динамики лечения.
Так как при инфекционном мононуклеозе в организме образуются антитела Пауля–Буннеля, на их обнаружении основан один из видов лабораторной диагностики вируса. Кроме того, методом МФА определяются антитела к антигену вирусной оболочки:
- Высокий титр IgM –антител говорит о недавнем инфицировании, так как данный показатель максимален через две недели после начала болезни, а затем он снижается.
- Повышение титра IgG говорит о начале периода реконвалесценции. Показатель может оставаться довольно высоким еще некоторое время после выздоровления.
- Анти-EBNA IgG появляются уже практически после выздоровления, и могут находиться в организме даже через несколько лет после перенесенной инфекции. Их появление в крови человека, который еще болен, говорит о стихании острой фазы и начале периода выздоровления.
Подготовка к анализам
Особой подготовки для проведения исследований не требуется. Перед забором биоматериала нельзя курить в течение 30 минут. Исследование желательно проводить натощак, в утренние часы.
Обнаружение антител к ДНК возбудителя в синовиальной жидкости, биоптате и ликворе проводится в случае локальных поражений органов и сустав и делается путем исследования в лабораторных условиях соответствующих жидкостей.
Беременным перед проведением анализов проводится обследование на токсоплазмоз для исключения ложноположительной реакции.
Расшифровка анализа на обнаружение вируса Эпштейн- Барр
Информативность проведенных исследований на наличие этого возбудителя достаточна высока. Но при наличии еще какой-либо вирусной патологии нужно предварительно провести ряд дополнительных диагностических мероприятий на присутствие в организме наиболее вероятных возбудителей, а при взятии анализа во время беременности — на токсоплазмоз, чтобы понять причины возможного искажения результатов.
Референсные значения показателей исследований на вирус Эпштейна-Барр
Наименование исследования
Показатель
Значение
Примечание
Epstein Barr Virus, ДНК реал-тайм ПЦР
Информативен в течение всего времени, пока вирус находится в организме
Epstein Barr Virus капсидный белок (VCA)
При недавнем заражении превышение нормы максимально
Epstein Barr Virus ранние антигены (EA), IgG
Наиболее эффективно проведение в начале заболевания
Epstein Barr Virus ядерный антиген (EBNA)
Повышенный показатель может сохраняться длительное время после выздоровления
Лабораторные показатели при ВЭБ
Как видно из таблицы, в разные сроки заболевания необходимо проводить различные исследования, поэтому пациентам приходится обследоваться несколько раз в течение заболевания.
Как сдавать ПЦР на вирус Эпштейна-Барр (ВЭБ) и для чего его делают
Анализ на вирус Эпштейна-Барр производится двумя способами: ИФА, который выявляет антитела к антигенам и устанавливает форму развития инфекции (хроническую, острую, бессимптомную), и ПЦР (полимерная цепная реакция). Метод ПЦР на вирус Эпштейна-Барр исследует ДНК клеток вируса, определяет его наличие или отсутствие у человека. ПЦР рекомендуется для обследования детей, так как организм ребёнка ещё не успевает выработать антитела, а также, когда результат ИФА вызывает сомнение.
Особенности проведения ПЦР
Вирус Эпштейна-Барр (ВЭБ) относится к самым распространённым заболеваниям, его носителями являются почти 65% детей до трёх лет, а также 97% взрослых. Это одна из разновидностей герпесвирусов (4-го типа), которая после заражения вызывает заболевания:
- Лимфоретикулярной системы: изменение лимфатических узлов, поражение печени и селезёнки.
- Иммунной системы: поселяется внутри В-лимфоцитов, нарушает их функциональные свойства, что вызывает иммунодефицит, вызывает разрушение клеточного звена иммунитета.
- Эпителиальных клеток дыхательных и пищеварительных органов: проявляется респираторным синдромом, а именно кашлем, одышкой, «ложным крупом», возможно поражение внутренних органов.
Считается, что ВЭБ иногда является провоцирующим фактором развития злокачественных новообразований: лимфомы Бёркитта, рака носоглотки, лимфогранулематоза, хотя окончательных доказательств этого нет. Кроме того, наблюдается аллергия почти у каждого четвёртого носителя хронической ВЭБ-инфекции.
Вирус сохраняется в организме всю жизнь, он вызывает хроническую инфекцию, которая обостряется при возникновении благоприятных для неё условий.
Известны две разновидности ВЭБ, но серологически они ничем не отличаются. Заражение возможно от носителя в конце инкубационного периода, весь срок протекания болезни, в течение полугода со дня выздоровления. У отдельных больных имеется способность время от времени выделять вирус, то есть становиться его носителями даже спустя многие месяцы после инфицирования.
ПЦР-диагностика предполагает выявление ДНК вируса путём использования методов молекулярной биологии. Для исследования используются особые ферменты, которые многократно копируют фрагменты ДНК и РНК клеток. Затем полученные фрагменты сверяются с базой данных, выявляется присутствие ВЭБ и его концентрация.
Материалом при определении ДНК вируса Эпштейна-Барр становятся слюна, слизь из ротовой или носовой полости, кровь, пробы спинномозговой жидкости, соскобы клеток урогенитального канала, моча.
Целесообразность выбора того или иного материала определяется врачом. Обычно для ПЦР предпочтительна кровь, которую забирают в колбу с раствором ЭДТА (6%).
У маленького ребёнка иммунитет находится в стадии установления, поэтому метод определения антител к ним не применяется, для детей используется ПЦР.
Результат ПЦР часто бывает положительным, поэтому требуется дифференцировать больного человека и вирусоносителя, для этого применяется анализ с различной чувствительностью:
- до 10 копий на одну пробу – для носителей;
- до 100 копий – при активном вирусе Эпштейна-Барр.
ПЦР даёт очень высокую степень правильности результата, но особенность этого анализа состоит в том, что он информативен только в период репликации, потому присутствует 30% ложноотрицательных результатов по причине отсутствия репликации на момент анализа.
В период беременности считается обязательным несколько раз сдать анализ ПЦР, если вирус впервые выявлен уже после наступления беременности, для своевременного обнаружения реактивации вируса.
Подготовка к сдаче анализа
При сдаче анализа на вирус Эпштейна-Барр требуется исключить все факторы, которые могут исказить результат ПЦР:
- Биологический материал необходимо брать утром натощак.
- Накануне проведения ПЦР рекомендуется отказаться от плотного ужина. Лучше немного перекусить за 9 часов до времени взятия биоматериала.
- За трое суток до сдачи анализа исключить алкоголь, энергетические напитки, жирную, сладкую или мучную пищу.
- За день до анализа исключить чай и кофе, газированные напитки.
Перед анализом маленьким детям дают кипячённую воду (до 200 мл в течение получаса). Не рекомендуется принимать лекарства, начиная за 10-14 дней до ПЦР, но если они необходимы по жизненным показаниям, то их названия нужно предоставить врачу, который будет расшифровывать анализ.
Диагностика вируса Эпштейна-Барр (ВЭБ): анализ крови, ДНК, ПЦР, печеночные пробы
Когда ПЦР будет готов
Известно несколько методик ПЦР-диагностики. Но самым достоверным и широко используемым стал анализ в реальном времени, при котором почти никогда не бывает ложноотрицательных показателей и доступен быстрый результат.
Результат ПЦР можно будет получить через несколько часов или несколько дней, все зависит от лаборатории и экстренности ситуации. Средняя продолжительность ожидания результата 1-2 дня.
Расшифровка ПЦР при вирусе Эпштейна-Барр
Самыми первыми причинами для назначения ПЦР являются превышение лейкоцитов, тромбоцитов и понижение нормы эритроцитов и гемоглобина крови. При выявлении таких показателей пациенту назначается дополнительная диагностика — ПЦР.
Результат исследования бывает положительным или отрицательным. Положительный результат ПЦР свидетельствует, что сдавший анализ человек — носитель ВЭБ, хотя его наличие не доказывает того, что присутствует инфекция в острой или хронической форме.
Это доказывает то, что ВЭБ когда-то проник внутрь организма, так как герпес характеризуется тем, что после первичного попадания в организм его уже ничем нельзя вывести из него.
Серология, ИФА, ПЦР при вирусе Эпштейна-Барр. Положительный и отрицательный результат
Отрицательный результат ПЦР обнаруживается, если человек не сталкивался с ВЭБ и не содержит его в своём организме.
Если требуется не только выявить присутствие вируса, но и определить стадию и форму заболевания, то назначается ИФА, анализ на антитела к антигенам ВЭБ, в ходе которого исследуются:
- антитела IgM VCA к капсидным антигенам вируса Эпштейна-Барр;
- IgG VCA — к ранним антигенам.
Присутствие и тех и других показывает, что заболевание находится в острой форме, потому что они исчезают в течение 4–6 недель после начала болезни.
ПЦР-диагностика считается молодым методом, но при этом достаточно достоверным. Выявить присутствие вируса возможно даже при наличии только одной молекулы днк-вируса. Ввиду высокой точности данный вид обследования считается эффективным способом выявить герпесвирус и проследить за ходом лечения. При этом ПЦР требует высокотехнологического оборудования с многоуровневой системой контроля и подготовленных специалистов.
Общий анализ крови у детей: особенности проведения и расшифровка результатов

Общий анализ крови — одна из наиболее востребованных медицинских услуг для определения программы лечения.

Нарушение обмена белков и аминокислот – одна из причин снижения иммунных функций организма и возникновения множества других серьезных заболеваний.

Содержание в крови специфических белков может указывать на наличие того или иного заболевания.
Глюкоза является одним из центральных метаболитов обменных процессов в организме. Отклонение от нормы ее содержания в крови представляет угрозу не только здоровью, но и жизни человека.

Некоторые медицинские центры предлагают бесплатные консультации специалиста по оказываемым услугам.
Для того чтобы результаты анализов были максимально достоверными, необходимо правильно подготовиться к их сдаче.

Получите необходимые медицинские услуги не выходя из дома.

Сэкономьте на медицинском обследовании, став участником специальной дисконтной программы.

Контроль качества клинических лабораторных исследований, осуществляемый по международным стандартам, – весомый аргумент при выборе лаборатории.
Общий анализ крови (сокращенно ОАК), пожалуй, самый распространенный вид лабораторной диагностики, который дает возможность сделать первые выводы о состоянии больного. В педиатрии это исследование играет особую роль, ведь маленькие пациенты часто попросту не могут подробно рассказать о своих жалобах. Несколько миллилитров крови, взятой из пальца, позволяют подтвердить подозрение на инфекцию или, напротив, исключить некоторые предположения о возможных причинах болезни ребенка. А повторный анализ крови является надежным способом оценить эффективность лечения малыша.
Особенности анализа крови детей
Важно и то, что сложной подготовки к процедуре не требуется: общий анализ крови назначается даже при экстренном поступлении в больницу. Однако если спешки нет, то для получения объективных результатов лучше соблюдать некоторые правила. Главное — не кормить и не поить детей перед посещением лаборатории, это искажает некоторые показатели. Оптимально сдавать кровь рано утром, чтобы малыш не успел проголодаться. Также важно настроить ребенка на процедуру, чтобы он не нервничал перед уколом, поскольку сильный стресс влияет на свойства крови. Кровь для общего анализа у детей берут из пальца.
Показатели общего анализа крови ребенка
Кровь — сложная по составу жидкость, которая состоит из жидкой части и форменных элементов — клеток, отвечающих за транспорт кислорода и выполняющих защитные функции. Именно эти клетки — эритроциты, тромбоциты и лейкоциты — являются основным предметом исследования при выполнении общего анализа крови, ведь их количество и внешний вид могут многое рассказать о вероятных причинах болезни маленького пациента.
Оформление и содержание бланка с результатами ОАК, который вы получите из лаборатории, имеют свои особенности. Это определяется прежде всего тем, был ли проведен краткий или развернутый вариант такого исследования. Решение об этом принимает доктор.
В профилактических целях, когда причин для беспокойства нет, детям назначают «тройчатку» — анализ, включающий в себя определение только уровня гемоглобина, скорости оседания эритроцитов (СОЭ) и количества лейкоцитов. Эта процедура позволяет составить общее представление о состоянии здоровья ребенка.
Однако гораздо более полную картину можно увидеть при развернутом анализе крови, включающем в себя подсчет количества всех разновидностей форменных элементов, а также некоторые дополнительные показатели.
- Гемоглобин (Hb). Это вещество содержится в эритроцитах и отвечает за газообмен в организме.
- Эритроциты (RBC). Самые многочисленные клетки крови, благодаря которым она приобретает красный цвет. Помимо переноса кислорода и углекислого газа, к функциям эритроцитов относится перенос питательных веществ, лекарств и токсинов.
- Цветовой показатель (МСНС). Как узнать, достаточно ли гемоглобина содержится в каждом эритроците? Измерить цветовой показатель или, говоря простым языком, понять, насколько «окрашены» эритроциты (ведь их цвет определяется именно гемоглобином). Если красные кровяные тельца слишком бледные или слишком яркие, стоит задуматься о возможных проблемах со здоровьем у ребенка.
- Ретикулоциты (RTC). Это важный показатель в общем анализе крови у детей. Ретикулоциты — это молодые незрелые эритроциты, количество которых определяет, с какой скоростью происходит обновление состава крови в организме у ребенка.
- Тромбоциты (PLT). Кровяные пластинки, ответственные за способность крови свертываться и образовывать тромбы.
- Тромбокрит (PST). Этот показатель определяет долю, которую занимают тромбоциты во всем объеме циркулирующей крови. Тромбокрит позволяет сделать вывод о работе свертывающей системы крови. Проблемы в работе тромбоцитов имеют в большинстве случаев наследственное происхождение, поэтому важно удостовериться в отсутствии таких нарушений с самых первых месяцев жизни малыша.
- СОЭ (ESR). Если в организме наблюдается воспалительный процесс, эритроциты меняют свои свойства — они слипаются и становятся «тяжелыми», из-за чего скорость их оседания в пробирке повышается. Поэтому СОЭ является одним из наиболее важных показателей общего анализа крови, дающим возможность быстро подтвердить или исключить наличие инфекции у ребенка.
- Лейкоциты (WBC). Белые кровяные тельца — главное «оружие» иммунитета. Эти клетки имеют много разновидностей, у каждой из которых есть своя специальная функция. Но даже оценка общего количества лейкоцитов может косвенно подсказать врачу, присутствует ли в организме ребенка воспаление или нет.
- Лейкоцитарная формула говорит об относительном процентном содержании разных типов лейкоцитов в анализе крови.
- Нейтрофилы — самая многочисленная группа белых кровяных телец. Их главная задача — окружать бактерии в очаге инфекции и уничтожать последнюю. Эти клетки делятся на несколько групп в зависимости от степени зрелости клеток — палочкоядерные, сегментоядерные, миелоциты, метамиелоциты. Часто врачи используют такое понятия, как сдвиг лейкоцитарной формулы: речь идет о преобладании среди лейкоцитов юных (сдвиг формулы влево) или зрелых (сдвиг формулы вправо) нейтрофилов. Такие ситуации косвенно указывают на то, сколько клеток иммунной системы организм вырабатывал в последние дни.
- Эозинофилы (EOS). Эти клетки отвечают за аллергические реакции в организме и за выработку иммуноглобулинов группы Е. Количество таких лейкоцитов важно при подозрении на паразитарные заболевания, которыми часто страдают дети.
- Базофилы (BAS). Группа клеток с близкими к эозинофилам функциями. Их уровень позволяет делать выводы о наличии в организме воспаления или проявлениях аллергии.
- Лимфоциты (LYM). Эти клетки уничтожают вирусы, а также борются с хроническими инфекциями. Существует нескольких видов — Т-клетки, В-клетки и натуральные киллеры (NK-клетки).
- Плазматические клетки. Так называют созревшие В-лимфоциты, которые продуцируют антитела для борьбы с инфекциями. Повышение количества плазматических клеток в крови у ребенка говорит об активном сопротивлении иммунитета вирусной инфекции.
- Моноциты (MON). Немногочисленные моноциты в процессе циркуляции по сосудам специализируются на борьбе с чужеродными агентами, а также, подобно мусорщикам, убирают следы борьбы с «поля боя» — ненужные белки и фрагменты разрушенных клеток.
Результаты общего анализа крови у детей: норма и отклонения
Вслед за потребностями растущего организма состав крови ребенка претерпевает изменения. Исходя из этого факта, для оценки результатов анализа крови выделяют 7 возрастных групп, на которые нужно ориентироваться при интерпретации полученных показателей. Обычно нормы приводятся для следующих детских возрастов: 1 день, 1 месяц, 6 месяцев, 1 год, 1–6 лет, 7–12 лет, 13–15 лет. Соответствующие нормативы анализа крови представлены в таблице:
Снижение гемоглобина в общем анализе крови у ребенка заставляет заподозрить анемию, внутреннее кровотечение или наличие злокачественной опухоли. Выраженное повышение этого показателя также является признаком заболеваний, обезвоживания или интенсивных физических нагрузок.
Снижение эритроцитов (эритропения) — признак анемии, кровопотери и хронического воспаления. Повышение количества красных кровяных телец (эритроцитоз) отмечается при обезвоживании, врожденных проблемах с кроветворением и при некоторых опухолях.
Вслед за потребностями растущего организма состав крови ребенка претерпевает изменения. Исходя из этого факта, для оценки результатов анализа крови выделяют 7 возрастных групп, на которые нужно ориентироваться при интерпретации полученных показателей. Обычно нормы приводятся для следующих детских возрастов: 1 день, 1 месяц, 6 месяцев, 1 год, 1–6 лет, 7–12 лет, 13–15 лет. Соответствующие нормативы анализа крови представлены в таблице (см. таблицу ниже).
Важно обратить внимание и на значения СОЭ: у детей беспричинное повышение этого показателя всегда является поводом для повторного анализа. В ситуации же, когда рост СОЭ связан с инфекцией, изменение скорости оседания эритроцитов происходит, как правило, на следующие сутки после подъема температуры. А вот снижение СОЭ у новорожденных почти всегда — физиологичное явление.
Недостаток тромбоцитов (тромбоцитопения) говорит о нарушениях в свертывающей системе крови при гемофилии и других наследственных заболеваниях или о недавнем кровотечении. Иногда дефицит кровяных пластинок наблюдается при инфекциях, некоторых видах анемий и при злокачественных заболеваниях, а также при приеме определенных лекарств. Если тромбоцитов больше нормы (тромбоцитоз), то педиатр заподозрит у ребенка хроническое воспалительное заболевание (например, туберкулез).
Изменение содержания лейкоцитов в общем анализе крови у детей (лейкоцитоз или лейкопения) почти всегда говорит об инфекции в организме или о нарушении кроветворной функции. Более точное заключение врач сделает на основе анализа показателей лейкоцитарной формулы — преобладание тех или иных видов клеток и сдвиг формулы влево или вправо являются важным диагностическим признаком вирусных, бактериальных и паразитарных заболеваний.