Рак печени
Краткое описание: Рак печени — шестая по распространенности онкопатология в мире с высоким уровнем осложнений и летальных исходов. Проявляется желтухой, болью в правом подреберье, нарушениями пищеварения. Для лечения опухолей печени применяется резекция, малоинвазивные методы, химиотерапия, иммунотерапия.
Рак печени — злокачественное новообразование, которое занимает пятое место в мире по распространенности у мужчин и девятое — среди женщин. Ежегодно в мире диагностируется более 800 тысяч новых случаев, а удельный вес этой болезни среди причин онкологической смертности составляет 8,3%.
По причинам развития рак подразделяется на первичный, который начинается в клетках печени, и вторичный — метастазы из соседних органов. Патология имеет скудные неспецифические признаки, поэтому часто выявляется уже в запущенной форме. Течение заболевания и его последствия зависят от своевременности диагностики, гистологического типа, тактики лечения и общего состояния здоровья пациента.

Симптомы
На ранней стадии симптомы карциномы печени не проявляются. Во многих случаях пациент до наступления последней стадии не догадывается о своей болезни. К клиническим признакам рака печени относят:
- быстрое и беспричинное снижение массы тела;
- ухудшение аппетита;
- частые расстройства пищеварения, жидкий стул, метеоризм, ощущение тошноты;
- постоянная усталость, сонливость, снижение работоспособности;
- анемия, бледность кожи;
- дискомфорт и тяжесть в области правого подреберья;
- асцит – скопление жидкости в брюшной полости.
На последней стадии заболевания из-за интоксикации, связанной с ухудшением функции печени, у больного появляется лихорадка, кожные высыпания, пожелтение кожи и склер глаз, снижается скорость метаболизма, серьезно ухудшается общее состояние.
Диагностика рака печени
Как и в случае любого онкологического заболевания, лечение рака печени более эффективно на ранних стадиях. Поэтому ранняя диагностика — не менее важная задача, чем комплексная терапия.
Осложняет задачу то, что симптомы рака печени не отличаются уникальностью. Утомляемость, тошнота, тяжесть в правом подреберье, даже механическая желтуха (пожелтение склер и кожных покровов вследствие сдавливания желчных путей растущей опухолью или нарушения функций печени) — такая симптоматика присуща практически всем нарушениям работы органа. Тем более у пациентов с хроническим гепатитом или циррозом печени.
Тем не менее, при своевременном обращении выявить рак печени несложно. Как и при любых нарушениях работы органа базовый метод диагностики – недорогое и доступное в большинстве лечебных учреждений ультразвуковое исследование (УЗИ), которое с высокой степенью достоверности определит наличие, положение и размеры новообразования в печени, вызывающее симптомы, с которыми пациент обратился к врачу.
Подтвердить диагноз поможет биопсия новообразование. Морфологическая диагностика взятого образца покажет тип клеток, из которых состоит опухоль. Это позволит определить, является ли новообразование первичным раком, или речь идет о метастатическом поражении и пациенту предстоит лечение распространенного процесса. А иммуногистохимия даст ответ о возможности проведения таргетной терапии, основанной на специфической уязвимости конкретной опухоли к одному из таргетных препаратов, или иммунотерапии.
Но почему тогда рак печени демонстрирует настолько высокую смертность? Ответ прост: схема “симптомы — первичное обращение — диагностика — установление диагноза” описывает большинство клинических случаев. Но проявление симптоматики означает значительный размер новообразования. Соответственно, лечение рака печени будет более сложным, кроме того высока вероятность метастазирования.
Специальные скрининговые исследования на предмет выявления рака печени не проводятся. Однако обычное внимание к своему здоровью, заключающееся в регулярном (1-2 раза в год) прохождении профилактических исследований, в состав которых входит УЗИ органов брюшной полости и анализ крови для определения “работоспособности» печени (так называемые, “печеночные пробы») позволит выявить возможный опухолевый процесс на тех стадиях, когда лечение рака печени будет эффективным.
У пациентов с циррозом печени, гепатитом В или С вероятность развития злокачественной опухоли печени во много раз выше. Им рекомендовано включать в состав регулярного обследования анализ крови на уровень альфа-фетопротеина — уровень АФП значительно повышается при гепатоцеллюлярной карциноме, метастазах в печень, что дает возможность использовать альфа-фетопротеин, как онкомаркер рака печени.
Ранняя диагностика метастазов в печень может быть эффективной при соблюдении качества лечения первичной опухоли в части онконастороженности врача и пациента — наблюдению за возможными органами-мишенями. Например, лечение колоректального рака должно обязательно включать регулярный контроль состояния печени, в которую заболевание метастазирует в 20% случаев.
Диагностика и лечение
Диагностика рака печени
Помимо физического осмотра для диагностики рака печени нужно сделать специальные анализы крови. Также может быть проведена процедура биопсии печени или аспирация.
Лечение рака печени
Лечение рака печени зависит от серьезности и стадии заболевания, размера опухоли, наличия метастаз, общего состояния здоровья пациента и других факторов. Варианты лечения рака печени могут быть разными. Некоторые врачи считают, что небольшая опухоль печени может быть удалена хирургическим путем. Другие придерживаются мнения, что наилучшим вариантом лечения рака печени в этом случае является трансплантация печени. На самом деле, лишь небольшому количеству пациентов с раком печени может подойти операция по пересадке печени. И случается так, что даже после пересадки печени рак появляется снова.
Существуют и методики лечения рака печени при помощи химиотерапии, химиоэмболизации, абляции и лучевой терапии. Однако, к сожалению, они не всегда дают желаемы эффект. Наилучший результат, как правило, дает использование различных методов лечения рака печени с постоянным контролем того, какая именно методика является эффективной в каждом конкретном случае.
Заболевания 
Первичное обследование 
- Анализы крови на онкомаркеры
- МРТ головы, позвоночника, органов малого таза, органов брюшной полости
- МСКТ органов грудной клетки
- МСКТ органов брюшной полости (виртуальная колоноскопия)
- Гастроскопия (возможность проведения под наркозом, биопсия)
- Колоноскопия (возможность проведения под наркозом, биопсия)
- Бронхоскопия (с биопсией)
- Сцинтиграфия (костей скелета, легких)
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика 
- Анализы крови на онкомаркеры
- МРТ головы, позвоночника, органов малого таза, органов брюшной полости
- МСКТ органов грудной клетки
- МСКТ органов брюшной полости (виртуальная колоноскопия)
- Гастроскопия (возможность проведения под наркозом, биопсия)
- Колоноскопия (возможность проведения под наркозом, биопсия)
- Бронхоскопия (с биопсией)
- Сцинтиграфия (костей скелета, легких)
Наши цены 
- Консультация врача онколога, профессор — 10000 р.
- Онкомаркеры:
- ПСА (простатический специфический антиген) общий — 575 р.
- ПСА общий/ПСА своб.(отношение) — 1040 р.
- РЭА (раковый эмбриональный антиген) — 730 р.
- СА 15-3 — 780 р.
- СА 19-9 — 770 р.
- СА 125 — 740 р.
- UBC (антиген рака мочевого пузыря) — 1775 р.
- СА 72-4 — 1170 р.
- Cyfra 21-1 — 1220 р.
- NSE (нейрон-специфическая енолаза) — 1550 р.
- SCC (антиген плоскоклеточной карциномы) — 1550 р.
- НЕ 4 (секреторный белок эпидидимиса 4) — 1150 р.
- СА 242 — 900 р.
- Белок S 100 — 2475 р.
- CgA (хромогранин А) — 2490 р.
- МРТ (головы, позвоночника, органов малого таза. органов брюшной полости) один отдел на базе ЛПУ-партнера — от 6000 р.
- МСКТ органов грудной клетки на базе ЛПУ-партнера — от 6000 р.
- Гастроскопия (ЭГДС, эзофаго-гастро-дуоденоскопия) на базе ЛПУ-партнера без наркоза/с наркозом (во сне) — от 6000/10000 р.
- Колоноскопия на базе ЛПУ-партнера без наркоза/с наркозом (во сне) — от 12000/20000 р.
- ПЭТ-КТ на базе ЛПУ-партнера — от 35000 р.
- Сцинтиграфия костей скелета на базе ЛПУ-партнера — от 8000 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Опухоль печени – лечение
Лечение в первую очередь зависит от стадии. На относительно ранних стадиях может быть выполнена операция: удаление ЖП, части печени, пораженной части поджелудочной железы. Иногда показана трансплантация печени. Все эти операции сложны, травматичны, не все пациенты могут их перенести.
Когда операция невозможна, при опухолях печени лечение может включать радиотерапию, таргетную терапию. Применяют химиопрепараты интраартериально, иммунотерапию, радиочастотную аблацию, химиоэмболизацию.
В международной клинике Медика24 работают опытные врачи, они составят оптимальную программу лечения, по международным протоколам. Мы выполняем сложные операции, применяем препараты последних поколений. Свяжитесь с нами по телефону +7 (495) 230-00-01.
Материал подготовлен заместителем главного врача по лечебной работе международной клиники Медика24, кандидатом медицинских наук Сергеевым Петром Сергеевичем.
Лечение рака печени
Лечение рака печени — это длительный, поэтапный процесс, который не всегда приводит к положительному результату. Тактика лечения зависит от стадии онкологического процесса, наличия цирроза и сопутствующей болезни.
Стандартным методом лечения рака печени являются резекция и трансплантация печени. Если пациентам невозможно выполнить резекцию печени, они вышли за принятые критерии для трансплантации либо ожидают пересадку печени, то прибегают к нерезекционной локорегиональной терапии — местным чрескожным методам лечения, не связанным с операцией:
- черескожной инъекции этанола;
- радиочастотной абляции;
- транскатетерной артериальной эмболизации или трансартериальной химиоэмболизации;
- химиотерапии и иммунотерапии;
- радиотерапии.
Резекция печени
Резекция — это удаление всей опухоли в пределах здоровых тканей. Единственным абсолютным противопоказанием к такой операции являются поражённые лимфоузлы и метастазы (однако иногда этот критерий имеет исключения). Относительными противопоказаниями к резекции считаются:
- признаки выраженной печёночной недостаточности — нарушение функций печени;
- недостаточный объём печени, оставшейся после резекции, который не может обеспечить её восстановление и адекватную работу;
- распространение опухоли в портальную, печёночную или нижнюю полую вену [21][22][28] .
Пациентам с нормальной печёночной паренхимой — основной тканью печени — можно выполнить обширную резекцию печени, но только если оставшегося объёма печени будет достаточно для нормального функционирования.
Пациенты с циррозом на начальной стадии также могут быть кандидатами на резекцию, однако она выполняется в редких случаях при достаточном объёме остающейся паренхимы [3] . Если остающейся ткани печени будет не хватать, можно провести двухэтапную операцию:
- На первом этапе выполняют закупорку или перевязку портальной вены на стороне поражения, которые могут быть дополнены транссекцией паренхимы печени (её рассечением и зашиванием), что приводит к увеличению противоположной доли на 24-160 % [29] .
- На втором этапе удаляют поражённую часть печени.
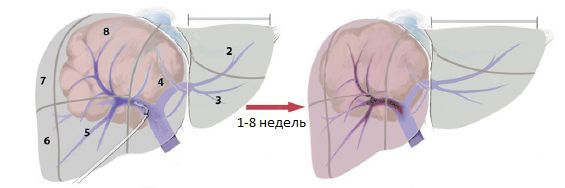
Основная причина рецидива после резекции печени — образование новой опухоли на фоне цирроза. Частота таких рецидивов составляет 30-70 %. Основными показателями, которые могут спрогнозировать плохую выживаемость и высокую степень рецидива, являются распространение опухоли через сосуды, выраженный фиброз (цирроз печени) в остающейся паренхиме, а также отсутствие опухолевой капсулы и низкая степень дифференцировки клеток опухоли [23] .
В случае рецидива очаговой внутрипечёночной опухоли пациентам иногда могут выполнить повторную резекцию. В некоторых случаях можно резецировать одиночные внепечёночные метастазы в лёгких, диафрагме и брюшной стенке, но только при медленно прогрессирующей опухоли [24] .
Трансплантация печени
Даже после резекции печени остаётся высокий риск рецидива заболевания. Поэтому некоторые авторы считают, что единственным радикальным методом лечением рака печени при наличии цирроза является трансплантация [26] .
После внедрения трансплантации печени в качестве оптимального метода лечения активного (декомпенсированного) цирроза печени, её стали рассматривать как вариант лечения неоперабельного рака печени, но после операции часто стали возникать ранние рецидивы. Mazzaferro и другие исследователи провели анализ пациентов, перенёсших пересадку печени по поводу цирроза класса B и C с единичным опухолевым узлом ≤ 5 см или тремя очагами с максимальным диаметром ≤ 3 см. 4-летняя выживаемость у данных пациентов превысила 85 %, безрецидивная — 92 % [18] . Эти признаки были приняты в качестве критериев отбора пациентов для трансплантации печени в случае рака, однако это исследование было небольшим (48 пациентов) и ни одна опухоль не имела сосудистой инвазии.
В дальнейшем после наблюдения 70 пациентов с раком и циррозом печени, которым была выполнена трансплантация в Калифорнийском университете в Сан-Франциско, были приняты другие критерии: наличие одиночной опухоли < 6,5 см или три образования с наибольшим измерением ≤ 4,5 см и общим диаметром опухоли ≤ 8 см. Применение данных критериев позволило достичь 5-летней выживаемости в 72,4 % случаев [8] .
Сейчас существует множество критериев для трансплантации печени. Большинство включают разнообразные маркеры, такие как АФП, PIVKA и др.
Оценить прогноз продолжительности жизни после трансплантации печени можно с помощью специальных калькуляторов. Самый знаменитый из них — The Metroticket Project от основателя Миланских критериев Mazzaferro. Продолжительность жизни высчитывается на основании данных АФП, количества узлов и максимального размере узла. Ознакомиться с ним можно на официальном сайте проекта Metroticket [19] .
Черескожная инъекция этанола
Введение этанола в опухоль вызывает обезвоживание клеток, некроз и тромбоз сосудов, приводя к гибели опухолевых клеток. Некоторые исследования показали такую же выживаемость пациентов, как после резекции печени для очень мелких опухолей. Однако рецидив рака в течение двух лет при данном лечении составляет 50 %. Большая часть рецидивов — новые поражения в отдалённых сегментах печени. Рандомизированные исследования показали, что данное лечение подходит для опухолей ≤ 2 см и вызывает меньше побочных эффектов, чем другие абляционные методы лечения [8] .
Радиочастотная абляция
Данный метод разрушения опухоли предполагает использование высокой температуры. Под контролем УЗИ или КТ в опухоль вводят специальную иглу-электрод с неизолированным наконечником. Под воздействием высокочастотного переменного тока наконечник нагревается и приводит к «сухому» некрозу ткани вокруг него.
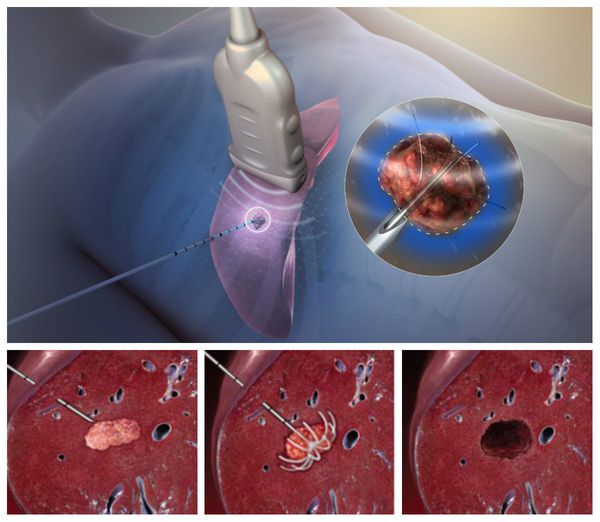
Радиочастотную абляцию можно выполнять чрескожно, лапароскопически (через прокол) или через открытый разрез. Наиболее эффективна при опухолях < 3 см в диаметре.
Ранний рецидив после разрушения опухоли связан с большим размером опухоли, её низкой дифференцировкой, поздней стадией заболевания, повышенным АФП и наличием хронического гепатита.
При расположении опухоли рядом с желчными протоками радиочастотная абляция может быть небезопасной, т. к. возникает высокий риск образования желчного свища. А если рядом расположены крупные сосуды, то эффективность такого лечения снижается: сосуд действует как теплоотвод и уменьшает температуру в рабочей зоне.
Доктор Mazzaferro заметил, что среди группы пациентов с опухолью, которым была выполнена радиочастотная абляция с последующей трансплантацией печени, у 45 % имелись признаки остаточного рака печени в удалённой части. Поэтому при возможности выполнить резекцию печени и абляцию следует выбрать резекцию. Однако при лечении пациентов с опухолью малых размеров (< 3 см), со сложной локализацией опухоли и при наличии цирроза печени предпочтительнее выполнить абляцию, т. к. она сопряжена с меньшими послеоперационными рисками.
Для пациентов, которые не являются кандидатами на резекцию, а также у которых снова возникла опухоль, абляция является методом выбора и может привести к длительной ремиссии [8] .
Транскатетерная артериальная эмболизация и трансартериальная химиоэмболизация
Транскатетерная артериальная эмболизация (ТАЭ) заключается в перекрытии (окклюзии) ветви печёночной артерии, питающей опухоль, а трансартериальная химиоэмболизация (ТАХЕ) представляет собой комбинацию окклюзии артерии и введения внутрь артерии химиопрепарата, чаще всего доксорубицина. Химиопрепараты могут вводиться до эмболизации или вместе с желатиновыми губками, которые используются для эмболизации [31] .
ТАХЕ позволяет увеличить продолжительность жизни у пациентов с неоперабельным раком [10] . Данная терапия является стандартной для пациентов, которым не показана резекция, трансплантация или абляция. Кроме того, ТАХЕ можно использовать в комбинации с радиочастотной абляцией и резекцией [15] [25] .
Вероятность осложнений после ТАХЕ достигает 23 %, особенно у пациентов с опухолью > 10 см в диаметре. После операции отмечается лихорадка, тошнота, боль в правом подреберье. Серьёзные осложнения, такие как фатальный некроз печени и печёночная недостаточность, встречаются редко. ТАХЕ обычно противопоказана пациентам с асцитом [16] .
Химиотерапия и иммунотерапия
Системная химиотерапия обладает малой активностью в отношении рака печени. Она проводится с использованием одного из следующих препаратов: 5-фторурацил (5-FU), доксорубицин, цисплатин, винбластин, этопозид и митоксантрон. Она обеспечивает ответ на лечение в 15-20 % случаев. Этот ответ, как правило, временный. Комбинированная химиотерапия не улучшает эти результаты. Наиболее активным препаратом является доксорубицин с общим уровнем ответа до 19 % [8] .
При лечении неоперабельного рака печени комбинацией химиотерапии (доксорубицина, 5-FU) с иммуномодулирующими средствами (альфа-интерферона) возникают токсические эффекты, например, миелосупрессия — понижение лейкоцитов и тромбоцитов в крови. Но несмотря на это, исследования показали её эффективность: опухоль уменьшается до размера, поддающегося резекции, увеличивается общая выживаемость [14] .
Недавнее исследование SHARP показало, что у пациентов со злокачественной опухолью печени и сохранённой функцией печени (класс А по Чайлд — Пью), применение сорафениба увеличивало 3-месячную выживаемость по сравнению с плацебо. Тем не менее, в проведённом III этапе исследования не обнаружили разницы в безрецидивной выживаемости после резекции или абляции рака печени при применении сорафениба или плацебо (в среднем 33,3 против 33,7 месяцев) [8] .
Сейчас активно ведутся исследования иммунотерапии при раке печени (атезолизумаб, бевацизумаб и др.). В ряде случаев они значительно уменьшили размер опухоли.
Радиационная терапия
Безопасная доза для печени составляет 30 Гр. Более высокие дозы вызывают лучевой гепатит и печёночную недостаточность. Поэтому лучевую терапию раньше применяли редко. Сейчас она является наиболее перспективной для пациентов с неоперабельными опухолями в воротах печени, расположенными рядом с портальной веной или нижней полой веной, которым не показана радиочастотная абляция.
Для введения высоких доз в центр опухоли используется специальное оборудование, которое позволяет учитывать дыхательные движения, что уменьшает риск повреждения соседних органов.
Радиоэмболизация с помощью меченых микросфер с изотопом иттрием-90 (Y90) обладает преимуществом по сравнению с внешним пучком излучения: у этого метода более высокая доставка к опухоли и доза облучения. Методика аналогична ТАХЕ, только в опухолевые артериальные сосуды доставляются радиомеченые частицы — сферы размером 25 мкм. Испускаемое излучение проникает примерно на 10 мм, доза излучения составляет 150 Гр [5] .
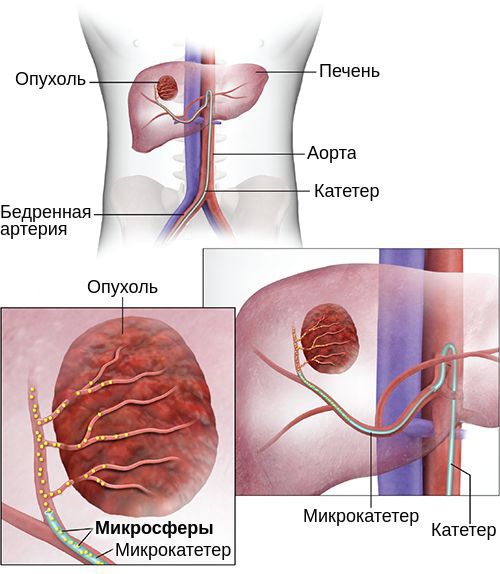
В исследованиях показано, что у пациентов, которым выполнена радиоэмболизация Y90, более длительный безрецидивный период (> 26 месяцев) по сравнению с теми, кому выполнена ТАХЕ (6,8 месяцев), однако в выживаемости разницы нет [27] . Радиоэмболизация может быть использована как мост к трансплантации печени.
В недавних исследованиях было продемонстрирована возможность высоких доз гипофракционированной лучевой терапии. У 91 пациента с неоперабельным раком печени или внутрипечёночной холангиокарциномой этот метод лечения в 94,8 % случаев приостановил прогрессирование опухоли. 2-годичная выживаемость составила 63,2 % [11] .
Как выбрать метод лечения
Выбор подходящего лечения напрямую зависит от распространённости онкологического процесса и выраженности печёночной недостаточности.
Пациенты с нормально работающей печенью или с циррозом на начальной стадии являются оптимальными кандидатами для выполнения резекции печени. Перед выполнением резекции нужно рассчитать остаточный объём печёночной паренхимы. Если объёма недостаточно, целесообразно рассмотреть вопрос о выполнении двухэтапной резекции [17] .
Пациентам с циррозом печени класса В рекомендована нерасширенная резекция печени, так как расширенная сопряжена с высокими послеоперационными рисками.
Пациентам с гепатоцелюллярной карциномой в пределах Миланских критериев при циррозе печени класса В или С целесообразно выполнить трансплантацию печени.
При неоперабельном раке необходимо рассмотреть вопрос о нерезекционной локорегиональной терапии, которая позволит увеличить продолжительность жизни и в некоторых случаях дождаться органа для трансплантации.
