Симптомы, диагностика и лечение эностоза бедренной кости
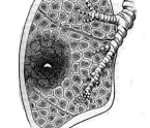
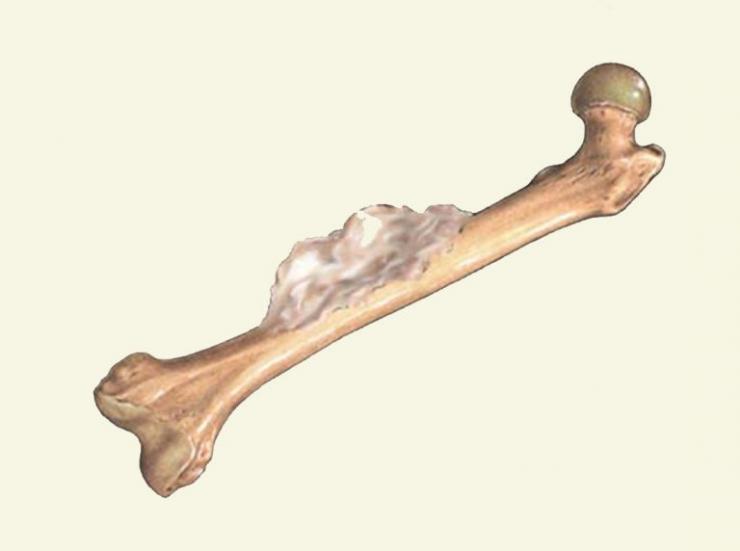
Эностозом называется доброкачественное новообразование, состоящее из пластинчатой костной ткани с развитой системой гаверсовых каналов. Узел связан с кортикальным слоем, выступает в мозговой канал, может достигать 20 мм в диаметре, реже разрастается до 5 см. Уплотнение бывает единичным, но возможно формирование множественных патологических участков. Эностоз бедренной кости чаще всего протекает бессимптомно, диагностируется при нарушениях минерального обмена, после механических травм, на фоне онкологических опухолей и других недугов скелета.
Особенности патологии

Узелки образуются преимущественно у детей и молодых пациентов до 35 лет. Характерные структурные изменения могут происходить в позвоночнике, бедренной, подвздошной кости и фалангах пальцев. Отличительным признаком заболевания является наличие спикул вокруг эностоза, которые по внешнему виду напоминают шипы, произрастающие из внешнего слоя костной ткани. Патологические уплотнения имеют систему гаверсовых каналов, через которые проходят нервные окончания и мелкие кровеносные сосуды.
В зависимости от того, какой отдел кости вовлечен в патологический процесс, различают:
- губчатую, мозговидную или компактную остеому;
- очаговый остеосклероз.
Во время образования островков происходит увеличение плотности участка бедренной кости за счет утолщения перегородок, склерозирования эндооста. При множественном эностозе узлами может заполняться вся внутренняя полость кости (остеопойкилоз), наблюдается облитерация костномозгового канала.
Причины развития
Заболевание имеет генетическую предрасположенность: нередко выясняется, что близкие родственники пациента страдали подобными недугами. Доброкачественные уплотнения могут формироваться при длительной интоксикации организма: при работе на химическом производстве, контакте с вредными веществами и т.п.
Основные причины эностоза бедренной кости:
- мраморная болезнь;
- нарушение обменных процессов;
- сифилитические гуммы;
- повышенная нагрузка на нижние конечности;
- остеогенная саркома;
- хронический остеомиелит;
- туберкулез костей;
- гормональный дисбаланс;
- механические травмы;
- врожденные аномалии развития скелета;
- хронические заболевания соединительной ткани.
Эностоз в большинстве случаев протекает бессимптомно, определяется при проведении рентгенологического исследования, КТ. Редко образование узелков в бедренной кости вызывает появление болезненных ощущений, хромоты.
Из-за отсутствия выраженных симптомов патология протекает в хронической, прогрессирующей форме.
Формирование островков обычно наблюдается на месте сросшегося перелома, при других болезнях костей и может указывать на тяжелую стадию патологии. Поэтому пациентам рекомендуется пройти тщательное обследование.
Сложности диагностики

Для постановки правильного диагноза врач направляет больного на рентген тазобедренной области. Это позволяет точно определить локализацию эностоза, форму и контур новообразования, наличие шипов, степень сужения костной полости.
Доброкачественные узлы должны иметь четкие края и однородную структуру. При размытых контурах возникает подозрение на остеогенную саркому, обструкция мозгового канала может являться признаком запущенного остеомиелита или мраморной болезни. Многоочаговый характер патологии диагностируется при остеопойколии (губчатая остеома).
У маленьких детей симптомы эностоза могут обнаруживаться при врожденных генетических заболеваниях: дизостеосклерозе, пикнодизостозе. Младенцы отстают в развитии, у них наблюдается деформация скелета, зубов, возникают параличи, патологические переломы.
Эностоз дифференцируют с онкологическими метастазами, раковыми опухолями, асептическим некрозом, склерозирующим остеомиелитом, хроническим абсцессом Броди. Дополнительно может быть проведена компьютерная томография, магнитно-резонансная терапия. Инструментальные исследования также назначаются для контроля динамики терапии. При невыясненном генезе и бессимптомном течении заболевание расценивают как особенность анатомического строения, а не в качестве патологического процесса. При постановке диагноза врач учитывает имеющиеся клинические симптомы и результаты проведенных исследований.
Методы лечения эностоза

Если патология имеет небольшие размеры, не вызывает сужения полости костей, болевого синдрома, нарушения функционирования костного мозга, специфического лечения не требуется. Пациент должен находиться на учете у врача и периодически проходить обследование.
При крупных островках, быстром росте новообразования выполняют удаление нароста. Эностоз иссекают в пределах здоровых тканей, чтобы избежать развития рецидива. В постоперационный период проводится медикаментозная терапия.
Во время лечения особенное внимание уделяется первичной причине образования уплотнений в бедренной кости. Без устранения провоцирующего фактора хирургическое вмешательство не даст желаемых результатов.
Единичные или множественные эностозы формируются при сопутствующих заболеваниях скелета, нарушении минерального обмена, после воспалительного процесса и механических травм бедренной кости. Заболевание не имеет выраженных симптомов, обнаруживается чаще всего случайно во время проведения рентгена. Если островки не доставляют человеку дискомфорта, не нарушают нормального функционирования костного мозга, специфического лечения не требуется. Удаляют доброкачественное новообразование только при обструкции внутренней полости костей и крупном диаметре.
Эностоз

- Головная боль
- Гормональные расстройства
- Нарушение памяти
- Повышенное внутричерепное давление
- Эпилептические припадки
Эностоз — узелковая доброкачественная опухоль небольших размеров, для которой характерно прорастание внутрь костной ткани или в костные полости. Местом локализации может быть бедренная или подвздошная кость, кисти, ребра, кости таза, позвоночник. Второе название заболевания — остеома. Размер очага может колебаться от 2 до 20 мм, реже — до 50 мм. Растет очень медленно.
- Этиология
- Классификация
- Симптоматика
- Диагностика
- Лечение
- Возможные осложнения
Заболевание чаще выявляется у детей, реже — у взрослых до 35 лет. Диагностируется после проведения соответствующих процедур: рентгенологического исследования, магнитно-резонансной томографии, компьютерной томографии.
Терапевтические мероприятия будут зависеть от симптоматических проявлений патологии. Если опухоль увеличивается быстро и доставляет дискомфорт, назначают операцию. Прогноз положительный.
Этиология
Эностоз у человека появляется по разным причинам, основная — генетическая предрасположенность. Если у родителей диагностировалась патология, в 50 % случаев у их ребенка возникнет опухоль.
Эностоз бедренной кости появляется из-за влияния определенных факторов:
- перенапряжение нижних конечностей из-за высоких физических нагрузок;
- нарушение кальциевого обмена;
- всевозможные травмы и их последствия;
- системные патологии;
- врожденный остеосклероз;
- поражение костной ткани из-за сифилиса или остеогенной саркомы.
Дополнительные причины появления остеомы:
- воспалительные болезни костей и окружающих тканей;
- переломы, гематомы;
- туберкулез;
- другие опухоли;
- переохлаждение;
- хроническая интоксикация организма — из-за работы на вредных производствах без соблюдения правил безопасности.
Остеомы относятся к доброкачественным образованиям единичной или множественной локализации. Рост очень медленный, очаг не перерождается в рак. Опухоль для развития использует высокодифференцированную костную ткань, которая окружена стикулами (шипы в виде каемки со щеткой, растущей из внешнего слоя кости).
Классификация
Классифицировать заболевание можно по месту расположения, происхождению и форме. Эностоз может появиться в любой кости скелета, чаще всего патология встречается:
- в позвоночнике;
- в бедренных костях;
- в подвздошной кости;
- в лицевой части и в придаточных пазухах носа;
- в черепе.
Реже опухоль локализуется в ребрах и костях в области таза.
Остеофиты могут быть внутренними и наружными:
- Эностозы. Внутренняя форма опухоли. Растут в костномозговой канал, бывают единичные и множественные образования. Чаще не имеют симптоматических проявлений.
- Экзостозы — наружные остеомы, растут на поверхности кости. Излюбленные места локализации: лицевые кости, кости черепа и таза. Может протекать без явных признаков, а может вызывать косметический дефект или сдавливать окружающие органы.
Эностоз позвоночника имеет следующую классификацию:
- твердая форма — образование плотной, костной консистенции;
- губчатая форма — с пористой, мягкой структурой;
- мозговая форма — в костно-полостных опухолях наблюдается содержание мозговидного вещества;
- смешанная разновидность — в состав попадают все три вида.
При бессимптомном течении заболевания и медленном росте остеомы специалисты советуют принимать тактику выжидания и контроля.
Симптоматика
Клиническая симптоматика заболевания зависит от месторасположения. Эностоз на внутренней стороне костей черепа способен вызывать проблемы с памятью, сильные головные боли, повышение внутричерепного давления. Это одна из причин эпилептических приступов и гормональных сбоев.
Эностозы кистей могут провоцировать болезненные ощущения, но чаще симптоматика отсутствует.
Диагностика

Эностозы костей позвоночника можно обнаружить случайно, во время проведения обследования пациента по поводу другого заболевания. Патологию можно выявить с помощью таких процедур:
- рентгенологическое исследование — на снимке будет видна аномалия;
- компьютерная томография — позволяет более тщательно рассмотреть структуру остеомы и определить вид очага;
- магнитно-резонансная томография — дает возможность определить форму, состав и структуру новообразования.
В процессе обследования доброкачественные узлы имеют четкий контур и однородную структуру. Если очертания размыты, возникают подозрения относительно остеогенной саркомы, остеомиелита или мраморной болезни.
Сложно обнаружить эностоз подвздошной кости.
После диагностических процедур врач осуществляет дифференциацию от похожих заболеваний: склерозирующего остеомиелита, асептического некроза или метастазов.
Лечение
Эностоз, который вызван патологией, лечится в зависимости от вида основного заболевания.
Если опухоль растет медленно без отрицательной симптоматики, терапевтические мероприятия отсутствуют. Пациент проходит обязательные ежегодные проверки, чтобы фиксировать динамику увеличения новообразования.
Быстрый рост узлов и болезненность в месте локализации — тревожные звоночки, показывающие, что очаг требует хирургического вмешательства. Операция включает такие этапы:
- подготовка пациента к оперативному вмешательству;
- проведение процедуры обезболивания и наркоза;
- образовавшиеся узлы иссекают, после чего рана зашивается.
Больной проходит послеоперационную реабилитацию с использованием медикаментозных препаратов: обезболивающих, противовоспалительных.
Во время восстановления пациенту предоставляются врачебные рекомендации, которые включают отмену усиленных физических упражнений (силовых тренировок, активной гимнастики), предупреждение переохлаждения, своевременное лечение инфекций.
Возможные осложнения
Эностоз не перерождается в злокачественную форму. Единственным осложнением могут быть болезненные ощущения, вызывающие хромоту или головные боли — в таком случае проводится операция. В процессе хирургического вмешательства существует риск возникновения кровотечения, воспаления или инфицирования.
Лучшая профилактика болезни — соблюдение врачебных рекомендаций.
Эностоз бедренной кости: классификация и симптоматика, болезненность и парестезия, методы лечения и реабилитации пациента, подготовка и проведение операции
Бедренная кость — это самая длинная и прочная кость человеческого тела. Чтобы произошел ее перелом, необходимо воздействие достаточно высокой силы. Одной из таких причин может быть, например, автомобильная авария.
Длинная прямая часть бедренной кости называется диафизом. Перелом может происходить на любом его участке. Такие переломы практически всегда требуют хирургического лечения.
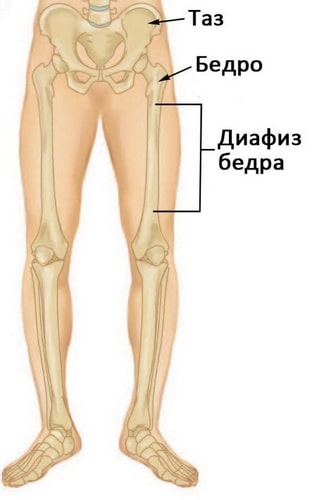
Диафизом называется длинная часть бедренной кости между тазобедренным и коленным суставами.
В зависимости от энергии травмы характер переломов бедренной кости может варьировать в значительной степени. Фрагменты могут сохранять свое нормальное положение (стабильные переломы) или значительно смещаться (переломы со смещением). Кожные покровы в области перелома могут быть интактными (закрытый перелом) или могут быть повреждены, и перелом может сообщаться с внешней средой (открытый перелом).
Доктора называют переломы в соответствии с различными классификационными системами. Переломы бедра классифицируются в зависимости от:
- Локализации перелома (диафиз бедра делится на трети — дистальную, среднюю и проксимальную)
- Характера перелома (линия перелома может быть расположена по-разному: поперечно, косо и т.д.)
- Повреждения кожи и мягких тканей в области перелома.
Наиболее распространенные типы переломов диафиза бедра:
Поперечный перелом. При этом переломе линия проходит горизонтально поперек длинной оси бедра.
Косой перелом. Линия перелома расположена под углом к оси бедра.
Спиральный перелом. Линия перелома располагается по спирали, как бы окружая диафиз бедра. Механизмом таких переломов является скручивание вдоль длинной оси бедра.
Оскольчатый перелом. При таких переломах образуется три и более костных фрагментов. В большинстве случаев число костных фрагментов пропорционально силе травматического воздействия, вызвавшего перелом.
Открытый перелом. В таких случаях костный фрагмент может перфорировать кожу либо в области перелома имеется открытая рана, сообщающаяся с зоной перелома. Открытые переломы нередко характеризуются более значительным повреждением окружающих мышц, сухожилий и связок. Эти переломы отличаются наиболее высоким риском осложнений, особенно инфекционных, и обычно заживают дольше обычного.
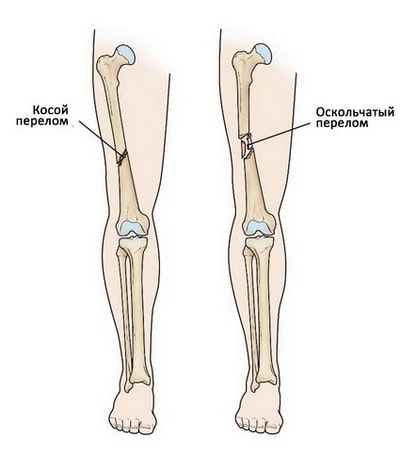
(Слева) При косом переломе линия перелома расположена под углом к оси бедра. (Справа) При оскольчатом переломе образуется три и более костных фрагментов.
Переломы бедренной кости у лиц молодого возраста нередко являются результатом какого-либо высокоэнергетического воздействия. Наиболее частой причиной переломов диафиза бедра являются автомобильные аварии. Другими распространенными причинами являются столкновение пешехода с движущимся транспортным средством и падение с высоты.
Низкоэнергетические травмы, например, падение с высоты собственного роста, могут быть причиной перелома диафиза бедра у пожилых людей с низким качеством костной ткани.
Перелом диафиза бедра обычно сразу приводит к появлению выраженной боли в соответствующей области. Пострадавший утрачивает способность опираться на травмированную ногу, бедро может выглядеть деформированным — оно может быть короче и принимать нехарактерное положение.
Анамнез и физикальное обследование
Доктор должен знать обстоятельства полученной вами травмы. Например, если травма произошла в результате автомобильной аварии, важной будет информация о том, с какой скоростью вы ехали, были вы водителем или пассажиром, были ли пристегнуты, сработали ли подушки безопасности. Эта информация поможет доктору оценить энергию травмы и наличие возможных сопутствующих повреждений.
Важно, чтобы доктор знал об имеющихся у вас сопутствующих заболеваниях — гипертонии, сахарном диабете, астме или аллергии. Также доктор спросит вас, курите ли вы или принимаете какие-либо лекарственные препараты.
Обсудив с вами характер травмы и анамнез, доктор выполнить тщательное физикальное обследование. При этом доктор оценит ваше общее состояние и затем состояние травмированной конечности. При этом доктор обратит внимание на такие детали, как:
- Видимая деформация конечности (необычный угол, ротация или укорочение конечности)
- Повреждение кожных покровов
- Кровоизлияния
- Перфорация костными фрагментами кожи
После визуального осмотра доктор пропальпирует бедро, голень и стопу не предмет возможных патологических изменений, напряжения кожи и мышц в области перелома. Также доктор оценит характер пульса на стопе. Если вы находитесь в сознании, доктор оценит чувствительность и движения в голени и стопе.
Лучевые методы исследования
Лучевые методы исследования позволяют доктору получить более подробную информацию о вашей травме.
Рентгенография. Это наиболее часто используемый метод диагностики переломов костей. Он позволяет не только увидеть перелом, но и охарактеризовать его тип и локализацию.
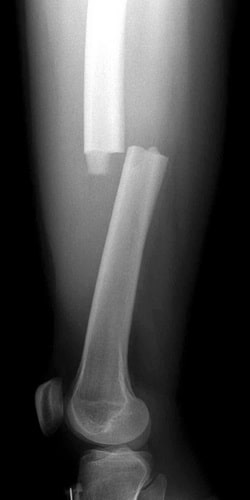
На данной рентгенограмме представлен поперечный перелом бедра.
Компьютерная томография. Если доктору необходима более подробная информация о характере перелома, чем представлена на рентгенограмме, доктор может назначить КТ. Иногда линия перелома очень тонкая и практически не видна на рентгенограммах. КТ позволяет более четко визуализировать такие переломы.
Консервативное лечение
Большинство переломов диафиза бедра требуют хирургического лечения и редко когда их можно лечить консервативно. Так, методом гипсовой иммобилизации иногда лечат переломы бедра у детей раннего возраста.
Хирургическое лечение
Сроки операции. Большинство переломов бедра лучше оперировать в первые 24-48 часов после травмы. Иногда операция откладывается в связи с наличием жизнеугрожающих состояний или необходимости стабилизации состояния пациента. Для снижения риска инфекции при открытых переломах пациентам сразу после госпитализации назначаются антибиотики. Во время операции выполняется обработка открытых ран, тканей и костных фрагментов от загрязнения.
На период ожидания между поступлением в стационар и операцией доктор может временно зафиксировать вашу ногу гипсом или с помощью скелетного вытяжения. Это позволяет сохранить более или менее оптимальное положение фрагментов и длину конечности.
Скелетное вытяжение — это система блоков и грузов, с помощью которых костные фрагменты удерживаются в одном положении. Оно позволяет не только добиться правильного положения фрагментов, но и купировать болевой синдром.
Наружная фиксация. При такой операции в бедренную кость выше и ниже места перелома вводятся металлические спицы или стержни, которые фиксируются к аппарату наружной фиксации. Это позволяет удержать фрагменты в правильном положении.
Наружная фиксация чаще всего используется в качестве метода временной стабилизации перелома у пациентов с множественными повреждениями, состояние которых не позволяет выполнить более травматичную операцию внутренней фиксации перелома. Второй этап в таких случаях выполняется после стабилизации состояния пациента. В некоторых случаях наружный фиксатор оставляется до полного заживления перелома, однако бывает такое нечасто.
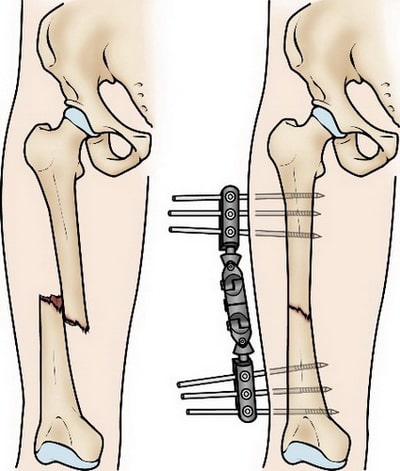
Наружная фиксация обычно используется для временной стабилизации перелома при значительных повреждениях кожи и мышц.
Интрамедуллярный остеосинтез. На сегодняшний день это наиболее часто применяемый метод внутренней фиксации переломов диафиза бедра. При этом используются специальные металлические стержни, которые вводятся в костномозговой канал бедренной кости. Стержень проходит через зону перелома и удерживает фрагменты в правильном положении.
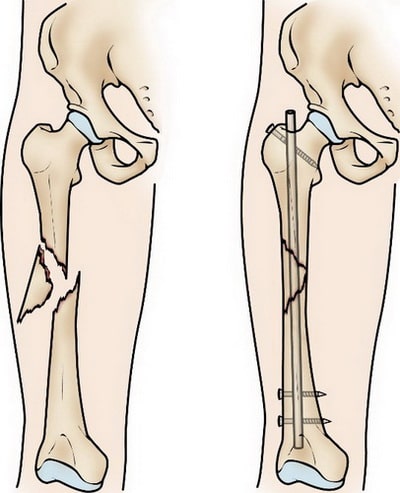
Интрамедуллярный остеосинтез обеспечивает прочную и стабильную фиксацию перелома.
Интрамедуллярный стержень вводится в костномозговой канал со стороны тазобедренного или коленного сустава. Выше и ниже места перелома стержень блокируется винтами для исключения подвижности в области перелома.
Интрамедуллярные стержни обычно изготавливаются из титана. Они имеют различную длину и диаметр, подходящие для большинства бедренных костей.
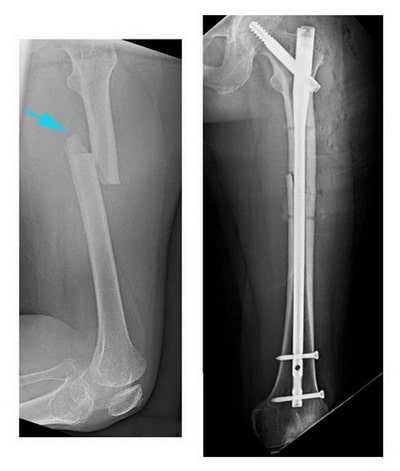
(Слева) На данной рентгенограмме представлен поперечный перелом бедренной кости. (Справа) Выполнена фиксация перелома интрамедуллярным стержнем.
Пластины и винты. При таких операциях сначала выполняется репозиция костных фрагментов, т.е. возвращение их в нормальное положение, после чего фрагменты фиксируются со стороны наружной поверхности кости металлической пластиной и винтами.
Этот метод используется тогда, когда интрамедуллярный остеосинтез невозможен, например, когда линия перелома распространяется на тазобедренный или коленный сустав.
Большинство переломов диафиза бедренной кости заживают в течение 3-6 месяцев. Иногда, например, при открытых или оскольчатых переломах, а также у курильщиков, это происходит дольше.
Купирование болевого синдрома
Боль после травмы или операции является естественным компонентом процесса заживления. Доктор и медицинские сестры сделают все необходимое, чтобы уменьшить выраженность болевого синдрома и сделать ваше восстановление более комфортным.
Для купирования болевого синдрома после травмы или операции обычно используются различные лекарственные препараты. Это парацетамол, нестероидные противовоспалительные препараты, мышечные релаксанты, опиоды и препараты для местного применения. С тем, чтобы оптимизировать обезболивающий эффект и снизить потребность пациента в наркотических анальгетиках, эти препараты нередко используются в комбинации друг с другом. Некоторые из этих препаратов могут иметь побочные эффекты, влияющие на способность водить автомобиль или заниматься другими видами деятельности. Доктор обязательно расскажет о возможных побочных эффектах назначенных вам препаратов.
Нагрузка
Многие доктора рекомендуют максимально рано начинать движения в суставах оперированной конечности, а вот нагружать ногу при ходьбе нужно только так и только тогда, как и когда разрешит ваш лечащий врач.
В некоторых случаях практически полная нагрузка допускается сразу же после операции, однако иногда это возможно только после появления первых признаков сращения перелома. Поэтому рекомендуем четко соблюдать все инструкции вашего лечащего врача.
При ходьбе какое-то время вам придется пользоваться костылями или ходунками.
Физиотерапия
После операции мышцы в области перелома скорее всего окажутся значительно ослабленными, поэтому в процессе реабилитации очень важны упражнения, способствующие восстановлению силы мышц. Физиотерапия позволит восстановить нормальную силу мышц и подвижность суставов. Также она поможет вам справиться с послеоперационными болевыми ощущениями.
Физиотерапевт скорее всего начнет с вами заниматься пока вы еще находитесь в стационаре. Также он научит вас, как правильно пользоваться костылями или ходунками.
Осложнения переломов диафиза бедра
Переломы диафиза бедра сами по себе могут сопровождаться различными осложнениями.
- Костные фрагменты при переломах нередко имеют острые концы, которые могут повредить сосуды и нервы, хотя встречается такое относительно редко.
- Еще одним осложнением перелома может быть острый компартмент-синдром. Этот синдром развивается, когда давление в тканях превышает критический уровень, препятствующий нормальному кровоснабжению нервов и мышц. Если быстро не снизить это давление, возможны катастрофические последствия. Это неотложное состояние, требующее хирургического лечения. Операция заключается в рассечении стенок мышечных футляров, за счет чего добиваются снижения внутритканевого давления.
- Открытые переломы характеризуются наличием сообщения между зоной перелома и внешней средой. Даже при адекватной хирургической обработке таких переломов возможно инфицирование кости. Костные инфекции трудно поддаются лечению и нередко требуют многочисленных операций и длительного приема антибиотиков.
- Иногда переломы диафиза бедра сопровождаются повреждением связок в области коленного сустава. Если после операции вас беспокоит боль в коленном суставе, поговорите об этом со своим доктором.
Осложнения операции
В дополнение к общехирургическим рискам, включающим кровопотерю и риски анестезии, осложнения операции включают:
- Инфекции
- Травмы сосудов и нервов
- Тромбозы вен
- Жировую эмболию (попадание частичек костного мозга в общий кровоток и далее в легкие, такое осложнение перелома не обязательно может быть связано с операцией)
- Фиксацию фрагментов в порочном положении или невозможность добиться правильного их положения
- Замедление консолидации фрагментов или формирование ложного сустава (когда перелом срастается медленней обычного или не срастается вовсе)
- Дискомфортные ощущения в области стоящих металлоконструкций (иногда винты или стержень могут раздражать расположенные над ними мышцы и сухожилия)
В нашей клинике мы можем предложить Вам специально разработанные металлоконструкции для фиксации переломов бедренной кости, изготовленные из различных материалов, а также подобрать наиболее подходящий в Вашем конкретном случае. Результат операции в большой степени зависит не только от качества импланта, но и от навыка и опыта хирурга. Специалисты нашей клиники имеет опыт лечения нескольких сотен переломов данной локализации в течении более 10 лет.
Мы применяем только минимально инвазивные методики операций на бедре. Пациенты, которым выполнялась операция в условиях нашей клиники, возвращаются к двигательной активности уже на следующий день после операции.
Видео о нашей клинике травматологии и ортопедии
Остеома бедренной кости: общеклинические особенности и лечебная тактика
Остеома бедренной кости представляет собой сформированную зрелую опухоль, сходную по структуре с костной тканью. Заболеванию подвержены дети и подростки. Чаще опухоль обнаруживают случайно, обследуя пациента по другому поводу. Сама по себе остеома не представляет прямой онкологической угрозы, не становится причиной переломов и вывихов бедренной головки. Однако растущая опухоль деформирует структуру кости, изменяет рельеф и нарушает функцию суставного сочленения. В 90% случаев при крупных бедренных остеомах проводят хирургическое удаление.
Остеома бедренной кости – что это такое?

Остеома тазобедренного сустава — доброкачественное медленно растущее новообразование из группы остеогенных опухолей. Остеомы близки по морфологии к структуре поражённой кости, поэтому так сложно диагностируются на зачаточной стадии. Очень похожими на остеомы являются остеогенные фибромы или фиброзные дисплазии. Патология наиболее часто встречается в период активной регенерации костной ткани у детей и подростков. Распространённость в популяции едва достигает 1%.
Клиницисты до сих пор спорят по поводу причин возникновения остеогенных опухолей.
Наиболее близкими теориями является:
- травматический фактор,
- внутриутробные пороки плода,
- воспаление костной ткани.
Классификация
Остеоматозные образования бедренной кости классифицируется по виду, локализации и структурным особенностям. Общая классификация позволяет расширить клиническую картину заболевания, сориентироваться в методе лечения.
По виду
Остеогенная опухоль классифицируется на три основных типа:
- Компактные или твёрдые — расположены параллельно поверхности кости, состоят из концентрических пластинок, по плотности напоминают слоновую кость;
- Губчатые — структура состоит из пористой ткани, к ним же относится и остеоид-остеома бедренной кости;
- Мозговые — образуют большие полости, заполненные мозговым веществом.
В бедренной кости могут встречаться комбинированные новообразования, имеющие неоднородную структуру, сочетание твёрдых и мягких компонентов.
По структуре

По морфологической структуре и строение выделяют два основных типа опухоли:
- гиперпластические;
- гетеропластические.
Гиперпластические опухоли развиваются из костной ткани.
К гиперпластическим остеогенным опухолям относят:
- остеофиты,
- эностозы,
- экзостозы,
- остеофиты.
При обширном распространении гиперпластических новообразований говорят о развитии гиперостоза. Основной причиной возникновения является наследственно-генетический фактор.
Гетеропластические состоят из соединительной ткани в местах прикрепления мышечных и сухожильных структур. Обычно страдают большеберцовая и бедренная кости, плечевые суставы.
По локализации
По отношению к поверхности кости выделяют:
- Центральную остеому — локализация в просвете трубчатых костей по направлению к костномозговому каналу;
- Периферическую опухоль — возникает на поверхности кости и растёт кнаружи, не внедряясь в основание.
Обратите внимание! Остеома бедра – редкое клиническое изменение костной ткани с медленным ростом. Даже при обнаружении опухоли у пациентов старше 50 лет, первые ростки заболевания возникают ещё в раннем детстве.
Данные об онкологической опасности остеогенных опухолей отсутствуют.
Симптомы

Течение костных опухолей почти всегда благоприятное, что обусловлено медленным развитием. При достижении определённых размеров, новообразование стабилизируется, не растёт.
В зависимости от локализации и размера остеомы пациенты могут жаловаться на различные симптомы, которые чаще указывают на иное заболевание. Например, при расположении крупной остеомы близ головки бедренной кости провоцируют нарушение подвижности, компрессии нервных корешков и снижение чувствительности нижней конечности.
Клинические проявления чаще связаны именно с компрессией опухолью нервно-сосудистых структур в области нижней трети бедра, крупных тазовых артерий, большеберцового нерва и бедренного нерва.
Болезненность и парестезия
Появление боли или незначительное онемение (постоянное или эпизодическое) возникает по мере роста новообразования, однако практически никогда не зависит от размеров остеомы. Боль немного стихает во время ходьбы или ночью, трудно купируется обезболивающими препаратами местного и перорального применения.
Болезненность становится всё интенсивнее, особенно при прилежании к крупным нервным структурам. Иногда при определённом положении сустава боль может выстреливать импульсами. Пациенты замечают частое онемение всей конечности.
Симптомы парестезии отмечаются следующими проявлениями:
- колющие мурашки на коже;
- покалывания;
- попеременное снижение чувствительности.
Важно! Дополнительно в очагах иннервации повышается местная температура, локализованное жжение. Прикосновение к коже приносит дискомфорт. Приятные ощущения приносит профессиональный массаж.
Деформации

Изменение рельефа кости связано с крупными опухолями или остеомами, локализованными в области сочленения бедра с тазовой костью. Клинически такие опухоли сопровождаются деформацией мягких тканей, их выпячиванием.
По типу течения напоминает деформирующий артрит, однако при пальпации выпячиваний отсутствует болезненность, кожные покровы не пигментированы. С годами такое выпячивание окостеневает, становится плотным.
Функциональные расстройства
Функциональные нарушения возникают при локализации остеогенных наростов на головке или шейке бедренной кости. По ходу формируется ступенчатое движение — в момент определённых движений амплитуда вращения конечности смещается, а обратное возвращение осуществляется через ступень, как бы против препятствия.
В момент смещения происходит трение остеомы о место сочленения бедра и тазовых костей. Остеома шейки бедра со временем приводит к истончению суставов и развитию остеоартрозов, артрозов, воспалению.
Если опухоль расположена рядом с крупными сухожилиями, то боли и другие неприятные ощущения возникают в момент сокращения. Ситуация обязывает больного особенно щадить ногу при ходьбе, вынужденно хромать. При длительном искажении походки развивается нейротрофическая недостаточность с последующей атрофией соединительной ткани.
Обратите внимание! При особой локализации опухоль ухудшает качество жизни пациента, приводит ко вторичным патологическим состояниям: воспалению, дегенерации костной ткани, нарушению подвижности сустава.
Диагностика

Диагностика остеомы заключается в дифференциации от других костных патологий с более серьёзным течением и прогнозом:
- остеомиелиты,
- саркомы,
- фибромы,
- дисплазии,
- остеохондромы.
Ключевое значение имеют инструментальные исследования:
- Рентген в двух проекциях — позволяет определить характер тканей внутри и за пределами кости (при незначительном размере рентген может быть неинформативным);
- Компьютерная диагностика — помогает уточнить точную локализацию, уровень однородности остеогенной опухоли вне зависимости от её размера;
- Магнитно-резонансная томография — определяет тип костного новообразования, изучает его многочисленные срезы;
- Сцинтиграфия — рентгенконтрастный метод с применением изотопов;
- Биопсия патологического очага — забор материала для изучения его морфоструктуры, определения склерозированных очагов.
Дополнительно проводят забор анализов крови для оценки электролитов, скорости оседания эритроцитов, содержания кальция в тканях.
Важно исключить воспаление костей скелета.
Лечение и реабилитация
При обнаружении остеогенных опухолей огромное значение в выборе тактики лечения играет течение болезни. Если заболевание не сопровождается характерными признаками, не отягчает качество жизни и не нарушает функциональность нижних конечностей, то возможна выжидательная тактика с периодическим наблюдением пациента.
Если же остеомы проявляются клинически, то требуется хирургическая операция. Никакие альтернативные неинвазивные методы лечения в данном случае неэффективны. Медикаментозная терапия носит исключительно симптоматический характер, а также применяется после хирургического вмешательства для предупреждения осложнений.
Важно! Показаниями к проведению операции являются изменение походки, косметический дефект, ухудшение функции сустава, крупные размеры опухоли.
Подготовка
Подготовка включает комплекс диагностических обследований и некоторых клинических тестов. За несколько суток до операции проводят консультацию с анестезиологом по поводу аллергии на медикаментозные препараты. Дополнительно назначают ЭКГ или ЭХОКГ, рентген грудной клетки.
При осложнённой истории болезни потребуются консультации некоторых профильных специалистов: нефрологов, урологов, кардиологов, пульмонологов и других.
Операция

Пациента располагают на операционном столе, фиксируют конечности, применяют общий наркоз.
Существует несколько способов удаления внутрикостных опухолей:
- Полостная операция. Традиционный метод, когда делается разрез кожи, подкожно-жировой клетчатки в области предполагаемой опухоли. Далее кость обнажается, просверливается несколько отверстий, после чего нарост удаляют долотом. В некоторых случаях удаляют кость целиком или её часть. При высверливании в пустоту вставляют титановую пластину. Если была удалена кость, то проводят её протезирование.
Радикальный метод применяют при крупных или множественных остеогенных опухолях, при значительном ухудшении состояния пациента за счёт остеомы. Полученные образцы отправляют для гистологического исследования. - Радиочастотная абляция. Щадящий метод удаления остеогенной опухоли, способный полностью разрушить изменённые клетки в пределах здоровых тканей. Специальный датчик вводят к очагу нароста, нагревают и удаляют новообразование. Метод достаточно дорогой, доступен не каждому медицинскому учреждению. Применяется при остеомах незначительного размера.
Операция обычно полностью решает проблему рецидивов — новые остеомы на месте удаления не появляются.
Вне зависимости от выбора метода, пациентам рекомендуется соблюдать все врачебные рекомендации во избежание вторичных осложнений.
Возможные осложнения
Постоперационные осложнения — появление вторичных симптомов, указывающих на присоединение инфекционно-воспалительных процессов, повреждение тканей и сосудисто-нервных структур.
При правильном проведении риски осложнений крайне низкие. Много зависит и от самого пациента — при соблюдении всех врачебных рекомендаций снижает риск вторичных осложнений.
Реабилитационный период после вмешательства длительный.
Нормальными считаются:
- тянущие боли в бедре, усиливающиеся при хождении;
- головные боли;
- отёчность и покраснение.
Рекомендации после вмешательства
После хирургического вмешательства рекомендуется соблюдать охранительный постельный режим. Для фиксации конечности и снижения нагрузки на большеберцовую кость носят специальные бандажи.
Дополнительными рекомендациями являются:
- Регулярная обработка раневой поверхности антисептиками;
- Исключение физической нагрузки, но сохранение подвижности сустава (ходьба по дому);
- Приём назначенных медицинских препаратов;
- Введение в рацион кальция, белка.
Общая продолжительность восстановления зависит от объёма операции. При полостном вмешательстве восстановление достигает 2-4 месяцев. При небольшом объёме — всего 21 день.
При обнаружении полипов эндометрия женщинам зачастую назначают гинекологическое выскабливание при полипе. Насколько безопасна и оправдана эта операция, мы рассказали в отдельной статье.
Как лечить папиллому у мужчин узнайте здесь. Затягивать с лечением ВПЧ категорически не рекомендуется.
Прогноз
Прогноз после иссечения остеомы бедренной кости всегда благоприятный. Если такое случается, то рецидив обычно вызван неполным удалением новообразования.
Что такое костный экзостоз (гиперпластическая остеогенная опухоль) подробнее в этом ролике:
Остеома бедра — остеогенная опухоль с прогрессирующим течением, может приводить к инвалидизации из-за нарушения иннервации конечностей, атрофии тканей, нейротрофическим нарушениям. При избыточной перегрузке сустава повышается риск развития артрозов, дегенерации тканей, нарушения подвижности.
О применении протеолитических ферментов читайте в этой нашей статье.
Записаться на приём к врачу вы можете непосредственно на нашем ресурсе.
Эностоз бедренной кости: лечение и особенности заболевания
Эностоз (ссылка на первую статью из файла) бедренной кости (от греч. «внутрикостные») – это опухолевидные разрастания костной ткани в форме небольших узелков, формирующихся в бедренной и большеберцовой кости человека. Размеры уплотнений обычно составляют от 2 до 20 мм, но в некоторых случаях диагностируются и более крупные разрастания, достигающие 50 мм. Узелки в большинстве случаев выявляются у пациентов в возрасте до 35 лет, в т. ч. – у детей.
Особенности эностоза бедренной кости
Очаговые разрастания могут быть как единичными, так и множественными. Если процесс распространенный, то развивается диффузное утолщение кортикального слоя и заполнение полости бедренной кости с облитерацией костномозгового канала.
 Небольшие образования состоят из нормальной костной ткани, что подтверждается при микроскопии образцов. Они имеют развитую систему гаверсовых каналов. Отличительной особенностью эностоза бедренной кости (впрочем, как и любой другой) является наличие вокруг опухолевых элементов своеобразной окантовки, напоминающей щетину. Она образована т. н. спикулами (шипами), состоящими из волокнистого или пластинчатого вещества (возможна и смешанная структура). Узелки связаны с наружным слоем пораженной кости.
Небольшие образования состоят из нормальной костной ткани, что подтверждается при микроскопии образцов. Они имеют развитую систему гаверсовых каналов. Отличительной особенностью эностоза бедренной кости (впрочем, как и любой другой) является наличие вокруг опухолевых элементов своеобразной окантовки, напоминающей щетину. Она образована т. н. спикулами (шипами), состоящими из волокнистого или пластинчатого вещества (возможна и смешанная структура). Узелки связаны с наружным слоем пораженной кости.
В зависимости от типа ткани, эностозы подразделяются на губчатые и компактные.
Обратите внимание: в некоторых источниках термином «эностоз» также обозначают очаговый остеосклероз.
Причины возникновения
Данные очаги в бедренной кости не развиваются спонтанно. В большинстве случаев эностозы являются симптомом костных патологий.
Одной из основных причин формирования этих доброкачественных новообразований (особенно – в детском возрасте) является семейная предрасположенность. При сборе семейного анамнеза выясняется, что почти у каждого второго пациента есть близкие родственники, у которых была диагностирована аналогичная патология.
К числу других распространенных причин эностоза бедренной кости относятся:
- чрезмерные нагрузки на нижние конечности;
- нарушения обмена кальция;
- травмы и посттравматические опухоли;
- системные патологии;
- врожденный остеосклероз (мраморная болезнь);
- остеогенная саркома;
- сифилитическое поражение костной ткани.
«Островки» могут формироваться на фоне хронической интоксикации организма. Они нередко выявляются у работников вредных производств, пренебрегающих средствами индивидуальной защиты.
Эностоз бедренной кости как симптом других заболеваний
Узелковые новообразования часто формируются на фоне серьезных поражений костной ткани. Специфика их строения позволяет установить причину появления.
Выявление губчатых узелков с многочисленными участками уплотнения чаще всего говорит о развитии остеопойкилии.
Такая редкая наследственная патология, как болезнь Альберса-Шенберга (мраморная болезнь), сопровождается образованием множественных очагов уплотнения с облитерацией костномозгового канала.
Если границы новообразований в бедренной кости размытые, а структура эностоза нечеткая, есть основания подозревать остеогенную саркому.
Бессимптомные эностозы неясного генеза могут рассматриваться не как патологический процесс, а в качестве «особого состояния» костной ткани.
Симптомы и методы диагностики
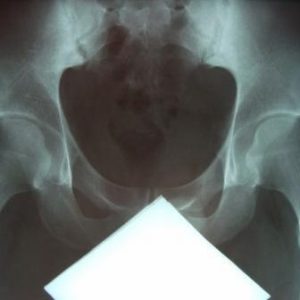 Как правило, появление этих доброкачественных образований не сопровождается никакими симптомами. «Костные островки» обычно выявляются совершенно случайно при рентгенографии по поводу другого заболевания или травмы. Только в редких случаях при формировании узелков пациент жалуется на боли в ноге.
Как правило, появление этих доброкачественных образований не сопровождается никакими симптомами. «Костные островки» обычно выявляются совершенно случайно при рентгенографии по поводу другого заболевания или травмы. Только в редких случаях при формировании узелков пациент жалуется на боли в ноге.
Необходима дифференциальная диагностика со склерозирующим остеомиелитом, асептическим некрозом участка кости и метастазами при раковых опухолях.
Лечение эностоза бедренной кости
Лечение эностоза бедренной кости обычно не проводится, поскольку эти опухолевидные образования не представляют опасности для пациента, и не вызывают дискомфорта. Рост узелков происходит очень медленно или не наблюдается вообще. При обнаружении патологии пациент должен находиться под наблюдением, чтобы врач имел возможность контролировать процесс в динамике.
Если появление «островков» сопровождается болями, или имеется тенденция к активному росту, требуется хирургическое вмешательство. В ходе операции участок патологически измененной кости «зачищают», удаляя новообразование с фрагментом здоровой пластины.
Плисов Владимир, медицинский обозреватель
20,138 просмотров всего, 10 просмотров сегодня