Пиодермия
Пиодермия, что это такое? Симптомы, причины и лечение
Пиодермия – дерматологическое заболевание, возникающее под воздействием гноеродных (пиогенных) бактерий. При различных формах пиодермии кожа покрывается гнойниками различного размера.
Высыпания, воспаление эпидермиса, краснота, зуд – результат деятельности патогенных микроорганизмов. Усиленное размножение стрептококков, стафилококков, грибов приводит к обширным поражениям кожных покровов.

Что это такое?
Пиодермия — это гнойничковые заболевания кожи, причиной которых являются гноеродные бактерии, главными из которых являются стафилококки и стрептококки, чуть реже — вульгарный протей и синегнойная палочка. Пиодермия чаще встречается в детском возрасте и у работников некоторых видов промышленности и сельского хозяйства.
Рост заболеваемости отмечается в осенне-зимний период — холодное и сырое время года. Влажный климат жарких стран является причиной большого количества больных с микозами и гнойничковыми заболеваниями кожи.
Причины возникновения
Ведущей причиной, вызывающей пиодермию, считается проникновение кокковых микробов в ткани волосяных фолликул, потовых и сальных желез с протоками, повреждений. Однако причины вторичных форм пиодермии, включая язвенные, гангренозные виды, до сих пор изучаются, поскольку в таких случаях обсеменение гноеродными агентами участков кожи — вторично, то есть, возникает уже после развития некой патологии.
Выделены ключевые факторы-провокаторы:
- наследственность;
- сдвиги в функционировании эндокринных органов («щитовидка», гипоталамус, гипофиз, надпочечники, половые железы), гормональные сбои;
- повреждения кожи (раны, уколы, ссадины, укусы, расчесы, ожоги);
- острое или долговременное снижение общего и местного иммунитета;
- кожные патологии, включая аллергозависимые дерматиты, клещевые поражения;
- сахарный диабет;
- занос гноеродной флоры при хирургических манипуляциях;
- повышенная чувствительность к аллергенам и реакция на пиококки;
- повышенная влажность, абсорбционная способность, щелочная реакция кожи;
- непереносимость определенных лекарств;
- частое переохлаждение или перегревание;
- расстройства неврологического характера и системы терморегуляции
- несоблюдение личной гигиены;
- периодическое травмирование кожи в определенных зонах;
- долговременные переживания и сильное физическое утомление;
- истощение, любые длительно текущие болезни;
- ожирение, расстройство обмена жиров и углеводов;
- загрязнение эпидермиса красками, керосином, растворителями, маслами, лаком, угольной пылью, бензином, цементом;
- сосудистые болезни, варикоз, тромбофлебит, расстройства кроветворения, желудочно-кишечные болезни;
- фокальные инфекции с воспалительным процессом в определенном органе или ткани, включая желудок, кишечник, носоглотку и область уха, репродуктивные органы.
Классификация
Основными микроорганизмами, вызывающими пиодермию, являются стрепто- (Streptococcus pyogenes) и стафилококки (Staphylococcus aureus). Процент заболеваний, вызванных другой микрофлорой (синегнойной или кишечной палочкой, псевдомонозной инфекцией, пневмококками и т.п.), очень невелик.
Поэтому основная классификация по характеру возбудителя разделяется на:
- стафилодермию — гнойное воспаление;
- стрептодермию — серозное воспаление;
- стрепто-стафилодермию — гнойно-серозное воспаление.
Кроме того, любая пиодермия различается по механизму возникновения:
- первичная — проявившаяся на здоровых кожных покровах;
- вторичная — ставшая осложнением других заболеваний (чаще всего сопровождающихся зудом).
Кроме того, пиодермию делят по глубине заражения. Поэтому общая классификация пиодермий выглядит таким образом:
- при поверхностной глубине заражения (импетиго стрептококковое, импетиго сифилидоподобное, импетиго буллезное, импетиго интертригинозное (щелевидное), импетиго кольцевидное, заеда стрептококковая, панариций поверхностный, стрептодермию сухую);
- при глубоком проникновении (целлюлит острый стрептококковый, эктиму вульгарную).
К стафилодермиям причисляют:
- при поверхностной глубине заражения (фолликулит поверхностный,остиофолликулит, угри обыкновенные, сикоз вульгарный, пузырчатку новорожденных эпидемическую);
- при глубоком проникновении (фолликулит глубокий, фурункул, фурункулез, карбункул, гидраденит).
К стрепто-стафилодермиям относят:
- при поверхностной глубине заражения (импетиго вульгарное);
- при глубоком проникновении (пиодермию язвенную хроническую, пиодермию шанкриформную).

Симптомы пиодермии, фото
Воспалительный процесс при пиодермии развивается в естественных порах кожного покрова — потовых или сальных проходах, волосяных фолликулах. В зависимости от вида микроорганизмов-возбудителей клиническая картина и симптоматика заболеваний слишком разнообразны.
Поэтому приведем основные симптомы пиодермии (см. фото):
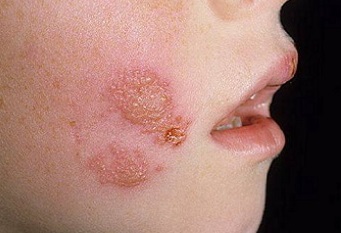
- Импетиго. Эта форма заболевания является достаточно распространенным. Его симптомы возникают внезапно с появления фликтен (водянистых, просовидных пузырьков), которые впоследствии преобразуются в желтоватые корочки и сильно чешутся. При слиянии корочек и стафилококковой инфекции корочки могут быть зеленоватого цвета. Последствия их разрешения бывают в виде шелушащихся пятен, плохо поддающихся загару. Наиболее часто поражается область лица и голова.
- Сикоз – хроническое рецидивирующее гнойное воспаление волосяных луковиц лица (усов и бороды). Болезнь связана с аллергизацией больного и нейроэндокринными нарушениями, часто с гипофункцией половых желез. Сначала в области губ и подбородка появляются мелкие гнойнички, затем их становится все больше. Вокруг возникает зона воспалительного инфильтрата с гнойными корками. Пиодермия лица течет длительно, упорно, с рецидивами.
- Остиофолликулит – воспаление устья волосяной луковицы. В отверстии фолликула появляется узелок величиной 2-3 мм, пронизанный волосом, вокруг имеется небольшая зона покраснения кожи. Затем пузырек подсыхает, образуется корочка, которая затем отпадает. Эти образования могут быть одиночными или множественными. Иногда заболевание носит рецидивирующий характер.
- Гидраденит – воспаление потовой железы. Возникает оно в подмышечной впадине, половых губах, перианальной зоне, в паху. Образуется крупный болезненный узел, который вскрывается с выделением гноя. Заболевание напоминает фурункул, но при нем не образуется гнойно-некротический стержень в центре опухоли.
- Фурункул – еще более распространенное поражение фолликула с гнойным расплавлением его и окружающих тканей. Начинается процесс с остифолликулита, но гнойнички сразу болезненны. Быстро формируется болезненный узел, достигающий размера грецкого ореха. Затем он вскрывается с выделением гноя, в центре можно увидеть гнойно-некротический стержень – омертвевший фолликул. После заживления остается рубец.
- Фолликулит – глубокое воспаление волосяного фолликула. Формируется возвышение розового цвета, в центре которого находится гнойничок, пронизанный волосом. Затем это образование рассасывается или превращается в язву, заживающую с формированием небольшого рубца.
- Карбункул отличается от фурункула большей распространенностью процесса. Развивается глубокая флегмона, достигающая подкожной клетчатки, фасций и мышц. Вначале появляется фурункул, однако затем вокруг него развивается сильный отек, из кожных отверстий выделяется гной. Вскоре кожа расплавляется и отторгается с образованием глубокой язвы. Больного пиодермией беспокоит выраженная лихорадка, головная боль и интоксикация. После очищения язва заживает, образуя рубец.
Эти пиодермии характерны для детей, у взрослых они не встречаются:
- Множественные абсцессы кожи – воспаление потовых желез у маленьких детей. Болезнь возникает при повышенной потливости и плохом уходе за малышом. На спине, шее, ягодицах возникают многочисленные узлы размером с горошину, кожа над ними покрасневшая. Постепенно узлы увеличиваются и превращаются в абсцессы, из которых выделяется гной.
- Остиопорит – воспаление выводных протоков потовых желез у младенцев. В паху, подмышечной области, на голове и туловище появляются мелкие гнойнички. Они быстро ссыхаются в корочки и отпадают, не оставляя следов. Болезнь обычно возникает при избыточной потливости ребенка вследствие пеленания.
- Стафилококковый синдром обваренной кожи – тяжелая форма пиодермии. На коже образуются крупные пузыри, напоминающие ожоги 2 степени. Болезнь начинается с покраснения кожи вокруг пупка, ануса, рта, затем на кожном покрове возникают пузыри. Они лопаются, образуя большие мокнущие эрозии. Пузыри могут сливаться, захватывая всю кожу ребенка. Болезнь сопровождается лихорадкой и интоксикацией.
- Эпидемический пемфигоид – очень заразное заболевание, проявляющееся образованием пузырей в поверхностном слое кожи вскоре после рождения. На ней возникают пузырьки, которые постепенно растут и лопаются с образованием быстро заживающих эрозий. Затем возникает новое вспышкообразное высыпание пузырей.
Формы пиодермии многочисленны и разнообразны, но способы лечения по сути своей весьма схожи. Однако, прежде, чем браться за него, следует поставить точный диагноз.
Диагностика
Основными критериями диагностики служат характерные элементы высыпаний на теле (пустулы, фликтены).
Для установления точного вида заболевания и вызвавшего его возбудителя применяется микроскопический метод исследования отделяемого гнойных элементов. При глубоком поражении тканей может использоваться биопсия. В случае тяжело протекающих заболеваний рекомендуется забор крови на определение уровня глюкозы (цель – исключение сахарного диабета). При выполнении общего анализа крови нередко отмечается увеличение показателей лейкоцитов, СОЭ.
Дифференциальный диагноз проводится с кожными проявлениями туберкулеза, сифилиса, паразитарных и грибковых поражений эпидермиса, кандидозом, микробной экземой.

Осложнения
Тяжёлые последствия гнойничковых заболеваний наблюдаются при:
- несвоевременном обращении в лечебное учреждение;
- слабом иммунитете;
- прохождении неполного курса терапии;
- применении сомнительных методов лечения;
- плохой гигиене;
- сохранении провоцирующих факторов.
- воспаление лимфоузлов;
- абсцессы;
- рубцы в местах самостоятельного удаления пустул; инфицирование костной ткани;
- заражение крови;
- тромбоз сосудов головного мозга;
- менингит;
- воспаление внутренних органов.
Как лечить пиодермию?
Лечение пиодермии проводится под контролем квалифицированных специалистов. Как правило, врач назначает лекарственные препараты для наружного и внутреннего применения, включая восстановления иммунных сил.
- диагностика и терапия сопутствующих заболеваний (гормональный дисбаланс, сахарный диабет, иммунодефицит);
- устранение неблагоприятных воздействий на кожу (повреждение, загрязнение, воздействие высокой или низкой температуры);
- питание с ограничением рафинированных углеводов, преобладанием белков, растительной клетчатки, кисломолочной продукции;
- запрещение мытья (душ, ванна), мыть можно только локальные непораженные участки кожи с большой осторожностью, чтобы не разнести инфекцию;
- подстригание волос в очаге поражения;
- обработка кожи вокруг гнойников два раза в день раствором салицилового спирта.
Обязательно должна соблюдаться специальная низкоуглеводная диета. Для лечения пиодермий различного вида используются следующие медикаментозные препараты:
- рекомендуется проведение антибиотикотерапии с использованием полусинтетических макролидов, Пенициллина, Тетрациклина, аминогликозидов, цефалоспоринов последнего поколения);
- при тяжелом развитии заболевания используются глюкокортикостероидные препараты (Гидрокортизон, Метипред и т.д;
- при пиодермиях назначается прием гепатопротекторов (Эссенциале форте, Силибор и т.д.);
- рекомендуется употребление ангиопротекторов (Актовегина, Трентала);
- назначается прием цитостатиков (Метотрексата).
Для антисептики эрозивных изъязвлений необходимо использовать мази с бактерицидным воздействием. Наиболее часто при лечении пиодермий используются:
- мазь цинковая или салицилово-цинковая паста;
- Левомеколь;
- мазь тетрациклин;
- мазь линкомицин;
- мазь эритромицин;
- мазь гиоксизон и т.д.
Когда пиодермит сопровождается появлением язв, воспалительные очаги следует промыть асептиками после удаления струпа (Танином, Фурацилином, борной кислотой, Диоксидином, Хлоргексидином и др.).
При карбункулах, фурункулах, гидраденитах можно накладывать на область поражения стерильную повязку с Ихтиолом+Димексидом, Химотрипсином и Трипсином. Кроме того, на пораженные части тела часто накладывается повязка с Томицидом.

Профилактика
Соблюдение элементарных правил личной гигиены является главной профилактической мерой. Помимо этого, рекомендуется:
- правильно питаться;
- принимать солнечные ванны;
- избегать стрессов и переутомления;
- регулярно проводить витаминотерапию;
- соблюдать режим дня;
- обеспечить ребёнку полноценный сон;
- регулярно стричь ногти;
- укреплять иммунитет;
- своевременно обрабатывать любые повреждения детской кожи;
- бороться с чрезмерной потливостью.
Все профилактические меры, которые помогают избежать заражения детей пиодермией, знакомы родителям. Это их непосредственно родительские обязанности. Если ребёнку с детства прививать здоровый образ жизни, никакие кокки ему будут не страшны. Исключения составляют лишь непредвиденные внешние обстоятельства, которые предугадать невозможно (нечаянная микротравма кожного покрова, контакт с переносчиком возбудителя и т. д.).
Гангренозная пиодермия: что это такое?
Пиодермия гангренозная – это редкое заболевание, сопровождающееся появлением гнойных язв.
Что такое гангренозная пиодермия?
Появление язв может стать причиной развития незаживающих хронических ран. На ранних стадиях язвы напоминают укусы насекомых. Несмотря на то, что эти раны редко приводят к смерти пациента, они могут вызывать сильную боль и рубцевание тканей.
Впервые болезнь была описана в 1930 году. Согласно официальным данным, она встречается в 1 случае на 100 000 человек. Чаще всего пиодермия гангренозная развивается у людей в возрасте от 40 до 50 лет.
Существует два основных типа пиодермии:
— типичная – язвы появляются на ногах;
— атипичная – язвы появляются на руках, шее и других частях тела.
Причины и симптомы пиодермии гангренозной
Причины гангренозной пиодермии понятны не до конца. Считается, что заболевание связано с иммунной системой, поскольку у 50% пациентов обнаруживаются аутоиммунные болезни – язвенный колит, болезнь Крона, ревматоидный артрит, диабет и т.д. Также, допускается, что гангренозная пиодермия может передаваться по наследству.
В то же время, она не является заразной.
Существуют определенные факторы, повышающие риск появления язв:
— возраст и пол – гангренозная пиодермия чаще поражает женщин. Средний возраст пациентов – 40-50 лет, но болезнь может манифестировать в любом возрасте. Доля детей среди пациентов с гангренозной пиодермией составляет около 3-4%.
— воспалительные заболевания кишечника – люди с заболеваниями ЖКТ, такими как язвенный колит или болезнь Крона, подвергаются риску развития гангренозной пиодермии.
— ревматоидный артрит также является одним из факторов, способствующих появлению гнойных язв.
— рак крови – люди с заболеваниями крови также находятся в группе риска;
— другие заболевания – псориатический артрит, остеоартрит, печеночные заболевания (гепатит и цирроз), миеломы, красная волчанка и синдром Шегрена.
Возможные осложнения гангренозной пиодермии включают:
— потерю возможности передвигаться.
Гангренозная пиодермия начинается с небольшого раздражения кожи, напоминающего укус насекомого. Болезнь манифестирует очень быстро, и всего через несколько дней этот «укус» превращается в открытую гноящуюся рану. Как правило, язвы появляются на ногах, но при атипичной форме пиодермии они могут развиваться на любом участке вашего тела. Со временем маленькие язвы сливаются в одну большую рану.
Другие симптомы гангренозной пиодермии включают:
— боль в суставах;
Пораженные участки кожи не могут защитить организм от проникновения инфекций, микробов и паразитов, поэтому со временем к вышеперечисленным симптомам гангренозной пиодермии может добавиться жар.
Диагностика и лечение пиодермии гангренозной
Чтобы диагностировать гангренозную пиодермию, врачу нужно осмотреть рану и изучить историю болезни пациента. Не существует тестов, способных подтвердить это заболевание, но различные исследования помогут исключить другие состояния с похожими или такими же симптомами.
Анализ крови позволит исключить инфекции, проблемы с печенью и почками, а также ревматоидный артрит из списка возможных причины появления язв.
Биопсия кожи.
Колоноскопия позволит найти и подтвердить воспалительные заболевания ЖКТ, которые могли стать причиной гангренозной пиодермии.
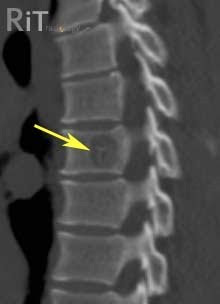
Визуализация (КТ или МРТ) грудной клетки позволят исключить глубокую инфекцию или воспаление.
Лечение гангренозной пиодермии нацелено на уменьшение воспаления, контроль над болью и заживление ран. В зависимости от глубины и размера язв, может потребоваться несколько месяцев на то, чтобы добиться их полного заживления.
Медикаментозное лечение гангренозной пиодермии включает прием кортикостероидов. Большие дозы этих препаратов являются главным методом лечения гангренозной пиодермии. Использование больших доз кортикостероидов в течение длительного периода времени может вызвать серьезные побочные эффекты, включая потерю костной массы и высокий риск заражения. Чтобы избежать этих последствий, врачи рекомендуют постепенно уменьшать дозу, как только раны начнут заживать.
Иммуносупрессоры (такие как ингибиторы кальциневрина, циклоспорин, микофенолят и инфликсимаб) помогут уменьшить дозы кортикостероидов за счет подавления иммунной системы. Кроме того, большинству пациентов с гангренозной пиодермией выписывают обезболивающие.
Важную роль в лечении гангренозной пиодермии играет правильный уход за язвами. Их нужно покрывать увлажненными (не мокрыми и не сухими) повязками, а также, если это возможно, эластичными бинтами. Если план лечения включает прием иммуносупрессоров, следует внимательно следовать инструкциям врача, потому что подавление иммунной системы повышает риск заражения.
Если язвы слишком большие и практически не реагируют на традиционное лечение, врач может рекомендовать пересадку кожи. Это нежелательный вариант, поскольку травматизация кожи на фоне гангренозной пиодермии может вызвать появление новых язв.
В ходе операции хирург пересаживает кожу на открытые раны. Этот метод лечения возможен только в том случае, если рана больше не воспалена.
Гангренозная пиодермия
 Гангренозная пиодермия – это тяжелое дерматологическое заболевание, которое сопровождается образованием обширных болезненных язв.
Гангренозная пиодермия – это тяжелое дерматологическое заболевание, которое сопровождается образованием обширных болезненных язв.
Такие гнойные раны локализуются на кожных покровах нижних конечностей.
На сегодняшний день специалисты не установили достоверной причины гангренозной пиодермии, но в большинстве случаев у таких пациентов отмечаются проблемы с иммунной системой.
Комплексное лечение этой патологии на начальных стадиях заканчивается выздоровлением человека. Терапия запущенных язвенных поражений кожи часто вызывает рубцевание или более тяжелые осложнения.
Распространенность болезни
Гангренозное поражения эпидермиса, как правило, диагностируется у пациентов старшего возраста (40-60 лет). При этом пиодермии более характерны для мужчин, чем для женщин и детей.
Этиология заболевания
Определенной причины развития гангренозного нагноения кожных покровов не существует. Однако, язва может образоваться также на месте травматического повреждения кожи, растяжения связок, колотых или резаных ран.
Специалисты различают следующие факторы риска в развитии гангренозной пиодермии:
- хроническое поражение толстого кишечника в виде язвенного колита;

- болезнь Крона. Заболевание характеризуется долговременным воспалением слизистой оболочки желудочно-кишечного тракта;
- ревматоидный артрит. В некоторых случаях системное нарушение функции соединительной ткани провоцирует язвенное поражение кожи;
- гепатит. Вирусное воспаление печени вызывает постепенное снижение иммунитета, что служит причиной многих кожных заболеваний.
Клиническая картина гангренозной пиодермии
Первым симптомом этой болезни может служить образование одиночных красных пятен на коже нижних конечностей. Такие патологические очаги часто напоминают укусы насекомых или аллергическую реакцию. В последующем гиперпигментация кожного покрова трансформируется в открытые раны, дно которых покрыто беловатым налетом.
Гангренозные язвы, преимущественно, формируются на нижних конечностях и могут сопровождаться ухудшением общего состояния пациента. При этом больные предъявляют жалобы на незначительный болевой синдром, который локализуется в области пораженного эпидермиса или близлежащего сустава.
Многие больные обращают внимание на длительное существование язвы, упорно неподдающейся лечению.
[su_spoiler title=»Внимание, контент может оказаться неприятным для просмотра»]






Диагностика заболевания
Если человек обнаружил повреждение целостности кожного покрова, которое длительное время не поддается медикаментозному лечению, то это считается поводом к незамедлительной консультации у врача-дерматолога. Специалист проводит обследование пациента по такому плану:
- Выяснение жалоб больного и уточнение анамнеза болезни. При этом дерматолог обращает внимание на длительность существования язвы и наличие субъективных ощущений у пациента.
- Визуальный осмотр патологической области и пальпация региональных лимфатических узлов.
- Общий и развернутый анализ крови. Лабораторное исследование кровеносной системы показывает наличие сопутствующей патологии внутренних органов.
- Биопсия, которая является наиболее достоверным методом обследования. Окончательный диагноз выставляется по результатам гистологического и цитологического анализа небольшого участка язвы. Биологический материал для такого исследования врачи забирает в виде мазка.
- Микроскопическое исследование гнойных масс, которое позволяет врачу своевременно обнаружить инфекционное обсеменение язвы.
- По необходимости специалисты могут назначить рентгенологическое, ультразвуковое обследование больного.
Основные методы лечения гангренозной пиодермии
 Терапия заболевания, в первую очередь, включает медикаментозное или хирургическое воздействие на первичное системное поражение организма, которое может быть причиной развития гангренозной пиодермии.
Терапия заболевания, в первую очередь, включает медикаментозное или хирургическое воздействие на первичное системное поражение организма, которое может быть причиной развития гангренозной пиодермии.
Кожные проявления гнойного процесса подвергаются лечению на системном и локальном уровне.
К основным способам терапии гангренозного повреждения кожных покровов относятся:
- Антисептическая обработка язвенной поверхности. Для этого медики удаляют некротические и гнойные массы из раневой поверхности с помощью протеолитических ферментов и слабого раствора перекиси водорода. Затем патологическую область кожи дерматолог смачивает антибактериальным линиментом или мазью. Для предотвращения вторичного инфицирования раны специалист закрывает язву стерильной марлевой повязкой.
- Кортикостероидные препараты. На начальных стадиях гнойно-воспалительный процесс кожных покровов купируется с помощью таблетированных форм гормонотерапии. На поздних стадиях и при значительном распространении некроза эпидермиса врачи прибегают к инъекциям кортикостероидов.
- Иммунодепрессанты – препараты для угнетения функции иммунитета. Такие фармацевтические препараты снижают аутоиммунную реакцию кожных покровов и тем самым блокируют развитие воспалительного процесса. Иммунокорекция показана при наличии у больного ремиссии короче трех месяцев.
- Хирургическое вмешательство. Радикальное очищение раневой поверхности не рекомендуется проводить, поскольку каждое травмирование язвы провоцирует увеличение ее размера. Хирургическая операция считается крайней мерой, и она применяется при безрезультативности консервативного лечения. Для этого хирург закрывает поверхность язвы частью собственных тканей эпидермиса или искусственной кожей.
 При назначении курса лечения дерматологи руководятся основным принципом медицины – не навреди.
При назначении курса лечения дерматологи руководятся основным принципом медицины – не навреди.
По мере улучшение самочувствия пациента и снижения интенсивности гнойного процесса, количество принимаемых кортикостероидов и иммунодепрессантов следует уменьшить.
При правильном и своевременном лечение эпителизация (восстановление) гангренозной язвы наступает через несколько месяцев. В результате кожные покровы полностью заживают. Без соответствующей терапии язвенное поражение кожи невозможно вылечить.
Местное лечение гангренозной пиодермии
Гнойные очаги врач промывает асептическими растворами фурацилина, борной кислоты и танина. При бактериальном воспалении язвенной поверхности целесообразным считается обработка ихтиолом и мазью Вишневского.
В последующем скорейшее отторжение некротических масс достигается с помощью трипсина и химотрипсина. Антибактериальная терапия состоит из применения линиментов и мазей с антибиотиком.
Патологические участки кожи следует 2-3 раза в сутки закрывать стерильной повязкой. При этом каждая последующая замена пластыря предвидит дезинфекцию раневой поверхности.
Осложнения болезни
Самым частым осложнением язвенного поражения кожных покровов является присоединение вторичной инфекции. Это могут быть стрептококки и стафилококки. Терапия такого осложнения проводится с помощью антибактериальных средств, которые назначаются в двух основных формах:
- инъекции антибиотиков. Значительное распространение патологического процесса и обширное нагноение считается показанием к инъекции проводятся антибактериальными препаратами широкого спектра действия. Перед применением таких средств специалист должен определить наличие у пациента аллергических реакций на антибиотик;
- таблетированная форм, которая во многих случаях также оказывает позитивный результат. Следует учитывать, что такие средства часто могут вызывать воспаление слизистой оболочки желудочно-кишечного тракта.
 Длительный прием антидепрессантов увеличивает вероятность развития инфекционных поражений и злокачественных новообразований.
Длительный прием антидепрессантов увеличивает вероятность развития инфекционных поражений и злокачественных новообразований.
Дерматологи рекомендуют препараты для коррекции защитных способностей организма назначать несколькими курсами.
При этом периодически проводится профилактический осмотр и обследование больного.
После излечения болезни часто образовываются косметические дефекты в виде рубцов. Устранить такое последствие пиодермии можно с помощью процедуры хирургической полировки.
Наиболее тяжелым последствием гнойного поражения кожных покровов считается сепсис. Эта патология заключается в проникновении кокковой инфекции в кровеносную систему организма. Сепсис очень часто служит причиной летального исхода больных с пиодермией.
Профилактика гангренозной пиодермии
Профилактические мероприятия при гнойничковых поражениях кожи проводятся в двух основных вариантах:
- Первичная профилактика, которая заключается в предотвращении кожных болезней. Для этого человек должен систематически проходить профилактические осмотры у врача-дерматолога. Также специалисты рекомендуют людям избегать повреждения кожи и своевременно обрабатывать травмы и ранения.
- Вторичная профилактика. Пациенты с гангренозной пиодермией подлежат постановке на диспансерный учет. В таких условиях врачи имеют возможность контролировать течение заболевания на всех этапах гнойно-воспалительного процесса. Предотвратить развитие рецидивов можно с помощью повторяемых курсов витаминотерапии, ультрафиолетового воздействия и санации очагов хронической инфекции.
Гангренозная пиодермия
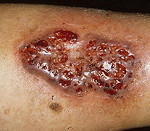
Гангренозная пиодермия – вторичный дерматоз с деструкцией кожи и омертвением подлежащих тканей, сопровождающий системные патологии. Клинически проявляется высыпанием булл с серозным, гнойным или геморрагическим содержимым, которые вскрываются, образуя расширяющиеся по периферии розовые язвы размером с ладонь с рваными краями и пиогенным отделяемым. Появление язв сопровождается продромой. Диагностируют гангренозную пиодермию на основании системной патологии в анамнезе и типичной кожной симптоматики – пиогенных язв. Для исключения других дерматозов выполняют комплекс лабораторных исследований. Осуществляют лечение первичной патологии, параллельно назначают кортикостероиды и антибиотики внутрь, наружно применяют турбулентные ванны, влажные антисептические повязки.
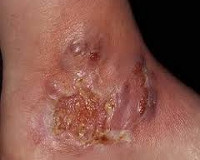
- Причины гангренозной пиодермии
- Классификация
- Симптомы гангренозной пиодермии
- Диагностика
- Лечение гангренозной пиодермии
- Цены на лечение
Общие сведения
Гангренозная пиодермия – тяжёлый прогрессирующий некроз кожи, возникающий на фоне системной патологии и характеризующийся образованием глубоких язв с гнойно-некротическим отделяемым. Гангренозная пиодермия является редким заболеванием, ежегодно диагностируется у 1-3 из 100 000 человек. Чаще всего кожная патология сопровождает воспалительные заболевания пищеварительной системы (30%), патергию (30%), артриты, опухоли, лейкозы. От 25% до 50% случаев гангренозной пиодермии имеют идиопатический характер. Первые описания гангренозной фагеденической язвы принадлежат французскому дерматологу Луи Броку, исследовавшему данную патологию в начале ХХ столетия. Современное представление о нозологии ввели в дерматологию американские специалисты А. Бранстинг, В. Хокерман и П. O’Лейри в 1930 году.
Гангренозная пиодермия имеет и другие названия: геометрический фагеденизм, язвенный дерматит, серпингинирующая и гангренозно-язвенная вегетирующая пиодермия. Суть названий патологии связана с основным клиническим симптомом заболевания – прогрессирующей гнойно-некротической язвой. Фагеденическая форма заболевания встречается исключительно в тропических и субтропических странах обоих полушарий, там, где климат сырой и жаркий. Другие формы неэндемичны. Патологический процесс возникает в любом возрасте, пик заболеваемости приходится на 20-40 лет, дети болеют редко. Отмечается незначительное преобладание пациентов женского пола. Актуальность проблемы связана с серьёзными трофическими нарушениями, которые существенно снижают качество жизни пациентов.

Причины гангренозной пиодермии
Этиология и патогенез патологического процесса точно не установлены. В ряде случаев имеет значение наследственная предрасположенность. Гангренозная пиодермия в качестве симптомокомплекса входит в состав редких генетически детерминированных синдромов PAPA (гнойный артрит, гангренозная пиодермия, гангренозные акне), PASH (гангренозная пиодермия, акне, гнойный гидраденит) и PASS (гнойный артрит, гангренозная пиодермия, акне, гнойный гидраденит). Причиной перечисленных синдромов являются мутации гена PSTPI1/CD2BP1, расположенного в хромосоме 15q. Патологии наследуются по аутосомно-доминантному механизму.
Существует также иммунная теория развития гангренозной пиодермии. Согласно данной теории патологический процесс возникает на фоне изменённой чувствительности дермы к эндогенным и экзогенным агентам. Длительно существующие хронические соматические заболевания вызывают изменения клеточного и гуморального иммунитета за счёт нарушения нейроэндокринной регуляции, обменных процессов, трофики тканей. Начинается аберрантная иммунная реакция, в которой задействованы Т-лимфоциты и цитокины. Клетки иммунной системы Т-хелперы вырабатывают антитела – реагины, создающие основу сенсибилизации кожи. Одновременно Т-супрессоры пытаются подавить эти реакции, в результате развивается нестандартный иммунный ответ в виде некротической деструкции соединительной ткани.
Процесс формирования язвы при гангренозной пиодермии проходит три стадии. На стадии иммунных реакций происходит накопление специфических для определённого вида антигена антител. При этом иммунные лимфоциты и антитела класса Е из крови переходят в ткани кожи, сенсибилизируя её. На второй (патохимической) стадии заболевания повторное попадание чужеродного антигена вызывает активацию протеолитических ферментов клеток и тканей с нарушением их функций. Эпидермальные клетки начинают вырабатывать биологически активные вещества, провоцирующие воспаление. На третьей (патофизиологической) стадии возникает специфический ответ кожи на внедрение патологического антигена в виде дегрануляции клеток, разрушения сосудов, нарушения трофики и локальной деструкции ткани. Глубина деструкции зависит от количества патогенного антигена и степени устойчивости иммунной системы.
Классификация
В современной дерматологии принято различать несколько разновидностей патологического процесса. Выделяют:
- Классическую(язвенную) гангренозную пиодермию, которая характеризуется глубокими язвами фиолетового оттенка с краями, нависающими над поверхностью дефекта кожи. Патология сочетается с системными процессами в кишечнике, суставах, лёгочной ткани. В эту группу входят пиостоматит, пиогенное гангренозное поражение половых органов, периорбитальных тканей, слизистых верхних дыхательных путей.
- Атипичнуюгангренозную пиодермию, состоящую из буллёзной и пустулёзной разновидности. Данная форма заболевания сопутствует бластным лейкозам или миелопролиферативным заболеваниям, характеризуется пузырными или гнойчиковыми высыпаниями на отёчной кайме по периферии язвы с локализацией на лице и конечностях.
- Посттравматическую гангренозную пиодермию, возникающую на фоне патергии.
- Фагеденическую гангренозную пиодермию, эндемичную для тропиков и субтропиков, отличительной чертой которой является множественность и прочное спаивание с подлежащими тканями.
- Злокачественную поверхностную гранулематозную гангренозную пиодермию, сопровождающую системные патологии и злокачественные опухоли.
Симптомы гангренозной пиодермии
Изменения на поверхности дермы дебютируют фурункулоподобными элементами с прозрачным или геморрагическим содержимым на фоне гиперемии. Поверхность кожи в местах высыпаний при гангренозной пиодермии инфильтрируется, затем некротизируется с формированием увеличивающейся вглубь и вширь язвы полициклической формы, достигающей размеров ладони взрослого человека. На пике своего развития очаг поражения представляет собой сплошную язвенную поверхность с валикообразными краями и оборками из остатков эпидермиса. Язва ливидного цвета с приподнятыми краями и широкой полосой гиперемии по периметру наполнена гноем, сгустками крови, остатками эпидермиса и бактериями, источает зловоние. Дно дефекта кожи бугристое, покрыто яркими грануляциями. Исход гангренозной пиодермии – реэпителизация с краёв дефекта в рубец.
Субъективное состояние нарушается мало, образование язвы сопровождается болезненностью, в период обострений появляются продромальные явления, присоединяются артралгии, миалгии. Гангренозная пиодермия начинается остро, но довольно быстро хронизируется, обладает волнообразным течением с частыми рецидивами. В 50% локализацией патологического процесса является голень, как правило, очаг единичный. Фагеденические язвы чаще множественные, возникают преимущественно на половых органах. Отличительной особенностью этой формы гангренозной пиодермии является быстрое формирование язвы, покрытой дифтероидным налётом серого цвета и плотно спаянной с подлежащими тканями. Валик вокруг дефекта кожи имеет заостренные края и чрезвычайно плотную консистенцию. Образование дефекта тканей сопровождается полиневритами и лимфангоитами.
Диагностика
Клинический диагноз ставится дерматологом на основании анамнеза, специфической симптоматики и консультаций узких специалистов, поскольку гангренозная пиодермия является междисциплинарным заболеванием. Гистология очага поражения не показательна, но в сложных случаях полезна. Выявляется тромбоз сосудов, гранулематозные инфильтраты, островки деструкции в эпидермисе и дерме. Дополнительно проводят электрофорез сывороточного белка, исключают микотическую природу язвы, берут кровь на RW. Дифференцируют гангренозную пиодермию с язвенным туберкулёзом кожи, третичным сифилисом, глубокими дерматомикозами, вегетирующей язвенной пиодермией, карбункулом, гранулематозом Вегенера, панникулитом, амёбиазом, бромодермой, гангреной, вегетирующей пузырчаткой, микобактериальной и клостридиальной инфекцией, трофическими нарушениями, пустулёзным псориазом.
Лечение гангренозной пиодермии
Терапию гангренозной пиодермии начинают с коррекции соматической патологии у профильных специалистов, поскольку кожный патологический процесс без этого плохо поддаётся терапии. Целью дерматологического лечения является снятие воспалительных проявлений, болезненных ощущений, восстановление кожных покровов. Для этого проводят курсы гормонотерапии и антибиотикотерапии. В тяжёлых случаях подключают цитостатики, иммуносупрессоры, калия иодид, внутривенно вводят иммуноглобулин. Показан плазмаферез. Наружно при гангренозной пиодермии очищают поверхность дефекта кожи с помощью вибрационно-турбулентных ванн, антисептических растворов. Применяют влажно-высыхающие повязки с растворами серебра, гормональные препараты. С учётом патергии стараются избегать хирургических манипуляций. Прогноз гангренозной пиодермии определяется первичной патологией, вызвавшей язву.
Основные причины развития и методы лечения пиодермии
Пиодермия у детей и взрослых — это обобщенное название ряда гнойничковых поражений кожи, вызванных болезнетворными бактериями. Рассмотрим причины возникновения заболевания, основные виды и их симптомы, а также методику лечения и профилактические мероприятия. 
Причины и факторы риска
Гноеродные бактерии — стафилококки и стрептококки, являющиеся в подавляющем большинстве случаев возбудителями пиодермии, присутствуют на кожных покровах и слизистой оболочке каждого человека и не приносят особого вреда. К сдерживающим факторам относятся:
- высокая плотность поверхностного слоя кожи,
- механическое удаление микроорганизмов при естественном слущивании и водных процедурах,
- препятствование пота и выделений сальных желез проникновению бактерий в глубину кожных эпидермиса.
При снижении иммунитета патогенные микроорганизмы активизируются и поражают кожные покровы.
К негативным условиям, способствующим развитию пиодермии, относятся:
- микротравмы, ссадины, царапины и другие поражения,
- длительное лечение гормональными препаратами или антибиотиками,
- перегревание или переохлаждение организма,
- несбалансированное питание,
- заболевания эндокринной системы, в том числе сахарный диабет,
- нервное истощение,
- наследственная предрасположенность,
- недостаточная или избыточная масса тела,
- наличие хронических заболеваний.
Причиной активизации патогенной микрофлоры могут стать профессиональные условия — работа в сырых и жарких помещениях, длительное нахождение на холоде.
В группе риска находятся работники сельского хозяйства и некоторых отраслей промышленности. Спровоцировать развитие болезни может несоблюдение элементарных гигиенических требований. 
Большинство случаев пиодермии у детей приходится на возраст от рождения до 12 месяцев. Заражение происходит контактным путем через игрушки, предметы личной гигиены, постельные принадлежности, грязные руки.
Очень часто причиной возникновения заболевания является недостаточное соблюдение правил гигиены. Если ребенок долгое время находится в мокрых пеленках, и его нежная кожа соприкасается с мочой или калом, появляется раздражение, которое будет «воротами» для проникновения в организм крохи патогенной микрофлоры.
Механизм развития
Пиодермия относится к заразным заболеваниям, то есть может передаваться при непосредственном контакте от больного человека к здоровому.
В зависимости от вида болезнетворных микроорганизмов это происходит следующим образом:
- стафилококковая инфекция распространяется контактным путем — через руки, одежду, посуду, бытовые предметы,
- стрептококковая инфекция в 95% случаев передается воздушно-капельным путем, поскольку возбудитель находится в основном на слизистых оболочках верхних дыхательных путей.
 Инкубационный период может длиться от 3 до 10 суток. Механизм развития пиодермии имеет две основные формы:
Инкубационный период может длиться от 3 до 10 суток. Механизм развития пиодермии имеет две основные формы:
- Первичная — возникает на неповрежденной здоровой коже.
- Вторичная — является осложнением других заболеваний (потницы, экземы, чесотки).
Заражение новорожденных детей возможно внутриутробно, если будущая мать перенесла инфекционное заболевание, или после родов при контакте с больными людьми и инфицированными предметами.
Виды и симптомы
Поражение эпидермального слоя при пиодермии может быть как поверхностным, так и глубоким, а характер протекания заболевания — острым или хроническим. В зависимости от присутствия того или иного возбудителя, различают три вида болезни:
- стафилококковый — стафилодермия,
- стрептококковый — стрептодермия,
- смешанный — стрептостафилодермия.
На фото ниже можно увидеть, как выглядят основные признаки стрептококковой формы у взрослых. 
Стафилококковая пиодермия, как правило, сопровождается инфицированием поверхностных слоев кожи. Ее разновидностями являются следующие заболевания:
- Остиофолликулит — поражение волосяного фолликула с образованием гнойных пустул. Чаще всего появляется на лице в зоне бороды и усов, а также на других участках тела, где возможен рост волос. После исчезновения гнойников не остается шрамов.
- Фолликулит — появление на месте волосяных луковиц красных папул, трансформирующихся в узелки с серо-зеленым гноем. После затухания воспалительного процесса образуется шелушащееся пятно, а затем — шрам.
- Везикулопустулез — инфицирование потовых желез. В основном встречается у новорожденных и детей до трех лет. На месте поражения (подмышками, в паху или под волосами на голове) начинается потница, а затем образуются гнойнички.
- Сикоз — хроническое воспаление волосяных фолликулов с периодическими рецидивами. Поражает волосистую часть головы, кожу усов, бровей и бороды, паховую зону.

- Фурункулез — образование воспаленных болезненных узелков с гнойным содержимым — фурункулов. Возможно повышение температуры и головные боли. Поражает отдельные части тела (шея, ягодицы, предплечья), но может иметь и генерализованный характер.
- Карбункул — гнойно-некротическое воспаление нескольких волосяных фолликулов одновременно с образованием обширного инфильтрата, наполненного гноем. Болезнь сопровождается высокой температурой, тошнотой, рвотой, невралгическими болями.
- Гидраденит — образование на потовых железах инфильтрата с каналом для выделения гноя. Наблюдается покраснение кожи, отечность, повышение температуры тела, общее недомогание. Болезнь носит хронический характер с периодическими рецидивами.
» alt=»»>
Стрептококки поражают верхние слои кожи, образуя фликтены — пузырьки, наполненные экссудатом. К самым распространенным видам стрептодермии относятся:
- Импетиго Фокса — высокозаразное заболевание, поражающее не только кожу, но и слизистые оболочки полости рта, носа, глаз и бронхов.
- Заеда — эрозия щелевидной формы, расположенная в уголках рта. Сопровождается покраснением, отеками, часто носит хронический характер.
- Простой лишай — появление на лице, руках и ногах розовых пятен, покрытых небольшими чешуйками. Обычно встречается у детей в весенний период.
- Паронихия — инфицирование ногтевого валика с образованием пузырей. Кожа приобретает синеватый оттенок, а ногтевая пластина тускнеет и деформируется.
- Рожистое воспаление — поражение подкожно-жирового слоя и лимфатических сосудов. Кожа при этом алого цвета, горячая на ощупь, напоминающая кожуру апельсина.
- Целлюлит — поражает ноги и лицо, вызывая отеки, покраснение, образование пузырей. Протекает с повышением температуры, ознобом, сильными болями.
- Эктима — единичные или множественные пузырьки, сосредоточенные на ногах и ягодицах. При засыхании фликтены образуются язвы, а затем рубцы.

У людей с особо ослабленным иммунитетом может наблюдаться одновременное воздействие стрепто- и стафилококковой инфекции. В этих случаях поражены глубинные слои кожи со склонностью к периферическому росту. Возможно даже изъязвление эпидермального покрова.
Самым распространенным признаком заболевания у детей является сыпь в виде желтых гнойных точек, на месте которой обрпазуются гнойные пузыри, подсыхающие с формированием корочек.
При отсутствии лечения на месте пузыря может появиться язва, а затем рубец. К другим симптомам заболевания у ребенка относятся:
- зуд и жжение,
- покраснение кожи,
- болезненность,
- припухлости.
Симптомы проявления пиодермии у детей раннего возраста можно увидеть на фото ниже. 
К какому врачу обращаться
При обнаружении признаков патологии больного необходимо изолировать, выделив ему отдельную посуду и средства гигиены.
Чтобы не допустить появления осложнений, следует сразу же обратиться к врачу. Лечением этой группы болезней занимается дерматолог, который проведет осмотр и направит на лабораторные исследования.
При глубинных абсцессах, таких как карбункул или гидраденит, требуется вмешательство хирурга. Помощь этого специалиста необходима также при некротических поражениях кожи и тканей, подлежащих удалению. Это происходит при гангренозной гнойной пиодермии, которая может начаться у людей со злокачественными опухолями, диспротеинемией, язвенным колитом и другими заболеваниями. 
Диагностика
Для определения наиболее эффективной методики лечения пиодерматита очень важна правильная диагностика. Она включает в себя такие процедуры:
- Анамнез со слов пациента.
- Визуальный осмотр дерматолога.
- Лабораторные микробиологические и иммунологические анализы, в том числе исследование гноя, общий анализ крови, мочи и другие.
- Дифференциальная диагностика, цель которой — исключить болезни со сходными признаками (сифилис, васкулит, туберкулез).
В некоторых случаях для уточнения диагноза может потребоваться консультация других специалистов — терапевта, невропатолога, аллерголога, эндокринолога. Беременным женщинам требуется наблюдение гинеколога, а детям — педиатра.
» alt=»»>
Основные принципы терапии
После тщательно проведенной диагностики, врач назначает лечение, которое преследует такие цели:
- устранение провоцирующих факторов,
- воздействие на очаг заболевания,
- недопущение распространения инфекции.
В зависимости от клинической формы и тяжести при лечении задействуют лекарства различных фармацевтических групп как для наружного, так и для внутреннего употребления.
Препараты для местной терапии
В случаях неглубокого поражения кожных покровов участки необходимо очистить от некротических тканей, а гнойники промыть антисептиками:
- бриллиантовый зеленый,
- метиленовый синий,
- Фукорцин,
- 1% раствор салициловой кислоты,
- 2% раствор борной кислоты,
- Генцианвиолет.
 После вскрытия гнойники и фликтены обрабатывают 3% раствором перекиси водорода и смазывают дезинфицирующим средством.
После вскрытия гнойники и фликтены обрабатывают 3% раствором перекиси водорода и смазывают дезинфицирующим средством.
Купание и мытье в период лечения ограничивают, а здоровую кожу вокруг очага заболевания ежедневно обрабатывают 0,1% водным раствором перманганата калия.
Для местного лечения пиодермии применяют бактерицидные наружные мази:
- Левомеколь,
- Цинковая мазь,
- Тимоген,
- Тридерм,
- Геоксизон,
- Фуцикорт.
Курс лечения этими препаратами составляет 1—2 недели. При отсутствии ожидаемого эффекта, а также при таких поражениях, как фурункул, карбункул, назначаются антибиотики в виде таблеток или инъекций. Длительность антибиотикотерапии зависит от тяжести заболевания, но не более 7 дней. 
Проведение иммунотерапии
В случае хронической формы пиодермии с рецидивами, возникающими чаще, чем через 3 месяца, показано проведение специальной терапии, направленной на стимуляцию ослабленного иммунитета. Для больных с кожными заболеваниями показаны следующие препараты:
- сухая стафилококковая вакцина,
- антистафилококковый иммуноглобулин человека,
- стрептококковый бактериофаг,
- Лейкинферон.
Прежде чем назначать один из этих препаратов, определяют чувствительность к ним организма, для чего проводят специальное исследование — иммунограмму.
Особенности лечения детей
Лечить пиодермию у ребенка следует только под наблюдением врача, используя назначенные им препараты в строгой дозировке.  Для промывания кожи применяют примочки на основе 0,1% раствора марганцовки. Для предотвращения заражения наносят мази (Линкомициновая, Эритромициновая). При сильных нагноениях накладывают повязки с ихтиоловой мазью или линиментом Вишневского.
Для промывания кожи применяют примочки на основе 0,1% раствора марганцовки. Для предотвращения заражения наносят мази (Линкомициновая, Эритромициновая). При сильных нагноениях накладывают повязки с ихтиоловой мазью или линиментом Вишневского.
В сложных случаях показана антибиотикотерапия, введение иммуностимулирующих медикаментов, антигистаминных препаратов. Длительность курса лечения зависит от течения болезни и устанавливается врачом индивидуально для каждого пациента.
Народные средства
Быстро и эффективно вылечить пиодермию помогут препараты народной терапии, которые можно применить в домашних условиях. Наиболее популярные рецепты приведены ниже:
- Залить 1 стаканом кипятка 2 столовых ложки травы тысячелистника и выдержать на водяной бане 25—30 минут. Применять в виде примочек при гнойной сыпи несколько раз в день.

- Измельчить сырую свеклу, положить кашицу в марлю и прикладывать к гнойникам 2 раза в сутки.
- Лист 3-х летнего алоэ разрезать вдоль и вывернуть мякотью наружу. Протирать пораженные места утром и вечером.
- Столовую ложку сухих семян укропа залить 1 стаканом воды и довести до кипения. Настаивать 2 часа. Процедить и использовать для протирания пораженных участков.
Прежде чем применять народные средства для лечения пиодермии, необходимо проконсультироваться с врачом. Многие лекарственные травы являются аллергенами и могут усугубить течение заболевания.
Профилактика
Поскольку возникновение пиодермии зависит от различных предрасполагающих факторов, необходимо исключить или свести к минимуму вероятность их появления.  С этой целью нужно выполнять рекомендации специалистов:
С этой целью нужно выполнять рекомендации специалистов:
- Соблюдать правила личной гигиены, использовать антибактериальные косметологические средства.
- Не допускать появления на коже ссадин, ранок и других повреждений, через которые в организм могут попасть болезнетворные микроорганизмы.
- Своевременно лечить хронические заболевания — варикоз, диабет.
- Регулярно проходить медицинские осмотры.
- Исключить контакты с заболевшими людьми.
- Принимать витаминные комплексы.
Следует помнить, что только квалифицированный дерматолог может поставить правильный диагноз и назначить эффективное лечение. В противном случае даже обычная сыпь способна явиться причиной тяжелых осложнений и привести к неприятным последствиям.