Чем опасен цитомегаловирус во время беременности и когда необходимо лечение?

Не секрет, что во время беременности иммунитет женщины сильно ослабевает. Это способствует не только обострению хронических заболеваний, но и возникновению инфекционных болезней. При вынашивании ребенка особую опасность представляет цитомегаловирусная инфекция. В чем ее опасность?
Что такое ЦМВ инфекция при беременности?
Цитомегаловирус относится к группе вирусов герпеса. Инфекция встречается довольно часто и у детей, и у взрослых, но обычно серьезных последствий не вызывает. Осложнения свойственны, как правило, только для новорожденных и беременных.
Особенностью вируса является то, что после выздоровления он никуда не исчезает, а продолжает находиться в нервных клетках. Впоследствии инфекция может существовать в организме человека и никогда его не тревожить.
Цитомегаловирусная инфекция обычно приходится на раннее детство. Само заболевание напоминает ОРЗ или протекает бессимптомно, но в крови у больного образуются антитела к вирусу. Получается, что после выздоровления в организме присутствуют и антитела, и «дремлющий» вирус.
Если к моменту зачатия в организме женщины есть антитела, даже при повторной активации вируса особого риска ни для нее, ни для малыша нет. Встреча с инфицированным человеком тоже будет безопасна для будущей мамы, поскольку иммунитет справится с угрозой без труда. Опасность представляет ситуация, если женщина в детстве не перенесла заболевание.
На этапе планирования одним из главных анализов является исследование на TORCH-инфекцию, в ходе которого выясняется и наличие антител к цитомегаловирусу. Их чрезмерное количество или отсутствие — не самые благоприятные состояния при беременности, поэтому в первом случае беременность рекомендуется отложить, а во втором врач предупреждает о возможных рисках и последствиях или предлагает пройти курс терапии и матери, и отцу.
Чем опасен цитомегаловирус при беременности?
ЦМВ при беременности во многих случаях становится причиной неприятных последствий для плода. При передаче вируса плоду во время родов или беременности существует и определенный риск летального исхода.
Итак, если речь идет об инфицировании будущей матери в первом триместре, то 15% беременностей заканчиваются выкидышем. При этом эмбрион не заражен, а сама инфекция проникает только в плаценту. Причем в результате первичного заражения матери (если раньше она не болела ЦМВИ) вероятность передачи вируса ребенку достигает 50%.
Сопровождение беременности инфекцией чревато также многоводием, преждевременными родами, мертворождением или врожденным инфицированием плода.
Возможные последствия проникновения вируса в плод:
- Рождение ребенка с низкой массой тела;
- Отставание физического и интеллектуального развития плода (слабоумие);
- Пороки развития на фоне врожденного ЦМВ (увеличение печени и селезенки, желтуха, гепатит, водянка головного мозга, пороки сердца, врожденные уродства и др.);
- Врожденная ЦМВИ, которая приводит к порокам, заметным только на 2-3 году жизни ребенка. Это могут быть глухота, слепота, психомоторные нарушения, задержка умственного и речевого развития.
Еще одно возможное осложнение — аутоагрессия. Это состояние, при котором в организме матери под влиянием ЦМВ начинают появляться антифосфолипиды. Они воздействуют на клетки организма, в том числе — сосуды плаценты. Аутоагрессия со стороны этих клеток приводит к нарушению маточно-плацентарного кровотока.
Каковы пути заражения?
Передача вируса возможна только при определенном контакте с инфицированным человеком. Способы заражения:
- Воздушно-капельный;
- Половой;
- Контактный;
- Трансплацентарный;
- Через кровь (при переливании, во время операции);
- Через грудное молоко (от матери к ребенку).
Особенно опасен контакт с человеком в состоянии обостренной инфекции. В этот период вирус находится в активной стадии, но симптоматика может отсутствовать или напоминать обычное ОРЗ. Тогда поцелуй, питье с одной чашки или бутылки, петтинг, кашель или чихание и другие взаимодействия с инфицированным человеком могут стать причиной заражения.
Среди механизмов передачи вируса плоду выделяют:
Последствия заражения цитомегаловирусом при беременности

- Что это за инфекция
- Поражение органов плода
- Основные проявления
- Что такое носительство
- Диагностика
- Тактика лечения
- Прогноз
- Меры профилактики
Что это за инфекция
Цитомегаловирус относится к группе герпетических инфекций. Отличается латентным течением вызываемой патологии, то есть в большинстве случаев она не имеет клинических проявлений. Признаки заболевания появляются у людей с ослабленным иммунитетом. В их число входят и беременные женщины.
Вирус в организме человека располагается внутриклеточно. Размножается он очень медленно, обладает незначительной заразностью. Но цитомегаловирусная инфекция широко распространена во всем мире. За последние десятилетия отмечается рост заражения среди беременных женщин. Единственный источник — человек. Пути заражения цитомегаловирусом:
- половой;
- воздушно-капельный;
- бытовой;
- трансплацентарный.
Последний путь реализуется, если у беременной женщины произошло обострение хронической цитомегаловирусной инфекции или она заразилась впервые во время беременности. Вирус выходит в кровь, через плаценту проникает в организм плода. Риск заражения плода при первичной инфекции достигает 40%. При обострении хронической — не более 2%.
Цитомегаловирус при беременности способен проникнуть в плаценту через кровь женщины
Поражение органов плода
Чтобы произошло внутриутробное заражение плода, требуется наличие вируса в материнской крови. Ребенок может заразиться в родах, если цитомегаловирусом поражены слизистые оболочки половых путей. После заражения у плода развивается острая или хроническая цитомегаловирусная инфекция. Страдают все органы — сердце, легкие, органы пищеварения, почки, нервная система, глаза.
Основные проявления
Симптомы врожденной инфекции зависят от срока заражения. Если мать впервые заболела на сроке до 20 недель, развиваются тяжелые пороки, большинство из которых несовместимы с жизнью. Ребенок погибает внутриутробно или рождается глубоким инвалидом. На более поздних сроках прогноз относительно благоприятный.
Выраженная симптоматика наблюдается лишь у 15% новорожденных. У остальных инфекционный процесс протекает скрыто. У 2% детей наблюдаются клинические проявления в виде пневмонии. Выраженным процесс бывает редко, но протекает тяжело. Дети рождаются преждевременно, имеют низкую массу тела и признаки кислородного голодания. Характерны следующие признаки:
- увеличение печени и селезенки;
- желтушность кожи;
- пятнистая сыпь;
- водянка головного мозга;
- судороги;
- глухота;
- панкреатит;
- пневмония;
- катаракта.
Ребенок отказывается брать грудь, у него нарушен глотательный рефлекс. У детей с врожденным иммунодефицитом развивается генерализованная форма заболевания. Поражаются все органы, возникает полиорганный шок и нарушение свертываемости крови. Летальный исход наблюдается у 12% детей в возрасте до 6 недель.
У выживших детей развиваются отдаленные осложнения — глухота, задержка умственного и физического развития, ухудшение зрения вплоть до слепоты, судороги.
Бессимптомная инфекция не имеет выраженных клинических проявлений сразу после рождения. Однако часто наблюдается формирование поздних осложнений — потеря слуха, снижение зрения, снижение интеллекта. Проявляются эти состояния в 3-5 лет, поэтому ребенок до этого возраста должен находиться на диспансерном учете у педиатра.
У самой женщины заболевание в большинстве случаев протекает бессимптомно. При клинически выраженной форме признаки напоминают ОРВИ. Наблюдается умеренное повышение температуры, увеличение лимфоузлов и слюнных желез. Часто появляются слизистые выделения из носа.
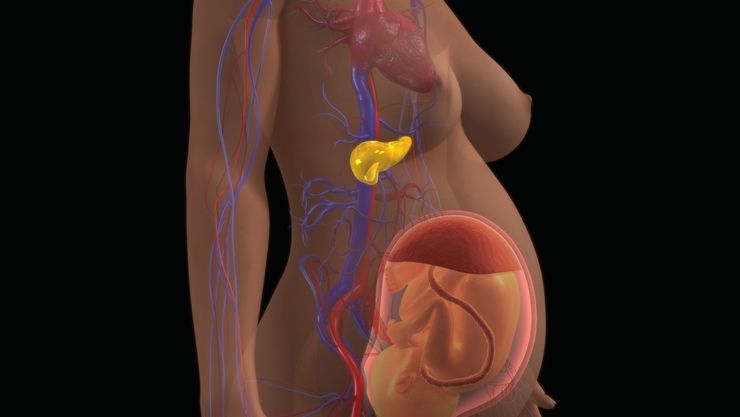
Основной путь заражения плода — через кровь от матери
Что такое носительство
Некоторым женщинам ставят диагноз «носительство цитомегаловируса». Это самое частое состояние при данной инфекции. Формируется носительство после первичного инфицирования, которое женщина могла даже не заметить. Возбудитель проникает внутрь клеток и находится в неактивном состоянии.
Обнаруживается носительство с помощью исследования крови. Там выявляют высокоавидные IgG. ДНК возбудителя в биологических жидкостях не обнаруживается. Носительство не приводит к внутриутробному инфицированию, но женщине рекомендуют сдавать кровь на ЦМВ каждый триместр, чтобы исключить реактивацию инфекции.
Диагностика
Подтверждают диагноз ЦМВ-инфекции лабораторные анализы. Исследуют в основном кровь, реже мочу и слюну. Обнаруживаемые в крови специфические антитела не являются достоверным подтверждением заболевания. Часть из них новорожденный получает от матери. Диагностическое значение имеет увеличение IgM при двукратном исследовании.
При обнаружении специфических иммуноглобулинов определяют их авидность. Этот показатель говорит о давности их образования. Чем выше авидность, тем больше срок инфицирования. Низкая авидность говорит о недавнем заражении. Авидность определяется в процентах. Низкой она считается до 30%, высокой — более 60%. Промежуток 30-60% — пограничное значение, рекомендуется пересдать кровь еще раз.
Более точный метод диагностики — выявление ДНК вируса с помощью полимеразной цепной реакции. Диагностическое значение имеет обнаружение вируса в моче и крови ребенка. Если ДНК возбудителя обнаруживается в крови беременной женщины — это фактор высокого риска заражения плода.
Трудность диагностики обусловлена частыми случаями скрытого протекания инфекции, отсутствием признаков у женщины и разнообразием поражаемых органов.
Чтобы обнаружить цитомегаловирус при беременности, женщину обследуют по алгоритму:
- кровь на ДНК цитомегаловируса;
- моча;
- кровь на специфические иммуноглобулины;
- пуповинная кровь на ДНК вируса по показаниям.
Обследование проводят дважды за всю беременность. Более частое обследование рекомендуют ранее выявленным носителям ЦМВ-инфекции для исключения реактивации. Также дополнительное исследование проводят при наличии клинических проявлений инфекции.
Возможно провести внутриутробное обследование плода. Для этого берут околоплодные воды или пуповинную кровь. О заражении говорят, если обнаружены IgM или ДНК вируса. Выявить пороки, связанные с инфицированием, помогают ультразвуковое исследование, кардиотокография, допплерометрия.

Для подтверждения диагноза ЦМВИ берут анализ крови на антитела и ДНК возбудителя
Тактика лечения
Если инфицирование произошло у беременной женщины, ей разрешен только один препарат — человеческий иммуноглобулин антицитомегаловирусный. Его назначают по 1 мл на кг массы тела — женщине весом 60 кг потребуется 60 мл препарата. Вводят этот объем внутривенно капельно, в три приема за сутки. Через 1-2 недели повторяют введение лекарства.
Наибольшей эффективностью обладают противовирусные препараты ганцикловир или фоскарнет. Но они отличаются высокой токсичностью, поэтому длительное их применение невозможно. Они используются у новорожденных с генерализованной формой заболевания. Это позволяет снизить риск летального исхода, повысить вероятность излечения пневмонии, уменьшить неврологические проявления.
Новорожденных детей лечат иммуноглобулином или противовирусными препаратами на основе человеческого интерферона. Симптоматическую терапию проводят с учетом сформировавшихся осложнений. В целях дезинтоксикации проводят внутривенное вливание раствора глюкозы или реополиглюкина. При присоединении бактериальной флоры показаны антибиотики широкого спектра действия.
Важно обеспечить детям полноценное питание. Дополнительно назначают поливитамины.
При заражении на раннем сроке лечение малоэффективно. За течением беременности постоянно наблюдают. Если выявляются признаки пороков развития у плода, женщине предлагают прерывание беременности. Решение об этом она принимает самостоятельно.
Тактика ведения беременности и родов определяется индивидуально. Она зависит от клинических проявлений инфекции, вирусной нагрузки, выявленных патологических изменений плода. Если вирус обнаруживают в половых путях, предпочтительный путь родоразрешения — кесарево сечение.
Выздоровление новорожденного определяют при условии отсутствия специфических иммуноглобулинов и ДНК возбудителя в крови. Дети подлежат учету у инфекциониста с обследованием через 1, 3, 6 и 12 месяцев.
Прогноз
Прогнозировать течение ЦМВИ сложно, так как заболевание часто не имеет внешних проявлений или они возникают поздно. Наиболее благоприятный прогноз отмечается при инфицировании плода в конце третьего триместра или во время родов. Если женщина заболела до 12 недели беременности, в 95% случаев происходит выкидыш. Заражение в конце первого триместра или во втором грозит развитием тяжелых пороков у плода.
Меры профилактики
Этиотропной профилактики ЦМВ нет, вакцина тоже не разработана. Вирус активизируется только при снижении иммунитета, поэтому профилактика направлена на его поддержание:
- исключение контакта с инфекционными больными;
- рациональное питание;
- занятия спортом;
- прогулки на свежем воздухе.
Повторные беременности женщинам с активной ЦМВИ разрешены только после полного курса противовирусной терапии. Следует добиться стойкой ремиссии, чтобы ДНК возбудителя не определялась в крови на протяжении года.
Женщины-носители ЦМВ должны находиться под особым контролем гинеколога в случае беременности. Они входят в группу риска по внутриутробному инфицированию плода, что нередко приводит к формированию тяжелых последствий. Обследование на ЦМВ-инфекцию является обязательным для всех беременных или планирующих беременность.
Беременность и цитомегаловирус: анализы и лечение не нужны
ЦМВ у детей и взрослых: кровь на анализ и мазки сдавать не нужно
 Дмитрий Лубнин акушер-гинеколог, кандидат медицинских наук
Дмитрий Лубнин акушер-гинеколог, кандидат медицинских наук
Цитомегаловирус (ЦМВ) входит в число инфекций, которые определяются TORCH-анализом — его часто назначают при подготовке к беременности. Но если заболевания, передающиеся половым путем, такие как сифилис и гонорея, действительно опасны при беременности, то к цитомегаловирусу это не относится. О страшилках по поводу ЦМВ в отечественной медицине рассказывает гинеколог Дмитрий Лубнин.

Цитомегаловирус (ЦМВ) входит в семейство герпес-вирусов — то есть это еще один вид вируса герпеса, которым большинство из нас инфицируется в течение жизни, и он остается с нами навсегда. По американским данным, ЦМВ инфицировано более 50% людей старше 40 лет.
Этот вирус выделяется всеми биологическими жидкостями (слюна, кровь, выделения, сперма, молоко и т.д.), поэтому чаще всего инфицирование происходит в детстве, или во время общения детей между собой в коллективах, или от родителей через молоко или поцелуи. Если в детском возрасте инфицирования удалось избежать, то вирус ждет нас уже в романтический период жизни — там основным путем заражения становятся поцелуи и половой акт.
В подавляющем большинстве случаев после попадания вируса в организм никаких симптомов не наблюдается. В детстве заболевание может протекать под видом обычной простуды, характерными проявлениями будут слюнотечение, увеличение подчелюстных лимфоузлов и налет на языке. Во взрослом возрасте и таких симптомов может не быть. После попадания в организм вирус остается в нем навсегда и может периодически появляться в разных биологических жидкостях, где его радостно выявляют доктора и начинают лечить. А делать это чаще всего и не надо.
ЦМВ совершенно безопасен для подавляющего большинства людей, не требует выявления и лечения. ЦМВ опасен только для людей, инфицированных ВИЧ, при пересадке органов, костного мозга, болеющих онкологическими заболеваниями и проходящих химиотерапию. Другими словами, для тех, у кого серьезно повреждена иммунная система.
Все страшное, что вы прочитаете об этом заболевании в интернете (или вам расскажет ваш доктор), никогда с вами не случится, конечно, если вы не инфицируетесь ВИЧ или вам не будут пересаживать почку, сердце или костный мозг.
У вас нет никакого повода для проведения обследования на ЦМВ, то есть не надо сдавать анализ крови на ЦМВ и тем более ПЦР — мазок на ЦМВ. Эти исследования не имеют никакого смысла.
Цитомегаловирус во время беременности: лечить не надо
Отдельная тема: ЦМВ и беременность — тут живут самые страшные мифы и заблуждения.
- 50% женщин вступают в беременность с ранее перенесенной ЦМВ-инфекцией, и 1-4% инфицируются впервые во время беременности.
- Вероятность инфицирования плода выше, если беременная впервые заражается ЦМВ во время беременности, при этом риск инфицирования в первом-втором триместре составляет 30-40%, а в третьем — 40-70%.
- В 50-75% случаев инфицирование плода происходит у беременных, уже переболевших ранее ЦМВ, за счет реактивации инфекции или инфицирования новым штаммом.
- Только у одного из 150 новорожденных выявляется инфицирование ЦМВ, и только у одного из пяти инфицированных новорожденных развиваются отдаленные последствия ЦМВ.
- Клинические проявления ЦМВ у новорожденного: преждевременные роды, низкий вес, микроцефалия (маленькая голова), отклонения в работе почек, печени и селезенки.
- У 40-60% новорожденных с признаками врожденной ЦМВ-инфекции могут развиться отсроченные нарушения: потеря слуха, нарушения зрения, умственная отсталость, микроцефалия, нарушения координации, мышечная слабость и др.
Теперь очень важный момент — на Западе не рекомендуется проводить исследования на выявление ЦМВ беременным женщинам и женщинам, планирующим беременность. Обусловлено это следующими причинами: для лечения ЦМВ-инфекции существует всего несколько препаратов (ганцикловир и валганцикловир и др.); эти препараты имеют очень много тяжелых побочных эффектов, поэтому такое лечение обосновано только у пациенток с иммунодефицитом, когда болезнь угрожает здоровью.
Как было показано выше, вероятность развития у плода отсроченных серьезных проблем со здоровьем настолько мала, что прерывать беременность при выявлении первичного инфицирования или реактивации инфекции во время беременности нецелесообразно. Решение о назначении лечения инфицированным новорожденным принимается только при серьезной оценке пользы и риска. Лечить бессимптомных женщин перед беременностью — такой вопрос даже не рассматривается.

Лечение цитомегаловируса в России: что не так?
Ситуация в нашей стране пугающе безграмотна.
- Берут мазок на ЦМВ из влагалища — в этом нет никакого смысла. Да, время от времени у прежде инфицированного человека вирус может появляться во всех биологических жидкостях, но это не опасно ни для беременности, ни для партнера. Напомню, у человека без иммунодефицита ЦМВ не способен вызвать картину серьезного заболевания с поражением внутренних органов.
- Перед беременностью назначают анализ на ТОRСН-инфекции, в который входит ЦМВ, выявляют IgG к ЦМВ и назначают лечение. Это, конечно, не лечение описанными выше тяжелыми препаратами, а любимые иммуномодуляторы, препараты от простого герпеса и прочие «фуфломицины». Самое смешное в том, что IgG к ЦМВ отражает факт наличия защитных антител к этому вирусу, то есть указывает на факт перенесенной ранее инфекции и степень того, как организм на это отреагировал. Оценили степень абсурда действий докторов?
- Некоторые доктора настаивают на прерывании беременности, если вдруг во время беременности выявляют в мазках ЦМВ или по анализам крови диагностируют первичное заражение (появление в крови IgM к ЦМВ или IgG у тех пациенток, у которых его не было до беременности). Этого категорически делать нельзя, так как риск развития серьезных последствий для новорожденного даже в таком случае крайне низок.
Что вам надо знать об анализах на ЦМВ и его лечении
Подводим итог. ЦМВ не опасен для вас. Более половины взрослого населения незаметно для себя были инфицированы этим вирусом, и это никак не сказалось на их здоровье.
Вам не надо сдавать анализы на выявление ЦМВ: ни мазок, ни анализ крови, — в этом нет никакого смысла. Даже если ЦМВ будет выявлен, никакого лечения проводить не надо.
Если вы планируете беременность, имеет смысл сделать анализ на TORCH-инфекции. Если в результатах будет выявлено, что у вас нет IgG к ЦМВ, единственная рекомендация — чаще мойте руки после общения с детьми и в целом избегайте общения с детьми, особенно если у них есть признаки «простуды».
Обследоваться на предмет выявления ЦМВ во время беременности не имеет смысла, так как никакого лечения ЦМВ во время беременности не проводится, поскольку препараты имеют большое количество тяжелых побочных эффектов, а факт выявления острой ЦМВ-инфекции не является показанием для прерывания беременности.
Обследование на ЦМВ новорожденных производится только при наличии подозрения на внутриутробное инфицирование, а решение о назначении лечения принимается индивидуально.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Цитомегаловирус при беременности

Многие вирусные заболевания проявляются только при снижении иммунитета. Одна из таких патологий – цитомегаловирус при беременности. Микробы способны проникать сквозь плацентарный барьер, что опасно для жизни и развития плода.
- Что это за патология
- Причины
- Классификация и симптомы
- Чем опасна
- Последствия для ребенка
- Когда и какому врачу обратиться
- Диагностика
- Лечение
- Методы профилактики
Что это за патология

Цитомегаловирус (ЦМВ) – что это? Один из наиболее распространенных патогенных микроорганизмов, входит в семейство герпесвирусов. Вирус имеет сферическую форму, покрыт двумя слоями защитной оболочкой с шипами на поверхности, содержит ДНК.
Вирус проникает внутрь клетки человека, встраивается в геном клеток хозяина, поэтому устойчив ко многим лекарственным препаратам. После заражения остается в организме пожизненно. Поражает практически все ткани.
Размножение преимущественно происходит в слюнных железах, лимфоцитах, фибробластах, эпителии. Активно выделяется во внешнюю среду с различными биологическими жидкостями человека.
Цитомегаловирусная инфекция может долго находиться в латентной стадии, многие люди даже не подозревают о заражении, но при этом являются носителями ЦМВ. По статистике ВОЗ,этим вирусом инфицировано около 90% всего взрослого населения.
Для людей с сильным иммунитетом этот вирус не опасен, но при ослаблении защитных сил организма вызывает серьезные заболеваний. Цитомегаловирус и беременность – нежелательное и опасное сочетание.
Причины

Основная причина цитомегаловирусной патологии у беременных – естественное снижение иммунитета. Организм более восприимчив к различным болезнетворным микробам, из-за ослабления защитных функций бороться с ними в полную силу не может.
Как вирус проникает в организм.
- Половым путем. Заразиться можно при любом виде секса, презервативы не защищают от инфекции на 100%.
- Через слизистые оболочки. Заразиться можно и при поцелуе.
- Бытовым путем через общие предметы быта.
- Воздушно-капельным путем. Большое количество патогенных микроорганизмов выделяется в окружающую среду при кашле, чихании, со слюной.
- При переливании крови от зараженного человека.
Спровоцировать рост микроба может сильный стресс, переохлаждение, авитаминоз.
Заражение ребенка происходит внутриутробно, при прохождении по родовым путям, через грудное молоко.

Классификация и симптомы
Единой классификации патологии нет. Врожденную инфекцию подразделяют на острую и хроническую. Приобретенная форма может быть острой, латентной, генерализованной, мононуклеозной.
Симптомы болезни проявляются по-разному, в зависимости от того, какие клетки поражены:
- хронический ринит, заложенность носа;
- при размножении микроба в органах пищеварительной системы возникают проблемы со стулом, диарея сменяется запором, беспокоит боль в абдоминальной области;
- лихорадка, повышение температуры, утомляемость, головная боль;
- увеличение лимфатических узлов;
- воспаление слюнных желез, миндалин;
- боль в области печени и селезенки;
- вагинит – характеризуется обильными жидкими влагалищными выделениями бело-голубого цвета;
- воспаление шейки матки или маточного эндометрия, устойчивый гипертонус матки во время гестации.
Наиболее опасная – генерализованная форма болезни. Отличается тяжелым течением, в различных отделах ЖКТ образуются кровоточащие язвы, на фоне хронического энцефалита развивается деменция.
Нередко возникают заболевания, ассоциированные с ЦМВ – гепатит, паротит, энтероколит, пневмония, нефриты, энцефалит.

При латентном течении внешние проявления отсутствуют, выявить патологию можно только на основании лабораторной диагностики.
Чем опасна
ЦМВ при беременности поражает внутренние половые органы, проникает сквозь плаценту, что создает серьезную угрозу для развития и вынашивания ребенка.
- самопроизвольный аборт, преждевременные роды;
- из-за гипертонуса происходит отслойка плаценты, что может стать причиной внутриутробной гибели плода;
- преждевременное старение плаценты;
- прикрепление к телу матки хориальной ткани плаценты приводит к маточной атонии и сильным кровотечениям после родов.
Если на момент зачатия в крови матери присутствовали антитела к вирусу, то вероятность родить здорового младенца значительно возрастает.

Последствия для ребенка
У детей признаки и последствия ЦМВ инфекции могут появиться сразу после рождения или в течение первых 6 месяцев жизни.
Цитомегаловирус при беременности – последствия для плода и новорожденного:
- выраженная и затяжная желтуха новорожденных, на коже часто появляются пятна темно-синего цвета;
- снижение активности, вялость, сонливость;
- снижение мышечного тонуса, тремор, отставание в моторном развитии;
- нарушение процесса глотания и сосания;
- смешанные формы анемии, тромбоцитопения;
- ухудшение зрения из-за цитомегаловирусного ретинита;
- тугоухость с тенденцией к снижению слуха;
- тяжелые болезни головного мозга, сердца, органов дыхательной системы;
- при заражении на ранних сроках гестации у ребенка развивается микроцефалия, вероятность внутриутробной гибели плода более 70%.

При инфицировании незадолго до родов, у новорожденного явные признаки болезни отсутствуют. Но через 3-7 недель появляются симптомы, схожие с ОРВИ. С грудным молоком младенец получает защитные антитела, патология переходит в хроническую форму.
Когда и какому врачу обратиться
Диагностикой ЦМВ занимается инфекционист, иммунолог. Поскольку наличие микроба в организме в большинстве случаев не представляет угрозы для жизни, направление на анализ дают при наличии определенных показаний.
В каких случаях назначают обследование:
- наличие в анамнезе нескольких случаев невынашивания беременности;
- перед проведением ЭКО;
- наличие хронических урогенитальных болезней воспалительного характера;
- иммунодефицитные состояния.
Анализ обязательно назначают женщинам, которые уже родили ребенка с признаками внутриутробной инфекции.
Диагностика

ЦМВ относится к TORCH инфекциям, анализ входит в список обязательных обследований для беременных, поскольку микроорганизм опасен для развивающегося ребенка.
Виды лабораторных исследований:
- культивирование биологических жидкостей;
- ПЦР – позволяет выявить ДНК вируса даже при незначительном его количестве;
- ИФА – выявление антител к ЦМВ, позволяет определить давность инфицирования;
- цитология – исследование небольшого кусочка тканей на предмет выявления изменений в клетках.
Наиболее достоверный и недорогой анализ ИФА – его можно делать несколько раз для оценки динамики развития инфекционного процесса. Во время изучения биологического материала определяют уровень антител типа IgM, IgG.
Наличие иммуноглобулинов IgM свидетельствует о недавнем заражении или активном росте цитомегаловируса. Требуется незамедлительное лечение, проводят дополнительное обследование для оценки рисков для плода.
Присутствие IgG – показатель наличия стойкого иммунитета, антитела сдерживают размножение патологического микроорганизма. Высокоавидные иммуноглобулины – признак носительства цитомегаловируса при беременности.
Такое состояние неопасно для женщины и развивающегося внутри утробы ребенка. Но беременной необходимо раз в 1-1,5 месяца сдавать анализ повторно.

Лечение
Эффективных специфических лекарственных препаратов для лечения цитомегаловируса не существует, терапия направлена на устранение основных симптомов, предотвращение активного роста болезнетворного микроорганизма. Обязательно нужно придерживаться режима дня, полноценно питаться.
- иммуномодуляторы – Левамизол, Т-активин;
- противовирусные средства – Фоскарнет, Ацикловир, Ганцикловир, чаще всего их назначают в комплексе с интерферонами;
- специфический иммуноглобулин – НеоЦитотек;
- поливитаминные комплексы.
Если анализы показали, что заражение произошло до зачатия или в начале гестации, устанавливают динамическое наблюдение за развитием эмбриона. При появлении пороков врачи рекомендуют прервать беременность, но окончательное решение принимает женщина.
Дополнительно берут на анализ околоплодные воды, чтобы подтвердить заражение плода.
Методы профилактики
Чтобы избежать цитомегаловирусной патологии во время беременности, необходимо сдать анализ на наличие вируса и антител к нему еще до зачатия.
Основные профилактические мероприятия – избегание случайных половых связей, соблюдение правил личной гигиены, регулярное проведение влажной уборки в жилище, укрепление иммунитета.
ЦМВ при беременности диагностируют часто, патология опасная, но наличие вируса не всегда приводит к проблемам с вынашиванием и развитием ребенка. Своевременная диагностика и правильное лечение позволяет родить в срок здорового младенца.
Цитомегаловирус у беременной женщины: опасности заболевания
Цитомегаловирус при беременности может быть опасен не только для женщины, но и для ребенка, которого она вынашивает. Эта инфекция обнаруживается в биологических жидкостях большинства людей. Однако лишь у некоторых она вызывает развитие активного инфекционного процесса.

Симптоматика заражения
При заражении ЦМВ часто наблюдается бессимптомная или латентная форма – вирус находится в биологических жидкостях организма, однако клинических симптомов не возникает. Данное состояние также известно как хроническая форма носительства.
Также может наблюдаться мононуклеозоподобная форма, при которой главными симптомами являются:
- лихорадка,
- длительная слабость, утомляемость,
- появление лимфоцитоза в крови и атипичных форм лейкоцитов.
В отличие от инфекционного мононуклеоза поражение верхних дыхательных путей не наблюдается.

При острой форме заболевания наблюдаются следующие проявления:
- Повышение температуры.
- Выраженная слабость.
- Развитие интерстициальной пневмонии.
- Миокардит.
- Снижение количества клеток периферической крови – нейтропения, тромбоцитопения.
- Боль в горле.
- Интерстициальная пневмония.
- Увеличение нескольких групп лимфатических узлов.
- Гепатит.
- Нефрит.
Проявления заболевания у беременной женщины во многом зависят от пути заражения и состояния ее организма.

Если до беременности будущая мама уже перенесла инфекцию, а во время вынашивания развилось обострение, то последнее будет протекать легче.
Пути заражения
Источником заражения является человек. ЦМВ может длительно находиться в латентном состоянии – когда возбудитель уже находится в организме, однако заболевание не развивается. При этом носительница вируса может не знать об инфекции в организме и периодически выделять его во внешнюю среду.
Передача ЦМВ происходит при обмене биологическими жидкостями – слюной, спермой, кровью. Также вирусные частички находятся в органах человека и могут быть переданы во время трансплантации.

Заражение может происходить несколькими путями:
- парентеральным,
- половым,
- контактно-бытовым – при поцелуях у людей с инфицированной жидкостью слюнных желез,
- вертикальным – от матери во время беременности через плаценту ребенку.
Количество серопозитивных людей по ЦМВИ достигает 98%. Это означает, что они имеют положительные антитела IgG к цитомегаловирусу.
Последствия для плода
Заражение плода может произойти уже на стадии оплодотворения – при условии размножения вируса во внутренних половых органах мужчины либо женщины. В таком случае беременность не будет развиваться, и на ранних сроках с высокой вероятностью произойдет выкидыш.
При инфицировании матери ребенок может заразиться внутриутробно с вероятностью 30-40%. Если же вирус находится в родовых путях женщины в необходимом количестве, инфицирование ребенка при рождении возникает в 50-57% случаях.

Если заражение не произошло во внутриутробном периоде или во время родов, зараженная мать может передать инфекцию ребенку при грудном вскармливании в течение первого года жизни.
При врожденном заболевании клинические проявления во многом зависят от срока заражения.
Если острый процесс наблюдался у матери до 20 недель беременности, ЦМВ всегда влияет на плод, вызывая его гипоксию. Это приводит к следующим признакам:
- задержка развития,
- формирование тяжелых пороков,
- самопроизвольный выкидыш на ранних сроках,
- внутриутробная гибель в середине беременности и на поздних сроках,
- мертворождение,
- смерть ребенка после рождения.
При заражении после 20-ой недели беременности прогноз для жизни малыша более благоприятный только у 10-25%.

К признакам внутриутробного заражения у новорожденных относятся:
- выраженная желтуха,
- появление пятен и папул на коже,
- повышение уровня билирубина в сыворотке крови,
- увеличение размеров печени и селезенки,
- геморрагическая сыпь,
- значительное повышение уровня аланинаминотрансферазы в крови, как маркер поражения печени,
- тромбоцитопения – снижение уровня тромбоцитов,
- дефицит массы тела,
- гидроцефалия,
- возникновение судорог,
- интерстициальный нефрит,
- фиброзные изменения ткани поджелудочной железы,
- врожденная катаракта,
- интерстициальные пневмонии,
- сиалоаденит,
- атрофия зрительного нерва.

Внутриутробная передача вируса ребенку может стать причиной развития врожденной глухоты.
Наиболее опасным проявлением инфекции считается поражение всех внутренних органов и развитие диссеминированного внутрисосудистого свертывания крови. Достаточно часто дети начинают болеть на первом месяце жизни. У них наблюдается максимальная активность вируса, что может привести к летальному исходу.
Иногда при внутриутробном заражении наблюдается низкая активность вируса. Такое состояние характеризуется латентным течением, однако никто не может сказать, каковы шансы развития патогена в последующей жизни.
Редко врожденная патология не проявляется в первый год жизни, однако в дальнейшем может стать причиной возникновения следующих расстройств:
- Снижение слуха.
- Задержка умственного развития.
- Постепенная потеря зрения.
- Задержка физического развития.
- Возникновение судорог.

При трансплацентарной передаче вируса у детей старшего возраста возможно развитие гепатита. Характерной особенностью данного заболевания является не только поражение гепатоцитов, но и желчных протоков. Заболевание протекает медленно. Из-за вовлечения желчных путей могут наблюдаться следующие симптомы:
- боль и тяжесть в правом подреберье,
- приступы тошноты, связанные с приемами пищи,
- развитие диарейного синдрома,
- болезненность при пальпации печени,
- возможно появление желтухи,
- кожный зуд.
Диагностика
Для постановки диагноза заболеваний, ассоциированных с цитомегаловирусной инфекцией, необходимо лабораторное подтверждение этиологического фактора.
- Определение IgM антител в крови может свидетельствовать об остром процессе. Однако нужно помнить о возможности ложноположительных результатов.
- Нарастание уровня IgG антител в парных сыворотках в течение 2-3 недель более чем в 4 раза.
- Определение индекса авидности анти-ЦМВ IgG при результате менее 30% (менее 0,2) указывает на первичное заражение вирусом в течение предыдущих нескольких месяцев или нескольких недель назад.
- Выделение ЦМВ из биологических жидкостей или органов вирусологическим методом.
- Полимеразная цепная реакция считается наиболее точным способом выявления вирусной ДНК. Однако положительный результат является лишь подтверждением инфицирования. Об активном процессе можно говорить лишь при положительном ПЦР с кровью.

Выявление низкоавидных антител у беременных женщин является показателем высокого риска трансплацентарной передачи плоду ЦМВ. В этих случаях могут рекомендовать сделать аборт.
Обнаружение положительного результата ПЦР-диагностики с кровью беременной женщины также является маркером высокого риска заражения ребенка внутриутробно. Таким женщинам также рекомендуется проведение аборта.
Для выявления вируса и подтверждения диагноза необходимо делать сразу несколько исследований. Это позволит узнать о степени активности процесса и возможности передачи ЦМВ будущему ребенку.
При получении сомнительных результатов необходимо либо повторить обследование, либо выбрать другой метод диагностики, так как при цитомегаловирусной инфекции нередки случаи ложноотрицательных реакций.
После перенесенной ЦМВ-ассоциированной инфекции обязательно следует пройти ультразвуковое обследование для оценки состояния плода.

Тактика лечения заболевания при беременности
При активных формах цитомегаловирусной инфекции рекомендуется использовать противовирусные препараты. К ним относятся:
- Ганцикловир.
- Фоскарнет натрия.
- Валганцикловир.
- Цидофовир.
При подтвержденной ДНК в крови беременной женщины лекарством выбора считается Неоцитотект. Это антицитомегаловирусный иммуноглобулин человека. Препарат вводят внутривенно капельно с интервалом в 1-2 недели. Назначает его исключительно лечащий врач!
Критерием эффективности применяемого средства является нормализация состояния женщины, снижение вирусологической нагрузки на организм подтвержденной лабораторными исследованиями крови (снижение количества ДНК в крови или уменьшение уровня IgG в парных сыворотках).
У беременных женщин с ВИЧ-инфекцией в сочетании с ЦМВ на фоне ВААРТ применяют Ганцикловир. Возможность сохранения беременности обсуждается в каждом конкретном случае.
Требуется ли аборт
Необходимость проведения аборта должна определяться в каждом конкретном случае индивидуально. Эту процедуру проводят по медицинским показаниям – при тяжелом состоянии матери либо при высоком риске передачи вируса.
Всем женщинам с острыми проявлениями болезни до 20 недели беременности врачи рекомендуют проводить аборт.
Профилактика
Предотвратить передачу вируса невозможно. Однако были разработаны меры профилактики, которые позволяют снизить вероятность инфицирования ребенка во время беременности матери.
Меры профилактики
- Консультация женщин при планировании беременности.
- Анализ на определение антител к цитомегаловирусу.
- Определение активности антител у мужа женщины перед принятием решения обзавестись детьми.
- Оценка риска передачи инфекции плоду.
- Проведение комплексного обследования организма для понимания состояния иммунитета женщины перед вынашиванием ребенка.
- Применение барьерных контрацептивов до и во время беременности.
- Соблюдение личной гигиены.
Необходимо помнить о том, что цитомегаловирусная инфекция очень распространена во всем мире. Однако ее наличие в организме еще не означает активацию этого заболевания. Чтобы оставаться здоровыми во время вынашивания и не передать вирус плоду, женщинам рекомендуют планировать беременность и своевременно проходить диагностические процедуры. Если вирус находится в крови и представляет опасность для будущей мамы и ее ребенка, значит, его необходимо незамедлительно лечить!