Тромбоэмболия легочной артерии



Многие люди, страдающие варикозной болезнью или поражениями вен в области нижних конечностей (тромбофлебиты) подвержены риску серьезных осложнений – ТЭЛА (или в расшифровке – тромбоэмболии легочной артерии).
Что же это — тромбоэмболия легочной артерии? Проблема связана со свертываемостью крови. При этом неотложном и угрожающем жизни состоянии в крупных легочных венах обнаруживается сгусток крови (тромбо-эмбол), который попадает в легочные сосуды из других участков тела. Обычно тромб образуется в области вен, расположенных глубоко в тканях конечностей, но отрывается от места своего первоначального образования, движется через кровоток, в и тоге попадая в просвет кровеносных сосудов легкого. Закупоривая один или несколько сосудов, эмбол ограничивает кровоток в легких, снижает уровень кислорода в крови и повышает кровяное давление в легочных артериях.
Итак, уточним – если сгусток развивается в вене и остается там, это называется тромбом. Если сгусток отрывается от стенки вены и перемещается в другую часть вашего тела, он уже называется эмболом.
Если ТЭЛА вовремя не распознается и не устраняется, состояние может вызвать повреждение сердца или легких и даже смерть.
Первые признаки тромбоэмболии легочной артерии включают внезапную одышку, боль в груди и вокруг нее, кашель. Легочная эмболия возникает порой на фоне внешнего здоровья, является серьезным, трудно излечимым состоянием, если не оказать пациенту немедленной помощи.
Симптомы тромбоэмболии легочной артерии
Симптомы легочной эмболии различны, они зависят от размеров сгустка и конкретного легочного сосуда, который пострадал от эмоблии. Хотя большинство людей с легочной эмболией испытывают симптомы, но некоторые не ощущают вообще никакого дискомфорта почти до терминальных стадий.
Первыми признаками ТЭЛА обычно являются одышка и боли в груди, которые усиливаются, если вы напрягаетесь. Вы можете кашлять с кровавой мокротой. Если у вас есть эти симптомы, немедленно вызывайте скорую помощь, назвав свои симптомы диспетчеру. Тромбоэмболия легочной артерии является серьезной, но излечимой патологией. Быстрое лечение значительно снижает вероятность смерти.
Типичные признаки, указывающие на риск ТЭЛА:
-
внезапная и резкая одышка, неважно, будете ли вы при этом активны или отдыхаете;
необъяснимая острая боль в груди, руке, плече, шее или челюсти – боль также может быть похожа на симптомы сердечного приступа ( или проще говоря, острого инфаркта миокарда);
кашель с мокротой или без кровавой мокроты (со слизью);
бледная, липкая или синеватого цвета кожа;
быстрое сердцебиение (частый пульс);
в некоторых случаях чувство беспокойства, головокружение, слабость или обморок;
Также возможно, что сгусток крови закупоривает часть легочных сосудов, и пациент может не иметь никаких симптомов, поэтому стоит обсудить все возможные факторы риска с вашим врачом. Если есть какие-либо симптомы легочной эмболии, немедленно обратитесь к врачу.
Лечение тромбоэмболии легочной артерии
Диагностика
Легочная эмболия обычно выявляется с помощью следующих тестов:
-
компьютерная томография (КТ);
рентгеновское сканирование легких;
анализы крови (включая тест на D-димер);
легочная ангиограмма (вводится контраст в легочные сосуды и делаются рентгеновские снимки);
УЗИ вен на ногах – помогает определить сгустки крови у пациентов, у которых не может быть выполнена рентгенограмма сосудов с контрастом из-за аллергии на красители или которые слишком больны, чтобы покинуть больничную палату;
Современные методы лечения
Лечение тромбоэмболии легочной артерии обычно проводится в больнице, где за вашим состоянием будут внимательно следить анестезиологи-реаниматологи и сосудистые хирурги, пульмонологи. Продолжительность лечения и пребывания в больнице будет различаться в зависимости от тяжести состояния и размеров сгустка.
В зависимости от общего состояния здоровья варианты лечения могут включать:
-
антикоагулянты или другие медикаменты;
Антикоагулянтные препараты. В большинстве случаев лечение состоит из антикоагулянтных препаратов (также называемых разжижителей крови). Антикоагулянты снижают способность крови к свертыванию и предотвращают образование тромбов в будущем. Антикоагулянтные препараты включают Варфарин, Гепарин, низкомолекулярный Гепарин и Фондапаринукс.
Варфарин выпускается в форме таблеток и принимается внутрь (перорально).
Гепарин является жидким лекарственным средством и вводится либо внутривенно, либо подкожно, чтобы медленнее высвобождаться в кровь.
Низкомолекулярный гепари н вводится подкожно. Его применяют один или два раза в день даже дома.
Фондапаринукс – это новое лекарство, которое вводится подкожно, один раз в день.
Как и в случае с любыми лекарствами, важно, чтобы вы понимали, как и когда принимать антикоагулянты, и следовали рекомендациям врача. Тип назначенного вам лекарства, продолжительность приема и последующий мониторинг зависят от диагноза. Обязательно соблюдайте все рекомендации, приходите на запланированные последующие посещения врача и сдавайте анализы, чтобы можно было внимательно следить за реакцией на лекарство.
На фоне приема антикоагулянтов, врач будет часто проводить анализы крови, такие как:
-
оценка протромбинового времени – он поможет врачу определить, как быстро сворачивается ваша кровь и нужно ли менять дозу лекарства: этот тест используется для контроля вашего состояния, если вы принимаете антикоагулянты дома;
активированный частичный тромбопластин (АЧТВ) – измеряет время, необходимое для свертывания крови: этот тест используется для контроля состояния, если вы принимаете Гепарин;
анализ анти-Ха или уровень гепарина – измеряет уровень низкомолекулярного гепарина в крови – обычно нет необходимости использовать этот тест, если у вас нет лишнего веса, заболеваний почек или беременности.
Компрессионные чулки и трикотаж. Компрессионные чулки (поддерживающий трикотаж) способствуют кровообращению в ногах и должны использоваться в соответствии с указаниями врача. Чулки обычно надевают до колен, они сжимают ноги, чтобы предотвратить скопление крови. Нужно поговорить с врачом о том, как использовать компрессионные чулки, как долго их носить и как ухаживать за ними. Важно стирать компрессионные чулки в соответствии с указаниями, чтобы не повредить их.
Тромбоэмболия легочной артерии (ТЭЛА)
Общая информация
Тромбоэмболия легочной артерии (ТЭЛА, легочная эмболия) — это закупорка одной или более легочных артерий тромбами любого происхождения, чаще всего образующихся в крупных венах ног или малого таза.
Факторами риска ТЭЛА являются патологические состояния, при которых имеется нарушенный возврат венозной крови, повреждение эндотелия сосудов или эндотелиальная дисфункция и гиперкоагуляционные нарушения.
Симптомы тромбоэмболии легочной артерии неспецифичны и включают в себя затрудненное дыхание, плевритическую боль, в более тяжелых случаях – головокружение, предобморочное состояние, синкопе, остановку сердца и дыхания. Симптомы ТЭЛА также неспецифичны и включают учащённое поверхностное дыхание, увеличение частоты сердечных сокращений, в более тяжелых случаях — снижение артериального давления (артериальную гипотензию).
Диагностика легочной эмболии осуществляется с использованием КТ-ангиографии, вентиляционно-перфузионной сцинтиграфии легких, иногда легочной артериографии.
Лечение тромбоэмболии легочной артерии проводится антикоагулянтами, иногда используют тромболитики или удаляют тромб хирургическим путем. В случаях, когда противопоказана лечение антикоагулянтами, в просвет нижней полой вены устанавливают кавальный фильтр (кава-фильтр).
Профилактические меры включают использование антикоагулянтов и/или механических компрессионных устройств, применяемых на голенях стационарных пациентов.
Симптомы тромбоэмболии легочной артерии

Легочная артерия играет важнейшую роль в доставке крови в легкие для пополнения кислородом, поэтому затруднение кровотока в этом кровеносном сосуде влияет на легкие и сердце и вызывает симптомы низкого содержания кислорода в остальной части тела.
В наиболее распространенных случаях наблюдаются следующие симптомы легочной эмболии:
- одышка, которая начинается внезапно, обычно в течение нескольких секунд после ТЭЛА;
- внезапная, сильная боль в груди;
- кашель;
- кашель с кровью;
- плевритная боль в груди, которая усиливается при вдохе;
- хрипы и свисты в легких (груди);
- низкое кровяное давление
- учащенное сердцебиение (тахикардия)
- учащенное дыхание (одышка);
- синий или бледный вид губ и пальцев (цианоз);
- сердечные аритмии (нарушения сердечного ритма), такие как мерцательная аритмия, и связанные с ними симптомы или серьезные последствия (например, спутанность сознания, потеря сознания);
- признаки или симптомы тромбоза глубоких вен в одной или обеих ногах.
Тяжесть тромбоэмболии легочной артерии обычно определяется размером обструкции. Если легочная эмболия является обширной, случай часто описывается как массивная ТЭЛА. Это может вызвать значительную закупорку легочной артерии, что приводит к серьезным сердечно-сосудистым расстройствам, опасному падению кровяного давления и серьезному падению содержания кислорода в крови или кислородному голоданию, которое влияет на головной мозг и остальную часть тела.
Меньшая легочная эмболия вызывает менее значимые симптомы, но все еще является неотложной медицинской ситуацией, которая может привести к летальному исходу, если ее не лечить. Меньшие сгустки крови обычно блокируют одну из более мелких ветвей легочной артерии и могут полностью закрывать небольшой легочный сосуд, что в конечном итоге приводит к легочному инфаркту, гибели части легочной ткани.
Причины тромбоэмболии легочной артерии
Сгустки крови, называемые тромбоэмболиями, которые провоцируют возникновение ТЭЛА, обычно возникают в результате тромбоза в глубоких венах (ТГВ) паха или бедер.
Тромбоз глубоких вен и эмболия легких.
По оценкам, у около 50 процентов людей с нелеченным ТГВ возникает легочная эмболия.
Эмболия легких обычно возникает в результате тромбоза глубоких вен, который может иметь различные причины. Если тромб (сгусток крови), образовавшийся в большой вене, разрывается (эмболизируется), проходит через правую часть сердца и оседает в легочной системе, он становится эмболой в легочной артерии.
Эмболия легочной артерии и тромбоз глубоких вен настолько тесно связаны между собой, что, если врач ставит диагноз или подозревает одно из этих состояний, он немедленно ищет доказательства наличия другого состояния.
Редкие причины.
Редко, болезни или состояние, отличительные от тромбоза глубоких вен, могут вызвать легочную эмболию, которая в свою очередь может вызвать тяжелые состояния или смерть. Однако это бывает и они включают в себя:
- Жировую эмболию. При повреждении или манипулировании жировой тканью может возникнуть жировая эмболия, в результате чего жировые клетки попадают в кровообращение, где потом могут попасть в легочную циркуляцию. Наиболее частой причиной жировой эмболии является перелом таза или длинных костей, в костном мозге которых содержится большое количество жира.
- Воздушную эмболию. Если воздух попадает в кровообращение, он может закрыть легочную артерию или другую артерию. Парадоксальная воздушная эмболия может быть результатом почти любого типа хирургического вмешательства или возникнуть у дайверов, которые поднимаются с глубин слишком быстро.
- Эмболию околоплодными водами. Редко, амниотическая жидкость может попасть в кровообращение во время сложных родов и вызвать острую легочную эмболию. Это событие, к счастью, очень необычное, чрезвычайно опасно для жизни.
- Эмболию раковымиклетками. Если раковые клетки попадают в кровообращение в большом количестве, они могут закупорить легочные сосуды. Это осложнение рака обычно наблюдается только у людей с почти терминальной стадией заболевания.
Факторы риска
Поскольку легочная эмболия почти всегда является результатом тромбоза глубоких вен, факторы риска для этих двух состояний практически идентичны.
К ним относятся факторы риска, связанные с образом жизни человека, в том числе:
- Нет физической активности. Обычно сидячий образ жизни способствует развитию венозной недостаточности, которая предрасполагает к образованию тромбов в главных венах.
- Избыточный вес. Слишком большой вес также способствует накоплению крови в венах нижних конечностей.
- Курение. Курение вызывает воспаление в кровеносных сосудах, что может привести к избыточной свертываемости. На самом деле, курение является особенно мощным фактором риска нарушения свертываемости крови.
В дополнение к этим хроническим факторам риска, связанным с образом жизни, существуют и другие состояния, которые могут значительно увеличить риск тромбоэмболии легочной артерии. Некоторые из этих рисков носят временный или ситуативный характер; другие создают более хронический, долгосрочный риск легочной эмболии:
- недавняя операция, госпитализация или травма, приводящая к длительной иммобилизации;
- длительные поездки, которые приводят к длительному сидению;
- травма, вызывающая повреждение тканей, что может привести к образованию тромбов;
- беременность;
- лекарственные препараты, особенно противозачаточные таблетки, заместительная гормональная терапия, добавки тестостерона, тамоксифен и антидепрессанты;
- хроническая болезнь печени;
- хроническое заболевание почек;
- сердечно-сосудистое заболевание, особенно сердечная недостаточность;
- наличие в прошлом тромбоза глубоких вен или тромбоэмболии легочной артерии;
- определенные генетические условия, они могут сделать кровь гиперкоагуляционной (склонной к свертыванию).
Любой с любым из этих условий должен приложить все усилия, чтобы уменьшить факторы риска, чтобы снизить вероятность развития венозного тромбоза и тромбоэмболии. Важно много заниматься спортом, держать вес под контролем и не курить.
Диагностика
Диагностика ТЭЛА начинается с клинической оценки врача, а затем может включать специализированные анализы, которые могут подтвердить или исключить диагноз.
Клиническая оценка.
Первым шагом в диагностике ТЭЛА является оценка врача того, высока или низка вероятность того, что у человека возможно ТЭЛА. Врач делает эту оценку, выполняя тщательный медицинский анамнез, оценивая факторы риска развития тромбоза в глубоких венах (ТГВ), проводит физическое обследование, измеряет концентрацию кислорода в крови и, возможно, проводит ультразвуковое исследование для выявления ТГВ.
Неинвазивные тесты
После клинической оценки врача могут потребоваться специальные анализы, такие как анализы крови или визуализационные исследования.
- Анализ на D-димер. Если считается, что вероятность тромбоэмболии низкая, врач может назначить анализ на D-димер. Анализ на D-димер — анализ крови, который измеряет наличие аномального уровня свертывающей активности в крови, что ожидается, если у человека ТГВ или ТЭЛА. Если клиническая вероятность ТЭЛА низкая и анализ на D-димер отрицателен, ТЭЛА можно исключить, и врач приступит к рассмотрению других возможных причин симптомов.
Если вероятность ТЭЛА оценивается как высокая, или если анализ на D-димер положительный, то обычно выполняется либо сканирование V/Q (сканирование вентиляции/ перфузии), либо компьютерная томография (КТ) грудной клетки.
- V/Q-сканирование: V/Q-сканирование — сканирование легких, при котором используется радиоактивный краситель, введенный в вену, для оценки потока крови в ткани легких. Если легочная артерия частично заблокирована эмболой, в соответствующую часть легочной ткани будет поступать меньшее количество радиоактивного красителя, что можно будет на экране.
- Компьютерная томография (КТ): КТ — неинвазивная компьютеризированная рентгеновская процедура, который позволяет врачу визуализировать легочные артерии, чтобы увидеть, нет ли обструкции, вызванной эмболией.
- Легочная ангиограмма: Легочная ангиограмма долгое время считалась золотым стандартом для выявления ТЭЛА. Если диагноз будет неясен после проведения вышеописанных тестов, врач может заказать легочную ангиографию.
Лечение тромбоэмболии легочной артерии

Как только диагноз легочной эмболии подтвержден, терапия начинается немедленно. Если есть очень высокая вероятность легочной эмболии, медицинская терапия может быть начата даже до подтверждения диагноза.
Растворители крови — антикоагулянты.
Основным средством лечения тромбоэмболии легочной артерии является использование антикоагулянтных препаратов, разжижающих кровь, для предотвращения дальнейшего свертывания крови.
Разжижители крови, обычно используемые для лечения ТЭЛА, представляют собой либо внутривенный гепарин, либо производное гепарина, которое можно вводить подкожной инъекцией, например Арикстра или Фондапаринукс.
Семейство препаратов гепарина обеспечивает немедленный антикоагулянтный эффект и помогает предотвратить дальнейшее образование тромбов.
Тромболитическая терапия.
Когда ТЭЛА тяжелой формы и вызывает сердечно-сосудистую нестабильность, антикоагулянтная терапия часто оказывается недостаточной. В этих ситуациях применяются мощные разрушающие сгусток агенты, называемые тромболитиками. Эти лекарственные препараты, включают фибринолитические агенты, такие как стрептокиназа, предназначеные для растворения сгустка крови, который закупоривает легочную артерию.
Тромболитическая терапия несет значительно больший риск, чем терапия антикоагулянтами, включая высокий риск серьезных осложнений. Если тромбоэмболия легочной артерии достаточно серьезна и опасна для жизни, потенциальная польза от этого лечения может перевесить побочные эффекты препаратов этой группы.
Хирургия.
Хирургия — метод, который может непосредственно удалить тромб. Наиболее распространенная хирургическая процедура, называемая хирургическая эмболэктомия, является довольно рискованной и не всегда эффективной, поэтому она предназначена для людей, которые имеют очень низкий шанс выживания без операции.
Профилактика
Предотвращение тромбоэмболии легочной артерии — это предотвращение тромбоза глубоких вен; потребность в ней зависит от рисков пациента, включающих:
- тип и продолжительность хирургического вмешательства;
- сопутствующие заболевания, включая раковые болезни и гиперкоагуляционные нарушения;
- наличие центрального венозного катетера;
- ТГВ или ТЭЛА в анамнезе.
Пациенты, прикованные к постели, и пациенты, подлежащие хирургическим, особенно, ортопедическим, операциям, имеют преимущество, и большинство таких пациентов можно выявить до того, как сформируется тромб. Профилактические рекомендации включают назначение нефракционированного гепарина в малых дозах, низкомолекулярных гепаринов, варфарина, фондапаринукса, пероральных антикоагулянтов (ривароксабана, апиксабана, дабигатрана), использование компрессионных приборов или эластических компрессионных чулков.
Выбор препарата или устройства зависит от различных факторов, в том числе от популяции пациентов, предполагаемого риска, противопоказаний (таких, как риск кровотечений), относительных затрат и от простоты использования.
Здоровые люди, которые просто хотят предостеречь себя от данного заболевания нужно проходить постоянную диагностику (1 раз каждые 6 месяцев), заниматься физическими упражнениями, держать вес под контролем и обязательно не курить.
Прогноз для жизни
Вероятность смерти от тромбоэмболии легочной артерии очень низкая, но массивная легочная эмболия может вызвать внезапную смерть. Большинство случаев летальных исходов происходят до того, как заболевание диагностируется, обычно в течение нескольких часов после эмболии. Важные факторы в определении прогноза жизни включают:
- размер окклюзии;
- размер закупоренных легочных артерий;
- количество закупоренных легочных артерий;
- влияние состояния на способность сердца перекачивать кровь;
- общее состояние здоровья человека.
Любой, у кого серьезная проблема с сердцем или легкими, подвержен повышенному риску смерти от легочной эмболии. Человек с нормальной функцией легких и сердца обычно выживает, если окклюзия не блокирует половину или более легочных артерий.
Тромбоэмболия легочной артерии ( ТЭЛА )
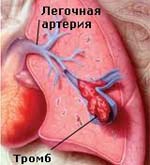
Тромбоэмболия легочной артерии – окклюзия легочной артерии или ее ветвей тромботическими массами, приводящая к жизнеугрожающим нарушениям легочной и системной гемодинамики. Классическими признаками ТЭЛА служат боли за грудиной, удушье, цианоз лица и шеи, коллапс, тахикардия. Для подтверждения диагноза тромбоэмболии легочной артерии и дифференциальной диагностики с другими схожими по симптоматике состояниями проводится ЭКГ, рентгенография легких, ЭхоКГ, сцинтиграфия легких, ангиопульмонография. Лечение ТЭЛА предполагает проведение тромболитической и инфузионной терапии, ингаляций кислорода; при неэффективности – тромбоэмболэктомии из легочной артерии.
МКБ-10

- Причины ТЭЛА
- Факторы риска
- Классификация
- Симптомы ТЭЛА
- Осложнения
- Диагностика
- Лечение ТЭЛА
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Тромбоэмболия легочной артерии (ТЭЛА) — внезапная закупорка ветвей или ствола легочной артерии тромбом (эмболом), образовавшимся в правом желудочке или предсердии сердца, венозном русле большого круга кровообращения и принесенным с током крови. В результате ТЭЛА прекращается кровоснабжение легочной ткани. Развитие ТЭЛА происходит часто стремительно и может привести к гибели больного.
От ТЭЛА умирает 0,1% населения земного шара ежегодно. Около 90% больным, умершим от ТЭЛА, во время не был установлен правильный диагноз, и не было проведено необходимое лечение. Среди причин смерти населения от сердечно-сосудистой заболеваний ТЭЛА стоит на третьем месте после ИБС и инсульта. ТЭЛА может приводить к летальному исходу при некардиологической патологии, возникая после операций, полученных травм, родов. При своевременном оптимальном лечении ТЭЛА наблюдается высокий показатель снижения уровня смертности до 2 – 8%.

Причины ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска
Факторы риска тромбозов вен и ТЭЛА — это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования — некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
Классификация
В зависимости от локализации тромбоэмболического процесса различают следующие варианты ТЭЛА:
- массивная (тромб локализуется в главном стволе или основных ветвях легочной артерии)
- эмболия сегментарных или долевых ветвей легочной артерии
- эмболия мелких ветвей легочной артерии (чаще двусторонняя)
В зависимости от объема отключенного артериального кровотока при ТЭЛА выделяют формы:
- малую (поражены менее 25% легочных сосудов) — сопровождается одышкой, правый желудочек функционирует нормально
- субмассивную (субмаксимальную — объем пораженных сосудов легких от 30 до 50%), при которой у пациента отмечается одышка, нормальное артериальное давление, правожелудочковая недостаточность мало выражена
- массивную (объем отключенного легочного кровотока более 50%) — наблюдается потеря сознания, гипотония, тахикардия, кардиогенный шок, легочная гипертензия, острая правожелудочковая недостаточность
- смертельную (объем отключенного кровотока в легких более 75%).
ТЭЛА может протекать в тяжелой, среднетяжелой или легкой форме.
Клиническое течение ТЭЛА может быть:
- острейшим (молниеносным), когда наблюдается моментальная и полная закупорка тромбом главного ствола или обеих основных ветвей легочной артерии. Развивается острая дыхательная недостаточность, остановка дыхания, коллапс, фибрилляция желудочков. Летальный исход наступает за несколько минут, инфаркт легких не успевает развиться.
- острым, при котором отмечается быстро нарастающая обтурация основных ветвей легочной артерии и части долевых или сегментарных. Начинается внезапно, бурно прогрессирует, развиваются симптомы дыхательной, сердечной и церебральной недостаточности. Продолжается максимально 3 – 5 дней, осложняется развитием инфаркта легких.
- подострым (затяжным) с тромбозом крупных и средних ветвей легочной артерии и развитием множественных инфарктов легких. Продолжается несколько недель, медленно прогрессирует, сопровождаясь нарастанием дыхательной и правожелудочковой недостаточности. Могут возникать повторные тромбоэмболии с обострением симптомов, при которых нередко наступает смертельный исход.
- хроническим (рецидивирующим), сопровождающимся рецидивирующими тромбозами долевых, сегментарных ветвей легочной артерии. Проявляется повторными инфарктами легких или повторными плевритами (чаще двусторонними), а также постепенно нарастающей гипертензией малого круга кровообращения и развитием правожелудочковой недостаточности. Часто развивается в послеоперационном периоде, на фоне уже имеющихся онкологических заболеваний, сердечно-сосудистых патологий.
Симптомы ТЭЛА
Симптоматика ТЭЛА зависит от количества и размера тромбированных легочных артерий, скорости развития тромбоэмболии, степени возникших нарушений кровоснабжения легочной ткани, исходного состояния пациента. При ТЭЛА наблюдается широкий диапазон клинических состояний: от практически бессимптомного течения до внезапной смерти.
Клинические проявления ТЭЛА неспецифические, они могут наблюдаться при других легочных и сердечно-сосудистых заболеваниях, их главным отличием служит резкое, внезапное начало при отсутствии других видимых причин данного состояния (сердечно-сосудистой недостаточности, инфаркта миокарда, пневмонии и др.). Для ТЭЛА в классическом варианте характерен ряд синдромов:
1. Сердечно – сосудистый:
- острая сосудистая недостаточность. Отмечается падение артериального давления (коллапс, циркуляторный шок), тахикардия. Частота сердечных сокращений может достигать более 100 уд. в минуту.
- острая коронарная недостаточность (у 15-25% больных). Проявляется внезапными сильными болями за грудиной различного характера, продолжительностью от нескольких минут до нескольких часов, мерцательной аритмией, экстрасистолией.
- острое легочное сердце. Обусловлено массивной или субмассивной ТЭЛА; проявляется тахикардией, набуханием (пульсацией) шейных вен, положительным венным пульсом. Отеки при остром легочном сердце не развиваются.
- острая цереброваскулярная недостаточность. Возникают общемозговые или очаговые нарушения, церебральная гипоксия, при тяжелой форме — отек мозга, мозговые кровоизлияния. Проявляется головокружением, шумом в ушах, глубоким обмороком с судорогами, рвотой, брадикардией или коматозным состоянием. Могут наблюдаться психомоторное возбуждение, гемипарезы, полиневриты, менингиальные симптомы.
2. Легочно-плевральный:
- острая дыхательная недостаточность проявляется одышкой (от ощущения нехватки воздуха до очень выраженных проявлений). Число дыханий более 30-40 в минуту, отмечается цианоз, кожные покровы пепельно-серые, бледные.
- умеренный бронхоспастический синдром сопровождается сухими свистящими хрипами.
- инфаркт легкого, инфарктная пневмония развивается на 1 – 3 сутки после ТЭЛА. Появляются жалобы на одышку, кашель, боли в грудной клетке со стороны поражения, усиливающиеся при дыхании; кровохарканье, повышение температуры тела. Становятся слышны мелкопузырчатые влажные хрипы, шум трения плевры. У пациентов с тяжелой сердечной недостаточностью наблюдаются значительные выпоты в плевральную полость.
3. Лихорадочный синдром — субфебрильная, фебрильная температура тела. Связан с воспалительными процессами в легких и плевре. Длительность лихорадки составляет от 2 до 12 дней.
4. Абдоминальный синдром обусловлен острым, болезненным набуханием печени (в сочетании с парезом кишечника, раздражением брюшины, икотой). Проявляется острой болью в правом подреберье, отрыжкой, рвотой.
5. Иммунологический синдром (пульмонит, рецидивирующий плеврит, уртикароподобная сыпь на коже, эозинофилия, появление в крови циркулирующих иммунных комплексов) развивается на 2-3 неделе заболевания.
Осложнения
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При срабатывании компенсаторных механизмов пациент сразу не погибает, но при отсутствии лечения очень быстро прогрессируют вторичные гемодинамические нарушения. Имеющиеся у пациента кардиоваскулярные заболевания значительно снижают компенсаторные возможности сердечно-сосудистой системы и ухудшают прогноз.
Диагностика
В диагностике ТЭЛА главная задача – установить местонахождение тромбов в легочных сосудах, оценить степень поражения и выраженность нарушений гемодинамики, выявить источник тромбоэмболии для предупреждения рецидивов.
Сложность диагностики ТЭЛА диктует необходимость нахождения таких пациентов в специально оборудованных сосудистых отделениях, владеющих максимально широкими возможностями для проведения специальных исследований и лечения. Всем пациентам с подозрением на ТЭЛА проводят следующие обследования:
- тщательный сбор анамнеза, оценку факторов риска ТГВ/ТЭЛА и клинической симптоматики
- общий и биохимический анализы крови, мочи, исследование газового состава крови, коагулограмму и исследование Д-димера в плазме крови (метод диагностики венозных тромбов)
- ЭКГ в динамике (для исключения инфаркта миокарда, перикардита, сердечной недостаточности)
- рентгенографию легких (для исключения пневмоторакса, первичной пневмонии, опухолей, переломов ребер, плеврита)
- эхокардиографию (для выявления повышенного давления в легочной артерии, перегрузок правых отделов сердца, тромбов в полостях сердца)
- сцинтиграфию легких (нарушение перфузии крови через легочную ткань говорит об уменьшении или отсутствии кровотока вследствие ТЭЛА)
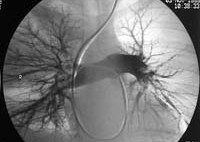
- ангиопульмонографию (для точного определения локализации и размеров тромба)
- УЗДГ вен нижних конечностей, контрастную флебографию (для выявления источника тромбоэмболии)

Лечение ТЭЛА
Пациентов с тромбоэмболией помещают в реанимационное отделение. В неотложном состоянии пациенту проводятся реанимационные мероприятия в полном объеме. Дальнейшее лечение ТЭЛА направлено на нормализацию легочного кровообращения, профилактику хронической легочной гипертензии.
С целью предупреждения рецидивов ТЭЛА необходимо соблюдение строгого постельного режима. Для поддержания оксигенации проводится постоянная ингаляция кислорода. Осуществляется массивная инфузионная терапия для снижения вязкости крови и поддержания АД.
В раннем периоде показано назначение тромболитической терапии с целью максимально быстрого растворения тромба и восстановления кровотока в легочной артерии. В дальнейшем для предупреждения рецидивов ТЭЛА проводится гепаринотерапия. При явлениях инфаркт-пневмонии назначается антибактериальная терапия.
В случаях развития массивной ТЭЛА и неэффективности тромболизиса сосудистыми хирургами проводится хирургическая тромбоэмболэктомия (удаление тромба). Как альтернативу эмболэктомии используют катетерную фрагментацию тромбоэмбола. При рецидивирующих ТЭЛА практикуется постановка специального фильтра в ветви легочной артерии, нижнюю полую вену.
Прогноз и профилактика
При раннем оказании полного объема помощи пациентам прогноз для жизни благоприятный. При выраженных сердечно-сосудистых и дыхательных нарушениях на фоне обширной ТЭЛА летальность превышает 30%. Половина рецидивов ТЭЛА развивается у пациентов, не получавших антикоагулянты. Своевременная, правильно проведенная антикоагулянтная терапия вдвое снижает риск рецидивов ТЭЛА. Для предупреждения тромбоэмболии необходимы ранняя диагностика и лечение тромбофлебита, назначение непрямых антикоагулянтов пациентам из групп риска.
Профилактика тромбоэмболических осложнений
 Тромбоэмболией называют острую закупорку кровеносного сосуда тромбом, который отрывается от места своего образования (на стенке сердца или кровеносного сосуда) и попадает в циркулирующую кровь.
Тромбоэмболией называют острую закупорку кровеносного сосуда тромбом, который отрывается от места своего образования (на стенке сердца или кровеносного сосуда) и попадает в циркулирующую кровь.
Венозные тромбоэмболические осложнения (ВТЭО) – это достаточно распространенные проявления разных заболеваний, полученных травм или последствий хирургического вмешательства. Если рассматривать более детально, то ВТЭО проявляются как тромбозы глубоких вен (ТГВ) или тромбоэмболия легочных артерий (ТЭЛА). ТГВ – представляет собой патологическое образование тромбов в глубоких венах, которые, как правило, находятся в ногах человека.
Острая проблема ВТЭО в современной хирургии, проявляется в том, что эти осложнения могут не только затянуть выздоровление больного после операции, но и привести к летальному исходу. Что же может спровоцировать возникновение тромбоэмболии? Как диагностировать заболевание, как лечиться и какие меры профилактики болезни существуют? В рамках темы разберем следующие вопросы:
- Причины возникновения тромбоэмболии;
- Как оценить риски. Группы риска;
- Диагностика тромбоэмболии;
- Виды терапии ВТЭО;
- Рекомендации по профилактике;
Причины возникновения тромбоэмболии
 Причины возникновения тромбоэмболии главным образом подразделяются на те, что связаны с нарушением нормального кровотока в венах на ногах, и те, что можно назвать предрасполагающими факторами.
Причины возникновения тромбоэмболии главным образом подразделяются на те, что связаны с нарушением нормального кровотока в венах на ногах, и те, что можно назвать предрасполагающими факторами.
В первом случае возможно образование тромба в просвете сосуда, когда в вене происходит замедление тока крови, есть склонность к гиперкоагуляции крови, либо присутствует факт нарушения целостности стенки сосуда. Данные факторы имеют место быть преимущественно в послеоперационный период, их воздействие распространено на пациентов, которые страдают патологиями, требующими планового или экстренного вмешательства хирургов. Если рассматривать более подробно, то тромбоэмболические осложнения развиваются вследствие следующих причин:
- Операционные вмешательства в органы брюшной полости;
- Урологические и гинекологические операции;
- Операции по удалению злокачественных опухолей разной локализации;
- Проведенные нейрохирургические операции;
- Протезирование тазобедренного или коленного суставов, травмы в сочетании с переломами, которые требуют достаточно длительного обездвиживания больного.
Предрасполагающие факторы представлены следующим перечнем:
- Возраст человека – вероятность тромбообразования находится в прямой зависимости от возраста человека. Чем больше возраст, тем выше риск возникновения тромбоэмболии;
- Половой признак – под действием гормональных особенностей женщины в большей степени подвержены риску образования тромбов в венах;
- Физическая неактивность – «сидячая работа» и малоподвижный образ жизни в целом провоцируют застой крови в венах человека;
- Варикоз – наличие расширенных венозных сосудов в ногах;
- Применение гормональных контрацептивов в значительной степени влияют на реологические свойства крови;
- Наследственная тромбофилия либо предрасположенность к повышенному тромбообразованию.
В этих случаях непосредственно перед хирургическим вмешательством необходимо правильно оценить существующие риски. Рассмотрим их основные группы.
Как оценить риски. Группы риска
Каждый хирург перед плановым оперативным вмешательством должен оценить уровень риска развития тромбоэмболии. Эта оценка напрямую зависит от характера хирургического вмешательства. Существует 3 вида риска: низкий, средний и высокий.
 В группе с низким риском развития тромбоэмболического осложнения в послеоперационный период находятся больные, которым предстоят малые (неосложненные) хирургические вмешательства. При проведении данных операций риск ТЭЛА очень мал и составляет лишь 0,3% от общего числа прооперированных пациентов. И всего 0,002% летальных исходов вследствие развития послеоперационной тромбоэмболии. В качестве примера можно привести лапароскопические операции, чрезуретральные урологические вмешательства и пр.
В группе с низким риском развития тромбоэмболического осложнения в послеоперационный период находятся больные, которым предстоят малые (неосложненные) хирургические вмешательства. При проведении данных операций риск ТЭЛА очень мал и составляет лишь 0,3% от общего числа прооперированных пациентов. И всего 0,002% летальных исходов вследствие развития послеоперационной тромбоэмболии. В качестве примера можно привести лапароскопические операции, чрезуретральные урологические вмешательства и пр.
К группе средней степени риска относятся пациенты, ожидающие большого хирургического вмешательства. Общее количество послеоперационных осложнений в виде возникновения тромбоэмболии в этой группе составляет уже 5%. К таким операциям относятся: аппендицит (гангренозный, флегмонозный), удаление матки, ампутация части желудка или кишечника, кесарево сечение и т.п.
 Высокой степенью риска возникновения послеоперационных тромбоэмболических проблем обладают расширенные операции. Сюда можно отнести травматологические операции, ортопедические вмешательства с протезированием суставов, удаление злокачественных новообразований, нейрохирургические операции. В процентном выражении последствия проведения данных вмешательств, характеризующиеся тромбоэмболическими осложнениями можно представить следующим образом: более 80% тромбозов в глубоких венах голеней, более 40% тромбозов в нижней полой вене и более 10% ТЭЛА, в том числе с летальным исходом.
Высокой степенью риска возникновения послеоперационных тромбоэмболических проблем обладают расширенные операции. Сюда можно отнести травматологические операции, ортопедические вмешательства с протезированием суставов, удаление злокачественных новообразований, нейрохирургические операции. В процентном выражении последствия проведения данных вмешательств, характеризующиеся тромбоэмболическими осложнениями можно представить следующим образом: более 80% тромбозов в глубоких венах голеней, более 40% тромбозов в нижней полой вене и более 10% ТЭЛА, в том числе с летальным исходом.
В соответствии с данной классификацией первая группа оперативного вмешательства характеризуется низкой степенью риска ВТЭО, вторая группа операций находится в умеренной степени риска, и последняя – третья группа операций имеет высокую степень риска ВТЭО.
Диагностика тромбоэмболии
Тромбоэмболия вызывает различного рода симптомы, характер которых зависит от локализации тромба и места, где им была вызвана закупорка сосуда и последующая ишемия тканей.
Статистика показывает, что наиболее часто у пациентов диагностируется тромбоэмболия ног. Развитие тромбофлебита вызывает гангрену, за которой следует потеря дееспособности ног или летальный исход.
Закупорка сосудов головного мозга вызывает инсульт. Блокировка сосудов брюшной полости вызывает острую боль в животе, последствия могут быть весьма грустными – это развитие ишемии кишечника или других важнейших органов пищеварительной системы.
Это лишь часть примеров ВТЭО, которые проявляются через абсолютно разные симптомы. Как же диагностировать тромбоэмболию?
 Начальной стадией клинической диагностики станет осмотр и сбор информации полученной со слов пациента. Врачом определяется наличие факторов предрасположенности к тромбоэмболии, и выявляются симптомы. С целью определения места образования тромба могут пациента направляют на ультразвуковое обследование или ультразвуковую допплерографию. Сканирование вен дает возможность выявить сосуд, являющийся источником тромба, а допплерография поможет оценить интенсивность кровотока в проблемной области.
Начальной стадией клинической диагностики станет осмотр и сбор информации полученной со слов пациента. Врачом определяется наличие факторов предрасположенности к тромбоэмболии, и выявляются симптомы. С целью определения места образования тромба могут пациента направляют на ультразвуковое обследование или ультразвуковую допплерографию. Сканирование вен дает возможность выявить сосуд, являющийся источником тромба, а допплерография поможет оценить интенсивность кровотока в проблемной области.
Такое клиническое исследование как флебография поможет исследовать венозное русло больного, потому как точно отображает отклонения от нормального строения венозной сети.
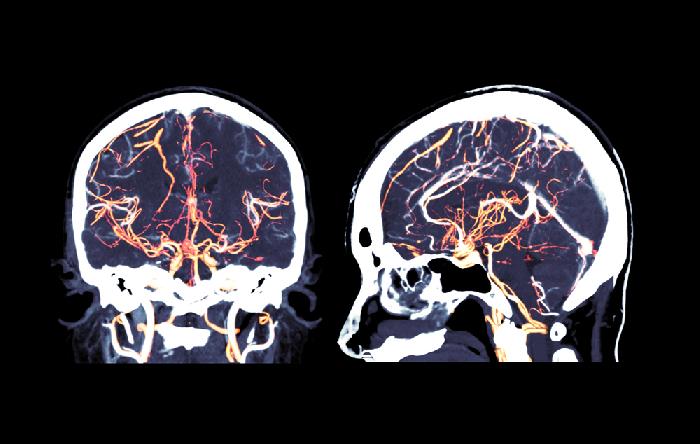 Компьютерная томография с высокой точностью определит, где находится тромб.
Компьютерная томография с высокой точностью определит, где находится тромб.
Ангиография (рентгеноконтрастное обследование), осуществляется путем введения в легкие контрастного вещества. Данную методику исследования стандартно применяют при диагностике ТЭЛА.
Перфузионная сцинтиграфия легких, помогает определить, в какие участки легкого поступает воздух, но нарушено кровоснабжение. Данная методика применима в случае наличия у пациента противопоказаний к проведению компьютерной томографии.
Помимо базовых исследований, пациенту назначают процедуры, которые могут выявить патологии и заболевания, не связанные с тромбоэмболией. К таким процедурам относится, например, Рентгенография. Назначают данную процедуру с целью исключения механических повреждений костных тканей, каких-либо новообразований или очагов воспаления и пр.
 Ультразвуковое исследование сердечной мышцы, или эхокардиографию – ЭКГ. Данное исследование помогает выявить изменения в структуре сердца, что позволяет дифференцировать тромбоэмболию от сердечной недостаточности или инфаркта.
Ультразвуковое исследование сердечной мышцы, или эхокардиографию – ЭКГ. Данное исследование помогает выявить изменения в структуре сердца, что позволяет дифференцировать тромбоэмболию от сердечной недостаточности или инфаркта.
Виды терапии ВТЭО
Необходимо понимать, что летальным исходом заканчивается массивная ТЭЛА в 90 случаев из 100 без применения правильной терапии. Именно поэтому важно в кратчайшие сроки диагностировать тромбоэмболию и назначить правильный курс лечения.
 Главной задачей этой терапии является растворение образовавшегося тромба и коррекция нарушений в свертываемости крови. С этой целью в отделении реанимации пациент получает ряд специализированных препаратов в виде инъекций. Если речь идет о более ранних этапах развития патологии, то пациенту предлагают пройти курс лечения таблетированной терапии.
Главной задачей этой терапии является растворение образовавшегося тромба и коррекция нарушений в свертываемости крови. С этой целью в отделении реанимации пациент получает ряд специализированных препаратов в виде инъекций. Если речь идет о более ранних этапах развития патологии, то пациенту предлагают пройти курс лечения таблетированной терапии.
Из таблетированных препаратов больным часто назначают Кардиомагнил. Показаниями к применению данного препарата являются различные сердечно-сосудистые заболевания с высокой степенью вероятности образования тромбов. Также средство используется в целях профилактики инфаркта миокарда. Врачами подтверждена высокая степень эффективности препарата по предотвращению заболеваний сердца и сосудов и предупреждению агрегации тромбоцитов.
 Если у пациента присутствуют соответствующие показания, врач может назначить хирургическое лечение. К показаниям для операции можно отнести:
Если у пациента присутствуют соответствующие показания, врач может назначить хирургическое лечение. К показаниям для операции можно отнести:
- Обширный либо прогрессирующий тромбоз нижней полой вены;
- Рецидивирующая ТЭЛА при проведении терапии с применением таблетированных препаратов;
- Планируемое или проведенное оперативное вмешательство у пациента с перенесенной ТЭЛА.
Рекомендации по профилактике
Огромное значение в практикующей хирургии имеет профилактика тромбоэмболии.
Все профилактические меры, применяемые в целях предупреждения патологии можно разделить на 2 группы – это физические и фармакологические. В первую группу входят:
- быстрая (на 3 день) активизация пациента после операции;
- применение компрессионного белья до проведения хирургического вмешательства и после. Его применение не дает крови застояться в венах нижних конечностей, что снижает риск образования тромбов. Использование компрессионного трикотажа снижает риск возникновения ВТЭО до минимальной отметки у пациентов низкой и средней группы риска.
Если операция плановая, больной может приобрести компрессионное белье в аптеке или ортопедическом салоне, если хирургическое вмешательство экстренное, тогда родственникам необходимо в кратчайшие сроки после проведенной операции передать белье.
Фармакопрофилактика тромбоэмболии в послеоперационный период осуществляется с помощью препарата Кардиомагнил. В этих целях, после хирургического вмешательства, показан ежедневный прием 1-2 капсул.
Для профилактики тромбоза сосудов, рецидива инфаркта нужно выпивать по 1 таблетке в день.
1. Дробот Е. В., Алексеенко С. Н., “Профилактика заболеваний”.
2. Журнал Трудный пациент “Преддиабет: диагностика и лечение”.
3. Литвицкий П.Ф. “Алгоритмы образовательных модулей по клинической патофизиологии”.
4. Кумар В., Аббас А.К., Фаусто Н., Астер Дж.К. “Основы патологии заболеваний по Роббинсу и Котрану”.
5. Педиатрия. Национальное руководство / Под ред. А.А. Баранова.
6. Дедов И.И., Мельниченко Г.А., Фадеев В.Ф. “Эндокринология”.
Тромбоэмболия легочной артерии ( ТЭЛА )

Тромбоэмболия легочной артерии – окклюзия легочной артерии или ее ветвей тромботическими массами, приводящая к жизнеугрожающим нарушениям легочной и системной гемодинамики. Классическими признаками ТЭЛА служат боли за грудиной, удушье, цианоз лица и шеи, коллапс, тахикардия. Для подтверждения диагноза тромбоэмболии легочной артерии и дифференциальной диагностики с другими схожими по симптоматике состояниями проводится ЭКГ, рентгенография легких, ЭхоКГ, сцинтиграфия легких, ангиопульмонография. Лечение ТЭЛА предполагает проведение тромболитической и инфузионной терапии, ингаляций кислорода; при неэффективности – тромбоэмболэктомии из легочной артерии.
МКБ-10


- Причины ТЭЛА
- Факторы риска
- Классификация
- Симптомы ТЭЛА
- Осложнения
- Диагностика
- Лечение ТЭЛА
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Тромбоэмболия легочной артерии (ТЭЛА) — внезапная закупорка ветвей или ствола легочной артерии тромбом (эмболом), образовавшимся в правом желудочке или предсердии сердца, венозном русле большого круга кровообращения и принесенным с током крови. В результате ТЭЛА прекращается кровоснабжение легочной ткани. Развитие ТЭЛА происходит часто стремительно и может привести к гибели больного.
От ТЭЛА умирает 0,1% населения земного шара ежегодно. Около 90% больным, умершим от ТЭЛА, во время не был установлен правильный диагноз, и не было проведено необходимое лечение. Среди причин смерти населения от сердечно-сосудистой заболеваний ТЭЛА стоит на третьем месте после ИБС и инсульта. ТЭЛА может приводить к летальному исходу при некардиологической патологии, возникая после операций, полученных травм, родов. При своевременном оптимальном лечении ТЭЛА наблюдается высокий показатель снижения уровня смертности до 2 – 8%.

Причины ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска
Факторы риска тромбозов вен и ТЭЛА — это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования — некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
Классификация
В зависимости от локализации тромбоэмболического процесса различают следующие варианты ТЭЛА:
- массивная (тромб локализуется в главном стволе или основных ветвях легочной артерии)
- эмболия сегментарных или долевых ветвей легочной артерии
- эмболия мелких ветвей легочной артерии (чаще двусторонняя)
В зависимости от объема отключенного артериального кровотока при ТЭЛА выделяют формы:
- малую (поражены менее 25% легочных сосудов) — сопровождается одышкой, правый желудочек функционирует нормально
- субмассивную (субмаксимальную — объем пораженных сосудов легких от 30 до 50%), при которой у пациента отмечается одышка, нормальное артериальное давление, правожелудочковая недостаточность мало выражена
- массивную (объем отключенного легочного кровотока более 50%) — наблюдается потеря сознания, гипотония, тахикардия, кардиогенный шок, легочная гипертензия, острая правожелудочковая недостаточность
- смертельную (объем отключенного кровотока в легких более 75%).
ТЭЛА может протекать в тяжелой, среднетяжелой или легкой форме.
Клиническое течение ТЭЛА может быть:
- острейшим (молниеносным), когда наблюдается моментальная и полная закупорка тромбом главного ствола или обеих основных ветвей легочной артерии. Развивается острая дыхательная недостаточность, остановка дыхания, коллапс, фибрилляция желудочков. Летальный исход наступает за несколько минут, инфаркт легких не успевает развиться.
- острым, при котором отмечается быстро нарастающая обтурация основных ветвей легочной артерии и части долевых или сегментарных. Начинается внезапно, бурно прогрессирует, развиваются симптомы дыхательной, сердечной и церебральной недостаточности. Продолжается максимально 3 – 5 дней, осложняется развитием инфаркта легких.
- подострым (затяжным) с тромбозом крупных и средних ветвей легочной артерии и развитием множественных инфарктов легких. Продолжается несколько недель, медленно прогрессирует, сопровождаясь нарастанием дыхательной и правожелудочковой недостаточности. Могут возникать повторные тромбоэмболии с обострением симптомов, при которых нередко наступает смертельный исход.
- хроническим (рецидивирующим), сопровождающимся рецидивирующими тромбозами долевых, сегментарных ветвей легочной артерии. Проявляется повторными инфарктами легких или повторными плевритами (чаще двусторонними), а также постепенно нарастающей гипертензией малого круга кровообращения и развитием правожелудочковой недостаточности. Часто развивается в послеоперационном периоде, на фоне уже имеющихся онкологических заболеваний, сердечно-сосудистых патологий.
Симптомы ТЭЛА
Симптоматика ТЭЛА зависит от количества и размера тромбированных легочных артерий, скорости развития тромбоэмболии, степени возникших нарушений кровоснабжения легочной ткани, исходного состояния пациента. При ТЭЛА наблюдается широкий диапазон клинических состояний: от практически бессимптомного течения до внезапной смерти.
Клинические проявления ТЭЛА неспецифические, они могут наблюдаться при других легочных и сердечно-сосудистых заболеваниях, их главным отличием служит резкое, внезапное начало при отсутствии других видимых причин данного состояния (сердечно-сосудистой недостаточности, инфаркта миокарда, пневмонии и др.). Для ТЭЛА в классическом варианте характерен ряд синдромов:
1. Сердечно – сосудистый:
- острая сосудистая недостаточность. Отмечается падение артериального давления (коллапс, циркуляторный шок), тахикардия. Частота сердечных сокращений может достигать более 100 уд. в минуту.
- острая коронарная недостаточность (у 15-25% больных). Проявляется внезапными сильными болями за грудиной различного характера, продолжительностью от нескольких минут до нескольких часов, мерцательной аритмией, экстрасистолией.
- острое легочное сердце. Обусловлено массивной или субмассивной ТЭЛА; проявляется тахикардией, набуханием (пульсацией) шейных вен, положительным венным пульсом. Отеки при остром легочном сердце не развиваются.
- острая цереброваскулярная недостаточность. Возникают общемозговые или очаговые нарушения, церебральная гипоксия, при тяжелой форме — отек мозга, мозговые кровоизлияния. Проявляется головокружением, шумом в ушах, глубоким обмороком с судорогами, рвотой, брадикардией или коматозным состоянием. Могут наблюдаться психомоторное возбуждение, гемипарезы, полиневриты, менингиальные симптомы.
2. Легочно-плевральный:
- острая дыхательная недостаточность проявляется одышкой (от ощущения нехватки воздуха до очень выраженных проявлений). Число дыханий более 30-40 в минуту, отмечается цианоз, кожные покровы пепельно-серые, бледные.
- умеренный бронхоспастический синдром сопровождается сухими свистящими хрипами.
- инфаркт легкого, инфарктная пневмония развивается на 1 – 3 сутки после ТЭЛА. Появляются жалобы на одышку, кашель, боли в грудной клетке со стороны поражения, усиливающиеся при дыхании; кровохарканье, повышение температуры тела. Становятся слышны мелкопузырчатые влажные хрипы, шум трения плевры. У пациентов с тяжелой сердечной недостаточностью наблюдаются значительные выпоты в плевральную полость.
3. Лихорадочный синдром — субфебрильная, фебрильная температура тела. Связан с воспалительными процессами в легких и плевре. Длительность лихорадки составляет от 2 до 12 дней.
4. Абдоминальный синдром обусловлен острым, болезненным набуханием печени (в сочетании с парезом кишечника, раздражением брюшины, икотой). Проявляется острой болью в правом подреберье, отрыжкой, рвотой.
5. Иммунологический синдром (пульмонит, рецидивирующий плеврит, уртикароподобная сыпь на коже, эозинофилия, появление в крови циркулирующих иммунных комплексов) развивается на 2-3 неделе заболевания.
Осложнения
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При срабатывании компенсаторных механизмов пациент сразу не погибает, но при отсутствии лечения очень быстро прогрессируют вторичные гемодинамические нарушения. Имеющиеся у пациента кардиоваскулярные заболевания значительно снижают компенсаторные возможности сердечно-сосудистой системы и ухудшают прогноз.
Диагностика
В диагностике ТЭЛА главная задача – установить местонахождение тромбов в легочных сосудах, оценить степень поражения и выраженность нарушений гемодинамики, выявить источник тромбоэмболии для предупреждения рецидивов.
Сложность диагностики ТЭЛА диктует необходимость нахождения таких пациентов в специально оборудованных сосудистых отделениях, владеющих максимально широкими возможностями для проведения специальных исследований и лечения. Всем пациентам с подозрением на ТЭЛА проводят следующие обследования:
- тщательный сбор анамнеза, оценку факторов риска ТГВ/ТЭЛА и клинической симптоматики
- общий и биохимический анализы крови, мочи, исследование газового состава крови, коагулограмму и исследование Д-димера в плазме крови (метод диагностики венозных тромбов)
- ЭКГ в динамике (для исключения инфаркта миокарда, перикардита, сердечной недостаточности)
- рентгенографию легких (для исключения пневмоторакса, первичной пневмонии, опухолей, переломов ребер, плеврита)
- эхокардиографию (для выявления повышенного давления в легочной артерии, перегрузок правых отделов сердца, тромбов в полостях сердца)
- сцинтиграфию легких (нарушение перфузии крови через легочную ткань говорит об уменьшении или отсутствии кровотока вследствие ТЭЛА)
- ангиопульмонографию (для точного определения локализации и размеров тромба)
- УЗДГ вен нижних конечностей, контрастную флебографию (для выявления источника тромбоэмболии)

Лечение ТЭЛА
Пациентов с тромбоэмболией помещают в реанимационное отделение. В неотложном состоянии пациенту проводятся реанимационные мероприятия в полном объеме. Дальнейшее лечение ТЭЛА направлено на нормализацию легочного кровообращения, профилактику хронической легочной гипертензии.
С целью предупреждения рецидивов ТЭЛА необходимо соблюдение строгого постельного режима. Для поддержания оксигенации проводится постоянная ингаляция кислорода. Осуществляется массивная инфузионная терапия для снижения вязкости крови и поддержания АД.
В раннем периоде показано назначение тромболитической терапии с целью максимально быстрого растворения тромба и восстановления кровотока в легочной артерии. В дальнейшем для предупреждения рецидивов ТЭЛА проводится гепаринотерапия. При явлениях инфаркт-пневмонии назначается антибактериальная терапия.
В случаях развития массивной ТЭЛА и неэффективности тромболизиса сосудистыми хирургами проводится хирургическая тромбоэмболэктомия (удаление тромба). Как альтернативу эмболэктомии используют катетерную фрагментацию тромбоэмбола. При рецидивирующих ТЭЛА практикуется постановка специального фильтра в ветви легочной артерии, нижнюю полую вену.
Прогноз и профилактика
При раннем оказании полного объема помощи пациентам прогноз для жизни благоприятный. При выраженных сердечно-сосудистых и дыхательных нарушениях на фоне обширной ТЭЛА летальность превышает 30%. Половина рецидивов ТЭЛА развивается у пациентов, не получавших антикоагулянты. Своевременная, правильно проведенная антикоагулянтная терапия вдвое снижает риск рецидивов ТЭЛА. Для предупреждения тромбоэмболии необходимы ранняя диагностика и лечение тромбофлебита, назначение непрямых антикоагулянтов пациентам из групп риска.