Разрыв легкого
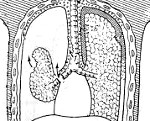
Разрыв легкого – это нарушение целостности ткани легкого и плевры без повреждения грудной клетки. Является тяжелым, опасным для жизни состоянием. Чаще возникает вследствие ранения легкого отломками сломанных ребер. Реже образуется при резком натяжении тканей в области корня легкого в момент удара или падения с высоты. Сопровождается цианозом и выраженной одышкой. Возможно кровохарканье и подкожная эмфизема. Диагноз выставляется на основании рентгенографии. При периферических разрывах осуществляется пунктирование и дренирование, при повреждении корня легкого обычно требуется операция.
МКБ-10
- Причины
- Патогенез
- Симптомы разрыва легкого
- Диагностика
- Лечение разрыва легкого
- Цены на лечение
Общие сведения
Разрыв легкого – опасная травма, которая обычно возникает при повреждении легкого и плевры фрагментами сломанных ребер. Осложняется пневмотораксом, гемотораксом и гемопневмотораксом различной степени выраженности. Практически всегда сочетается с переломами ребер, возможны также сочетания с переломом грудины, переломом ключицы, переломами костей конечностей, переломом таза, переломом позвоночника, повреждением почки, тупой травмой живота и ЧМТ. Лечение разрывов легкого осуществляют врачи-травматологи и торакальные хирурги.

Причины
Разрыв легкого чаще наблюдается при тяжелых переломах ребер (множественных, двойных, со смещением отломков). В отдельных случаях выявляется другой механизм повреждения – частичный отрыв легкого от корня вследствие чрезмерного натяжения при резком ударе или падении. Патология нередко выявляется в составе сочетанной травмы (политравмы) при автодорожных происшествиях, падениях с высоты, криминальных инцидентах, промышленных или природных катастрофах.
Патогенез
При переломах ребер разрыв легкого сочетается с повреждением висцеральной плевры (внутреннего листка плевры, окутывающего ткань легкого). При этом париетальный (наружный) листок плевры может повреждаться или оставаться интактным. Выраженность симптомов разрыва легкого напрямую зависит от глубины и локализации ранения. Чем дальше расположен разрыв от корня легкого, тем менее тяжелая клиническая картина наблюдается у пациентов. Это обусловлено тем, что при ранении периферических участков легкого нарушается целостность только мелких сосудов и бронхов. Тем не менее, такая травма может повлечь за собой опасные для жизни последствия из-за формирования пневмоторакса, полного спадания легкого и развития острой дыхательной недостаточности.
Частичные отрывы легкого у корня чреваты нарушением целостности крупных сосудов и бронхов. Повреждение крупных долевых бронхов сопровождается очень быстрым образованием тотального пневмоторакса с полным спаданием легкого, а кровотечение из сегментарных и субсегментарных артерий может не только вызвать образование значительного гемоторакса, но и стать причиной острой кровопотери с развитием гиповолемического шока. Кровотечения из легочной артерии, нижней или верхней полой вены в клинической практике практически не встречаются, поскольку из-за массивной кровопотери пациенты обычно погибают еще до прибытия скорой помощи.
Симптомы разрыва легкого
Клиническая картина зависит от локализации, глубины и обширности раны в легочной ткани, а также от наличия или отсутствия повреждений крупных бронхов и сосудов. Состояние больного обычно тяжелое и не соответствует состоянию пациентов с неосложненными переломами ребер. Больной с разрывом легкого беспокоен, его пульс учащен. Отмечается цианоз, выраженная одышка, резкие боли на вдохе и болезненный мучительный кашель, нередко – с примесью крови.
Поврежденная половина грудной клетки отстает или не участвует в акте дыхания. Пальпаторно может определяться подкожная эмфизема. Дыхание на стороне поражения ослаблено, при тотальном пневмотораксе – не прослушивается. При перкуссии над областью гемоторакса определяется тупой звук, над областью пневмоторакса звук обычно не тимпанический и ненормально громкий. При нарастании гемоторакса или пневмоторакса состояние пациента быстро ухудшается.
Диагностика
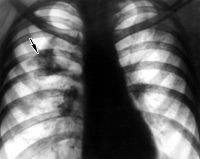
Диагноз разрыв легкого устанавливается на основании анамнеза, жалоб, данных осмотра и результатов рентгенографии. На рентгенограммах определяется коллабирование (спадание) легкого, средостение смещено в здоровую сторону. При гемотораксе спавшееся легкое просматривается на фоне затемнения, при пневмотораксе – на фоне просветления. При гемотораксе в нижних отделах грудной клетки четко определяется уровень жидкости, имеющий вид горизонтальной границы (в отличие от нормальной картины, при которой визуализируется выпуклый купол диафрагмы, а под легким не выявляется интенсивное гомогенное затемнение).
В случаях, когда в плевральной полости имеются спайки, возникшие вследствие предшествующих травм или заболеваний, на рентгенограммах грудной клетки может выявляться нетипичная картина пневмо- и гемоторакса. Ограниченный гемоторакс выглядит как локальное гомогенное затемнение с четкими контурами и обычно локализуется в нижних или средних долях легких. Ограниченный спайками пневмоторакс может визуализироваться как локальное просветление неправильной формы.
Лечение разрыва легкого
Все пациенты госпитализируются в отделение травматологии и ортопедии или грудной хирургии. Как правило, периферические разрывы легкого удается излечить без масштабного вскрытия грудной клетки, путем введения лекарственных средств и проведения различных манипуляций. Пациентам назначают кровоостанавливающие препараты (хлористый кальций), в некоторых случаях с гемостатической целью проводят переливания небольших объемов крови.
При гемотораксе и ограниченном пневмотораксе выполняют повторные плевральные пункции, учитывая локализацию скопления крови или воздуха по данным рентгенографии легких или рентгеноскопии. При распространенном или тотальном пневмотораксе накладывают плевральный дренаж. При нарушении центральной гемодинамики осуществляют сердечно-сосудистую медикаментозную терапию: подкожное введение 1% раствора мезатона и внутривенное введение коргликона в изотоническом растворе хлорида натрия. При необходимости проводят профилактику шока: 10% раствор хлорида кальция и аскорбиновой кислоты внутривенно, гидрокортизон внутримышечно, раствор глюкозы внутривенно капельно.
Показанием к хирургическому вмешательству при разрыве легкого является ухудшение состояния пациента (усиление цианоза, нарастание одышки, появление признаков гиповолемического шока), несмотря на проведение адекватных консервативных мероприятий. Операцию выполняют в экстренном порядке под общим наркозом. В большинстве случаев используют переднебоковой разрез с рассечением одного или нескольких реберных хрящей в непосредственной близости от грудины. Разрез начинают на уровне повреждения, начиная от средней подмышечной линии, продолжают по межреберному промежутку и заканчивают у грудины.
В рану вводят ранорасширитель, удаляют кровь, выявляют поврежденные артерии и перевязывают их на протяжении. Затем пальпируют легочную паренхиму, определяя поврежденный участок. Дальнейшая оперативная тактика зависит от локализации (ближе к корню или на периферии), тяжести повреждения (глубокое или поверхностное), наличия или отсутствия ранений бронхов. При незначительных разрушениях на рану легкого накладывают швы, применяя тонкие шелковые нити. При тяжелых ранениях и размозжениях легочной паренхимы выполняют клиновидную резекцию доли легкого.
В особо тяжелых случаях, при ранах, расположенных у корня легкого в сочетании с повреждением сегментарного бронха и сосуда, требуется лобэктомия (удаление доли легкого). Если есть возможность, в редких случаях ограничиваются перевязкой сосудов и наложением швов на бронх. Бронх окутывают легочной паренхимой и сшивают ее, следя за тем, чтобы не передавить просвет бронха. Рану послойно ушивают, в плевральную полость устанавливают дренаж. В течение первых пяти суток в плевральную полость вводят антибиотики.
В послеоперационном периоде больному для облегчения дыхания обеспечивают полусидячее положение, дают увлажненный кислород, вводят антибиотики, обезболивающие и сердечные препараты. После стабилизации состояния начинают дыхательную гимнастику, проводят физиотерапию. Регулярно осуществляют объективное обследование (оценивают пульс, температуру, аускультативные и перкуссионные данные), назначают повторные рентгеноскопии и рентгенографии грудной клетки для раннего выявления возможных осложнений.
Агенезия легкого: причины развития, симптомы, методы лечения и профилактики
Агенезия легких – опасное врожденное заболевание, порок развития дыхательной системы, наблюдается отсутствие главного бронха, легочной паренхимы и ткани. Может быть односторонним и двухсторонним. В первом случае новорожденные дети выживают, во втором – нет (патология обнаруживается только у мертворожденных детей).
Встречается заболевание редко, не более 1 случая на 15 тыс. новорожденных. Односторонняя патология может быть диагностирована не сразу, протекает бессимптомно (почти как бессимптомная пневмония).
О ней становится известно при рентгенологическом исследовании грудной клетки или бронхоскопии.
Часто аномалия развития наблюдается у мальчиков, в трети случаев отсутствует правое легкое. Схожим заболеванием является аплазия, при нем присутствует главной бронх (культя), при агенезии легких – его нет. Часто аплазию признают частным случаем рассматриваемого заболевания.

В чем опасность агенезии верхней доли легкого
Аномалия развития легких не является нарушением в процессе формирования плода, сопровождается пороками развития органов и систем. Отсутствие легкого влечет за собой ряд осложнений и состояний:
- Нарушение в формировании грудной клетки и скелета.
- Смещение сердца и изменения в расположении сосудов.
- Функциональные сосудистые нарушения в грудной клетке и связанные с этим заболевания.
- Нарушения в работе желудочно-кишечного тракта.
Дети, у которых диагностирована односторонняя агенезия легкого, способны жить и развиваться при своевременном лечении и врачебном контроле.
Причины агенезии легких
Бронхи и легкие развиваются на ранних сроках. Бронхиальная почка присутствует у плода на 4 недели гестации, из нее формируется бронхиальное дерево и легкое. К причинам развития порока относят:
- Неблагоприятное течение беременности.
- Влияние вредных факторов на организм будущей матери, особенно в первом триместре беременности. К ним относят разнообразные травмы, физические и химические факторы вредного воздействия, ионизирующее излучение.
- Вирусные или бактериальные заболевания, которые мать переносила в первом триместре и связаны с приемом опасных лекарств.
- Курение беременной женщины и пассивное курение.
- Хромосомные аберрации.
- Может приводить к развитию порока маловодье, оно способствует развитию диафрагмальных грыж, нарушению в формировании грудной клетки.
- Агенезия легких диагностируется в комплексе с прочими аномалиями развития, особенно с пороками мочевыводящей системы (агенезии почек).
Симптомы агенезии легких
Выявляется порок случайно, когда малыша обследуют по другому поводу. Клинических проявлений заболевания может не быть в первые дни и недели жизни, но они дают о себе знать на первом году. К ним можно отнести:
- Плохое сосание груди и утомляемость. Ребенок засыпает, пососав грудь немного. Во время кормления отмечается посинение губ.
- Постоянный кашель с малым количеством мокроты.
- Одышка при физических нагрузках или в покое.
- Склонность к заболеваниям дыхательной системы (ларингиты и ларинготрахеиты, бронхиты с астматическим компонентом, повторяющиеся пневмонии).
Наблюдаются изменения: деформация грудной клетки, изменения в размере здорового легкого (оно увеличено и занимает всю область гемоторакса, на нем могут развиваться множественные кисты), смещение сердца (разворачивается вокруг продольной оси, верхушка смещена в бок) и магистральных сосудов, бифуркация трахеи.
Дети с патологией отстают в физическом развитии, потому как все органы испытывают недостаток кислорода.
Как диагностируется болезнь
Диагностируется заболевание случайно, при обращении матери по поводу ОРВИ или бронхита, при наличии кашля и одышки. Ребенка направляют на рентгенологическое обследование, по результатам которого и делают заключение о наличии заболевания. Врач может заподозрить агенезию при аускультации, если слышит:
- Разное дыхание с двух сторон. Там, где легкое здоровое дыхание жесткое, там, где оно отсутствует – ослабленное.
- Укорочение перкуторного звука на стороне агенезированного органа.
- Присутствуют влажные хрипы.
При визуальном осмотре отмечается деформация грудной клетки. Там, где легкого нет, можно увидеть западание или уплощение. На стороне здоровой части, может присутствовать выбухание из-за компенсаторного увеличения здоровой половины органа. Наблюдаются изменения фаланг пальцев (верхние утолщены) и формы ногтей (схожа с часовым стеклом).
При подозрении на присутствие заболевания, ребенок направляется к пульмонологу. Он назначает рентгенологическое обследование.
На рентгенограмме видно:
- Затемнение участка грудной клетки, где присутствует агенезия.
- Объём гемиторакса уменьшен, в результате сужения межреберных промежутков.
- Средостение смещено в сторону отсутствия органа.
- Увеличение объема и прозрачности здорового органа.
В постановке диагноза помогают ангиографическое, бронхографическое и бронхоскопическое обследования. Ангиография помогает в уточнении диагноза. Если ее провести нельзя, тогда прибегают к компьютерной или МРТ. Полные данные дает бронхоскопия. Это исследование позволяет определить степень дыхательной недостаточности, параметры функции дыхания.

Лечение агенезии легких
Когда лечение заболевания отсутствует, трансплантация легкого при аномалии невозможна. Задачей лечения является снижение степени выраженности дыхательной недостаточности и риска развития осложнений.
Результаты дает кислородотерапия, которая сначала позволяет развить здоровое легкое в полном объеме, потом снизить проявления гипоксии. Важно соблюдать режим физических нагрузок, внимательно относится к здоровью дитя.
При вирусных заболеваниях родителям нужно быть внимательными. При первых подозрениях на развитие бронхита, пневмонии или воспалительных процессов ребенок госпитализируется в лечебное учреждение. Назначается интенсивная антибиотикотерапия.
При развитии осложнений нужна принудительная вентиляция легких с применением специальной аппаратуры.
При наличии аномалии развития сердечно-сосудистой системы может потребоваться хирургическое вмешательство. При аплазии, перегибе трахеи или смещении аорты (сдавливании ей трахеи) операция – способ спасти жизнь.
Агенезия – тяжелый порок и не всегда приговор. При наблюдении и выполнении рекомендаций врачей можно снизить проявления и риски к минимуму, обеспечить условия жизни больного.
Осложнения патологии
Патология сложная и опасная. Основной риск состоит в развитии дыхательной недостаточности и сочетании с другими пороками развития. Треть детей (а по некоторым источникам – половина) погибает на первом году жизни или в раннем детстве.
Острая дыхательная недостаточность – главная причина смерти. К летальному исходу приводят гнойно-воспалительные процессы в единственном легком, сочетанные нарушения ЦНС, сердечно-сосудистой и мочевыводящей системы.
Правосторонняя агенезия легкого протекает сложнее, чем левосторонняя и приводит к летальному исходу.
- Пневмоторакс.
- Легочное сердце.
- Хроническая пневмония и бронхит.
- Легочная гипертензия.
- Легочное кровотечение.
- При наличии кист, возможно их нагноение.
В случае осложнений аплазии, как частном варианте агенезии, наблюдается перекручивание и сгиб трахеи, смещение аорты и ствола легкого, бифуркация органов и как следствие, легочная и сердечная недостаточность.
Профилактические меры
Профилактика заболевания заключается в правильном образе жизни женщины во время беременности. Нужно рано встать на учет по беременности и родам, а не отказываться от прохождения скринингов. Важно не заниматься самолечением, не принимать лекарственных средств без назначения врача, сократить контакт с химическими веществами.
При двусторонней агенезии прогноз неблагоприятный, ребенок погибает в утробе матери или после рождения.
Если патология односторонняя, то мерами профилактики являются:
- Ведение здорового образа жизни с контролем физических нагрузок.
- Контроль течения сопутствующих заболеваний.
- Недопущение развития воспалительных заболеваний бронхо-легочной системы и перехода их в хроническую стадию.
- Своевременная иммунизация от тяжелых инфекций и гриппа.
- Врачебный контроль протекания вирусных инфекций, своевременная госпитализация при подозрении на присоединение осложнений.
Мы рассмотрели, что такое агенезия легкого, как она проявляется и лечится. Главное понять, что ребенок с таким пороком развития может полноценно жить и развиваться, если будет находиться под контролем врачей и матери.
Симптомы и лечение разрыва лёгкого
Разрыв легкого – это очень опасное состояние, при котором нарушена целостность легкого и плевры, покрывающей их. Разрыв легкого чаще всего сопровождается определенным повреждением легкого или изолирован, если грудная клетка не повреждена.

Как правило, причина такого тяжелого острого состояния – это определенный травмирующий фактор. К примеру, травма, которая нанесена обломками ребра или острыми предметами, это одна из основных причин такого состояния.
Как это происходит?
Разрыв легкого всегда сопровождается таким тяжелым состоянием, как пневмоторакс, который представляет собой накопление воздуха (газов) в полости плевры.
Главные причины этого – это травмы (например, наиболее часто это происходит в случае автомобильных, железнодорожных аварий (ДТП), падений с высоты, авиакатастроф, взрывов и других подобных происшествий), а также повреждения, которые могут быть нанесены при проведении лечебных манипуляций.
Вторичный разрыв может возникнуть при наличии следующих состояний:

- эмфизема легких;
- отрыв плевральной спайки;
- бронхоэктатическая болезнь;
- бронхиальная астма;
- синдром Морфана;
- ревматоидный артрит;
- бронхит курильщика;
- муковисцидоз;
- пневмокониоз и многие другие заболевания легких.
Анатомия данного состояния в основном определена тем фоном, который является характерным для основного заболевания легкого или травмы. Присутствуют и следующие признаки: наличие пневмоторакса, повреждение сосуда, наличие дефекта в ткани легкого.
Причины разрыва легкого
Причины такого состояния разнообразны. Для начала уточним, что пневмоторакс бывает первичный, вторичный и клапанный.
Как правило, первичный пневмоторакс может возникнуть у человека даже без наличия в анамнезе заболеваний легких.
Вторичный может возникнуть при наличии легочных заболеваний. Вторичный пневмоторакс получает свое развитие у людей, которые очень часто курят. Это объясняется наличием эмфиземы легких и расширенных альвеол. Вероятность появления пневмоторакса растет в прямой зависимости от количества выкуренных человеком сигарет.
 Чем больше курит человек, тем больше риск развития такого состояния. Учеными доказано и подтверждено многочисленными исследованиями, что, если человек откажется от использования сигарет, это приведет к заметному снижению риска развития разрыва легкого и пневмоторакса.
Чем больше курит человек, тем больше риск развития такого состояния. Учеными доказано и подтверждено многочисленными исследованиями, что, если человек откажется от использования сигарет, это приведет к заметному снижению риска развития разрыва легкого и пневмоторакса.
Разрыв легкого возможен и при наличии таких заболеваний, как туберкулез, инфаркт легкого и т. д. Как было уже указано, причиной разрыва может быть травма. Как правило, из-за травм развивается открытый пневмоторакс. Данная разновидность пневмоторакса получает свое развитие в связи с наличием проникающего повреждения груди заостренным предметом (ножом, кинжалом, ножницами, любыми металлическими предметами, имеющими острый конец, и другими подобными вещами, которые могут глубоко проникнуть в грудь человека).
Особенно опасна такая разновидность пневмоторакса, как клапанный, так как он характеризуется очень тяжелым течением по сравнению с другими видами данного состояния.
Симптомы патологии
В зависимости от типа пневмоторакса будут отличаться и симптомы данного состояния.
Закрытый пневмоторакс характеризуется внезапным возникновением острых болевых ощущений в одной или одновременно в двух половинах грудной клетки, появлением одышки, которая со временем нарастает.
Данное состояние может не иметь никаких предвестников и развиться когда угодно, абсолютно в любой момент и даже при отсутствии явных причин.
К примеру, такие симптомы могут появиться после какой-либо физической нагрузки. Симптомы могут быть следующими:

- Болевые ощущения.
- Сильная одышка, переходящая в удушье.
- Учащение ЧСС (пульса).
- Синюшный оттенок кожи.
- Наличие «коробочного звука» при постукивании о грудную клетку.
Причина открытого пневмоторакса – это повреждение грудной клетки. Симптомами данного состояния являются болевые ощущения в области раны и наличие одышки. Помимо этого, наблюдается следующее: больной старается закрывать рукой рану, потому что это облегчает его дыхание. При данной разновидности вышеуказанного состояния пациент находится в очень тяжелом состоянии. У него усиливается удушье, увеличивается число ЧСС (пульса), присутствует бледность кожных покровов и слизистых.
Отмечают и выделение пузырьков воздуха и крови, которые сопровождаются звуком, похожим на хлопок.
Клапанный пневмоторакс характеризуется тем, что пациент находится в тяжелом состоянии. Сущность данного состояния в следующем: через рану в груди воздух проникает при вдохе в полость плевры, однако на выдохе из-за наличия клапана, который при этом закрыт, воздух не может выйти обратно. С каждым следующим вздохом увеличивается давление в полости, в результате этого близлежащие органы начинают сдвигаться. На фоне такого состояния крайне быстро появляется острая дыхательная недостаточность.
Данная разновидность пневмоторакса характеризуется двигательным возбуждением, увеличивающимся расстройством дыхания, повышением числа ЧСС (пульса). Иногда под кожными покровами грудной клетки и шеи происходит скопление воздуха, поэтому, если надавить на эту область, часто возникает звук, подобный звуку хрустящего снега.
Лечение разрыва легкого
Непосредственно лечение при таком остром и тяжелом состоянии, как разрыв легкого, должно быть проведено очень быстро, экстренно. Обязательное условие – это госпитализация в больницу в хирургическое отделение либо, при наличии специализированного отделения, именно в него. Осуществлять такую госпитализацию необходимо как можно быстрее, так как последствия могут быть непредсказуемыми, то есть промедление в данном случае – это цена жизни.
Главные цели терапии при данном остром состоянии: расправить легочную ткань; остановить поступление воздуха в полость плевры; предупредить возникновение повторного развития легочного разрыва, если имеется фоновая патология (к примеру, наличие бронхиальной астмы и других заболеваний легких).
Хирурги проводят лечение в 2 этапа. Рассмотрим их подробно.
- На первом этапе необходимо прекратить сдавливание легочной ткани воздухом, так как это даст возможность предотвратить дыхательную недостаточность и другие нежелательные последствия.
- На втором этапе проводят операцию, которая предполагает устранение дефекта легочной ткани.
Хирургическое лечение этого состояния представлено следующими вариантами (методами):
- Плевральная пункция (обычно ее используют при диагностике, однако применяют и в качестве лечебной меры при наличии дефектов легкого малого размера).
- Дренаж плевральной полости.
- Химический плевродез.
- Хирургическая операция.
При легочном дефекте небольшого размера и если это не сопровождается дыхательной недостаточностью, возможно выбрать тактику динамического наблюдения.
В качестве одного из методов плевральная пункция используется, если:
- возраст пациента менее 50 лет;
- это первый случай разрыва легкого при наличии вторичных причин;
- нет явного нарушений функции дыхания.
В тех ситуациях, когда в результате проведения пункции отсутствует эффект, а по рентгену определяют нерасправленное легкое, повторное проведение пункции не нужно.
В этой ситуации производят дренаж плевральной полости.
Плевродез – лечебный метод, который состоит в следующем: в плевру вводят специальные вещества. Это способствует образованию спаек, уплотняющих одна другую. В результате данных манипуляций плевральная полость зарастает (происходит процесс облитерации).
Главное показание для выбора такого метода, как плевродез, это отсутствие возможности проведения операции. При проведении плевродеза, как правило, используют тальк, который представляет собой очень сильный склерозант.
Плановую операцию проводят, когда отсутствует угроза жизни человека. Основная цель операции – это предупреждение повторного разрыва легкого и пневмоторакса.
Гидроторакс легкого: причины, симптомы, диагностика и методы лечения
Гидроторакс легкого представляет собой патологию, характеризующуюся скоплением жидкости в плевральной полости. В связи с этой особенностью в народе это состояние называют грудной водянкой. Самостоятельным заболеванием гидроторакс назвать нельзя, скорее его можно охарактеризовать как сопутствующее состояние, возникающее при других болезнях. В связи с этим существуют определенные правила и принципы лечения. Заранее спрогнозировать курс терапии и его последствия не удастся, так как лечение назначают индивидуально в каждом конкретном случае.
Суть патологии
 Вам будет интересно: Глюкозамин сульфат: инструкция по применению, аналоги и отзывы
Вам будет интересно: Глюкозамин сульфат: инструкция по применению, аналоги и отзывы
При рассмотрении гидроторакса легкого нельзя не уделить внимание изучению самой сущности этого состояния. В грудной клетке человека есть три специальных серозных мешка, которые предназначены для каждого легкого в отдельности и для сердца. Легочная оболочка состоит сразу из двух слоев и называется плеврой. Два отдельных слоя — это висцеральная и париетальная плевра. Небольшой щелевидный зазор между ними называется плевральной полостью. У здорового человека этот зазор крайне мал и содержит в себе 1-2 мл плевральной жидкости.
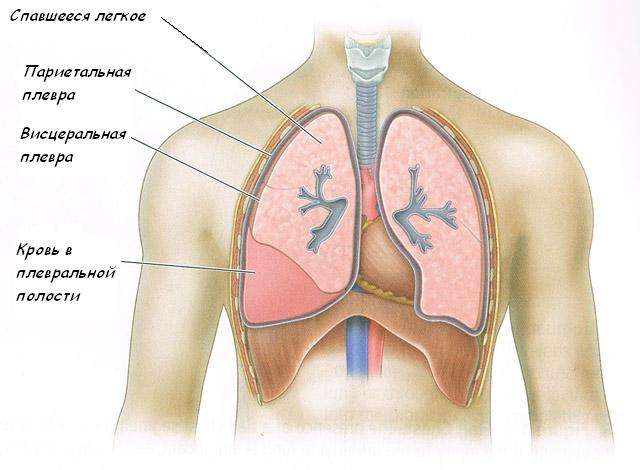
При определенных факторах количество жидкости в плевральной полости резко возрастает и может достигать 1-2 литров. Именно это состояние и называют гидротораксом легкого. Однако возможно и проникновение других жидкостей, в связи с этим меняются и названия: при скоплении крови — гемоторакс, лимфы — хилоторакс, воздуха — пневмоторакс.
Характерной особенностью этого процесса является отсутствие воспалительной природы.
Особенности появления жидкости в плевральной полости
Скопление жидкости (транссудата) в плевральной полости возникает в том случае, если давление внутри плевральных капилляров усиливается до такой степени, что превышает коллоидно-осмотическое плазменное давление. Такие условия вызывают выпотевание большого количества плазмы через стенки капилляров. Накапливается она в полости плевры. Код гидроторакса легкого по МКБ — J94.
Увеличение объема жидкости происходит за счет уменьшения объема легкого, в результате чего объем, участвующий в дыхании, сокращается, развивается смещение внутренних органов.
Локализация
 Вам будет интересно: Институт Вишневского в Москве: услуги, врачи, адрес, отзывы пациентов
Вам будет интересно: Институт Вишневского в Москве: услуги, врачи, адрес, отзывы пациентов
Этот патологический процесс может протекать в нескольких формах, отличительной чертой при этом является его локализация:
- правосторонний;
- левосторонний гидроторакс легкого;
- двухсторонний.
Чаще всего встречается именно двухсторонний гидроторакс. Объяснить такое явление можно следующим фактом. Наличие основного заболевания вызывает накопление плевральной жидкости сначала в одном легком (правом или левом). Отсутствие ярко выраженных симптомов чаще всего означает отсутствие корректного лечения, а значит, со временем аналогичный процесс развивается и во втором легком.
При каких заболеваниях возникает гидроторакс
В медицине описано сразу несколько заболеваний, которые могут сопровождаться скоплением плевральной жидкости в легком. При этом основной причиной становится резкое повышение артериального давления.
- Цирроз печени. Согласно медицинской статистике, в 80% таких случаев развивается именно правосторонний гидроторакс легкого.
- Опухоли, расположенные в органах и тканях грудной клетки.
- Хронические заболевания сердечно-сосудистой системы или врожденные пороки сердца. В списке таких патологий хроническая сердечная недостаточность (известна под аббревиатурой ХСН). При таких показателях в различных участках тела возникают застои крови, провоцирующие гидростатическое давление. Результатом подобных изменений в организме часто становится переход жидкости в плевральную область.
- Почечные заболевания хронического характера (особенно высок риск у тех людей, которые страдают задержкой вывода жидкости из организма). Скопление жидкости при этом объясняется сниженным уровнем онкотического давления.
- Различные механические повреждения, травмы грудины.
- Синдром нарушения всасывания.
- Микседема.
- Пневмония.
- Анемия.
- Амилоидоз.
- Фибромы яичников.
Разновидности гидроторакса
Помимо локализации, случаи гидроторакса могут различаться объемом транссудата. Различают несколько вариантов:
- малый — такая патология характеризуется небольшим объемом жидкости (до 150 мл);
- тотальный — отличается большим содержанием скопившейся жидкости;
- осумкованный.
 Вам будет интересно: Вьюнок полевой: фото, описание, лечебные свойства и противопоказания
Вам будет интересно: Вьюнок полевой: фото, описание, лечебные свойства и противопоказания
В зависимости от особенностей патологии, будет отличаться и клиническая картина. В целом симптомы для всех видов гидроторакса довольно схожи, однако их интенсивность будет варьироваться.
Первые симптомы
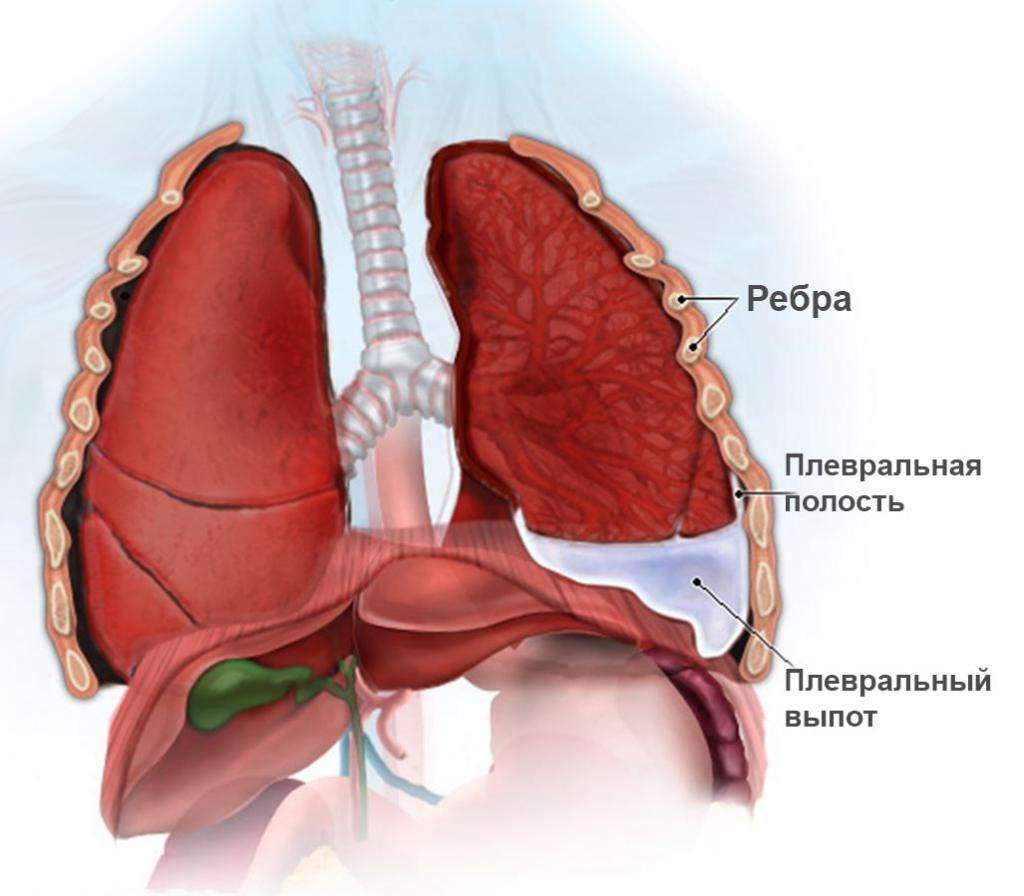
Скопление жидкости в плевральной полости происходит постепенно. Именно этим объясняется нарастающий характер симптоматики. Процесс может длиться как несколько дней, так и 2-3 недели. На начальной стадии человек не ощущает болевых или неприятных ощущений, поэтому обращение в больницу обычно откладывает.
- Одним из первых симптомов становится чувство тяжести в грудной клетке. В положении стоя и сидя неприятное ощущение усиливается. Несколько облегчить состояние пациента может положение лежа и именно на той стороне, где находится гидроторакс легкого.
- Частое поверхностное дыхание. Этот симптом объясняется сокращением рабочего объема легкого.
- Ощущение нехватки воздуха. Пациенту кажется, что ему нечем дышать.
- Синий оттенок кожных покровов. Такой признак является последствием длительного кислородного голодания.
- Температура тела остается на обычном уровне или даже немного снижается. Объяснить это можно невоспалительным характером гидроторакса.
Более поздние симптомы
Если на начальном этапе процесса патология не будет выявлена, количество транссудата в плевральной полости увеличится, а это усилит симптомы. Появится:
- Быстрая утомляемость в течение дня даже при полноценном ночном сне.
- Усиливающаяся одышка. Она наблюдается даже в состоянии покоя.
- Чувство распирания и давления в животе и грудине.
- Частые приступы тошноты, они довольно часто заканчиваются рвотой.
Во время осмотра пациента на этой стадии гидроторакса легкого врач может заметить следующие признаки:
- промежутки между ребрами становятся более сглаженными или вовсе выпирают;
- при дыхании одна сторона грудной клетки отстает в движении (это происходит в том случае, если гидроторакс развивается только с одной стороны);
- выпячивание брюшины в области пупка, изменение формы и вздутие брюшной стенки.
Для получения более точной картины болезни врач при осмотре может попросить пациента принять разные положения тела. Так, когда он сидит, брюшина свисает, а если больной лежит на спине, живот растекается и становится плоским. Особенно часто такое состояние вызывает двухсторонний гидроторакс легких.
Наличие таких симптомов значительно осложняет жизнь человеку, поэтому, кроме всего вышеперечисленного, пациенты с подобным диагнозом раздражительны, страдают расстройством сна и аппетита.
Диагностика
После обращения в клинику и первичного осмотра пациента врач назначает ряд аппаратных исследований и лабораторных анализов. Только по визуальному осмотру определить водянку легкого довольно сложно. Причина этому — симптомы, которые характерны для многих заболеваний. Чтобы выявить все сопутствующие осложнения, необходимо провести обследование.
Анализ мочи и крови. При лабораторных исследованиях крови в ней обнаруживается повышенное содержание углекислого газа (такая особенность возникает из-за недостатка кислорода в организме).
Рентген. При подозрении на заболевания легких рентгеновский снимок — один из наиболее эффективных и достоверных способов диагностики. На снимке полости с жидкостью будут окрашены в более темные оттенки.

УЗИ. Ультразвуковое исследование необходимо не только для выявления водянки легкого, но и для определения ее местоположения и размеров.
КТ. При компьютерной томографии удается установить причину появления патологии.
Пункция. Эта процедура представляет собой забор небольшого количества жидкости из легкого для последующего ее анализа в лаборатории. В ходе такого исследования врачам удается выявить химический состав вещества и возможное нахождение в нем атипичных клеток. Этот анализ проводится в случае подозрения гидроторакса легких при онкологии.
Основные принципы лечения
Основная задача врачей — не избавиться от транссудата, а устранить причину его появления, ведь гидроторакс является только следствием патологического состояния организма.
Откачивать жидкость из плевральной полости при любом ее появлении — это не только бесполезное, но и опасное решение. Каждая последующая откачка резко сокращает количество белка в организме. Если концентрация не успевает восстанавливаться, то у пациента возникают серьезные осложнения.
Принцип лечения основывается на особенностях основного заболевания. Для откачки транссудата применяют следующие способы:
- торакоцентез (плевроцентез) — операция, в ходе которой производят прокол грудной полости для получения доступа к плевральной полости с целью откачки транссудата;
- пункция с аспирацией;
- дренаж по Бюлау (процедура дренирования плевральной полости).
 Вам будет интересно: «Аркоксиа»: отзывы о препарате, инструкция по применению, состав и аналоги, цена
Вам будет интересно: «Аркоксиа»: отзывы о препарате, инструкция по применению, состав и аналоги, цена
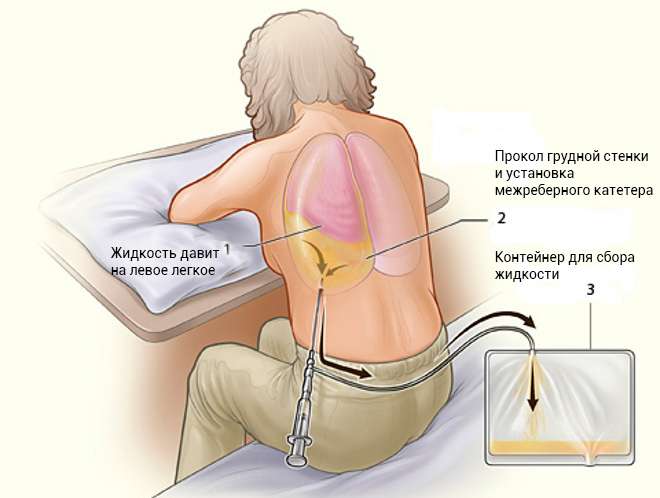
Лечить гидроторакс легкого народными средствами категорически запрещено. Неправильный выбор лечения может обернуться для больного серьезными осложнениями.
Осложнения при гидротораксе
Наиболее частым осложнением при водянке легких становится острая дыхательная недостаточность. Развивается она по причине сильного сдавливания легкого и сопровождается ярко выраженной болью в грудине и одышкой даже в состоянии покоя.
В некоторых случаях к патологическому состоянию присоединяется инфекция, влекущая за собой поражение плевральных листков (оболочек легкого). Такое состояние носит название эмпиема плевры.
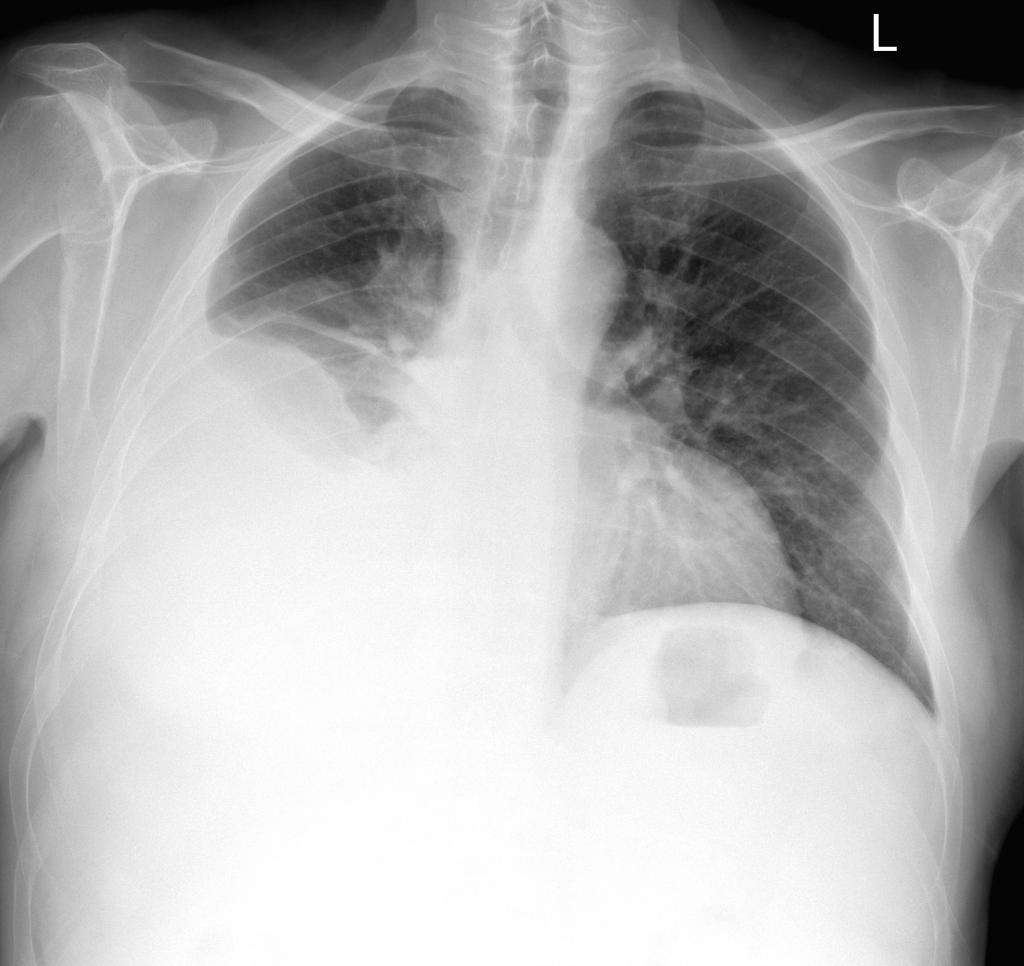
Как лечить гидроторакс легких медикаментами
Возможно и медикаментозное лечение, однако оно показано лишь в тех случаях, когда водянка имеет небольшие размеры.
Если патология связана с сердечной недостаточностью, то пациентам часто назначают мочегонные препараты для естественного отведения транссудата из организма. Среди наиболее распространенных лекарственных препаратов^ “Индапамид”, “Диуретин”, “Диакарб”, “Меркузал”, “Верошпирон”.
Для сокращения потерь белка с мочой подключают внутривенное вливание белковых препаратов.
В случае выявления инфекции в курс лечения гидроторакса легких обязательно включают прием антибиотиков широкого спектра действия.

Важные аспекты лечения
При лечении гидроторакса легких необходимо соблюдать и все предписания врача. Так, на скорость выздоровления влияет сразу несколько аспектов.
Контроль рациона. Питание при такой патологии играет немаловажную роль. Пациент должен отказаться от следующих продуктов:
- соленая пища;
- жареные, жирные и копченые блюда;
- алкогольная продукция;
- кофе;
- большое количество жидкости.
При осложнениях крайне важно соблюдать постельный режим. В этом случае нагрузка на организм значительно сократится, и выздоровление будет идти быстрыми темпами.

По этой же причине нужно добиться стабильного эмоционального фона. Надо избегать стрессовых ситуаций и перенапряжения.
Прогноз
В целом грудная водянка хорошо поддается лечению, и врачи дают оптимистичный прогноз. Гидроторакс легких при онкологии — более сложный случай, здесь важно учитывать степень распространения раковой опухоли, наличие или же отсутствие метастаз, возраст пациента и его общее состояние.
Однако такие показатели возможны лишь в том случае, если патология была вовремя выявлена, а врачи назначили корректное лечение.
Доктора предупреждают: чтобы получить стойкий эффект и предотвратить повторное скопление транссудата, нельзя прерывать лечение сразу после устранения симптомов. Курс терапии нужно закончить. При этом длительность лечения и дозировку всех препаратов контролирует только лечащий врач. В противном случае гидроторакс правого легкого (или левого) приводит к увеличению размеров патологического процесса и провоцирует воспалительные заболевания.
Учитывая все вышесказанное, можно сделать вывод, что эта патология не столь опасна, как может показаться пациентам с подобным диагнозом. Устранить грудную водянку можно довольно быстро и эффективно путем лечения основного заболевания. Единственным исключением выступают те случаи, когда данное состояние вызвано онкологическими процессами. В этом случае предстоит длительное и сложное лечение.
Разрыв легкого – чем чревато данное состояние?
Разрыв легкого представляет собой травму, опасную для жизни, которая чаще всего возникает при повреждении легочной ткани и плевры отломками сломанных ребер. Реже подобное явление наблюдается при резких сильных ударах в грудную клетку (например, во время аварий, падений), в результате которых происходит отрыв легкого от его корня из-за натяжения тканей.

Какие могут возникать осложнения?
Причины и последствия разрыва легкого могут носить фатальный характер и при отсутствии своевременной медицинской помощи нередко заканчиваются смертельным исходом для пострадавшего.
В большинстве случаев разрыв легких диагностируют в сочетании с другими травмами, среди которых:
- перелом грудины;
- ключицы;
- разрыв почки;
- ушибы внутренних органов;
- ушиб селезенки;
- черепно-мозговая травма.
Таблица. Возможные осложнения:
| Осложнения | Изменения в плевральной полости |
| гемоторакс | кровоизлияние и накопление крови |
| пневмоторакс | скопление воздуха |
| гемопневмоторакс | скопление воздуха и крови |
Патогенез

При нарушении целостности реберной кости отломками повреждается внутренний листок плевры, покрывающий ткань легкого. При этом наружный (париетальный) листок может также повредиться или остаться нетронутым, в зависимости от тяжести травмы.
Чем дальше располагается разрыв от корня легкого, тем легче протекает клиническая картина травмы – это связано с тем, что во время ранения периферических участков органа повреждаются только мелкие кровеносные сосуды и бронхиолы. Несмотря на это, подобная травма может привести к развитию острой дыхательной недостаточности, отеку легкого и летальному исходу.
Повреждение крупных бронхов и кровеносных сосудов приводит к быстро прогрессирующему пневмотораксу и полному спаданию легкого. Кроме этого, артериальное кровотечение вследствие полученной травмы может стать причиной острой сосудистой недостаточности, коллапса и гиповолемического шока.
Клинические признаки

В зависимости от того, каким видом пневмоторакса сопровождается повреждение, у больного будут несколько отличаться клинические симптомы.
Симптомы закрытого пневмоторакса
При закрытом пневмотораксе характерным признаком разрыва легочной ткани является внезапная острая боль в одной половине грудной клетки или сразу во всей груди, что сопровождается нарастающей усиливающейся одышкой. Это патологическое состояние может возникнуть у человека на ровном месте, без каких-либо предшествующих факторов, но чаще всего, закрытый пневмоторакс с разрывом легкого является следствием полученных травм или повреждений.
Подобное состояние может быть результатом сильных физических нагрузок, что сопровождается такими симптомами:
- острая боль в груди;
- одышка, которая быстро переходит в удушье;
- тахикардия;
- синюшность носогубного треугольника, а затем и всего кожного покрова.
Если врач проведет перкуссию (постукивание) пациенту по грудной клетке, то явно будет слышен коробочный звук.
Симптомы открытого пневмоторакса

Признак разрыва легочной ткани при открытом пневмотораксе – это повреждение грудной клетки.
Данное состояние характеризуется следующими симптомами:
- нарастающая одышка и удушье;
- острая нестерпимая боль – больной при этом все время пытается прикрыть рану рукой, так как это приносит ему облегчение;
- нарастающая тахикардия;
- бледность кожи и слизистых оболочек;
- падение артериального давления.
При осмотре раны хорошо заметно выделение крови и воздушных пузырьков при акте дыхания – это сопровождается звуками, похожими на хлопок.
Симптомы клапанного пневмоторакса
При клапанном пневмотораксе состояние больного особенно тяжелое. Данное повреждение характеризуется тем, что через рану в грудной клетке свободно проникает воздух, но выдох его невозможен из-за закрытия клапана, который препятствует высвобождению воздуха.
При каждом последующем вдохе усиливается давление в плевральной полости, что приводит к сдавливанию соседних внутренних органов и быстро прогрессирующей дыхательной недостаточности на фоне этого.
При клапанном пневмотораксе, кроме одышки и невозможности выдоха, состояние пациента сопровождается следующими клиническими симптомами:
- чрезмерное психомоторное возбуждение пострадавшего;
- учащение пульса;
- спутанностью сознания.
Если надавить на кожу грудной клетки, то можно услышать крепитацию (хруст), что свидетельствует о скоплении воздуха внутри.
Лечение

Лечение разрыва легкого и оказание первой неотложной помощи следует проводить пациенту, как можно скорее – от этого будет зависеть его жизнь и цена промедлений может оказаться слишком высокой. Госпитализация в стационар обязательна, больного доставляют в хирургическое отделение или в отделение торакальной хирургии, если такое имеется при клинике.
Основными принципами терапии при подобной травме являются:
- перекрыть доступ воздуха;
- расправить ткань легкого;
- предупредить развития повторного разрыва – как, правило, это касается тех случаев, когда у пациента имеются сопутствующие патологии, например, бронхоэктазы, астма, заболевания легких.
Далее представлена инструкция действий хирурга, которые проводятся поэтапно:
- на первом этапе важно перекрыть попадание воздуха в плевральную полость – это позволит прекратить сдавливание легочной ткани и предотвратит развитие дыхательной недостаточности.
- Оперативное вмешательство, в ходе которого устраняются все дефекты легочной ткани, вызванные разрывом.
Хирургическое вмешательство также производится поэтапно, что вы можете посмотреть на видео в этой статье, и состоит из следующих пунктов:
- пункция легкого – чаще всего, конечно, ее используют в целях диагностики заболеваний, но при мелких разрывах и незначительных дефектах легкого процедуру могут назначать с лечебной целью;
- дренаж;
- облитерация путем плевродеза – процедура заключается во введении в плевральную полость специальных растворов, которые провоцируют образование плотных спаек, срастающихся между собой и заполняющих полость;
- операция – проводится в случае массивного разрыва и тяжелых дефектах легочной ткани.
При незначительных легочных дефектах и отсутствии симптомов дыхательной недостаточности некоторые врачи принимают решение просто наблюдать за состоянием пациента, не предпринимая никаких терапевтических и хирургических мероприятий. Иногда используют плевральную пункцию, как основной и единственный метод лечения, при отсутствии эффекта которого пациенту проводят дренаж или плевродез.
Основным показанием к проведению плевродеза больным является невозможность оперативного вмешательства по каким-либо причинам – в этом случае в полость плевры вводится тальк, который вызывает склеротические процессы в полости и приводит к ее облитерации.