Ревмокардит
Ревмокардит – это системное заболевание соединительной ткани сердца, которое проявляется под пагубным воздействием ревматизма. При этом воспалительный процесс протекает внутри органа.
Виды ревматического кардита
Различие болезни происходит по степени тяжести развития, периоду нахождения в организме и моменту выявления патологии. Выделяют следующие виды:
Первичный
Проявляется после перенесённого инфекционного заболевания дыхательных каналов и формирования ревматической лихорадки. Происходит поражение митрального клапана сердца с дальнейшим развитием стеноза. Оказывается пагубное влияние на почки и суставы. В большинстве случаев первичное поражение сердца приводит к образованию клапанного порока органа.
Возвратный
Данный вид патологии протекает идентично первичному типу, но на фоне уже имеющихся пороков сердца. Возвратный вид сопровождается проявлением ревматизма суставов и усугублением состояния сердечных клапанов.
Острый
Происходит стремительное и внезапное развитие болезни, сопровождающееся наличием характерных симптомов и ревматической лихорадкой. Может проявиться артрит, сбой нервной деятельности, поражение кожного покрова. При быстром и качественном лечении болезнь быстро подавляется.
Хронический
Формирование патологии происходит на протяжении шести и более месяцев. Отсутствует чёткая клиническая картина заболевания и активное воздействие стрептококковой инфекции. По этой причине болезнь не распознаётся вовремя и происходит её усугубление.
Причины ревмокардита
Основными причинами, ведущими к формированию ревматического кардита, являются:
- перенесённые инфекционные заболевания (в особенности стрептококк группы А);
- наличие патологий сердечной деятельности;
- аллергические реакции;
- работа в условиях антисанитарии;
- генетическая предрасположенность.
Симптомы ревмокардита
Болезнь начинает активно прогрессировать по истечении двух недель после излечения инфекционного заболевания носоглотки. Возможно проявление следующих основных симптомов ревмокардита:
- утомляемость;
- повышенная температура тела;
- потеря аппетита;
- болевые ощущения в суставах;
- нестабильность сердечного ритма;
- увеличенная потливость;
- бледноватый оттенок кожного покрова;
- кровотечение из носа;
- проявление кашля после физических нагрузок;
- неинтенсивные боли в груди;
- отёчность нижних конечностей;
- одышка в состоянии покоя;
- увеличенный размер печени.
В индивидуальных случаях ревмокардит сердца протекает бессимптомно. В таких ситуациях болезнь выявляется на последних стадиях развития, сопровождающихся формированием порока органа.
Осложнения и последствия
Данная болезнь способна привести к следующим осложнениям:
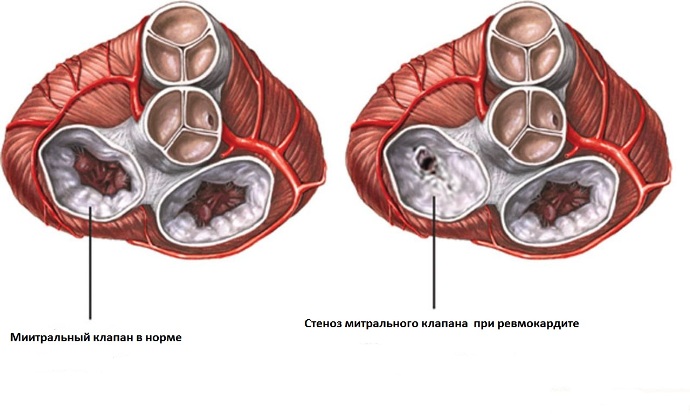
- поражение и дальнейшее разрушение сердечных клапанов;
- стеноз и недостаточность сердечного клапана;
- нарушение функции тока крови, которая обеспечивается работой сердца;
- формирование тромбов, склероза мышцы;
- проявление острой или хронической аритмии;
- порок сердца.
Проявление перечисленных осложнений способствует развитию различных последствий. При тяжёлых формах болезни происходит остановка сердца. Также у пациентов наблюдаются инсульты, инфаркты.
У каждого пятого больного ревмокардитом формируется порок сердца. Впоследствии может проявиться сердечная недостаточность и преобразование патологии в хроническую форму.
Лечение ревмокардита
Курс терапии состоит из комплекса мероприятий, происходящих в стационарных условиях. Больному назначают антибактериальные и противовоспалительные медикаменты. При наблюдении острого течения ревмокардита используют лечение пенициллином и бициллином. При наблюдении индивидуальной непереносимости пенициллина назначают эритромицин. Эти препараты используются только при активной фазе патологии. В иных случаях приём препаратов не эффективен.
Для подавления воспалительных процессов в организме назначают лекарственные вещества на базе ацетилсалициловой кислоты и НПС.
При рецидиве патологии или длительного её течения назначают лекарственные вещества из хинолинового ряда. Если данные препараты не дают должного эффекта, то происходит назначение цитостатических иммунодепрессантов.
Для предотвращения развития аллергических процессов больному назначают гамма-глобулиновые лекарственные вещества.
При проявлении тяжёлых форм поражения сердечной деятельности назначают диуретики и гликозиды для сердца.
Целесообразен приём витаминных комплексов для общего укрепления иммунной деятельности организма.
Для лечения ревматического кардита применяют следующие физиотерапевтические процедуры:
- электромагнитное воздействие на организм;
- приём грязевых и лечебных ванн;
- ультрафиолетовое излучение;
- бальнеотерапия;
- электрофорез с антибиотиками;
- проведение расслабляющего массажа.
В случае формирования порока сердца применяют оперативное вмешательство. Лечение проводят, используя метод вульволопластики . Такая терапия противопоказана пациентами с диагностированием заболевания в активной фазе.
Профилактика ревмокардита является эффективной и быстрой мерой для излечения больного.
Профилактика заболевания
Главным профилактическим мероприятием развития ревматического кардита является назначение адекватной терапии при стрептококковой инфекции, в частности при наблюдении ангины. Лечение проводится антибактериальными и противовоспалительными препаратами.
К предотвращающим мерам проявления данной патологии относятся:
- соблюдение правильного образа жизни;
- закаливание организма с малого возраста;
- занятия спортом и оздоровительной физической культурой;
- наблюдение у врача каждые шесть месяцев;
- правильная и своевременная терапия нарушений сердечной деятельности и вирусных заболеваний.
При повторном проявлении патологии, предупреждающие мероприятия проводятся на протяжении трёх и более лет.
Детский ревмокардит
Ревмокардит распространен у детей возрастной группы от пяти до пятнадцати лет. Симптомы и причины образования патологии аналогичны указанным выше. Опасность заключается в отсутствии принятия безотлагательных мер при первых признаках заболевания. Родители не придают им значения и не обращаются к специалистам.
На данном этапе протекает ревматическая лихорадка, которая приводит к поражению сердечной деятельности детей. По статистическим данным, такие нарушения составляют от двадцати до восьмидесяти процентов случаев. В случае быстрого и адекватного лечения болезнь удаётся излечить.
При повторном проявлении ревматической лихорадки заболевание настигает всех пациентов и велика вероятность образования порока сердца.
Ревматический кардит в детском возрасте лечат по той же методике, что и взрослым. При этом обязательно анализируется физическое и психологическое состояние заболевшего ребёнка.
Ревмокардит — это заболевание, предвестником которого является острая стрептококковая инфекция, локализованная на слизистых оболочках дыхательных каналов. Эффективность курса терапии напрямую зависит от времени диагностирования заболевания. При наблюдении тяжёлых форм болезни возможен летальный исход.
Ревмокардит: симптомы, диагностика и лечение
Ревмокардит – одно из основных проявлений системного заболевания соединительной ткани – ревматизма. При этом поражаются все слои стенки сердца (как отдельно, так и вместе) – перикард, миокард, эндокард. Ревматизм может поражать многие другие органы – суставы, почки, костную ткань, однако зачастую ревмокардит является его единственным проявлением. Чаще всего заболевание развивается в детском возрасте, в основном у девочек.
Причины развития патологии
 Непосредственной причиной ревматизма является аутоиммунный процесс. Он возникает вследствие попадания в организм различных патогенов – бактерий или вирусов. В большинстве случаев это бета-гемолитический стрептококк группы А. Антигены соединительной ткани человека похожи на антигены этой бактерии. В результате антитела иммунных клеток начинают атаковать свой организм. Все это сопровождается повышением активности иммунной системы. Обычно ревматизм развивается после таких инфекционных заболеваний, как ангина или скарлатина, особенно если их лечение было неполноценным.
Непосредственной причиной ревматизма является аутоиммунный процесс. Он возникает вследствие попадания в организм различных патогенов – бактерий или вирусов. В большинстве случаев это бета-гемолитический стрептококк группы А. Антигены соединительной ткани человека похожи на антигены этой бактерии. В результате антитела иммунных клеток начинают атаковать свой организм. Все это сопровождается повышением активности иммунной системы. Обычно ревматизм развивается после таких инфекционных заболеваний, как ангина или скарлатина, особенно если их лечение было неполноценным.
Значительную роль в развитии заболевания также играет наследственная предрасположенность. Большая часть людей является носителями бета-гемолитического стрептококка, однако лишь у небольшого процента из них возникает ревматизм.
Патогенез и клиника болезни
В результате взаимодействия аутоантител с соединительной тканью сердца происходит образование так называемых ревматических гранулем Ашоф-Талалаева. Они представляют собой небольшие узелки, состоящие из лимфоидных клеток. В центре развивается воспаление, а затем некроз. На месте омертвевшего участка образуется рубец. Именно этот процесс и вызывает патологические изменения в орган, в результате которых нарушается его функция.
Острая атака постепенно затухает на протяжении 1,5 – 2 месяцев, а затем переходит в хроническую фазу. Первичный ревмокардит обычно заканчивается формированием порока клапана.
 В зависимости от локализации выделяют такие формы как перикардит, миокардит, эндокардит. Каждая из них имеет свою специфическую картину. В случаях, когда одновременно поражаются все три сердечные оболочки, развивается панкардит.
В зависимости от локализации выделяют такие формы как перикардит, миокардит, эндокардит. Каждая из них имеет свою специфическую картину. В случаях, когда одновременно поражаются все три сердечные оболочки, развивается панкардит.
Ревматический перикардит бывает сухим и экссудативным (выпотным). Последний вариант может привести к развитию тампонады сердца. Данная форма проявляется следующими симптомами:
- одышка при нагрузке;
- отеки на лице и шее;
- тахикардия;
- артериальная гипотензия;
- диспепсические проявления (отрыжка, тошнота, боль в эпигастрии).
Физикальное обследование: тоны сердца и шум трения
Миокардит может быть очаговым и диффузным. Первый вариант иногда протекает бессимптомно, тогда как второй поражает значительные участки сердечной мышцы и поэтому имеет выраженную клинику:
- ощущение перебоев в работе сердца;
- одышка;
- сухой кашель, который со временем переходит в приступы кардиальной астмы;
- отек легких.
Перкуторно может быть увеличение границ сердца, аускультативно – приглушенные тоны и грубый систолический шум, акцент второго тона над легочной артерией. Над легкими можно обнаружить хрипы, что является признаком отека.
 Изолированный эндокардит обычно протекает скрыто, и проявляется лишь при присоединении других форм. Однако именно он становится основой развития клапанных пороков. Ткань створок утолщается, кальцифицируется, на них образуются тромботические наслоения. Аускультативно это проявляется систолическими или диастолическими шумами в проекциях клапанов.
Изолированный эндокардит обычно протекает скрыто, и проявляется лишь при присоединении других форм. Однако именно он становится основой развития клапанных пороков. Ткань створок утолщается, кальцифицируется, на них образуются тромботические наслоения. Аускультативно это проявляется систолическими или диастолическими шумами в проекциях клапанов.
Меры диагностики
Основой диагностики ревмокардита является наблюдение за клинической картиной. Врач должен внимательно собрать анамнез, в особенности следует выявить провоцирующие факторы, такие как инфекционные заболевания. Важное значение имеет физикальное исследование. Обнаружение патологических шумов в сердце может говорить о наличии клапанных дефектов.
Заподозрить болезнь помогут стандартные лабораторные и инструментальные исследования:
- анализ крови (лейкоцитоз, сдвиг формулы влево, повышение СОЭ, появление С-реактивного белка);
- ЭКГ (аритмии, гипертрофия миокарда, диффузная кардиомиопатия);
- рентген ОГК (позволяет выявить увеличение сердца);
- эхокардиография (лучший метод для выявления пороков);
 Подтвердить ревматическую природу поражения сердца позволяют следующие лабораторные исследования:
Подтвердить ревматическую природу поражения сердца позволяют следующие лабораторные исследования:
- определение антистрепококковых антител;
- определение титра аутоантител;
- белковый спектр;
- дифениламиновая проба.
Лечение и реабилитация больного
Применяется в основном медикаментозная терапия и ЛФК. При значительно выраженных пороках может понадобиться хирургическая операция.
Используются следующие группы препаратов:
- глюкокортикостероиды (преднизолон, дексаметазорн) – основная группа, которая обладает противовоспалительной и имунноподавляющей активностью;
- НПВС (аспирин, индометацин, ибупрофен);
- антибиотики (пенициллины, сульфаниламиды и другие) – для борьбы с инфекционными осложнениями.
В качестве симптоматической терапии используются кардиотонические, антиаритмические, диуретические и другие средства.
С целью дальнейшей реабилитации показаны санитарно-курортное лечение, умеренные занятия спортом, физиопроцедуры (водолечение, бальнеотерапия).
Выводы
Ревмокардит является опасным осложнением, которое зачастую приводит к развитию сердечной недостаточности. Характеризуется размытой клинической картиной, что значительно усложняет раннюю диагностику. Это приводит к прогрессированию заболевания и в некоторых случаях требует хирургического вмешательства. Без своевременного лечения прогноз неблагоприятный.
Для подготовки материала использовались следующие источники информации.
Особенности развития ревмокардита у детей и взрослых. Оценка степени опасности болезни
Причины возникновения ревмокардита
Как уже было отмечено, ревмокардит является не изолированной болезнью, а составной частью ревматизма, который вызывается бета-гемолитическим стрептококком группы А. Чаще всего источник инфекции находится в верхних дыхательных путях (миндалинах).
Ревмокардит развивается как осложнение ревматизма, протекающего в виде аллергически-воспалительных изменений в организме на присутствие гемолитического стрептококка. Также, существует мнение, что болезнь обусловлена реакцией на вирусные и вирусно-стрептококковые ассоциации. Большое значение в развитии ревматических проявлений имеет наследственный фактор.
В механизме развития заболевания преобладает теория, согласно которой антигены (белки, выделяемые стрептококком) вызывают у пациента реакцию сверхчувствительного типа, сопровождающуюся выделением специфических антител и сбоем иммунитета . Эти процессы приводят к извращению защитных процессов и формированию аутоиммунных реакций¸ разрушающих собственные соединительнотканные элементы организма. В старину говорили, что «ревматизм лижет суставы, и грызёт сердце».
Исследования причин развития, механизмов формирования иммунных реакций находится в постоянном изучении и развитии.



Сердечный ревматизм у детей
Распространение ревмокардита у детей связано с аллергическими патологиями инфекционного происхождения, которые сопровождаются систематическими патологиями соединительной ткани в сосудистой системе и сердце. При ревматизме сердца у ребенка поражаются синовиальные суставные оболочки, сердце и суставы, серозные ткани нервной системы, почек, печени, органов дыхания и зрения, кожа.

Детский ревмокардит
У новорожденных и старших детей на фоне ревматических процессов могут развиться ревмокардит, полиартрит, узлы ревматоидного происхождения, нефрит, воспаление легких, эритема кольцевидного типа. Дифференциальная диагностика детского заболевания основана на симптомах ревматизма сердца, ранее преодоленной организмом инфекций с наличием стрептококков, что подтверждается лабораторными обследованиями пациентов. Устанавливая лечение ревматизма у ребенка, кардиолог выписывает препараты пенициллина, хинолина, глюкокортикоиды.
Симптомы клинических форм ревмокардита

Первичный ревмокардит (сердечная ревматическая атака) развивается остро. Слабые формы переносятся практически бессимптомно и на ногах, более выраженные сопровождаются болезненными проявлениями.
Характерные жалобы и лабораторные изменения:
- скачкообразный подъем температуры до высоких цифр – 39-40° С;
- выраженные боли в крупных суставах (чаще всего в коленных);
- специфические изменения электрокардиограммы;
- в анализах крови – увеличение СОЭ, повышение числа лейкоцитов, появление С-реактивного белка, нарушением баланса протеинов (диспротеинемия), увеличение содержания иммуноглобулинов, обнаружение стрептококковых антител.
Острое начало длится около 1,5 – 2 месяцев с постепенным затуханием проявлений, которые полностью уходят спустя 2 – 3 месяца.
Первичная сердечная ревматическая атака протекает в трёх вариантах:
- ревматический перикардит;
- ревматический миокардит;
- ревматический эндокардит.
Симптомы ревматического перикардита
Ревматический перикардит может быть сухим и выпотным (с появлением жидкости-выпота в полости сердечной сумки). Выпот обычно состоит из серозной жидкости, иногда с фибринозными элементами.
Боли при сухой форме практически отсутствуют и возникают лишь при присоединении осложнений.
Появление выпота сопровождается:
- появлением одышки;
- отёчности лица, шеи;
- нарушением ритма и частоты дыхания;
- выраженным учащением сердечных сокращений;
- скачкообразным падением артериального давления и увеличением венозного;
- отрыжкой, изжогой, неприятными ощущениями в верхней части живота (в результате застоя желчи);
- при выслушивании и перкуссии (простукивании) границы сердца нарастают, определяется шум трения перикарда;
- появляется специфическая ревматическая узелковая сыпь, чаще всего в области локтевых сгибов, в волосистой части головы.
Симптомы ревматического миокардита
Ревматический миокардит развивается или в лёгкой очаговой форме, или в тяжёлом варианте диффузного миокардита.

Очаговый миокардит проявляется:
- различными вариантами нарушений ритма сердца;
- при выслушивании фонендоскопом врач определяет систолический шум, приглушение 1 тона, и акцент 2 тона на лёгочной артерии.
Симптомы диффузного миокардита
Диффузный миокардит относится к тяжёлым формам ревмокардита с высокой смертностью.
Проявляется:
- стесняющими и давящими болями в груди;
- постоянным учащённым сердцебиением;
- выраженной одышкой;
- сильной слабостью, вплоть до невозможности самостоятельно передвигаться;
- периодическим кровохарканьем;
- обмороками;
- выраженной лихорадкой.
Больные сидят в вынужденном положении на кровати. Лицо страдальческого вида с бледным цветом и с синюшным оттенком. На шее проступают пульсирующие и набухшие вены. Живот увеличен (из-за застойных явлений в печени).
При выслушивании врач определяет специфические шумы и изменения ритма (галоп).
Изменения в крови характеризуются резко выраженным увеличением содержания лейкоцитов, уменьшением содержания гемоглобина, снижением эритроцитов, повышенной СОЭ.
Характерные признаки изменений обнаруживаются при ЭКГ-диагностике (описывать их виду сложности восприятия не будем).
Симптомы ревматического миокардита
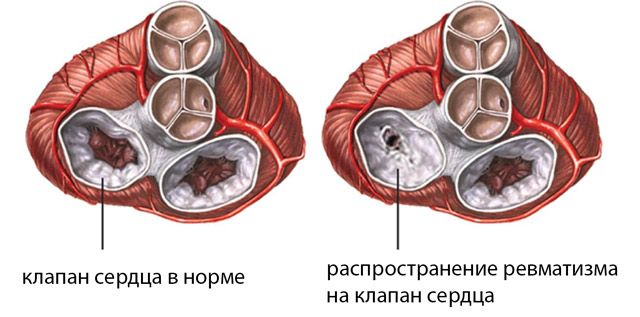
Ревматический эндокардит проявляется позже симптомами мио- и перикардита. Жалобы и симптомы этого варианта обусловлены болезненным процессом в клапанном аппарате сердца. Ткань клапанов воспаляется, постепенно заменяется грубыми рубцовыми волокнами, обызвествляется. Створки перестают выполнять своё основное назначение, и у больного формируются разнообразные пороки сердца, среди которых на первом месте стоит митральная болезнь (поражение двухстворчатого клапана).
При наличии порока сердца камеры меняются в размерах, развивается сердечная недостаточность. При выслушивании сердечных тонов явно определяются систолический и (или) диастолический шумы, комбинации.
К симптомам и жалобам, характерным для миокардита присоединяется выраженная сердечная недостаточность. Сформированный порок сердца приводит к ухудшению прогноза болезни и тяжело поддаётся консервативному лечению.
Симптомы возвратного миокардита

Возвратный ревмокардит характеризуется повторными ревматическими атаками с признаками и жалобами, характерными для поражений сердечных слоёв и сформированного порока.
Протекать возвратный ревмокардит может с большим разнообразием клинических проявлений. На первом месте находятся жалобы, обусловленные пороком (стенозом отверстий – сужением, и недостаточностью клапанов).
Возвратный миокардит проявляет себя в двух основных формах:
- непрерывно рецидивирующей – при которой быстро формируется декомпенсация пороков с летальным исходом;
- устойчивой с ревмосклерозом без экссудативных выделений. При этом варианте болезнь медленно и неуклонно прогрессирует. Постепенно развивается выраженная сердечная недостаточность, цирроз печени. Прогноз – неблагоприятный.
Разновидности и степени заболевания
Хроническая ревматическая болезнь сердца может иметь три формы:
- Первая степень – слабая.
- Вторая степень – средняя активность.
- Третья степень – самая выраженная.
В зависимости от распространения воспалительного процесса врачи выделяют очаговую и диффузную разновидность ревмокардита. Заболевание может протекать в острой, малоострой, латентной (невыраженной) или затяжной форме.
Выделяют формы первичного и возвратного ревмокардита. Первичная атака ревматизма сердца может иметь три варианта развития:
- Миокардит.
- Перикардит.
- Эндокардит.
Особенности диагностики
В начальных фазах и при отсутствии проявлений эндокардита диагностика может быть затруднена ввиду смазанности и разнообразия проявлений болезни. В практике нередко встречаются диагностические ошибки.
Врач обращает особое внимание на:
- длительно текущую лихорадку, продолжающуюся даже после стихания суставных жалоб;
- недостаточный эффект от лечения только неспецифическими противовоспалительными препаратами;
- выраженный лейкоцитоз со сдвигом «влево»;
- кожные проявления (узелки);
- изменение границ сердца;
- специфические шумы;
Особенно тяжело выявить ревмокардит при скрыто текущих формах, которые «маскируются» под другие болезни, или под маловыраженные лихорадки невыясненной причины. В этих случаях часто ставят диагноз «термоневроз».

Диагностический этап

Занимает до 5 дней. Опасность заключается в том, что ревмокардит редко проявляет себя на ранней стадии. Больной хорошо себя чувствует до тех пор, пока патология не переходит в острую форму. Первый и наиболее эффективный анализ – общее исследование крови. Врач обращает внимание на три параметра:
- ревматоидный фактор;
- скорость оседания эритроцитов;
- уровень концентрации специфического белка.
Инструментальные методы диагностики позволят подтвердить или опровергнуть сделанное предложение. Признаки ревмокардита диагностируют путем направления пациента для прохождения:
- рентгена;
- ЭКГ;
- УЗИ.
Третий способ обнаружить болезнь – консультацию у другого врача. Она необходима в случае недостаточной выраженности клинических проявлений.
Лечение ревмокардита
Успех лечения зависит от раннего распознавания ревмокардита и предупреждения развития порока сердца. Особенности лечения определяются формой, длительностью и тяжестью заболевания. Пациентам во время обострения рекомендован строгий постельный режим.
Консервативное лечение ревмокардита:

противомикробная терапия (антибиотики группы пенициллина, сульфаниламидные и комбинированные препараты). Эти лекарства назначаются по определённым схемам, которые должны строго соблюдаться;
После окончания активной фазы болезни всем больным рекомендуется длительное санаторно-курортное лечение с физиотерапией – морские ванны, грязи.
На реабилитационном этапе показано хирургическое лечение ревмокардита, осложнённого пороками сердца. Важную роль играет терапевтическая подготовка пациента к оперативному лечению.
Что это такое?
Ревмокардит – ревматическое поражение оболочки сердца. Причем данное поражение может быть определенным. То есть повреждается одна из оболочек сердца. Это может быть наружная, либо внутренняя оболочка сердца.
Осложнением данного заболевания является порок сердца. Это наиболее серьезная патология. В данном случае порок сердца играет главенствующую роль в развитии патологий сердца.
Известно, что пороки сердца могут приводить еще к более грозным осложнениям. Например, сердечной недостаточности, либо атрофии сердечной мышцы. Больные с пороком сердца имеют соответствующие клинические признаки.
Диетическое питание при ревмокардите
Диетическое питание при ревмокардите призвано обеспечивать все энергетические потребности пациента. В пище должно находиться достаточное количество животных и растительных полноценных белков. Следует ограничить употребление мучного, сладкого, сдобного. Соль, специи, острые блюда, кофе, крепкий чай стоит исключить из рациона. Питаться необходимо часто (5 – 6 раз в день), без переедания.
Мясо и рыбу принимать только в отваренном виде. Необходимы свежие фрукты для получения полноценных витаминов. Следует обратить внимание на необходимость приёма в достаточном количестве продуктов, содержащих калий, важный для нормальной работы сердечной мышцы. Он содержится в капусте, гречневой каше, изюме, кураге, рисе, молочных продуктах, куриных яйцах.
Профилактика ревмокардита
Профилактика ревмокардита состоит, прежде всего, в предотвращении заболеваемости ревматизмом. Здоровый образ жизни, закаливание, разумные спортивные нагрузки, активный отдых – основные меры в профилактике любых заболеваний и ревмокардита в частности.
Особое внимание необходимо уделять лечению острых инфекционных заболеваний, вызываемых стрептококками.
Вторичная профилактика больных, перенёсших острые фазы ревматизма, заключается во введении бициллина – 5.
Прогноз
Прогноз зависит от формы ревмокардита, срока установки диагноза, проводимого лечения, настроенности пациента на выздоровление и его поведение в неактивную фазу заболевания.
Лотин Александр, медицинский обозреватель
18, всего, сегодня
(169 голос., средний: 4,51 из 5)
Похожие записи
Алгоритм сердечно-легочной реанимации у детей и взрослых: правила оказания неотложной помощи
Средства для укрепления сердца и сосудов
Продолжительность диагностического курса

Противовоспалительные лекарственные средства на базе аспирина или его аналогов применяются врачом на любой стадии заболевания. Даже после выписки пациенту рекомендуют принимать назначенный препарат. Второй класс медикаментозных средств – антибиотики. Состав и продолжительность курса подбирает врач. Самостоятельно менять дозы нельзя.
Пациенты, у которых диагностирована хроническая форма ревмокардита, принимают «Плаквенил» или его аналоги. Завершают список витамины. Болезнь ревмокардит в любой форме лечение требует укрепления организма. Как и в предыдущем случае, витамины подбирает врач с учетом степени распространенности патологии.
Медикаментозное лечение проходит под перманентным врачебным контролем. Случись так, что через 5-8 суток организм не реагирует на препараты, назначенный курс меняют.
Важно! Хирургическое вмешательство обязательно, если у пациента сформирован выраженный порок сердца. Второе основание для назначения операции – наличие угрозы жизни.
Ревмокардит
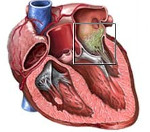
Ревмокардит – это поражение различных слоев сердца (эндокарда, миокарда, перикарда) и клапанного аппарата, вызванное острой ревматической лихорадкой. Основные симптомы ревмокардита включают повышение температуры, слабость, ощущения сердцебиения или неправильной работы сердца, явления недостаточности кровообращения. В диагностике имеют значение анамнестические данные, наличие маркеров воспаления и увеличение титра антистрептококковых антител в крови, данные электро- и эхокардиографии. Консервативное лечение проводится с помощью антибиотиков и противовоспалительных средств; при формировании сердечного порока показана кардиохирургическая операция.
МКБ-10
- Причины ревмокардита
- Патогенез
- Классификация
- Симптомы ревмокардита
- Осложнения
- Диагностика
- Лечение ревмокардита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Ревмокардит (ревматический кардит) является не самостоятельным заболеванием, а ведущим компонентом острой ревматической лихорадки (ОРЛ), определяющим тяжесть состояния пациента. Поражение сердца может протекать как изолированно, так и вместе с другими проявлениями ревматизма (боли в суставах, высыпания, подкожные узелки, гиперкинезы). После первичной ревматической атаки ревмокардит возникает у 79-83% детей и 90-93% взрослых, при рецидиве ревматической лихорадки развивается у 100% пациентов, являясь ведущей причиной приобретенных пороков сердца. Встречаемость кардита у лиц мужского и женского пола одинакова.

Причины ревмокардита
Ревматический кардит служит проявлением системного ревматического воспаления, которое, в свою очередь, развивается как осложнение перенесенной стрептококковой инфекции глотки (хронического тонзиллита, острой ангины). Ведущая роль в каскаде патологических реакций отводится определенным штаммам бета-гемолитического стрептококка группы А (БГСА). Благодаря уникальным антигенным свойствам строения клеточной оболочки (факторам ревматогенности) они способны запускать в организме человека реакции иммунной аутоагрессии против собственных соединительных тканей, в т. ч. образующих сердечные оболочки.
Однако стрептококковая инфекция вызывает ревматическую лихорадку не у всех людей, а только у 3%, которые имеют к этому наследственную предрасположенность. Это связано с индивидуальной реактивностью иммунной системы. В ходе многолетних клинических исследований было обнаружено, что у 90-100% больных ревматизмом имеются специфические аллоантигены D8/17 на В-лимфоцитах, которые могут служить маркерами генетической детерминированности заболевания. Также доказана корреляция ОРЛ с определенными антигенами гистосовместимости, в частности, поражение клапанного аппарата обычно ассоциировано с HLA-A3 и HLA-В15. Еще одним важнейшим фактором развития ОРЛ и ревмокардита является сенсибилизация макроорганизма, т. е. повторное перенесение стрептококковой инфекции. Именно поэтому ревматизм чаще развивается у взрослых и детей 7-15 лет и не встречается среди младшей возрастной группы.
Патогенез
Наиболее важную патогенетическую роль играет М-протеин, который обладает сильной иммуногенностью, т. е. способностью вызывать иммунный ответ. Этот белок входит в состав мембраны стрептококка и имеет ту же молекулярную структуру, что и мембраны кардиомиоцитов (феномен молекулярной мимикрии). Благодаря такому феномену возникает перекрестная аутоиммунная реакция, при которой Т-лимфоциты наряду с бактериями атакуют собственные клетки сердца. В патогенезе также принимают участие экзоферменты стрептококка, которые обладают прямым повреждающим действием на клетки соединительной ткани (стрептолизин О, стрептолизин S, гиалуронидаза, стрептокиназа).
Патоморфологически ревмокардит протекает в 4 стадии, каждая из которых продолжается 1-2 месяца: мукоидное набухание, фибриноидное набухание, образование ревматической гранулемы, склероз. В процессе этих стадий происходит разрушение основного вещества соединительной ткани, образуются очаги некроза и ревматические гранулемы. Исходом является склероз, т. е. рубцевание. Наиболее пагубное влияние эти процессы оказывают на сердечные клапаны, которые деформируются, что приводит к формированию сердечных пороков. Именно пороки сердца в исходе ревматического воспаления и являются чрезвычайно актуальной проблемой.
Классификация
В клинической кардиологии ревмокардит подразделяется на первичный (дебютная атака) и возвратный (последующие атаки); сопровождающийся формированием клапанного порока или протекающий без поражения клапанов. При ревмокардите поражаются различные отделы сердца. По степени вовлечения в воспалительный процесс стенок сердца различают:
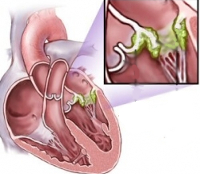
- Эндокардит. Инфекционный эндокардит встречается практически в 100% случаев, т. е. является обязательным компонентом ревмокардита. Может сочетаться с вальвулитом — воспалением клапанов.
- Миокардит. При воспалении сердечной мышцы увеличиваются размеры сердца и ухудшается его сократительная функция. В основном именно миокардит определяет тяжесть заболевания. Для ревмокардита наиболее типично сочетание воспаления клапанов и сердечной мышцы – эндомиокардит.
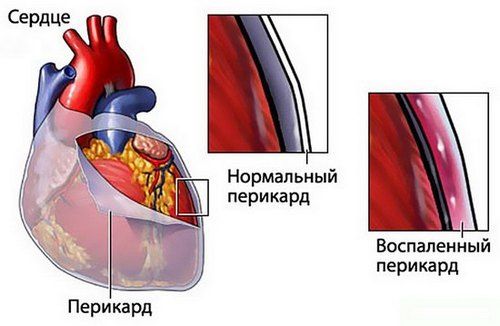
- Перикардит. Воспаление сердечной сумки (перикардит) наблюдается достаточно редко ‒ в 2-3% случаев. Вовлечение всех стенок сердца (панкардит) также происходит нечасто.
Существуют специальные клинические критерии для определения степени тяжести ревмокардита: органический шум в сердце, увеличение размеров сердца (кардиомегалия), признаки сердечной недостаточности (выраженная одышка, цианоз, отеки нижних конечностей, увеличение размеров печени, расширение вен шеи, влажные хрипы в легких), шум трения перикарда или признаки перикардиального выпота. Учитывая эти критерии, в течении ревмокардита выделяют три степени тяжести:
- Легкая. Диагностируется при наличии только органического шума.
- Средняя. Определяется при наличии органического шума и кардиомегалии.
- Тяжелая. Выставляется при наличии шума, кардиомегалии, недостаточности кровообращения и перикардиального выпота.
Симптомы ревмокардита
Клинические проявления начинают развиваться через 2-3 недели после стрептококковой инфекции верхних дыхательных путей. В начале заболевания симптоматика неспецифична – утомляемость, повышение температуры тела до субфебрильных или фебрильных цифр, потливость. Примерно через неделю присоединяются симптомы со стороны сердца — затруднение дыхания, ощущение сильного сердцебиения и перебоев в работе сердца, боли в области сердца неопределенного характера. В случае тяжелого течения ревмокардита наряду с вышеперечисленными симптомами возникают выраженная одышка, кашель, отеки ног, тяжесть в правом подреберье из-за увеличенной печени. Период атаки ревмокардита продолжается от 2-х до 6-ти месяцев, после чего либо наступает выздоровление, либо формируется порок сердца.
Осложнения
Основная опасность ревмокардита ‒ развитие сердечных пороков. Частота этого явления составляет 20-25%. При длительном течении пороки сердца приводят к сердечной недостаточности, повышению давления в сосудах малого круга кровообращения, расширению полостей сердца, образованию в них тромбов и ишемическому инсульту. Еще одно осложнение ‒ миокардиосклероз, т. е. замещение сердечной мышцы рубцовой тканью. При этом развиваются различные нарушения ритма сердца и снижение его сократительной функции. Все эти патологии вынуждают пациента прибегать к постоянной лекарственной терапии, ухудшают качество и уменьшают продолжительность его жизни.
Диагностика
Ревмокардит является основным проявлением ОРЛ, для диагностирования которой используются специально разработанные клинические и лабораторные критерии. Они включают кардит, артрит, малую хорею, кольцевидную эритему, подкожные узелки, лихорадку и данные, свидетельствующие о наличии стрептококковой инфекции в организме. Диагностика непосредственно ревмокардита проводится следующими методами:
- Аускультативными. При ревмокардите аускультативная картина разнообразна. У пациентов выслушиваются шумы в проекции митрального и аортального клапанов (наиболее специфичны протодиастолический шум и мезосистолический шум Кера-Кумбса), ослабление и глухость тонов сердца, дополнительные тоны, трение перикарда, изменение частоты сердечных сокращений, неритмичное сердцебиение, ритм галопа.
- Лабораторными. В общем и биохимическом анализе крови выявляется наличие воспалительных маркеров (нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов, С-реактивного белка). Также обнаруживаются высокие титры антител к стрептококку — антистретолизин-О (АСЛО), антистрептогиалуронидаза (АСГ), антистрептокиназа (АСК), антидезоксирибонуклеаза-В (АДНК-В).
- Инструментальными. На ЭКГ обнаруживаются нарушения ритма и проводимости сердца – тахи- или брадикардия, удлинение интервала PQ, экстрасистолия, предсердно-желудочковая блокада I или II степени, признаки перегрузки левых отделов сердца. Эхо-КГ – наиболее точный визуализирующий метод. Выявляет утолщение или деформацию створок клапанов, признаки регургитации (обратного тока крови), снижение сократительной функции сердца (фракции выброса), расширение полостей сердца, утолщение листков перикарда, выпот в перикардиальную полость.
Ревмокардит дифференцируют со следующими заболеваниями: инфекционный эндокардит, кардиомиопатии, поражения клапанов сердца при серонегативных спондилоартропатиях и системной красной волчанке, антифосфолипидный синдром, вирусные миокардиты. В дифференциальной диагностике обязательно принимают участие кардиолог и ревматолог.
Лечение ревмокардита
Первым условием успешного лечения является госпитализация в кардиологический стационар или отделение ревматологии. Необходимо соблюдать постельный режим минимум 4 недели. При тяжелом ревмокардите обязателен строгий постельный режим до исчезновения симптомов недостаточности кровообращения. Рекомендуется питание с повышенным содержанием белка и витаминов. Лечение ревмокардита следующее:
- Этиотропная терапия. Так как основной причиной ревмокардита является стрептококковая инфекция, этиотропная терапия направлена на ее эрадикацию. Для этого применяются антибиотики пенициллинового ряда – бензилпенициллин, феноксиметилпенициллин. При развитии аллергических реакций на пенициллины их заменяют другими группами антибиотиков – макролидами (азитромицин), цефалоспоринами (цефуроксим), линкозамидами (линкомицин).
- Патогенетическая терапия. Подразумевает лечение непосредственного ревматического воспаления. Обычно применяются нестероидные противовоспалительные средства (в основном, это диклофенак). Однако при тяжелом течении ревмокардита необходимы препараты, обладающие мощным противовоспалительным действием. В таких случаях используют глюкокортикостероиды (преднизолон).
- Симптоматическая терапия. Заключается в коррекции сердечной недостаточности. Обязательно нужно ограничить употребление поваренной соли (менее 3 грамм в сутки). Лекарственные средства применяют у пациентов с уже имеющимся пороком сердца и тяжелой недостаточностью кровообращения. Это ингибиторы АПФ, диуретики, бета-блокаторы, сердечные гликозиды, антагонисты альдостерона.
- Хирургическое лечение. Показано при сформировавшихся тяжелых пороках сердца, вызывающих грубые гемодинамические нарушения и резистентных к лекарственной терапии. В зависимости от вида порока (стеноз или недостаточность), а также от пораженного клапана применяются коммисуротомия, вальвулопластика или протезирование клапана искусственными или биологическими протезами.
При выписке из стационара необходимо постоянное диспансерное наблюдение у кардиолога или ревматолога, периодическое проведение эхокардиографии для оценки состояния клапанов сердца. Обязательно посещение оториноларинголога, который проводит промывание лакун миндалин. При неэффективности промывания прибегают к радикальному методу ‒ тонзиллэктомии. Ее следует выполнять при стихании активного ревматического процесса и стабильном состоянии пациента.
Прогноз и профилактика
Прогноз при ревмокардите напрямую зависит от формирования порока сердца. Люди с ревматическим пороком имеют повышенный риск развития инфекционного эндокардита. Им показана антибиотикопрофилактика при различных хирургических манипуляциях – стоматологических процедурах, операциях на ЛОР-органах и т. д. Первичная профилактика подразумевает правильное и своевременное лечение тонзиллита. С этой целью применяются те же антибиотики, что и для лечения ревмокардита. Для предупреждения рецидива ревмокардита существует так называемая вторичная профилактика. Она заключается в ежемесячном внутримышечном введении антибиотиков пенициллинового ряда пролонгированного действия (бензатина бензилпенициллин). Продолжительность такой профилактики зависит от того, сформировался после ревмокардита порок сердца или нет.
Ревмокардит: причины, симптомы, диагностика, лечение, осложнение и прогноз
Ревмокардит – это патология, которая поражает соединительные слоя полостей сердца. Заболевание является системным и распространяется на все органы и ткани. Чаще всего поражению подвергается костная и мышечная ткань, сердце.
- Особенности
- Классификация
- Причины развития
- Симптоматика
- Диагностические методы
- Лечение
- Терапевтические методики
- Медикаментозная терапия
- Диета
- Осложнения и прогноз
- Профилактические меры
Особенности
Развитие ревмокардита происходит у людей любого возраста, но чаще всего страдают подростки и маленькие дети. До пяти лет болезнь возникает в редких случаях.
Если болезнь возникла у ребенка, то она будет протекать гораздо тяжелее, чем, если бы это произошло с взрослым. Болезнь при этом сопровождается множеством симптомов, поражает внутренние органы.
Развивается нарушение после проникновения в организм стрептококков.
Классификация
Патология может протекать в виде:
- Панкардита. Этот процесс очень опасный, так как распространяется на всю сердечную оболочку. Он приводит к сбоям в функционировании органа, нарушению сократительных способностей, ухудшению кровообращения. Поэтому вероятность остановки сердца очень высока.
- Ревматического миокардита. Наблюдается поражение мышечной оболочки, что сопровождается проявлением недостаточности сердца, что значительно ухудшает качество жизни.
- Ревматического эндокардита. Воспалительный процесс распространяется на внутренний слой сердца, из-за чего возникают пороки, ткани утолщаются и сращиваются.
В процессе развития болезнь проходит через несколько стадий:
- Затяжную. Эту проблему выявляют, если она протекает в течение шести месяцев и не имеет выраженных проявлений.
- Острую. Болезнь появляется резко, симптоматика быстро нарастает. Нужна срочная помощь медиков.
- Подострую. Патологический процесс активно развивается, но протекает умеренно. Признаки слабо проявляются и эффект от лечения незначительный.
- Непрерывно рецидивирующую. Периоды обострений сменяются улучшением состояния.
- Латентную. О болезни человек не подозревает и даже обследование не показывает нарушений. Диагноз часто ставят, когда уже сформировался порок.
Причины развития
Патология возникает под влиянием перенесенных инфекционных заболеваний. Чаще всего она появляется под воздействием стрептококков группы А. Обычно осложнений диагностируют после ангины, скарлатины, гайморита. При других вирусах таких последствий нет. Только эта бактерия способна вырабатывать токсические вещества, поражающие сердце человека.
Иногда, дело в наследственной предрасположенности к проблеме.
Симптоматика
Основные симптомы ревмокардита точно описать трудно. Проявляться болезнь будет в зависимости от того, какой орган был поврежден. Болезнь приводит к значительному ухудшению самочувствия больного:
- Ощущаются боли в суставах, повышается температура, беспокоит слабость. Такие признаки появляются при ревматической атаке.
- Нарушается и учащается ритм сокращений сердца.
- В области сердца появляются небольшие боли.
- Печень увеличивается в размерах.
- Развивается недостаточность сердца, из-за которой отекают ноги, затрудняется дыхание, приступами возникает влажный кашель.
Ревмокардит у детей начинает проявляться через несколько недель после инфекции. Они становятся капризными, слабыми, жалуются на мышечные боли. Если поражена костная система, то быстро наступает утомление.
Выраженность проявлений зависит от того, насколько глубоко повреждена сердечная мышца.
Основным признаком ревмокардита является ломота в суставах и теле. Именно это говорит о поражении инфекцией тканей.
Диагностические методы
 Определить заболевание очень трудно, поэтому одними лабораторными исследованиями и аускультацией не обойтись. Для подтверждения диагноза выполняют:
Определить заболевание очень трудно, поэтому одними лабораторными исследованиями и аускультацией не обойтись. Для подтверждения диагноза выполняют:
- Электрокардиографию. Она необходима для выявления характера течения болезни.
- Ультразвуковое исследование и рентгенографию.
- Анализы крови, в которых выявляют с-реактивный белок, СОЭ и другие показатели.
Лечение
Терапию назначают для устранения инфекционного процесса. Также должны полностью устранить ее последствия и сохранить сердечную мышцу в нормальном состоянии.
Терапевтические методики
Важной частью лечения считаются физиотерапевтические процедуры:
- Околосуставные ткани и суставы подвергают ультрафиолетовому излучению.
- Используют грязелечение, ванны, сухое тепло.
- Для улучшения иммунитета используют электрофорез.
- Чтобы избежать осложнений при малоподвижном образе жизни и улучшить ток крови, назначают сеансы массажа.
Пациенту рекомендуют больше внимания уделять лечебной физкультуре. Врач определит, какие именно упражнения подходят для каждого конкретного пациента и продолжительность тренировок.
После того, как острая фраза проходит, пациентам рекомендуют отправиться на санаторно-курортное лечение.
Медикаментозная терапия
Если возник ревмокардит, лечение препаратами проводят в условиях стационара. В каждом случае используют комплексный подход. Медикаментозная терапия включает применение противовоспалительных и антибактериальных средств. Но помимо них, назначают и другие препараты. Лечение может дополняться:
 Глюкокортикостероидами. Они нужны, если происходит быстрое развитие ревмокардита. В легких случаях не следует применять данную группу препаратов.
Глюкокортикостероидами. Они нужны, если происходит быстрое развитие ревмокардита. В легких случаях не следует применять данную группу препаратов.- Нестероидными противовоспалительными средствами с Аспирином. Они помогают бороться с воспалительным процессом. Дозировка и продолжительность терапии определяется лечащим врачом.
- Хинолонами. Если болезнь рецидивирует или протекает в течение длительного времени, то пользуются Делагилом, Плаквенилом. Одновременно с ними используют салицилаты. Продолжительность лечения составляет около двух лет.
- Цитостатическими иммунодепрессантами. Они также применяются при частых рецидивах, но только в случае неэффективности других препаратов. На протяжении всего периода лечения нужно периодически проходить лабораторные исследования.
- Гамма-глобулиновыми средствами. Они позволяют предотвратить развитие сенсибилизации. Но препараты противопоказаны в случае тяжелого течения недостаточности сердца или при активном развитии ревмокардита.
- Диуретиками и сердечными гликозидами. Они необходимы при выраженных нарушениях в работе сердца.
- Витаминами. Назначают большие дозы аскорбиновой кислоты и рутина.
Медикаменты должны принимать по курсу, который для каждого пациента разрабатывается в индивидуальном порядке. Благодаря такому лечению можно избежать обострений. Но больной и сам должен приложить немало усилий. Следует вести здоровый образ жизни и обязательно своевременно устранять все очаги воспалительного процесса.
В последнее время ученые создали много антибактериальных препаратов для лечения ревмокардита, но назначать их должен врач.
Потенциальная проблема пациента при ревмокардите заключается в повышенном риске формирования пороков. Если наблюдается это осложнение, то прибегают к хирургическому лечению. Оперативное вмешательство возможно только в том случае, когда миновала активная фаза ревмокардита. Чаще всего выполняют вальвулопластику.
Диета
В процессе лечения больной обязательно должен правильно питаться. Соблюдение специальной диеты позволит обеспечить все потребности организма в правильном питании. Пища должна содержать достаточное количество жиров животного и растительного происхождения. В таких продуктах много полноценного белка. Важно отказаться от сладостей, выпечки, мучных изделий, соли, специй, кофеина.
 Употреблять пищу нужно в течение дня небольшими порциями. Приемом должно быть около шести, но переедать не стоит, порции должны быть небольшими.
Употреблять пищу нужно в течение дня небольшими порциями. Приемом должно быть около шести, но переедать не стоит, порции должны быть небольшими.
Готовить блюда нужно только способом варки, жареного быть не должно. Чтобы в организм поступало достаточное количество витаминов, нужны свежие овощи и фрукты. Для нормального функционирования сердца важно достаточное поступление калия в организм.
Осложнения и прогноз
Наиболее частый исход ревмокардита – это разрушение клапанов сердца. Даже, если ревматическая атака возникла один раз, то у 20% больных это приводит к порокам. Рубцовые изменения приводят к стенозу или недостаточности клапанов. В результате поражения внутренней оболочки формируются тромбы, что повышает риск инфаркта, инсульта или тромбоэмболии.
Плохая ситуация просматривается и с насосной функцией сердца. Это способствует многочисленным осложнениям во всем организме. Наибольшую опасность представляет недостаточность сердца, которая развивается достаточно быстро. Если ревматические атаки возникают часто, то болезнь протекает в хронической форме и осложняется склерозированием сердечной мышцы.
Очень часто под влиянием ревматических миокардитом происходит острое нарушение ритма сокращений сердца. Подобные осложнения способны вызвать остановку сердца. Есть вероятность и хронической формы аритмии.
 Прогноз зависит от того, на какой стадии поставили диагноз и начали лечебные процедуры.
Прогноз зависит от того, на какой стадии поставили диагноз и начали лечебные процедуры.
На выздоровление и отсутствие осложнений можно рассчитывать в случае ранней диагностики ревматизма. Болезнь при этом незначительно поразила органы и ткани, поэтому патологический процесс можно обратить.
Неблагоприятный исход возможен, если заболевание развивается у ребенка и постоянно рецидивирует.
В большинстве случаев недуг способствует порокам в сердце, которые поражают каждого четвертого больного.
Профилактические меры
Чтобы избежать развития проблемы, следует вовремя проходить лечение стрептококковых инфекций, независимо от того, какая причина их возникновения. Особенно нужно до конца долечивать ангину и рожь, так как именно эти болезни создают благоприятные условия для ревмокардита. За терапевтическим курсом должен наблюдать врач, он же подбирает и средства для устранения воспаления и антибактериальные препараты.
Если все же появился ревмокардит, симптомы его требуют помощи медиков. Нужно избегать ревматических атак. Особенно профилактика этого состояния важна при рецидивирующих формах болезни. Она заключается в употреблении Пенициллина. Требуется продолжительный курс. Иногда требуется пожизненная терапия.
