Диета при заболеваниях печени и желчевыводящих путей
Заболевания гепатобилиарной системы известны человечеству с древних времен. Археологическими исследованиями представлены доказательства их существования в древности: у египетских мумий обнаруживались желчные камни. Анализ исторических записок, дошедших до нас, свидетельствует о том, что Александр Македонский, живший в IV столетии до н. э., страдал холециститом, скорее всего калькулезным.
В настоящее время заболевания печени и желчевыводящих путей принадлежат к наиболее часто встречающимся в гастроэнтерологической практике. В связи с этим стоит серьезная задача предупреждения их возникновения и профилактики обострений хронических процессов.
Среди лечебно-профилактических мероприятий диетотерапия занимает ведущее место. Современные принципы лечебного питания при заболеваниях печени и желчных путей сложились на основе новейших исследований, позволивших оценить действие пищи на уровне самых тонких структур печени, активности ее ферментов, образования и секреции желчи.
Уместно напомнить, что печень недаром называют центральной химической лабораторией организма. Почти все процессы обмена веществ совершаются при ее прямом участии. Печень осуществляет также важную пищеварительную функцию — секрецию желчи.
Печень весьма чувствительна к составу пищи. Любые нарушения баланса питания в сторону, как избытка пищевых веществ, так и их дефицита отражаются в первую очередь на функциональном состоянии печени.
Требования к лечебному рациону при заболеваниях гепатобилиарной системы сводятся к следующему: пища должна способствовать нормализации нарушенных обменных процессов в организме, создавать благоприятные условия для функциональной деятельности печени, активизировать желчевыделительную способность, улучшать состояние других органов пищеварительного тракта, нередко вовлеченных в патологический процесс.
Одним из основных факторов лечебного питания является ритмичность. Пища — наилучшее и наиболее физиологичное желчегонное средство. Напомним, что выход желчи из желчного пузыря происходит только в ответ на прием пищи. В паузе пищеварения, т. е. между приемами пищи и в ночные часы, желчь стационирована в пузыре. Поэтому соблюдение простого правила — достаточно часто (4-5 раз в сутки) и в строго установленные часы принимать пищу — в значительной степени способствует нормализации эвакуации желчи из пузыря, препятствует развитию застоя желчи и инфицированию. Обязательное условие — исключение обильной еды поздним вечером. Возбуждение пищеварения и, следовательно, желчевыделения в ночное время приводит к срыву нормального биологического ритма жизнедеятельности организма.
Совершенно очевидно, что для больных с заболеваниями печени и желчных путей небезразличен состав пищи. Учитывая чрезвычайно большую роль печени в белковом обмене, необходимо прежде всего обеспечить в оптимальных количествах белковую часть рациона. Как при острых, так и при хронических заболеваниях печени суточное количество белков должно соответствовать физиологической норме (80-90 г); при этом животные и растительные белки включаются в равных соотношениях. Следует позаботиться о достаточной доле белковых продуктов, богатых факторами так называемого липотропного действия. К ним относятся творог, сыр, яичный белок, треска, овсяная крупа и пр. Единственным показанием для ограничения белков в диете служит прекоматозное состояние, когда наступает декомпенсация функциональной способности печени. В таких случаях общее количество белков следует уменьшить до 20-40 г вплоть до полного исключения в период печеночной комы.
Количество и состав жиров также играют весьма существенную роль в питании этой категории больных. Широко распространенное ранее мнение о том, что больным с заболеваниями печени следует значительно уменьшать употребление жиров, в настоящее время отвергнуто как необоснованное. Для большинства больных с нарушениями в гепатобилиарной системе нет необходимости ограничивать жиры. Запрещается употребление лишь тугоплавких трудноперевариваемых жиров (баранина, жирные сорта свинины, гуси, утки). Физиологической нормой для этих больных считается 80-90 г жиров; наиболее благоприятное соотношение жиров: 2/3 животных и 1/3 растительных. Терапевтическая эффективность подобных лечебных рационов обеспечивается в первую очередь за счет жиров растительного происхождения. Полиненасыщенные жирные кислоты, содержащиеся в растительных маслах, оказывают нормализующее воздействие на нарушенный холестериновый обмен. Весьма выражено желчегонное действие растительных масел. Последнее обстоятельство особенно важно при заболеваниях печени, сопровождающихся застоем желчи, гипомоторной дискинезией желчного пузыря и сопутствующей гипомоторикой кишечника. В этих случаях доля растительных масел может быть увеличена до 50 % от общего количества жира (110-120 г). Следует соблюдать осторожность при определении допустимого количества жиров растительного происхождения в рационе больных с калькулезным холециститом. Во избежание провоцирования приступа желчной колики необходимо суточное количество растительного масла (обычно около 30 г) распределить равномерно. Обращаем внимание на то, что растительное масло следует вводить только с пищей (не натощак), в натуральном виде, т. е. не подвергая его нагреванию. Из жиров животного происхождения рекомендуется сливочное масло. Введение оптимального количества жиров при адекватных соотношениях с белками также улучшает обмен жирорастворимых витаминов, вкусовые качества пищи и повышает насыщаемость.
Ограничение жиров в диете требуется во всех случаях стеатореи печеночного происхождения, в том числе при холециститах, желчнокаменной болезни, после холецистэктомии, у больных с циррозом, в желтушный период болезни Боткина. При этом количество жиров уменьшают до 50-60 г. Резко ограничиваются или исключаются жиры в период угрожающей или развившейся комы.
С внедрением в клиническую практику метода прижизненного морфологического исследования тканей печени доказано, что только при массивных некрозах печеночной ткани (активный гепатит, декомпенсированный цирроз печени) уменьшаются запасы гликогена. В то же время показано, что избыточное потребление рафинированных сахаров приводит к нарушению процессов желчеобразования и желчевыделения, способствует развитию застойных явлений в желчевыводящей системе, обеспечивает готовность желчи к камнеобразованию. Помимо этого, в результате высокоуглеводного питания развиваются ожирение и связанные с ним нарушения холестеринового обмена.
В связи со сказанным выше не следует превышать физиологичной нормы углеводов (350-400 г) в рационе больных с гепатобилиарными расстройствами; доля простых Сахаров составляет при этом около 70 г. Углеводная часть рациона должна быть представлена достаточным количеством продуктов, богатых растительной клетчаткой: овощи, фрукты, хлеб грубого помола. Пищевые волокна, содержащиеся в этих продуктах, способствуют снижению насыщенности желчи холестерином, его максимальному выведению и задерживают всасывание холестерина в кишечнике. Таким образом, обогащенная пищевыми волокнами пища является действенным профилактическим средством камнеобразования в желчных путях. Велика роль печени в обмене витаминов. И хотя практически при всех заболеваниях печени обязательным компонентом лечения является витаминотерапия, следует обеспечить оптимальное введение источников витаминов с пищей. Источниками витамина С могут служить плоды шиповника, черная смородина, капуста, лиственный салат, помидоры, укроп, петрушка, земляника, клубника, малина, мандарины. Пищевые источники витамина А — сливочное масло, сливки. Каротин (провитамин А) содержится в моркови, помидорах, зеленом горошке, петрушке, салате, абрикосах, вишне. Важное значение имеют витамины группы В, особенно В6 и В12. Целесообразно создание и поддержание некоторого избыточного фона витаминов за счет назначения их препаратов .
Необходимо поддерживать на определенном уровне водно-солевой баланс. Не следует уменьшать количество жидкости (рекомендуется до 1,5 л свободной жидкости в сутки), так как при ее недостатке может повыситься концентрация желчи, увеличиться количество азотистых шлаков, в крови и тканях могут накапливаться вредные продукты обмена. Ограничивается потребление жидкости только у больных циррозом печени. Количество поваренной соли в рационе уменьшается до 8-10 г, а при задержке жидкости в организме — до 3-4 г.
Изложенные принципы диетотерапии легли в основу наиболее широко применяемой в клинической практике диеты № 5 и различных ее модификаций (диет № 5а, 5щ, 5ж).
Показаниями к назначению диеты № 5 являются хронический гепатит, хронический холецистит в фазе ремиссии, цирроз печени в стадии компенсации.
Определение болезни. Причины заболевания
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
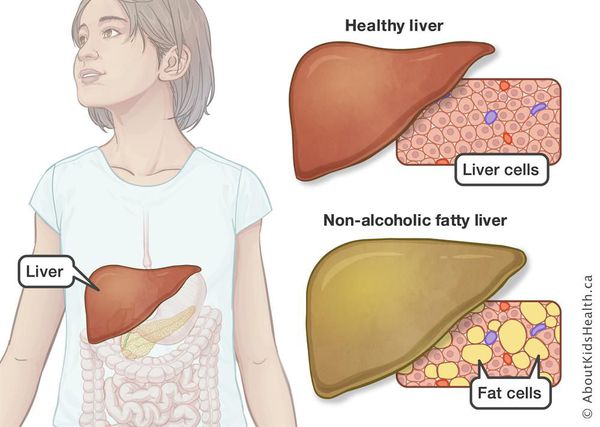
Все эти изменения неуклонно приводят к:
- разрушению клеток печени (неалкогольный стеатогепатит);
- накоплению жировой и формированию фиброзной ткани, что вызывает уже необратимые, структурные (морфологические) изменения паренхимы печени;
- изменению биохимического состава крови;
- развитию метаболического синдрома (гипертоническая болезнь, ожирение, сахарный диабет);
- в конечном итоге, циррозу.
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
- малоподвижный образ жизни (гиподинамия);
- неправильное питание, переедание;
- длительный приём лекарственных препаратов;
- избыточная масса тела и висцеральное ожирение;
- вредные привычки.
Основными причинам развития НАЖБП являются: [11]
- гормональные нарушения;
- нарушение жирового обмена (дисбаланс липопротеидов плазмы);
- нарушение углеводного обмена (сахарный диабет);
- артериальная гипертензия;
- ночная гипоксемия (синдром обструктивного апноэ сна).
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Ожирение определяется по формуле вычисления индекса массы тела (ИМТ): ИМТ = вес (кг) : (рост (м)) 2 . Если человек, например, весит 90 кг, а его рост — 167 см, то его ИМТ = 90 : (1,67х1,67) = 32,3. Этот результат говорит об ожирении I степени.
- 16 и менее — выраженный дефицит массы;
- 16-17,9 — недостаточная масса тела;
- 18-24,9 — нормальный вес;
- 25-29,9 — избыточная масса тела (предожирение);
- 30-34,9 — ожирение I степени;
- 35-39,9 — ожирение II степени;
- 40 и более — ожирение III степени (морбидное).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Чем опасна НАЖБП?
Жировой гепатоз, особенно в самом начале, может протекать практически бессимптомно, а имеющиеся симптомы не специфичны и, таким образом, затрудняют диагностику. Однако не стоит расслабляться — диагностировать жировой гепатоз важно при любом подозрении на наличие данного заболевания. Потому что это заболевание, развиваясь исподволь, практически не проявляя себя явно, тем не менее, повышает риск сердечно — сосудистой смерти в несколько раз — проще говоря, повышает риск развития инсультов и инфарктов. 4 Кроме того, запущенный жировой гепатоз может привести, в конечном итоге, к развитию цирроза и отказу печени. Вероятность этого события невелика, однако, в случае его наступления, последствия могут оказаться фатальными. Дело в том, что при циррозе обычно требуется трансплантация органа, проведение которой может дополнительно затрудняться при наличии кардио-метаболических нарушений и заболеваний, сопровождающих часто жировой гепатоз. 3
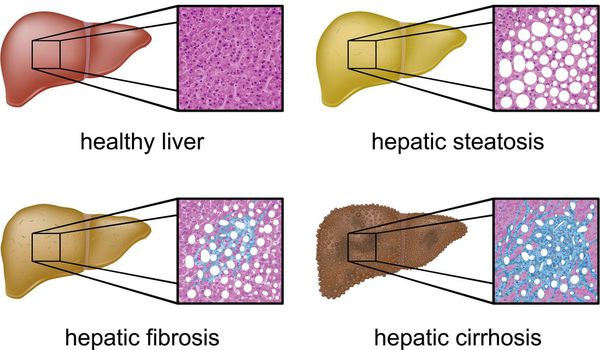
Стадии развития НАЖБП
Стадия жирового гепатоза (стеатоз)
Начальная стадия заболевания, часто протекающая бессимптомно
Гепатоз с присоединившимся к нему воспалением печеночных клеток
Фиброз с дальнейшим переходом в цирроз
На этой стадии ткань печени начинает замещаться соединительной тканью, что ведет к нарушению структуры и, в конечном счете, нарушению работе органа. 3
Меню диеты при жировом гепатозе
Меню диеты при жировом гепатозе можно составить из супов, мяса и рыбы с легким гарниром, яиц и каш на завтрак, молочных продуктов на ланч. Рассмотрим подробно меню диеты при жировом гепатозе:
- Супы — все супы овощные, возможно с добавлением круп. Допускаются молочные супы – с рисом и макаронными изделиями.
- Мясо. Мы уже говорили о том, что мясо прежде всего нежирное. Удаляем все хрящи, пленки и сухожилия. Из субпродуктов – только язык.
- Птица. При приготовлении курицы или индейки удаляем кожу и жир.
- Рыба. О разрешенных видах рыбы мы уже писали. Добавим, что разрешена вымоченная сельдь и черная икра.
- Яйца. Желток в цельном яйце можно только один раз в день. Но если вы используете в приготовлении блюд только белки – без ограничений.
- Хлеб и выпечка. Хлеб НЕ СВЕЖИЙ. Проще говоря, вчерашний. Желательно из пшеницы или ржаной. А слово «выпечка» для больного гепатозом печени – это сухари, сухие бисквиты и печенье, типа галет.
- Молочные продукты. Все нежирные молочные продукты разрешены, а также свежий творог и блюда из него.
- Крупы. В виде пудингов, каш, или добавленные в качестве заправки к супам. Возможны крупяные пудинги.
- Макаронные изделия. В ограниченном количестве только из твердых сортов пшеницы.
- Фрукты и сладости. Фрукты любые. Запеченные яблоки с ограниченным количеством корицы, груши. Фруктовые салаты. Ограниченное количество меда и сахара, немного мармелада или пастилы.
- Пряности. Смесь итальянских трав, лавровый лист, петрушка и укроп. Корицу, гвоздику и ваниль ограничить.
- Напитки. Чай и кофе допустимы некрепкие, рекомендуются отвары (шиповник), овощные и фруктовые соки (первого отжима). Компоты, отвары из трав, карпатский чай (травки, сушеные лесные ягоды).
- Масла употреблять без обработки – в качестве заправки к салату или немножко в кашу, на бутерброд. Омлеты только паровые.
Рекомендации по увеличению физической активности

Увеличение мышечной массы положительно влияет на обмен веществ в организме и вызывает снижение жировых отложений в особенности вредного висцерального жира, накапливающегося в брюшной полости вокруг внутренних органов (печени, селезенки, поджелудочной железы) и способствующего развитию снижения чувствительности тканей к инсулину (инсулинорезистенности).
Физические нагрузки подбираются индивидуально с учетом возрастных особенностей и физических возможностей, а также наличия сопутствующих заболеваний. Главный принцип – любая физическая активность лучше, чем никакой. Повышение физической активности проводится постепенно от 30 минут трижды в неделю до 50 минут 5 раз в неделю. При умеренном ожирении используются простая или скандинавская ходьба, плавание, настольный теннис, аэробика, танцы, езда на велосипеде и любая другая физическая активность с невысокой силовой нагрузкой.
Неалкогольная жировая болезнь печени. Прогноз
Наблюдение за пациентами проводится разными специалистами в соответствии с имеющимися у человека болезнями (терапевт, кардиолог, эндокринолог, гастроэнтеролог) с обязательным контролем печеночных проб. Важной частью наблюдения являются лечебно-профилактические мероприятия тех заболеваний, которые вызывают НАЖБП – контроль питания, физических нагрузок, назначение курсов липотропных средств.
Прогноз заболевания зависит от своевременного устранения причинного фактора и лечения основных метаболических болезней.
