Артроз мелких суставов: как избавиться от боли в руках и стопах
Артроз мелких суставов — болезнь, которая разрушает хрящевую прослойку между суставами. При заболевании страдают суставы кистей и пальцев рук, стоп. Артроз мелких суставов встречается реже, чем крупных суставов. Заболевание чаще развивается в пожилом возрасте.
Артроз начинается с нарушения кровообращения в подхрящевом слое надкостницы. Из-за этого ухудшается питание хряща, он теряет эластичность, становится тоньше, на нем появляются трещины. Уменьшается количество синовиальной жидкости, из-за сильного трения суставы воспаляются.
Прогрессирующий артроз очень опасен. Если вовремя не начать лечение артроза кисти руки или стопы, суставы начинают принимать неестественные уродливые формы и могут потерять подвижность.
Болезнь часто возникает у женщин во время менопаузы. В женском организме меняется гормональный фон, вырабатывается меньше эстрогенов. Из-за этого организм теряет много влаги, что делает хрящи и суставы более ломкими.
В зависимости от локализации артроз бывает двух типов:
- суставов кистей и пальцев рук.
- мелких суставов стопы, большого пальца.
Артроз суставов кистей и пальцев рук
Артроз кистей рук часто встречается среди машинисток, пианистов, программистов, секретарей. Болезнь поражает межфаланговые суставы. При артрозе пальцев рук суставные ткани высыхают и растрескиваются. В суставах кистей рук часто появляются подкожные мелкие узелки. Обычно они уже не исчезают.
При прогрессировании болезни костная ткань уплотняется, на ней появляются выросты. Они вызывают сильную боль при движении пальцами. В запущенных случаях человек теряет способность двигать кистью и пальцами.
Симптомы болезни: хруст в суставах при движении пальцами, боль в пальцах после нагрузки, уплотнения на суставах пальцев, отёк околосуставных тканей.
Врачи «Мастерской Здоровья» проводят лечение артроза кисти руки безоперационными методами.
Артроз суставов стопы
Артрозу стопы подвержены балерины, танцоры, гимнасты, борцы, прыгуны. Болезнь поражает суставы пальцев ног. На мелких суставах стопы появляются костные наросты. Из-за них человеку больно двигать стопой. При прогрессировании болезни деформация суставов очень заметна, человек практически не может шевелить стопой.
Артроз большого пальца ноги — самый распространённый вид артроза стоп. При болезни в области сустава большого пальца формируется «косточка». Артроз большого пальца ноги возникает из-за ношения узкой обуви.
Симптомы артроза стопы: боли в стопе после физических нагрузок, хруст в суставах при движении, увеличение суставов в размере. Человек при ходьбе прихрамывает, опирается на внешний край стопы.
При лечении артроза стопы врачи «Мастерской Здоровья» используют лазеротерапию, магнитотерапию и другие методы.
Определение болезни. Причины заболевания
От редакции: Остеохондроз позвоночника — устаревший диагноз, который используют только в России и странах СНГ. Термин применяется специалистами, когда причины боли в спине и ограничения подвижности точно не ясны. Для постановки верного диагноза в этом случае нужна дополнительная диагностика, но она не проводится: пациенту назначают обезболивающие, ЛФК, а также процедуры и препараты с недоказанной эффективностью. В международной классификации болезней (МКБ-10) диагнозом «остеохондроз» обозначают следующие конкретные патологии: наследственные заболевания Шейермана-Мау (искривление позвоночника) и Кальве (омертвение одного из позвонков) у подростков и их последствия у взрослых, болезни Легга-Кальве-Пертеса (некроз головки бедра), Келера (заболевание костей стопы) и Фрейберга (поражение кости плюсны). Для обозначения синдромов, связанных с болью в спине, существует также диагноз «дорсопатия».
Остеохондроз позвоночника — дегенеративные изменения, затрагивающие межпозвонковые диски, суставы, связки и другие ткани, образующие позвоночно-двигательный сегмент (ПДС). При этом заболевании первично поражаются межпозвоночные диски и вторично — другие отделы позвоночника и опорно-двигательного аппарата. Принято считать, что наибольшая распространенность этого заболевания встречается у относительно молодых людей и людей среднего возраста, имея тенденцию к уменьшению в пожилом и старческом возрасте.
В состав позвоночно-двигательного сегмента входят два рядом расположенные позвонка, верхне- и нижнележащий. Между ними расположен межпозвоночный диск, суставы и суставные остистые отростки. Соседние позвонки между суставными отростками образуют суставные соединения (дугоотросчатые, или фасеточные суставы). Остистые и поперечные отростки близлежащих позвонков скрепляются связками. Эта конструкция вместе с дисками обеспечивает позвоночнику подвижность и стабильность.
Как устроен межпозвонковый диск:
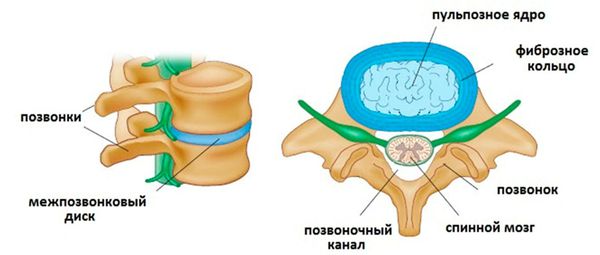
Не во всех этих структурах присутствует большое количество нервных окончаний и болевых рецепторов. Например, в передней продольной связке болевых рецепторов практически нет, и при возникновении межпозвоночной грыжи, обращенной кпереди, пациент практически не ощутит беспокойства. То же самое можно наблюдать с межпозвоночным диском: его внешние части достаточно богато иннервированы, а в центральной части нервных окончаний нет. [1]
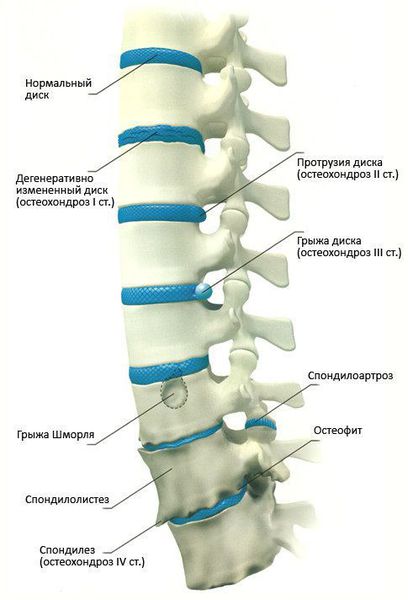
Причины развития остеохондроза
Причины возникновения остеохондроза позвоночника до сих пор не определены. Однако тот факт, что он часто встречается у определенных профессиональных категорий взрослых людей, наводит на мысль, что ведущей причиной появления данного заболевания является малоподвижный образ жизни. В результате дефицита мышечных нагрузок, уменьшения физических мышечных усилий и замены их статическими в частях тела, которые от природы должны быть подвижными (шея, поясница) происходит ослабление рессорных и стабилизирующих функций мышц.
Факторы риска
Дегенеративные изменения позвоночника происходят вследствие:
- избыточной статической или динамической нагрузки на позвоночник (например, поднятие тяжестей);
- наследственной предрасположенности;
- подтвержденных травм позвоночника в прошлом. [2]
Психосоматика остеохондроза
Боли в спине, как неврологическое проявление остеохондроза, часто бывают психосоматического происхождения. В таком случае речь идёт о стресс-ассоциированных проявлениях остеохондроза или депрессии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Причины
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.
Как это работает?
Как же действуют эти препараты в наших желудках? Всё очень просто, негативное воздействие реализуется за счёт дисбаланса защитных и агрессивных сил. У нас в желудке существует ряд защитных механизмов, позволяющих противостоять натиску агрессоров. Среди последних:
- Кислота, которая по своему pH-балансу приближается к аккумуляторной кислоте
- Желчь и сок поджелудочной железы, которые могут забрасываться в желудок.
- Ряд лекарственных препаратов.
- Алкоголь и никотин.
- Раздражающие пищевые компоненты (специи, острая пища и т.д.)
- Инфекция Helicobacter pylori и так далее.
Защищается желудок за счет мощного слоя слизи и бикарбонатов, которые нейтрализуют кислоту, адекватного кровоснабжения, способности очень быстро регенерировать. Когда мы используем НПВС препараты, баланс сил изменяется в сторону агрессивных механизмов и происходит поражение слизистого и подслизистого слоя желудка и кишки.
Диагностика
Для постановки диагноза «гонартроз» используются инструментальные методы визуализации:
- 2-х проекционная рентгенография
- компьютерная томография;
- УЗИ коленного сустава
- МРТ
- артроскопия
- сцинтиграфия (радионуклидная диагностика).
Самой информативной технологией, признанной методом выбора при обнаружении артрозных изменений, является магнитно-резонансная томография. Безопасное и атравматичное исследование дает полную информацию о малейших изменениях в костно-хрящевых, субхондральных и мягкотканных структурах. Оно позволяет идентифицировать заболевание еще на дорентгенологических стадиях — остеоартроз коленного сустава 1 степени — проводить первичную профилактику и успешное лечение.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
