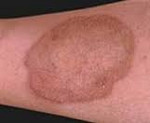
Микоплазмоз при беременности: каковы могут быть последствия
При постановке на учет в женскую консультацию будущие мамы в России должны сдать анализы на микоплазмоз и уреаплазмоз. Согласно медицинской статистике, до 50 % современных женщин являются носителями этих инфекционных микроорганизмов, вызывающих воспалительный процесс, провоцирующий выкидыш, преждевременные роды и патологии в развитии плода. Данные половые инфекции часто сочетаются друг с другом и пагубно воздействуют как на здоровье беременной, так и на формирование будущего малыша.
Симптомы
Микоплазмоз и уреаплазмоз при беременности – это инфекционные болезни, которые вызывает опасная микрофлора, не имеющая клеточной оболочки. Из-за этого диагностировать их на начальном этапе сложно обычными методами. Опасность заключается еще и в том, что они могут сочетаться друг с другом и другими мочеполовыми инфекциями, вызывая воспаление важных внутренних органов:
- мочеполовой системы;
- суставов;
- легких – и ряд иных воспалительных процессов.
Активизация воспалительных процессов в 36 % случаев приводит к потере плода.
Специалисты выделяют до 17 разновидностей данного возбудителя, из которых не все относятся к патогенным микроорганизмам. Заражение чаще всего происходит половым путем, а воспалительный процесс может развиваться без симптомов.
Если у будущей мамы вынашивание плода протекает нормально, то положительные результаты лабораторных исследований на эти патогены не опасны. В группе риска находятся пациентки, у которых есть угроза выкидыша. Для них наличие паразитарных бактерий в организме создает дополнительные угрозы. Кроме этого, опасным считается сочетание микоплазмоза и уреаплазмоза с рядом других возбудителей мочеполовых инфекций:
- хламидиями (часто встречается одновременно хламидиоз, микоплазмоз и уреаплазмоз при беременности);
- гонококками;
- гарднереллами;
- вирусами различных видов.
Инкубационный период воспалительного процесса при микоплазме составляет несколько недель. На ранних этапах его очень сложно выявить в мазке из-за микроскопических размеров этих бактерий, не имеющих клеточной оболочки. Для точной постановки диагноза проводится комплексное лабораторное исследование. В ходе его выявляется не только сам возбудитель, но также его тип и количество патогена в организме. Чаще всего у беременных находят микоплазму хоминис.
Диагностика
Обнаружить патогенные бактерии в ходе исследования мазка очень сложно из-за малого размера: их невозможно увидеть через микроскоп. Отсутствие клеточной оболочки и характерной окраски у микоплазм и уреаплазм не позволяет выявить их обычными методами исследования.
Исследование мазка проводят в лабораторных условиях, используя полимеразно-цепную реакцию (ПЦР) и иммунофлюоресцентный анализ (ИФА) как дополняющие друг друга диагностические методики. ПЦР позволяет обнаружить даже незначительное количество бактерий с помощью их ДНК. ИФА исследует реакцию антител и антигенов на воспалительные процессы. Также может проводиться бакпосев, при котором в особой питательной среде культивируют микоплазму и сопутствующие ей инфекционные микроорганизмы.
Важно! Лабораторное исследование на микоплазмоз у беременных женщин относится к комплексной диагностике, позволяющей не только выявить сам возбудитель, но также определить его тип и количество болезнетворных бактерий в организме. По результатам такой диагностики проще подбирать индивидуальную терапию.
Лечение
Как лечить микоплазмоз у беременных? Гинеколог назначает антибактериальную терапию при наличии у пациентки признаков воспалительного процесса, а не только по результатам анализов. При острой форме инфицирования и наличии жалоб на недомогание индивидуально подбираются антибиотики исходя из чувствительности к ним выявленной патогенной микрофлоры различного типа и индивидуальных особенностей беременной, вызывающие минимальное количество побочных эффектов.
Курс приема медикаментов может проводиться в течение 7 дней, на протяжении которых осуществляется дозированный прием антибактериальных препаратов, либо доктор рассчитывает максимальную дозу антибиотиков для единовременного употребления.
Важно! Для лечения микоплазмоза и уреаплазмоза у будущих мам специалист должен выявить характерные показания. При их отсутствии медики отказываются от приема антибиотиков во время вынашивания плода.
Чем лечить микоплазмоз у беременных? Обычно доктора используют антибиотики группы макролидов, к которым чувствительны также хламидии. Продолжительность приема препаратов зависит от формы заболевания. При остром течении инфицирования он длится от 10 до 14 дней. При хронической форме пить таблетки нужно на протяжении 21 дня.
Любые препараты в этот период должны назначаться акушером-гинекологом только во втором триместре. Прием антибактериальных препаратов в первые месяцы недопустим из-за возможности тяжелых патологий в формировании основных органов будущего малыша, которое происходит в этот период.
Кроме антибиотиков назначается ряд других препаратов:
- иммуностимуляторы;
- противовоспалительные средства;
- витамины и биодобавки.
Лечение должно не только подавить рост патогена в организме, но также снять симптомы воспаления и укрепить иммунитет. Комплексная терапия всегда подбирается в индивидуальном порядке лечащим врачом. Только в этом случае возможно купировать инфекцию и не нанести вреда здоровью малыша.
При бесконтрольном приеме антибиотиков возникает устойчивость микоплазм и уреаплазм к препаратам данного типа. Перед тем как назначить такие лекарства, врач анализирует степень воздействия антибиотиков на формирование плода. Если КОЕ 1 мл будет показывать меньше 100, то препараты не будут назначаться, так как их негативное воздействие на находящегося в утробе младенца будет более высоким, чем влияние патогенной микрофлоры.
Риски и осложнения
Наличие в организме будущей мамы опасных разновидностей микоплазм и уреаплазм, а также сопутствующих им инфекционных микроорганизмов негативно сказывается на течении вынашивания младенца и формировании его важных органов. Кроме этого, заражение может повлечь за собой развитие хронических заболеваний и осложнений в послеродовой период.
Заражение микоплазмой и уреаплазмой вызывает патологическое протекание дородового периода:
- увеличиваются в объеме из-за воспаления амниотические воды;
- может начаться развитие замершей беременности;
- увеличивается риск самопроизвольного выкидыша на ранних сроках;
- могут начаться преждевременные роды.

После родов у женщины в результате инфицирования могут развиваться патологии мочеполовых путей в виде воспалений:
- стенок влагалища (вагинит);
- придатков (аднексит);
- слизистой матки (эндометрит);
- почек (пиелонефрит).
Эти патологии могут привести к появлению спаек и сужению маточных труб, влекущих за собой внематочную беременность и бесплодие.
Наличие инфекции данного типа в организме беременной влечет за собой риск вертикального заражения грудничка во время родов, так как основной очаг заболевания находится в детородных органах. Особенно велик риск инфицирования недоношенных детей, у которых могут в результате заражения развиваться опасные патологии в легких, бронхах и работе сердца.
О микоплазмозе у детей вы жете узнать из нашей статьи. Как лечить заболевание у ребятишек и какие осложнения могут быть?
Инфекционное воспаление может вызвать генерализованный сепсис неонатального типа. У малыша возможно развитие таких опасных заболеваний, как конъюнктивит и менингит, которые могут стать причиной внутричерепного кровоизлияния.
Пациенткам, попавшим в группу риска, при постановке такого диагноза назначается комплексная терапия. При отсутствии адекватного лечения возможны:
- преждевременное прерывание беременности из-за повышенного тонуса матки;
- многоводие;
- преждевременные роды;
- патологии в развитии малыша.
Важно! Через плаценту, находясь в утробе матери, новорожденный очень редко заражается микоплазмозом и другими сопутствующими ему инфекционными болезнями. Вертикальное заражение происходит во время родов при прохождении новорожденного через родовые пути.
Инфицирование грудничков вызывает тяжелые патологии их здоровья. У малышей чаще всего бывают поражены бронхи и легкие. У девочек микоплазмоз поражает половые органы. Инфицирование вызывает опасные осложнения для здоровья будущего грудничка, нарушающие его нормальное развитие.
У недоношенных детей наличие патогена в крови вызывает:
- менингит;
- пневмонию;
- конъюнктивит;
- септицемию;
- энцефалит.
При получении положительных результатов исследований лечение при отсутствии симптоматики и нарушений репродуктивной функции у пациентки назначается не всегда. Женщинам, у которых уже были выкидыши, врач в обязательном порядке проводит индивидуальную медикаментозную терапию, вне зависимости от интенсивности клинических проявлений заболевания.
Прогноз и профилактика
При соблюдении всех рекомендаций врача во время лечения инфекции можно добиться положительных результатов без причинения вреда развитию плода. Симптоматика и течение самого заболевания во многом зависят от того, в каком состоянии находится иммунная система женщины. В рамках комплексной терапии специалисты прописывают безопасные иммуномодуляторы и витаминные комплексы, которые помогают увеличить защитные силы организма будущей матери в период вынашивания младенца. Если специалисты контролируют состояние выявленной в результате анализов патогенной микрофлоры, то они смогут своевременно купировать ее активность и предотвратить развитие тяжелых патологий для новорожденного и его матери.
В качестве профилактики таких инфекционных заболеваний следует более тщательно выбирать половых партнеров, регулярно выполнять гигиенические процедуры. Для сведения к минимуму риска заражения следует иметь одного постоянного полового партнера и вести добропорядочный образ жизни. Также нужно разнообразить свой рацион и подобрать оптимальные физические нагрузки для беременных. Такой комплекс профилактических мероприятий поможет укрепить общее здоровье и предотвратить патологическое протекание беременности. По всем вопросам профилактики микоплазмоза нужно советоваться с врачом-гинекологом, наблюдающим беременную женщину.
На этапе планирования беременности необходимо пройти обследование на наличие патогена и иных опасных микроорганизмов. Во время постановки на учет в период вынашивания плода такие анализы должны сдаваться в обязательном порядке. Это позволяет врачам осуществлять эффективный мониторинг и своевременно проводить комплексную терапию будущих мам.
Даже неопасные разновидности микоплазм и уреаплазм в период вынашивания ребенка могут стать потенциальной угрозой как для самого процесса вынашивания, так и для здоровья будущего малыша. Специалисты обследуют пациентку на наличие данной микрофлоры во время ожидания ребенка и выявляют клинические признаки ее проявления. При отсутствии симптомов лечение не проводится во время беременности. При острой и хронической симптоматике медики назначают курсовой прием правильно подобранных антибиотиков. Заниматься самолечением в период беременности категорически недопустимо. При первых признаках воспаления мочеполовых путей нужно обратиться к гинекологу и пройти лабораторную диагностику. Только в этом случае прогнозы лечения и вынашивания ребенка будут положительными.
Видео
В этом видео вам расскажут немного подробнее о микоплазмозе при беременности: какие последствия для матери и ребенка могут быть?
Микоплазма, уреаплазма и беременность
Что такое микоплазма и уреаплазма?
Микоплазма и уреаплазма это бактерии, которые обнаруживаются в мочеполовых органах некоторых людей и могут вызывать симптомы воспаления, а также проблемы с зачатием ребенка и вынашиванием беременности.
Для женщин, планирующих беременность или уже беременных, наибольшее значение имеют следующие типы микоплазм и уреаплазм:
Mycoplasma hominisMycoplasma genitaliumUreaplasma urealyticum Ureaplasma parvum
Именно эти типы бактерий могут оказывать влияние на течение беременности, а иногда становиться причиной бесплодия.
В этой статье мы поговорим о микоплазме и уреаплазме в контексте беременности. Если вы пока не планируете беременность, рекомендуем вам перейти к другой статье на нашем сайте: Микоплазма и уреаплазма: что это и что делать?
Планирование беременности с микоплазмой
В этом разделе собраны ответы гинекологов на часто задаваемые вопросы женщин, планирующих беременность.
Нужно ли сдавать анализы на микоплазму и уреаплазму перед планированием беременности?
Считается, что сдавать анализы на микоплазму и уреаплазму при планировании беременности нужно не всем женщинам. Большинство врачей рекомендуют сдать анализы на эти инфекции только в следующих случаях:
если у вас было несколько половых партнеров, с которыми вы практиковали незащищенный сексесли мазок на флору показал воспаление уретры, влагалища или шейки матки неизвестной причиныесли ранее у вас было несколько замерших беременностей или выкидышей подрядесли вы не можете забеременеть более года и причина неизвестнаесли у вас есть или когда-то были симптомы пиелонефрита (учащенное мочеиспускание, боли в пояснице, повышение температуры тела, повышение лейкоцитов в моче)если у вас были обнаружены инфекции, передающиеся половым путем (хламидиоз, трихомониаз, гонорея и пр.)если у вас часто «обостряется» бактериальный вагиноз
Все перечисленные выше обстоятельства могут говорить о том, что у вас есть микоплазма и уреаплазма, а значит, перед планированием беременности лучше провериться на эти инфекции. На нашем сайте есть отдельная статья, посвященная диагностике микоплазмы и уреаплазмы.
Ранее у меня были обнаружены микоплазмы и уреаплазмы, я не получала никакое лечение и теперь планирую беременность. Что нужно делать?
В этой ситуации нужно сдать повторные анализы на микоплазмы и уреаплазмы и с результатами анализа посетить гинеколога.
Не исключено, что со времени последнего анализа ваш иммунитет поборол эту инфекцию и теперь микоплазмы и уреаплазмы больше нет, либо их количество не представляет угрозы для будущей беременности.
Если анализы на микоплазму и уреаплазму будут положительными, то перед планированием беременности вам и вашему партнеру может потребоваться лечение.
Нужно ли лечить микоплазмы и уреаплазмы перед беременностью?
Не всегда. Микоплазмы и уреаплазмы у некоторых женщин являются частью нормальной микрофлоры и не представляют угрозу для беременности.
Лечение может потребоваться, только в определенных случаях, если:
мазок на флору или другие методы обследования выявили воспалительный процесс в мочеполовых органахесли посевы на М. hominis или Ureaplasma spр. показали титр 10*4 КОЕ/мл и вышеесли была обнаружена М. genitaliumесли ранее у вас было 2 и более выкидыша или замерших беременностейподрядесли у вас есть бесплодие и причина неизвестна
Нужно ли лечиться партнеру?
Тоже не всегда. Лечение половому партнеру необходимо, если у него будет обнаружена М. genitalium, либо если микоплазма или уреаплазма у него вызывает симптомы уретрита (жжение и боли во время мочеиспускания, выделения из уретры, покраснение наружного отверстия уретры и т.д.)
Также лечение половому партнеру может понадобиться, если у него нет никаких жалоб, но у вас есть проблемы с зачатием и вынашиванием ребенка (бесплодие неизвестной причины, 2 и более выкидыша подряд).
Могут ли микоплазмы и уреаплазмы привести к бесплодию?
Пока этот факт научно не доказан. Микоплазма и уреаплазма иногда обнаруживаются у женщин, страдающих бесплодием, но установить прямую связь между этими инфекциями и невозможностью зачать ребенка пока не удалось.
Микоплазма или уреаплазма может считаться причиной бесплодия, если все остальные анализы в норме и единственное отклонение, которое было обнаружено – эти инфекции. В этом случае курс антибактериального лечения может повысить шансы на беременность.
Микоплазма или уреаплазма иногда вызывают воспаление маточных труб (сальпингит) и провоцируют образование спаек. Спайки в маточных трубах могут привести к их непроходимости, а значит, к бесплодию или внематочной беременности. Чтобы проверить, проходимы ли маточные трубы, ваш врач может порекомендовать вам гистеросальпингографию.
Беременность с микоплазмой
В этом разделе собраны ответы гинекологов на часто задаваемые вопросы беременных женщин, у которых была обнаружена микоплазма или уреаплазма.
Я беременна и у меня были обнаружены микоплазмы/уреаплазмы. Это опасно?
Микоплазмы и уреаплазмы могут оказывать влияние на течение беременности. Беременные женщины, у которых были обнаружены микоплазмы или уреаплазмы, имеют повышенный риск следующих осложнений:
«месячные», или кровянистые выделения в первом триместре беременности; угроза прерывания беременности; замершая беременность и выкидыш в первом или во втором триместре беременности; воспаление влагалища и шейки матки во время беременности; преждевременное излитие околоплодных вод; преждевременные роды; рождение ребенка с низкой массой тела (менее 2500г); повышение температуры тела после родов (родильная горячка).
Может ли микоплазма или уреаплазма привести к выкидышу?
Да, эти бактерии могут спровоцировать выкидыш. Наиболее высокий риск выкидыша наблюдается, если у беременной имеются признаки бактериального вагиноза. Лечение помогает снизить риск прерывания беременности.
Может ли микоплазма или уреаплазма навредить будущему ребенку?
К сожалению, может. Если у беременной были обнаружены микоплазмы и уреаплазмы, то у будущего ребенка повышен риск врожденного микоплазмоза, который проявляется воспалением легких, менингитом, затяжной желтухой и другими расстройствами.
Нужно ли лечить микоплазму/уреаплазму во время беременности?
Лечение во время беременности не всегда необходимо. Ваш врач может назначить антибиотики, если у вас будут обнаружены признаки воспаления, бактериальный вагиноз, будет угроза прерывания беременности, либо если будет обнаружена М. genitalium. Лечение М. hominis или Ureaplasma spр. требуется только если их количество превышает допустимые величины: если посев показал титр 10*4 КОЕ/мл и выше.
Какие антибиотики назначают беременным при микоплазме/уреаплазме? Они опасны для ребенка?
Почему-то так сложилось, что большинство гинекологов в нашей стране назначают беременным пациенткам при микоплазмозе или уреаплазмозе препарат Вильпрафен (международное название Джозамицин). Считается, что этот препарат безопасен во время беременности, но научных подтверждений этому пока нет. Препарат слишком мало изучен, а риски лечения Вильпрафеном во время беременности пока не известны.
Во всем мире для лечения микоплазмы или уреаплазмы во время беременности назначают другой препарат – Азитромицин. Влияние Азитромиицна на течение беременности и на здоровье будущего ребенка хорошо изучено крупными
исследованиями. Этот препарат одобрен к применению у беременных женщин.
Сколько длится лечение?
Длительность лечения зависит от множества разных факторов и определяется лечащим врачом. Средняя продолжительность приема антибиотиков составляет 5-7 дней, но иногда лечение может затянуться на 2 недели.
После окончания курса лечения вам нужно будет сдать повторные анализы чтобы проверить, были лекарства эффективны.
Чем опасны микоплазмы и уреаплазмы при беременности?
В настоящее время все больше будущих родителей задумываются о том, чтобы провериться на инфекции, передаваемые половым путем. Это можно объяснить тем, что растет информированность населения о негативном влиянии половых инфекций на репродуктивное здоровье как отца, так и матери, а также их новорожденного ребенка. Кроме того, данные обследования стали более доступными. Самые ответственные (как правило, женщины) успевают сдать нужные анализы еще до беременности, но большинство представительниц прекрасного пола оказываются у врача, уже будучи в «интересном положении».
В этой статье мы поговорим о микоплазмах и уреаплазмах, которые могут оказать негативное влияние на здоровье будущих родителей и новорожденных детей. Исследования этих микроорганизмов идут относительно недавно, поэтому на данный момент остается еще очень много вопросов и спорных моментов относительно их патогенности и необходимости лечения бессимптомного носительства.
В чем особенность микоплазм и уреаплазм?

Интересно, чем же таким «отличились» микоплазмы и уреаплазмы, что вокруг них крутится столько вопросов? Некоторые авторы указывают, что уреаплазмы являются разновидностью микоплазм. Другие описывают, что микоплазмы и уреаплазмы являются представителями двух родов, но одного семейства. Но для простого обывателя вся эта классификация не играет никакого значения, ведь важно просто знать, опасно ли быть носителями этих микроорганизмов или нет.
Проще говоря, и микоплазмы, и уреаплазмы являются представителями отдельного класса микроорганизмов (класс Mollicutes). В настоящее время их относят к условно-патогенным бактериям. То есть, они могут жить у абсолютно здоровых людей и не причинять вреда, но в некоторых ситуациях они усиленно размножаются и вызывают воспалительные процессы урогенитального тракта.
Особенностью этих бактерий является то, что они очень мелкие, бывают разной формы, не имеют клеточной стенки, но их клеточная мембрана по строению очень схожа с мембранами клеток человеческого организма.
Всего насчитывается около 100 видов микоплазм и всего 3 вида уреаплазм. В организме человека они обитают в основном на слизистых оболочках органов мочеполовой сферы и в ротоглотке. Из всего многообразия представителей данного класса выделяют только три возбудителя, которые обладают при определенных условиях наиболее патогенными свойствами:
- Ureaplasma urealyticum;
- Mycoplasma hominis;
- Mycoplasma genitalium (самый опасный из трех).
Как часто женщины являются носителями этих микроорганизмов?
Носителями различных видов микоплазм и уреаплазм являются до 80% здоровых женщин. Основным путем передачи этих бактерий является половой путь, но женщины более предрасположены к их носительству, чем мужчины.
Проведенные исследования показывают, что даже девочки, которые еще не достигли периода полового созревания, являются носителями уреаплазм и микоплазм примерно в четверти случаев. Вероятно, что эти бактерии они получили от матери еще во время беременности или родов.
Как можно заподозрить течение уреаплазменной и микоплазменной инфекций?
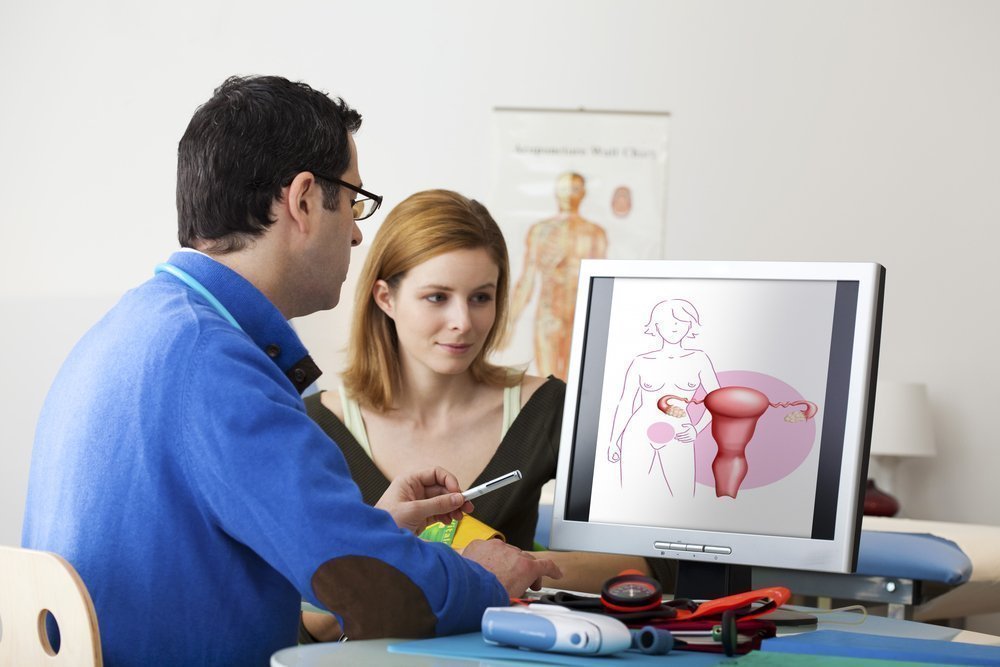
Очень часто микоплазменная (уреаплазменная) инфекция протекает бессимптомно, а возбудители обнаруживаются при обследовании на половые инфекции. Однако у некоторых людей они все же вызывают воспалительные заболевания урогенитального тракта:
- Уретрит — воспаление слизистой оболочки мочеиспускательного канала.
- Кольпит — воспалительный процесс слизистой оболочки влагалища.
- Цервицит — воспаление, локализующееся в области шейки матки.
В ряде тяжелых случаев обнаруживается воспаление внутреннего слоя матки (эндометрит), маточных труб и яичников (сальпингоофарит). Но при этом помимо микоплазм и уреаплазм, как правило, находят и других виновников болезни (трихомонады, хламидии, гонококки).
В зависимости от того, где преимущество развивается воспалительный процесс, и какова его тяжесть, различаются и жалобы пациенток. Некоторых ничего не беспокоит. Других же беспокоит зуд или жжение в интимном месте, выделения из уретры или влагалища, болезненность внизу живота, учащенное и болезненное мочеиспускание. При сочетанной инфекции жалобы более яркие, и клиническая картина более выражена.
В плане диагностики инфекции «золотым стандартом» является полимеразная цепная реакция (ПЦР), так как на обычных питательных средах ни микоплазмы, ни уреаплазмы не растут. То есть, пациентка получит на руки «отрицательный посев», хотя у нее явно протекает воспалительный процесс. Патогенным является количество микроорганизмов в концентрации более чем 10 4 КОЕ/мл.
Есть ли опасность для будущих матерей?

Воспалительные процессы мочеполовых органов, которые обусловлены влиянием микоплазм и уреаплазм, могут приводить к нежелательным последствиям в репродуктивной сфере:
- Бесплодие;
- Спонтанное прерывание беременности на ранних сроках;
- Преждевременное отхождение околоплодных вод;
- Преждевременные роды из-за дородового излития вод;
- Развитие хориоамнионита (серьезное инфицирование плодных оболочек и околоплодных вод);
- Послеродовая лихорадка;
- Инфицирование малыша.
Передача этих микробов от матери к плоду может произойти тремя путями: через плаценту с кровотоком, через инфицированные околоплодные воды, при прохождении малыша по инфицированным родовым путям (основной механизм).
Оказывают ли уреаплазмы и микоплазмы влияние на здоровье новорожденного?
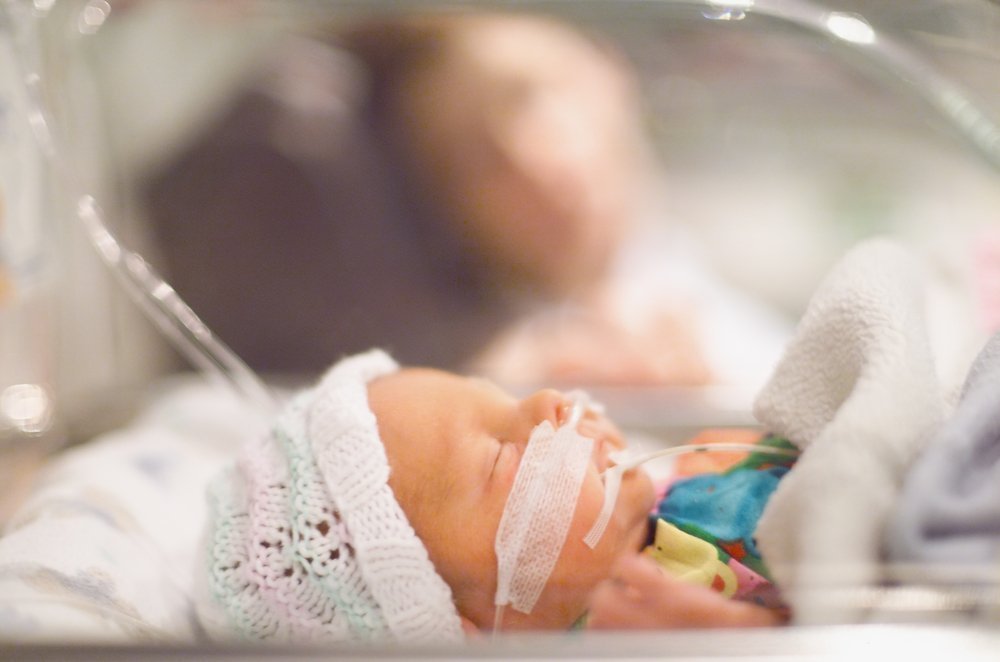
Как уже было сказано выше, под воздействием микоплазм и уреаплазм может произойти преждевременный разрыв плодных оболочек, что становится причиной начала родов раньше положенного срока. Чем раньше ребенок родится на свет, тем больше проблем его ожидает. В особенности это касается глубоко недоношенных детей. И их здоровье, и будущая жизнь будут зависеть большей частью не от наличия микоплазменной (уреаплазменной) инфекции, а от того, на какой неделе произойдут сами роды.
Могут ли микоплазмы и уреаплазмы вызывать воспалительные процессы в организме новорожденного? Да, могут. Они поражают, главным образом, дыхательные пути, урогенитальный тракт и мозговые оболочки.
У многих новорожденных (в особенности недоношенных) обнаруживаются микоплазмы (уреаплазмы) в дыхательных путях. Их определяют в отделяемом из трахеи ребенка. Описано несколько случаев пневмонии у новорожденных, вызванной уреаплазмами. Раньше считалось, что инфицирование микоплазмами (уреаплазмами) играет большую роль в формировании у недоношенного малыша хронического заболевания легких, которое называется бронхолегочная дисплазия.
Да, у инфицированных недоношенных детей дыхательные нарушения (респираторный дистресс-синдром) возникают вдвое чаще, чем у неинфицированных. Но последние проведенные исследования говорят о том, что отдаленные исходы бронхолегочных проблем связи с этими инфекциями не имеют. Гораздо большую роль играет правильное оказание реанимационной помощи новорожденному и его дальнейшее ведение в отделении реанимации (введение сурфактанта, вентиляционная поддержка и др.).
Однако это не говорит о том, что микоплазменную и уреаплазменную инфекцию дыхательных путей у ребенка не надо лечить. Ведь эти микробы могут проникать в кровь ребенка и разноситься по всему организму, вызывая тяжелую генерализованную инфекцию (сепсис). При лечении данных инфекций малышу назначаются антибиотики из определенной группы.
О лечении микоплазменной и уреаплазменной инфекции до и во время беременности
О том, нужно ли проводить лечение микоплазменной и уреаплазменной инфекций во время беременности и до нее, расскажет врач-гинеколог.

Микоплазмы и уреаплазмы относятся к условно-патогенной флоре, поэтому напрашиваются вопросы: «А надо ли проводить лечение, чтобы избавиться от этих микроорганизмов? Если нужно, то в каких случаях?»
По результатам проведенных исследований и данным накопленного клинического опыта в настоящее время существует следующая тактика в отношении пациенток, у которых выявлено носительство уреаплазм и микоплазм:
- Если у пациентки выделена Mycoplasma genitalium, то ей показано лечение антибиотиками вне зависимости от того, в каком количестве у нее выделен данный микроорганизм, и есть ли симптомы инфекции.
- При выделении других микоплазм и уреаплазм, лечение проводится в следующих случаях: количество возбудителя более 10 4 КОЕ/мл и/или есть симптомы инфекции (воспалительный процесс урогенитального тракта, который не удалось связать с другими возбудителями).
- Если пациентке выставлен диагноз «бесплодие», или у нее были неоднократные потери плода до данной или планируемой беременности, то ей тоже показано лечение антибиотиками, независимо от того, какой именно вид микоплазм или уреаплазм выделен, и в каком количестве он обнаружен.
- При патологическом течении беременности, когда, возможно, есть связь с течением микоплазменной или уреаплазменной инфекции, вопрос о лечении решается индивидуально.
- Лечению подлежат оба половых партнера одновременно. На время лечения половая жизнь приостанавливается или применяются барьерные методы контрацепции.
- Желательно пролечить будущую маму еще до наступления беременности. При необходимости лечения во время беременности, лечение, как правило, назначается после 12 недель гестации.
- В лечении применяют антибиотики из группы макролидов. Препарат назначается врачом-гинекологом или дерматовенерологом. После окончания курса лечения показано снова сдать анализы на носительство микоплазм и уреаплазм.
Некоторые будущие матери настолько переживают за здоровье малыша, что хотят в любом случае проводить лечение при носительстве уреаплазм и микоплазм, даже если концентрация возбудителя небольшая, и нет симптомов воспалительных процессов. Данное мероприятие не оправдано, так как антибиотики воздействуют практически на всю флору (полезную, в том числе) половых путей и кишечника. Поэтому после окончания лечения будет нарушен баланс нормальной флоры кишечника и влагалища, что может привести к росту других не менее опасных микробов. То есть, антибиотикотерапия без серьезных показаний может только навредить течению беременности и здоровью крохи.
Микоплазма и уреаплазма при беременности – чем опасны для беременной
Микоплазмы и уреаплазмы – инфекция, которая может протекать бессимптомно. Данные микроорганизмы вызывают серьезные заболевания мочеполовой системы и дыхательных путей. Они особенно опасны для беременных женщин, так как могут повлиять на правильное течение беременности, вызвать многоводие и преждевременные роды. При заболевании резко возрастает опасность инфицирования плода.
Что такое микоплазма и уреаплазма?
Микоплазма и уреаплазма – это инфекции, возбудителями которых являются мельчайшие микроорганизмы, принадлежащие семейству микоплазм. Они схожи между собой по своему строению и свойствам. Микроорганизмы семейства не имеют клеточной оболочки и ДНК, поэтому их сложно отнести к бактериям или вирусам. Они занимают промежуточное звено. Микроорганизмы проникают в слизистую ткань человека и паразитируют в клетках половых органов и дыхательных путей.
Семейство микоплазм (Mycoplasmaсea) имеют более 100 разновидностей. Самую большую группу занимают микоплазмы – более 100 видов. Уреаплазмы имеют всего пять разновидностей.
Не все микоплазмы способны провоцировать заболевания дыхательных путей и мочеполовой системы. Самыми опасными среди них являются всего три разновидности: Mycoplasma genitalium ![]() (Микоплазма гениталиум), Mycoplasma hominis (Микоплазма хоминис), Mycoplasma pneumoniae (Микоплазма пневмониэ), среди уреаплазм две разновидности: Ureaplasma parvum (уреаплазма парвум), Ureaplasma urealyticum (уреаплазма уреалитикум).
(Микоплазма гениталиум), Mycoplasma hominis (Микоплазма хоминис), Mycoplasma pneumoniae (Микоплазма пневмониэ), среди уреаплазм две разновидности: Ureaplasma parvum (уреаплазма парвум), Ureaplasma urealyticum (уреаплазма уреалитикум).
Уреаплазмы обеих разновидностей и микоплазмы гениталиум и хоминис провоцируют заболевание мочеполовой системы женщин и мужчин. Микоплазма пневмониэ паразитирует в основном на дыхательной системе детей, вызывая бронхит, астму, пневмонию.
Обнаружение уреаплазмы и микоплазмы не всегда говорит о наличии или развитии того или иного заболевания. Учеными доказано, что данные микрооганизмы могут являться естественной средой организма человека. В процентном соотношении у здоровых женщин, ведущих нормальную половую жизнь, уреаплазма выявляется у 40%, микоплазма у 20%. Мужчины реже становятся носителями данных микроорганизмов. Микоплазмы также могут быть обнаружены в слизистой у детей, а также у взрослых людей, не ведущих половую жизнь. Часто микроорганизмы себя не проявляют в течение жизни. И только при возникновении определенных условий для размножения микоплазм (например, снижение иммунитета, изменение естественной флоры организма) могут появиться симптомы заболевания.
Симптомы заболевания
При размножении микроорганизмов микоплазмы и уреаплазмы у женщин часто возникают острые боли при мочеиспускании и жжение половых органов, из влагалища выделяется творожистая слизь. Боль может возникать во время полового акта и сопровождаться кровяными выделениями. Микроорганизмы также провоцируют тянущие неприятные ощущения внизу живота, боль в пояснице и суставах.
У мужчин возможны следующие симптомы: зуд и жжение полового органа, которые усугубляются при половом контакте или при мочеиспускании; выделения из члена и нарушение качества спермы, болезненные ощущения в области паха.
Инкубационный период для размножения микоплазм и уреаплазм составляет около 3-4 недель после предполагаемого заражения, поэтому симптомы могут проявиться не сразу, а по истечении нескольких недель.
Если вы заметили проявление тех или иных симптомов у себя, немедленно обратитесь, для женщин, к врачу-гинекологу, для мужчин, к урологу. Врач назначит анализы. Для выявления наличия или отсутствия микроорганизмов берется мазок из цервикального канала или уретры. Так как уреаплазмы и микоплазмы не имеют клеточной оболочки, они малочувствительны к большинству лекарств. Для выявления чувствительности их к антибиотикам обязательно назначается дополнительный анализ.
Пути заражения микоплазмами и уреаплазмами
Основной путь заражения – через слизистую организма. Инфицирование происходит в основном через половой контакт, в том числе и через оральный секс, поэтому часто микоплазмоз и уреаплазмоз относят к ЗППП (заболеваниям передающимся половым путем).
Заражение детей происходит вертикальным путем, т. е. еще во время беременности микроорганизмы проникают через плаценту и инфицируют плод. Кроме того инфицироваться ребенок может в процессе рождения при прохождении через родовые пути. Если во время беременности у женщины выявляют наличие микроорганизмов, после родов у младенца берут все необходимые анализы и назначают лечение.
Многие врачи заявляют, что заражение микоплазмами может происходить через бытовой контакт. Но это маловероятно. Инфицирование возникает в том случае, если люди долгое время совместно пользуются предметами личной гигиены.
Уреаплазма – причина невынашивания (выкидыши)
Во время беременности, а также в период ее планирования, врачи-гинекологи рекомендуют сдать анализ на уреаплазму для того, чтобы вовремя назначить лечение. Не стоит забывать, что данные микроорганизмы являются условно-патогенными, они не всегда наносят ущерб здоровью. Микоплазмы могут существовать в организме человека скрыто, но при возникновении для них благоприятных условий начинают активно размножаться. При беременности иммунитет женщины резко понижается, организм перестает бороться с микроорганизмами, позволяя заболеванию перейти в стадию обострения. Обострение микоплазм в период беременности может привести к серьезным последствиям – инфицирование плода через плаценту и выкидыш. Также возрастает опасность заражения ребенка во время родов.
Почему при уреаплазме резко возрастает вероятность выкидыша? Во время беременности микроорганизмы начинают разрушать шейку матки, она размягчается и становится рыхлой, что приводит к раннему раскрытию зева и провоцирует ранние роды и выкидыши. Чтобы избежать пагубного воздействия уреаплазм на шейку матки, врач назначает целесообразное лечение. Если же стало происходить раскрытие зева матки, в этом случае поможет только наложение швов.
Лечение уреаплазмы при беременности
При выявлении уреаплазмы в организме беременной женщины, встает вопрос о лечении заболевания. Здесь беременная может столкнуться с проблемой: существуют противоположные мнения врачей. Некоторые из них считают, что лечение обязательно, некоторые (в основном приверженцы европейских взглядов на медицину) полагают, что, если уреаплазма не находится в активной стадии, лечить ее не нужно. Для того чтобы определить активность уреаплазмы в организме беременной, врач назначает дополнительные анализы. Если нет осложнений и угрозы выкидыша, лечение назначают после 30 недели. На этом сроке возникает наименьший риск негативного воздействия лекарства на плод. После лечения женщина может быть уверенна, что ребенок при прохождении через родовые пути не заразится. Если же возникает угроза выкидыша, лечение назначается немедленно. Препараты врач подбирает индивидуально для каждой женщины. Не стоит забывать, что лечение должно проходить обоих половых партнеров.
Этапы лечения уреаплазмы при беременности
Лечение уреаплазмы назначается врачом-гинекологом и проходит под его строгим наблюдением. Самолечением заниматься нельзя, это может навредить здоровью матери и ребенка. Обычно лечение проходит в несколько этапов:
- этап. Выявление уреаплазмы. Пациентке при подозрении на уреаплазму, а также, возможно, планово назначают анализы на наличие микроорганизмов. При выявлении уреаплазмы врач обычно назначает дополнительное обследование на чувствительность ее к антибиотикам.
- этап. Если заболевание выявлено на раннем сроке беременности, врач может назначить иммуномодулирующее средство. Например, Виферон. Это лекарство можно применять после 14 недели беременности, оно повышает иммунитет матери и увеличивает сопротивляемость организма воздействиям уреаплазмы. Виферон не оказывает негативного влияния на здоровье матери и ребенка.
- этап. Противовирусные препараты. Антибактериальное лечение назначают после 20 недель. Современная медицина позволяет подобрать антибиотик для лечения уреаплазмы, оказывающий минимальный вред плоду. Врач назначает лекарство индивидуально каждой женщине, учитывая особенности ее организма, чувствительность микроорганизмов к антибиотикам и степень их распространения.
к оглавлению ↑
Опасность микоплазм во время беременности
Микоплазмы в организме беременной женщины очень опасны как для матери, так и для будущего ребенка. Особенно патогенны две разновидности: микоплазма гениталиум и микоплазма хоминис. Данные микроорганизмы паразитируют на клетках слизистой и вызывают острые инфекции мочеполовой системы. Их активное развитие может спровоцировать выкидыш или ранние роды.
Лечение микоплазмоза при беременности
Лечение микоплазмоза у беременных женщин происходит только по назначению врача и под его строгим наблюдением. Риск для плода у пациентки возникает, если показатель микроорганизмов на 1 мл превышает 100 КоЕ. При низких показателях лечение обычно не назначается.
Перед подбором необходимого лекарства, врач направляет женщину на дополнительный анализ, который выявляет чувствительность микроорганизмов к антибиотикам. Чаще всего назначаются антибиотики группы макролидов. Они оказывают наименьшее влияние на плод и эффективны при лечении микоплазмоза. Антибиотики обычно назначаются после 12 недели беременности, когда все основные органы у ребенка сформированы. Курс лечения короткий, но максимально эффективный. Заболевание редко возникает повторно. Обычно к антибиотикам врач дополнительно назначает иммуномодулирующие средства для повышения иммунитета у женщины. Часто во время беременности защитные свойства организма понижаются, позволяя микроорганизмам активно размножаться. От состояния иммунитета беременной женщины зависит успех лечения.
Лечение микоплазмоза обязательно проходит у обоих половых партнеров, как проводится лечение микоплазмы и уреаплазмы у мужчин в статьях.
Микоплазмоз и уреаплазмоз, последствия для беременных.
Микоплазмоз и уреаплазмоз опасны при беременности как для матери, так и для плода. Заболевания могут спровоцировать на начальном этапе вынашивания ребенка неправильное прикрепление плаценты. Микроорганизмы способны поразить стенки матки и проникнуть через плаценту к плоду. На ранних сроках резко повышается риск выкидышей, так как из-за воспаления матка входит в состояние тонуса. Также уреаплазмы и микоплазмы вызывают рыхлость внутренних тканей, шейка матки размягчается и начинает раскрываться, что может стать причиной невынашивания ребенка. По тем же причинам на более поздних сроках заболевание может спровоцировать ранние роды.
После родов из-за воспалительного процесса часто возникает эндометрит матки. В народе его называли «родильная горячка».
Если при беременности при помощи анализов выявлены микроорганизмы микоплазмоза и уреаплазмоза в их активной форме, врач назначит необходимые лекарства. Не стоит ими пренебрегать, ведь своевременное лечение, поможет избежать неприятных последствий заболеваний.
Уреаплазма и микоплазма при беременности
![]()
Вчера была на плановом приёме в ЖК. сказали всё хорошо, НО. пришли анализы с прошлого приёма, это был плановый анализ на скрытые инфекции: хламидии, уреаплазма, микоплазма и т.д. и обнаружена микоплазма хоминис, я спросила что это такое и как быть, Г сказала что ничего страшного что после 20 недели надо будет пролечится мне и мужу, сейчас идёт 17 неделя. Дальше под кат Читать далее →
![]()
Из 5 сданных инфекций (‘планируем ‘): Хламидии; Гонококк; Трихомонада; Микоплазма генит.; Микоплазма хоминис; Уреаплазма. 2 последние ‘обнаружено’ с высоким титром (более 10^4). Прочитала что микоплазма передается только ‘от партнера, либо грязным/зараженным полотенцем’. С мужем живу ‘половой жизнью’ 2 года и в мыслях не было провериться, а теперь жалею Читать далее →
Добрый день! Я беременна срок 17 недель сейчас! На 8 неделе сдала анализы мазок чистый, бак посев в норме а в крови нашли антитела к уреаплазме, микоплазме, и хламидиям! муж прошел эти же анализы у него ничего не нашли как такое может быть? Нам назначили лечение с 10 недель до 12 вильпрофеном , и свечи бетадин ..пролечились оба,правда я не доконца аллергия на препараты пошла вся сыпью покрылась от антибиотиков! но пропила 9 дней их точно! муж 14 дней! До. Читать далее →
![]()
Девочки, обязательна ли сдача мазка на микоплазму, хламидии, уреаплазму методом ПЦР? Кровь на микоплазму и хламидии методом ИФА брали, там все отрицательно. Задолго до беременности сдавала мазок, находили уреаплазму, лечили. Врач две недели назад уже гоняла на кресло, брала мазок на флору и цитологию, там все хорошо. А вот еще раз не хочу туда лазить. В графиках обследований нигде не нахожу данный анализ среди обязательных. Как быть? Врач в моем городе мне сказала, что до 30 недели меня гонять на. Читать далее →
![]()
Мы с мужем сейчас «активно желающие, пассивно планирующие» — решили сдать анализы на ИППП и на гормоны. Назначили на хламидии,уреаплазму,герпес и микоплазму. Мы не предохраняемся. Чем чревато если наступит беременность и найдут какую-нибудь из этих инфекций? Может быть выкидыш или внематочная или серьезные нарушения у ребенка? Или можно будет в случае чего во время беременности вылечить? Читать далее →
![]()
Микоплазмоз и уреаплазмоз Микоплазмы — самые мелкие отдельно живущие микроорганизмы. Известно 17 типов микоплазм, но только 4 из них могут вызывать заболевания человека. Уреаплазмы — это разновидность микоплазм, живущих, в основном, на слизистых оболочках мочеполовых органов. Микоплазмы и уреаплазмы являются чрезвычайно распространенными микроорганизмами: они выделяются примерно у половины здоровых сексуально-активных женщин, у 10% женщин, не живущих половой жизнью и у 5% детей. Эти микроорганизмы официально не относят к инфекциям, передающимся половым путем, хотя они могут быть переданы при половом контакте. Читать далее →
![]()
недавно сдавала флороценоз и были обнаружены микоплазма хоминис, стафилококки, стрептококки, уреаплазма парвум, гарденерелла, кандида альбиканс. откуда только берется. у меня сейчас 15 неделя беременности. вопрос в следующем -на каком сроке вы лечили инфекции (если с этим сталкивались) и нужно ли до этого что-нибудь делать (свечи там какие вставлять)? ведь лечение будет проводится антибиотиком, а мне врач сказала не раньше 20 недели начинать лечить. поделитесь своим опытом Читать далее →
![]()
Беременность почти 14 недель. При постановке на учет брали мазок с шейки и влагалища, написали кол-во 60-80, но сказала что во влаг. до 100 ( От воспаления выписала свечи гексикон на 10 дней. Если не помогут, то Г будет назначать антибиотики. Меня смущает одно, причина восполения не выяснена, а уже антибиотики сразу. Насуолько мне известно, нужно анализы на микоплазму, уреаплазму сдать, в ЖК вроде их не делают. У кого такое было? Подскажите, что мне делать? Своей Г вообще не доверяю. Читать далее →
![]()
Девочки всем привет Пишу продолжение к посту тык!Сходила я значит сегодня пересдала ОАК в другой лаборатории и так же на прием к гематологу!Ну,что сказать,все так же плохо,так же повышены те же показатели которые и были (фото под катом) Читать далее →
![]()
Девочки, пошла на узи сама 16,2 недель. В водах обнаружили взвеси. А в конце написано — тазовое предлежание, вуи. Но это ведь внутриутробная инфекция. Как так? Я же сдавала на все торт инфекции, сдавала мазки ПЦР на уреаплазмы, микоплазмы, хламидии и гардинеллы и прочее. Все чисто! Мне страшно. хотя узист, когда закончил, сказал все хорошо, нормально развивается беременность. подскажите, что делать? Майские выходные, жк не работают (((( Читать далее →
![]()
Девочки, какие анализы при планировании беременности обязательны, а какие нет? 1.ПЦР Хламидия трахоматис (Chlamydia trachomatis) 1.ПЦР Хламидия трахоматис (Chlamydia trachomatis) 2.ПЦР Микоплазма гоминис (Mycoplasma hominis) 2.ПЦР Микоплазма гениталиум (Mycoplasma genitalium) 3.ПЦР Микоплазма гениталиум (Mycoplasma genitalium) 3.ПЦР Уреаплазма парвум (Ureaplasma parvum) 4.ПЦР Уреаплазма уреалитикум и парвум (Ureaplasma spp.) 4.ПЦР Гарднерелла (Gardnerella vaginalis) 5.ПЦР Гонококк (Neisseria gonorrhoeae) 5.ПЦР Цитомегаловирус (CMV/HHV-5) 6.ПЦР Трихомонада (Trichomonas vaginalis) 6.ПЦР Вирус папилломы человека (ВПЧ) тип 16,18 (HPV-16, HPV -18) 7.ПЦР Гарднерелла (Gardnerella vaginalis) 7.ПЦР Вирус простого герпеса. Читать далее →
![]()
Со следующего цикла мы переходим к активному планированию второго малыша) В связи с этим озадачилась вопросом про анализы. Читать далее →
![]()
Прежде чем приступать к вспомогательным репродуктивным технологиям — нужно сдать тонну всего. Вместе с небольшим подлечиванием уреаплазмы и мелкого белого шарика (который гинеколог в итоге просто выдавила) ушло порядка 90 тыс руб. Вот список того, что нужн. Читать далее →
![]()
Всем привет, девочки как быть Овуляция есть а беременность не наступает Делала тесты на фоликулометрию ходила тесты с узи совпадают с мужем пытаемся но ничего не выходит Сдавал спермограмму два раза, в первый раз была не очень прописали андродоз сдали после приема препарата значительно улучшилась Заведующая лабораторией сказала я могла и с той и с этой спермой забеременеть Анализы хорошие, мазки тоже по узи все в норме Уролог отправляет на уреаплазму, микоплазму Вычитала что у всех есть такие бактерии И. Читать далее →
![]()
Девочки подскажите. Планируем вторую беременность. Сдали анализы на ИПП оказались положительными уреаплазмы и микоплазмы. Одновременно схватила сильный гайморит и евстахиит. Лечила все вместе Вильпрафеном, Метронидазолом, тержинан и/в. Сейчас ставлю Лактоженаль. после окончания курса начнутся месячные. Скажите, беременеть можно после этих месячных или лучше пропустить цикл? Читать далее →