Лечение диабета 1 типа
Этиология и встречаемость инсулинзависимого сахарного диабета. Инсулинзависимый сахарный диабет (ИЗСД) (также называемый сахарным диабетом I типа, МШ №222100), обычно вызывается аутоиммунным уничтожением островковых бета-клеток поджелудочной железы; механизм инициации этой аутоиммунной реакции неизвестен.
Гибель островковых b-клеток приводит к недостатку инсулина, и как следствие к нарушениям анаболизма и катаболизма, заканчивающимся метаболическими изменениями, подобными наблюдаемым при голодании.
Среди европеоидов Северной Америки инсулинзависимый сахарный диабет (ИЗСД) — вторая наиболее частая хроническая болезнь детства, возрастающая с частотой 1 на 2500 в 5-летнем возрасте до 1 на 300 к 18 годам жизни.
Патогенез инсулинзависимого сахарного диабета
Обычно инсулинзависимый сахарный диабет (ИЗСД) связан с сочетанием генетической предрасположенности и последующего влияния окружающей среды, и только очень редко изолированным воздействием окружающей среды или только генетической мутацией.
Хотя приблизительно 90% инсулинзависимый сахарный диабет (ИЗСД) возникает у пациентов без сахарного диабета в семейной истории, наблюдения, доказывающие генетическую предрасположенность, включают различия в конкордантности между монозиготными (33-50%) и дизиготными близнецами (1-14%), семейное накопление и различия в распространенности в разных популяциях. У человека обнаружено более 13 различных генетических локусов предрасположенности, хотя несколько из них были выявлены последовательно и повторно.
Один из доказанных локусов — локус HLA, обеспечивающий от 30 до 60% генетической предрасположенности. Приблизительно 95% белых пациентов экспрессируют аллель DR3 или DR4, или оба, по сравнению с 50% в контроле; очевидно, эта ассоциация возникает не вследствие того, что DR3 и DR4 реальные аллели предрасположенности, а из-за неравновесного сцепления между DR и DQ. Первичными аллелями предрасположенности оказались аллель DQb1*0201, сегрегирующий вместе с DR3, и DQb1*0302, сегрегирующий с DR4. И наоборот, аллель DQb1*602, сцепленный с DR2, оказался защитным аллелем; т.е. присутствие этих двух аллелей отрицает эффект предрасположенности.
Оба аллеля предрасположенности DQb1 имеют нейтральную аминокислоту в позиции 57, участке в границах предполагаемой щели, связывающейся с антигеном, тогда как защитные или нейтральные аллели DQb1 имеют в позиции 57 аспарагиновую кислоту. Считают, что эта замена нейтральной аминокислоты на аспарагиновую изменяет специфичность антигена, связывающегося с молекулой DQ.
Подтверждение влияния факторов окружающей среды в развитии инсулинзависимого сахарного диабета у генетически предрасположенных пациентов — конкордантность менее чем у 50% монозиготных близнецов, сезонные изменения встречаемости и повышенная встречаемость сахарного диабета среди детей с врожденной краснухой. Предполагаемые факторы окружающей среды — вирусные инфекции и раннее воздействие коровьего альбумина. Действие вирусов и коровьего альбумина могут вызывать аутоиммунное уничтожение b-клеток вследствие молекулярной мимикрии, т.е. сходством антигенных детерминант между белками b-клеток и вирусным или коровьим белком.
Приблизительно 80-90% вновь диагностированных пациентов с инсулинзависимым сахарным диабетом (ИЗСД) имеют антиостровковые антитела. Эти аутоанти-тела распознают цитоплазматические и поверхностные детерминанты клеток, например декарбоксилазу глутаминовой кислоты, карбоксипептидазу Н, антигены ганглиозидов, антиген островковых клеток 69 (ICA69) и белок тирозинфосфатазу. Декарбоксилаза глутаминовой кислоты и антиген ICA69 имеют общие эпитопы с вирусом Коксаки типа В4 и альбумином коровьей сыворотки соответственно.
В итоге инсулинзависимый сахарный диабет — аутоиммунная болезнь, хотя точная роль аутоантител к островковым клеткам остается неопределенной. Дополнительное подтверждение аутоиммунного механизма при инсулинзависимом сахарном диабете — повышенное распространение других аутоиммунных болезней, мононуклерная инфильтрация островков и повторная гибель b-клеток после пересадки от монозиготного близнеца. Однако два факта позволяют предполагать, что развитие инсулинзависимого сахарного диабета — более чем развитие аутоантител.
Во-первых, менее чем 1% людей из общей популяции имеет сахарный диабет, хотя аутоантитела к островкам имеют 10%, и, во-вторых, родственники больных первой степени родства имеют показатели ремиссии антител от 10 до 78%.
Фенотип и развитие инсулинзависимого сахарного диабета
Развитие недостаточности инсулина происходит в течение нескольких, часто многих, лет. Самый ранний признак болезни — появление аутоантител к островковой ткани, при этом концентрация глюкозы крови, толерантность к глюкозе (способность поддерживать нормальный уровень глюкозы в крови после сахарной нагрузки) и ответ инсулина на глюкозу нормальные. За этим периодом следует фаза снижения толерантности к глюкозе, но нормальная концентрация глюкозы на голодный желудок.
По мере продолжающейся гибели b-клеток, в конце концов, развивается гипергликемия натощак, но все еще производится достаточно инсулина, чтобы предохранить от развития кетоза; в этот период пациенты имеют инсулиннезависимый сахарный диабет (ИНСД).
В конце концов, синтез инсулина падает ниже критического порога, и пациенты становятся зависимыми от введения внешнего инсулина, появляется склонность к кетоацидозу. Молодые пациенты обычно проходят через эти фазы быстрее, чем более старшие.
Хотя острые осложнения сахарного диабета могут быть купированы введением инсулина, утрата эндогенного синтеза инсулина вызывает множество проблем, включая атеросклероз, периферическую нейропатию, патологию почек, катаракту и ретинопатию. Приблизительно 50% пациентов умирают от почечной недостаточности. Развитие и тяжесть этих осложнений обусловливаются генетическим фоном и качеством метаболической поддержки. Строгий контроль уровня глюкозы крови уменьшает риск осложнений на 35-75%.
Особенности фенотипических проявлений инсулинзависимого сахарного диабета:
• Возраст начала: от детства до зрелости
• Полиурия, полидипсия, полифагия
• Гипергликемия
• Кетоацидоз
• Похудание
Лечение инсулинзависимого сахарного диабета
Хотя пересадка поджелудочной железы или островковой ткани может излечить инсулинзависимый сахарный диабет, дефицит тканей для пересадки и осложнения иммуносупрессии ограничивают данный метод лечения. Оказание помощи большинству пациентов проводят интенсивной коррекцией уровня глюкозы крови введением внешнего инсулина.
Факт развития островковых аутоантител за несколько лет до начала клинических проявлений инсулинзависимого сахарного диабета привел к появлению методики обследований с целью прогнозирования и профилактического лечения инсулинзависимого сахарного диабета. Оказалось, что введение инсулина или никотинамида у некоторых пациентов задерживает развитие инсулинзависимого сахарного диабета.
Риски наследования инсулинзависимого сахарного диабета
Риск инсулинзависимого сахарного диабета в общей популяции составляет приблизительно 1 на 300. При наличии больного сибса риск возрастает до 1 на 14 (1 к 6, если идентичны антигены HLA, 1 к 20, если идентичен гаплотип HLA).
Риск возрастает до 1 на 6 при наличии второго больного родственника первой степени родства и до 1 к 3, если болеет монозиготный близнец. Дети больной матери имеют риск развития инсулинзависимого сахарного диабета от 1 на 50 до 1 на 33, тогда как дети больного отца — 1 на 25 — 1 на 16. Более высокий риск при больном отце ограничен отцами с аллелем HLA DR4.
Пример инсулинзависимого сахарного диабета. Ф.Ц., 45-летний отец с поздней формой сахарного диабета, направлен в клинику эндокринологии для консультации относительно риска развития сахарного диабета у его детей. У больного развилась сниженная толерантность к глюкозе (невозможность поддерживать нормальную сахарную кривую после нагрузки) в возрасте 39 лет и гипергликемия в 45 лет. В личном анамнезе больного терапевтических или хирургических проблем не было.
Данные медицинского осмотра нормальные, за исключением умеренного ожирения области живота; индекс массы тела [масса в кг/(рост в м)2] равен 31,3 с избыточным жиром, преимущественно распределенным вокруг талии. У Ф.Ц. пять детей в двух браках; у детей от каждого брака до 10 лет жизни развивался инсулинзависимого сахарного диабета. У его сестры инсулинзависимого сахарного диабета развился в детстве, она умерла в юности вследствие диабетического кетоацидоза.
Генетик сказал, что, судя по семейному анамнезу, у пациента вероятна поздняя форма инсулинзависимого сахарного диабета и что имеющийся у него ИНСД, вероятно, предшествует развитию инсулинзависимого сахарного диабета. После обсуждения возможных причин и методов, задерживающих развитие инсулинзависимого сахарного диабета, больной согласился записать себя и всех своих несовершеннолетних детей в научно-исследовательскую программу, изучающую профилактику инсулинзависимого сахарного диабета.
Как часть этого исследования, Ф.Ц. и дети были проверены на антиостровковые антитела. Оба, он и здоровая дочь имели высокий титр антиостровковых антител; у дочери также обнаружен аномальный результат теста толерантности к глюкозе, но гипергликемии натощак не найдено. Как часть протокола исследования больному и его дочери назначены инъекции небольших доз инсулина.

Сахарный диабет 1 типа — это вторая по частоте форма диабета (после сахарного диабета 2 типа), но ее можно назвать самой драматичной. Заболевание также называют «юношеский диабет», «диабет худых», а раньше использовали термин «инсулинозависимый диабет».
Сахарный диабет 1 типа обычно возникает в детском или подростковом возрасте. Иногда начало заболевания приходится на возраст 30-50 лет, и в этом случае оно протекает мягче, потеря функции поджелудочной железы происходит медленнее. Такую форму называют «медленно прогрессирующий сахарный диабет 1 типа» или LADA (Late-onset Autoimmune Diabetes of Adults).
- Механизм развития сахарного диабета 1 типа
Сахарный диабет 1 типа относится к большой группе аутоиммунных болезней. Причина всех этих заболеваний в том, что иммунная система принимает белки собственных тканей за белок чужого организма. Обычно провоцирующим фактором является вирусная инфекция, при которой белки вируса кажутся иммунной системе «похожими» на белки собственного организма. В случае сахарного диабета 1 типа иммунная система атакует бета-клетки поджелудочной железы (производящие инсулин), пока полностью их не уничтожит. Развивается дефицит инсулина — белка, который необходим для поступления питательных веществ в клетки.
- Лечение сахарного диабета 1 типа
Лечение заболевания основано на постоянном введении инсулина. Поскольку инсулин разрушается при приеме внутрь, его необходимо вводить в виде инъекций. В начале XXI века несколькими американскими компаниями были разработаны препараты ингаляционного инсулина (для вдыхания). Однако их выпуск вскоре был прекращен из-за недостаточно высокого спроса. Видимо, сам по себе факт инъекции – не основная сложность в проведении терапии инсулином.
Обсудим вопросы, часто возникающие у пациентов, которым поставлен диагноз «Сахарный диабет 1 типа».
- Излечим ли сахарный диабет 1 типа?
На сегодняшний день медицина не может обратить вспять аутоиммунные процессы, которые разрушили бета-клетки поджелудочной железы. К тому же, при появлении симптомов заболевания обычно остается не более 10% функционирующих бета-клеток. Активно разрабатываются новые методы, позволяющие избавить пациентов от необходимости постоянно вводить инсулин перед едой. На сегодняшний день в этом направлении достигнуты значительные успехи.
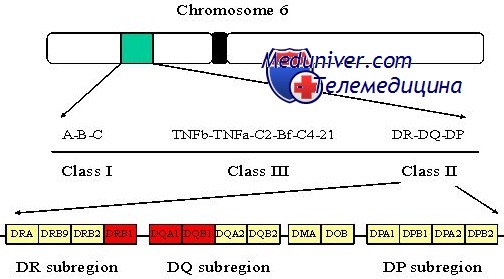
Инсулиновые помпы. Начиная с 1990-х годов в практику вошли инсулиновые помпы — носимые на теле дозаторы, подающие инсулин через подкожный катетер. Сначала помпы не были автоматическими, все команды на подачу инсулина должен был давать пациент нажатием кнопок на помпе. Начиная с 2010-х, на рынке появляются модели помп с «частичной обратной связью»: они объединены с сенсором, постоянно измеряющим уровень сахара в подкожной клетчатке, и способны корректировать скорость введения инсулина на основании этих данных. Но пациент еще не совсем избавлен от необходимости подавать помпе команды. Перспективные модели инсулиновых помп способны управлять сахаром крови без участия человека. Вероятно, они появятся на рынке в ближайшее время.
Источник изображения: shutterstock.com / Click and Photo
Пересадка бета-клеток или поджелудочной железы. Донорский материал может быть только человеческим. Основное условие успеха при трансплантации – постоянный прием препаратов, подавляющих иммунную систему и препятствующих отторжению. В последние годы появились лекарства, избирательно влияющие на иммунную систему — подавляющие отторжение, но не иммунитет в целом. Во многом решены технические проблемы выделения и сохранения бета-клеток. Это позволяет проводить операции по трансплантации более активно. Например, проведение такой операции возможно одновременно с пересадкой почки (которая зачастую требуется пациенту с диабетическим поражением почек – нефропатией).
- Сахар крови был высоким, мне поставили диагноз «сахарный диабет» и назначили инсулин. Но через 2 месяца сахар нормализовался, и не поднимается, даже если инсулин не вводить. Я вылечился, или диагноз поставлен неправильно?
К сожалению, ни то, ни другое. Этот феномен называется «медовый месяц диабета». Дело в том, что симптомы сахарного диабета 1 типа появляются при гибели примерно 90% бета-клеток, но некоторое количество бета-клеток в этот момент еще живо. При нормализации сахара крови (инсулином) их функция на время улучшается, и выделяемого ими инсулина может хватать для удержания сахара крови в норме. Аутоиммунный процесс (который привел к развитию диабета) при этом не останавливается, практически все бета-клетки погибают в течение 1 года. После этого удерживать сахар в норме удается лишь с помощью вводимого извне инсулина. «Медовый месяц» имеет место не у 100% пациентов с поставленным диагнозом «сахарный диабет 1 типа», но это – частое явление. Если оно наблюдается, врач-эндокринолог должен на время снизить дозы вводимого инсулина.
В некоторых случаях пациент с поставленным диагнозом обращается за помощью к народным целителям и за другими альтернативными видами лечения. Если прием «народных средств» приходится на время развития «медового месяца», это создает у пациента (и у целителя, что также плохо) ощущение того, что эти средства помогают. Но, к сожалению, это не так.
- Если диабет неизлечим, и я заболел в 15 лет – смогу ли я дожить хотя бы до 50?
До 50 и до 70 – несомненно! Американский Фонд Джослина довольно давно учредил медаль для людей проживших 50 лет (а затем – и 75 лет) после установления диагноза сахарного диабета 1 типа. По всему миру сотни людей получили эти медали, в том числе в России. Таких медалистов было бы больше, если бы не техническая проблема: далеко не у всех сохранились медицинские документы 50-летней давности, подтверждающие факт установления диагноза именно в то время.
Но для того, чтобы получить медаль Фонда Джослина, необходимо научиться хорошо управлять собственным уровнем сахара. Сложность в том, что у человека без диабета каждый день выделяется разное количество инсулина – в зависимости от питания, физической активности и многих других факторов. У здорового человека есть природный «автомат», который постоянно регулирует уровень сахара — это бета-клетки поджелудочной железы и ряд других клеток и гормонов, которые участвуют в этом процессе. При сахарном диабете 1 типа этот автомат сломан, и его приходится заменять «ручным управлением» – контролировать сахар крови перед каждым приемом пищи, учитывать все съедаемые углеводы по системе «хлебных единиц» и рассчитывать необходимое количество инсулина перед едой по не очень сложному алгоритму. Важно не доверять своему самочувствию, которое может быть обманчивым: высокий или низкий уровень сахара организм чувствует отнюдь не всегда.
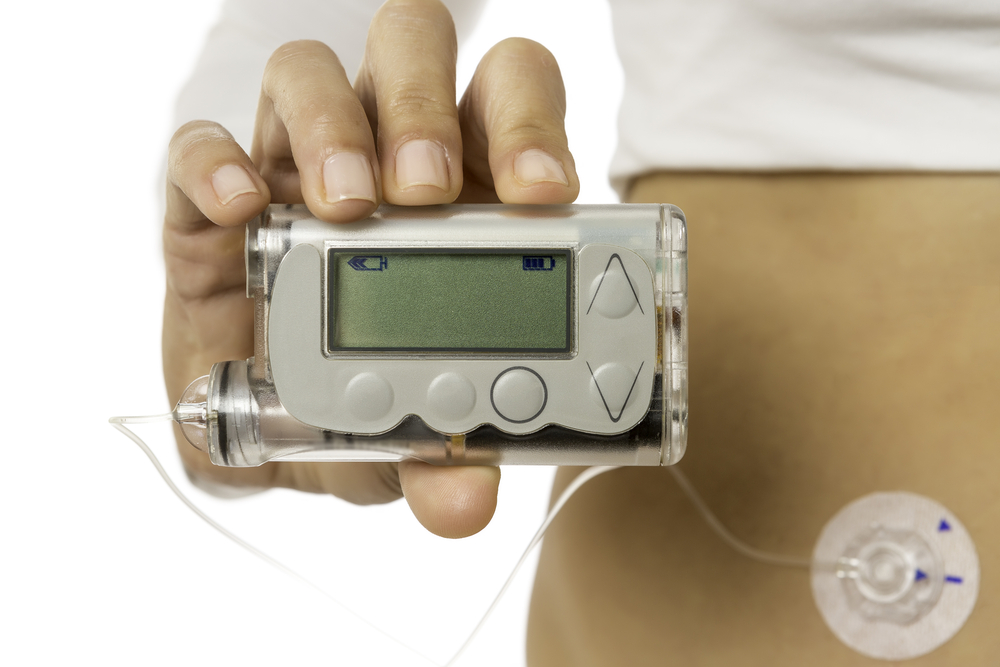
Изначально средством измерения сахара крови был глюкометр – портативный прибор, который определяет уровень сахара в капле крови из пальца. В дальнейшем были разработаны специальные сенсоры, которые измеряют уровень сахара в межклеточной жидкости (в подкожной клетчатке). В последние несколько лет на рынок вышли такие устройства, позволяющие оперативно получать информацию о текущем уровне сахара. Примеры – приборы DexCom и FreeStyle Libre.
Cистема непрерывного мониторирования глюкозы крови
Источник изображения: shutterstock.com / Nata Photo
Но, несмотря на все современные технологии, чтобы освоить «ручное управление» уровнем сахара, необходимо обучение по специальной структурированной программе, которое называется «Школа диабета». Как правило обучение проводится в группе и занимает не менее 20 часов. Знания – это не единственное условие успешного управления. Очень многое зависит от воплощения этих знаний на практике: от частоты измерения сахара крови и введения верных доз инсулина. Поэтому очень важно, чтобы врач-эндокринолог регулярно оценивал состояние пациента и его колебания сахара крови (на основе «дневника самоконтроля», который ведет пациент), определял правильность расчета инсулина и своевременно корректировал лечение. К сожалению, в России очень многие пациенты встречаются с врачом лишь для того, чтобы получить бесплатный инсулин, а на все остальное у врача поликлиники просто не хватает времени… Каждому человеку с диабетом стоит найти эндокринолога, который правильно проведет обучение, и далее будет заниматься именно оперативным контролем состояния здоровья пациента и своевременной коррекцией лечения. Не всегда такой эндокринолог работает в системе обязательного медицинского страхования, и не обязательно это тот же врач, который выписывает бесплатный инсулин.
- У меня сахарный диабет 1 типа. Если у меня будут дети – у них тоже будет диабет? Передается ли сахарный диабет по наследству?
Как ни странно, при сахарном диабете 2 типа наследственная предрасположенность намного выше, чем при диабете типа 1. Хотя сахарный диабет 2 типа обычно возникает в старшем возрасте, генетическая предрасположенность к нему имеется с рождения. При сахарном диабете 1 типа наследственная предрасположенность невелика: при наличии диабета 1 типа у одного из родителей вероятность этого заболевания у ребенка составляет от 2 до 6% (при наличии СД 1 типа у отца ребенка вероятность наследования выше, чем при диабете у матери). Если в семье болеет диабетом 1 типа один ребенок, то вероятность заболевания у любого его брата или сестры составляет 10%.
Людям с диабетом вполне доступно счастливое материнство и отцовство. Но для безопасного протекания беременности у женщины с сахарным диабетом 1 типа очень важен стабильный уровень сахара до зачатия и наблюдение эндокринолога по специальной программе во время всей беременности.
Диабет – коварное заболевание, способное «скрытно вредить». Постоянное наблюдение высококвалифицированных врачей, регулярный лабораторный контроль, применение самых современных препаратов и средств лечения – все это позволяет удержать диабет под контролем и избежать его опасных последствий.
Есть хорошая фраза: «Сахарный диабет – не болезнь, а образ жизни». Если вы научитесь управлять своим диабетом, с ним можно прожить долгую и счастливую жизнь.
Симптомы сахарного диабета 1 типа
При сахарном диабете 1 типа симптомы выражены резко. Пациента могут беспокоить неутолимая жажда, сухость во рту, частая рвота, учащённое мочевыделение, потеря массы тела за счёт воды, жировой и мышечной ткани несмотря на повышенный аппетит, общая слабость, головная боль, сухость кожных покровов, нарушение сна, судорожный синдром, расстройство зрения, раздражительность, ночное недержание мочи (характерно для детей). Также пациенты могут отметить появление зуда в интимной зоне, что связано с высоким уровнем глюкозы в крови.

Стоит отметить и тот факт, что, когда заболевание начинает активно себя проявлять, значительная часть бета-клеток поджелудочной железы уже не работает. То есть к моменту появления вышеуказанных жалоб в организме человека уже произошли серьёзные и необратимые процессы, организм исчерпал свои компенсаторные резервы, заболевание с этого времени приобретает хроническое течение, и человек нуждается в инсулинотерапии пожизненно.
При быстром прогрессировании заболевания в выдыхаемом воздухе слышен запах ацетона, на щеках у ребёнка появляется диабетический рубеоз (румянец), дыхание становится глубоким и частым (дыхание Кусмауля).
При появлении признаков кетоацидоза (ацетона в крови по причине нехватки инсулина), нарушается сознание, понижается артериальное давление, учащается пульс, появляется цианоз (синюшная окраска кожных покровов и слизистых оболочек) конечностей за счёт оттока крови от периферии к центру [2] .
