Эндоскопическое лечение псевдокист поджелудочной железы
Примерно 75% патологических кистозных образований, которые обнаруживают в поджелудочной железе — это псевдокисты. Они представляют собой полости, которые возникают после приступа острого панкреатита. Обычно это происходит через 6 недель после его манифестации.
Приставку «псевдо» используют, чтобы отличать эти образования от истинных кист и кистозных неоплазий. Однако разница между ними невелика. Основное отличие в том, что стенка истинной кисты выстлана эпителиальной тканью.
В клинике «Евроонко» в Москве для лечения псевдокист при хроническом панкреатите применяются современные эндоскопические методики. По сравнению с классическими вмешательствами, они менее травматичны и более эффективны. Также они сопровождаются меньшим риском осложнений. После таких вмешательств пациенты быстрее возвращаются к привычной жизни и надолго избавляются от причин, приведших к возникновению симптомов, вызванных псевдокистой.
Патогенез
Развитие кисты ПЖ происходит под воздействием провоцирующих факторов, в результате чего возникает в поджелудочной железе дискомплексация панкреатоцитов с развитием мелких диффузных некрозов ацинарных (секретирующих) клеток. Как следствие наблюдается нарушение секреции в просвет протоков и парапедез секреторных гранул в интерстиций. Разрушенные клетки способствуют интерстициальной/внутриклеточной активации трипсина, который активирует панкреатические гидролитические/протеолитические ферменты, которые в свою очередь способствуют аутоферментной агрессии и развитию очагов некроза, который проявляется региональнымм реологическими расстройствами и выраженным интерстициальным отёком.
Резорбция из интерстиция ферментов ПЖ способствует аутолитическогму повреждению кровеносных сосудов с последующим развитием тромбогеморрагического локального синдрома.
В основе формирования жидкостных скоплений лежат процессы лизиса очагов инфильтратов/некроза. Формирование жидкостных скоплений обеспечивается преимущественно за счет экссудативной реакции воспалённых тканей и в меньшей степени за счет панкреатического сока, поступающего из-за нарушения оттока сока по главному панкреатическому протоку. В результате выраженного нарушения проницаемости капилляров практически в течение 1–2 часа после разрушения ацинусов в тканях появляется множество тучных клеток/лейкоцитов, активно выделяющих биологически активные вещества, что приводит к формированию демаркационного вала вокруг очага некроза, состоящего из лейкоцитов, фибрина, гистеоцитов, лимфоплазмоклеточных компонентов и ядерного детрита.
Активизация фибробластов способствует интенсивному образованию элементов соединительнотканных структур/коллагена, которые и служат основой формирования барьера, который в последующем являться базой капсулы постнекротической кисты.
Клинические проявления кисты зависят от ее размера и расположения. Образования размером меньше двух сантиметров чаще всего протекают бессимптомно, в то время как кисты большего размера оказывают объемное воздействие на ближайшие структуры и приводят к появлению боли в животе и спине. В результате обструкции общего желчного протока кистой головки поджелудочной железы может возникнуть желтуха. При инфицировании кисты возникает лихорадка, озноб, признаки сепсиса. Редко кисты могут достигать огромных размеров, сдавливая двенадцатиперстную кишку или желудок, и приводя к возникновению непроходимости, проявляющейся болью в животе, рвотой. Кистозный рак может приводить к появлению боли вверху живота с иррадиацией в спину.
Серозная цистаденома: чаще всего является доброкачественной, возникает преимущественно у женщин среднего возраста, локализуется в теле или хвосте поджелудочной железы. Обычно имеет малые размеры и не приводит к появлению какой-либо симптоматики.
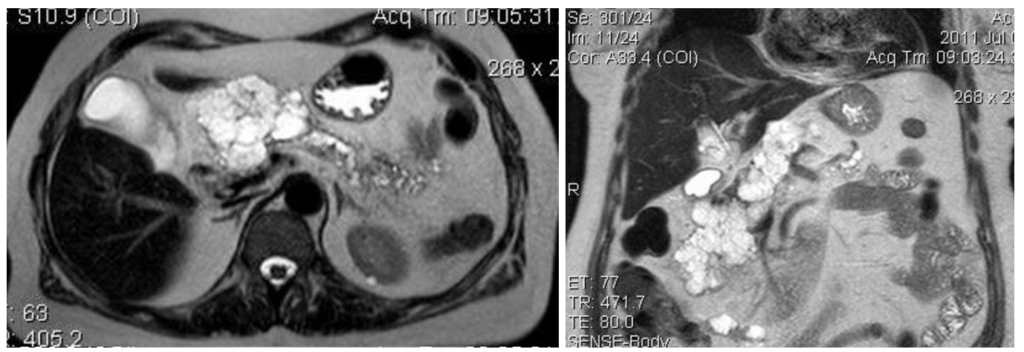
На МРТ (Т2 ВИ, аксиальная и корональная томограммы) определяется многокамерное объемное образование с множественными перегородками и содержимым с гиперинтенсивным сигналом. Это патоморфологически подтвержденная серозная цистаденома поджелудочной железы. Источник: http://www.radiographia.ru/node/5568
Муцинозная цистаденома: в 30% содержит рак, в остальных случаях рассматривается как предзлокачественное состояние. Так же, как и серозная цистаденома, чаще обнаруживается у женщин среднего возраста, имеет схожую локализацию.
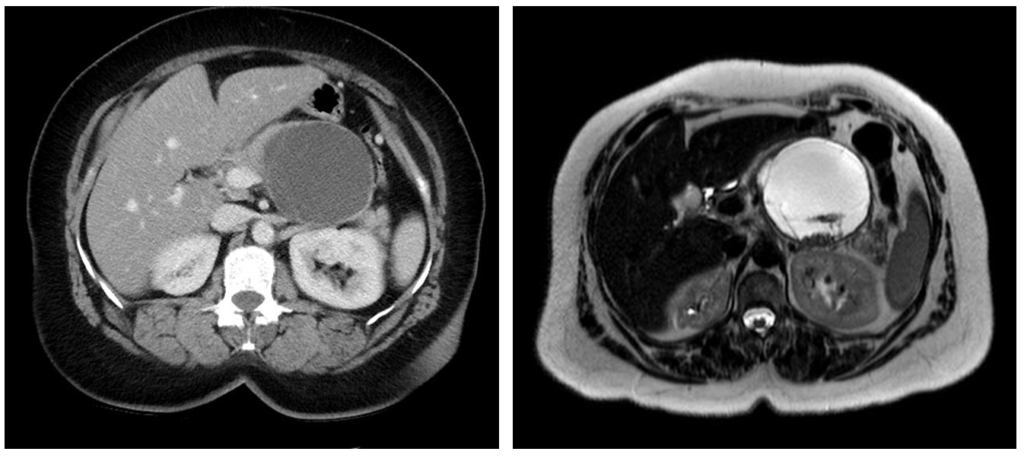
Пример, когда «киста» поджелудочной железы представляет собой на самом деле опухоль — муцинозную. цистаденому. На КТ (слева) видно крупное кистозное образование в хвосте и теле поджелудочной железы с перегородками и простым жидкостным содержимым. На МРТ у этого же пациента определяется сигнал высокой интенсивности в кисте, видны также множественные перегородки с низкой интенсивностью сигнала. Источник: https://radiopaedia.org/articles/mucinous-cystadenoma-of-the-pancreas-1
Внутрипротоковая папиллярная муцинозная опухоль (ВПМО): кистозное образование, в котором часто обнаруживается рак, с высокой вероятностью озлокачествления. На момент установления диагноза в 45–65% случаев в ВПМО обнаруживается рак. Чаще всего ВПМО обнаруживаются у мужчин. Опухоль располагается в головке поджелудочной железы, вследствие чего чаще приводит к возникновению симптоматики, обусловленной обструкцией панкреатического и желчного протоков.
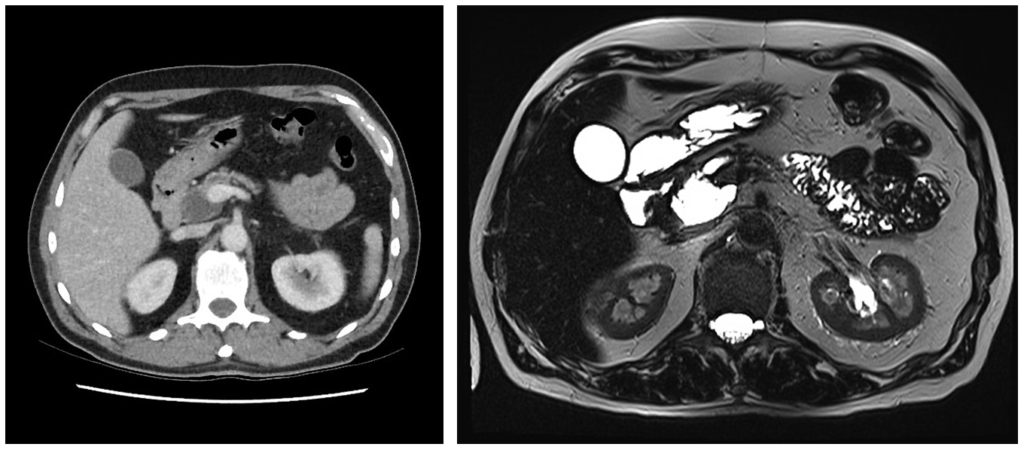
На КТ (слева) в области головки поджелудочной железы визуализируется кистозное образование, обуславливающее расширение панкреатического протока. На аксиальной МРТ (справа) в образовании определяется гиперинтенсивный сигнал. При патоморфологическом исследовании подтвердилась внутрипротоковая папиллярная муцинозная опухоль (IPMN). Источник: https://radiopaedia.org/cases/intraductal-papillary-mucinous-neoplasm-large-2
Солидная псевдопапиллярная опухоль: редкое новообразование поджелудочной железы, состоящее как из кистозного, так и солидного компонента, распространенное преимущественно среди молодых женщин с темной кожей, а также женщин азиатского происхождения. Может достигать больших размеров и озлокачествляться.
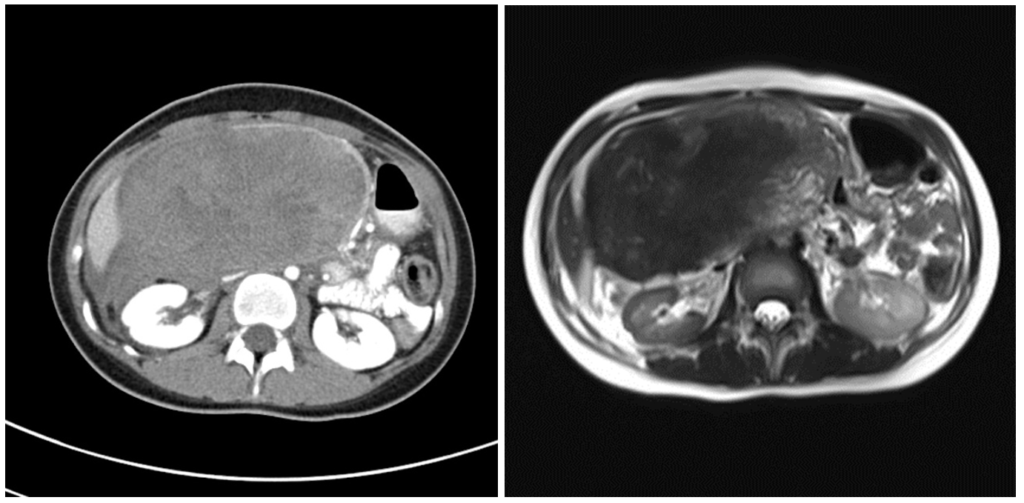
На КТ (слева) визуализируется большая опухоль смешанной (кистозно-солидной структуры) с преобладанием мягкотканного компонента. На МРТ (Т2 ВИ) слева определяется гипоинтенсивный сигнал в большей части образования. Патоморфологически подтвердилась солидная псевдопапиллярная опухоль. Источник: https://radiopaedia.org/cases/solid-pseudopapillary-tumour-of-the-pancreas-3
Когда пора к врачу

Главным источником многочисленных побочных эффектов после операции становится то, что пострадавший слишком поздно понял, насколько в плачевной ситуации оказался. При проблемных участках вплоть до 5 сантиметров по диаметру люди редко когда жалуются на регулярное недомогание или более серьезные сбои здоровья. Испытывать достаточно серьезный болевой синдром, который побуждает записываться на консультацию к профильному эксперту, свойственен более крупным кистам. Им характерен также так называемый «светлый промежуток», что означает временное улучшение картины после острого приступа или травмы.
Наиболее интенсивная боль дает о себе знать во время формирования псевдокисты при очередной стали острого панкреатита, либо при обострении хронической болезни. Объясняется подобное ярко выраженными деструктивными явлениями. Через какой-то промежуток времени интенсивность спадает, а боль больше становится похожей на тупую или ноющую.
При особо печальном сценарии стоит приготовиться, что на фоне скудной симптоматики о себе даст знать внутрипротоковая гипертензия. Резкий болевой приступ также подсказывает о возможном разрыве. Если после этого пострадавший испытывает признаки обычной интоксикации вместе с повышением температуры, то это говорит о нагноении.
Немного по-другому выглядит клиническая картина при обычной кисте поджелудочной железы, которая придавила солнечное сплетение, что ведет к:
- жгучей боли;
- отдаче в спину;
- усилению неприятных ощущений при сдавливании одеждой;
- облегчению при принятии коленно-локтевой позы.
Заблокировать синдром получается только при помощи анальгетиков наркотического спектра действия, которых просто так в аптеке не достать.
Среди более понятных признаков, свидетельствующих о надобности посещения гастроэнтерологического отделения, выделяют:
- тошноту;
- рвоту;
- неустойчивость стула;
- снижение веса.

Последнее происходит из-за того, что экзокринная функция железы перестает нормально работать, что нарушает привычное всасывание поступающих питательных веществ в кишечник.
Заключительным принципом обнаружения опасного заболевания становится синдром сдавливания соседних органов. Когда киста располагается на территории головки ПЖЖ, слишком высока вероятность механической желтухи, что выражается в:
- иктеричности кожного покрова, склер;
- зуде.
При перекрытии нормального доступа к воротной вене развиваются отеки на нижних конечностях. Не менее угрожающим является блокировка оттока мочи по мочеточникам, что подразумевает задержку при мочеиспускании.
Исключением из правил становится сдавливание кишечного просвета, но если уж подобное произошло, то тогда пациента ожидает непроходимость кишечника со всеми вытекающими.
Как диагностируют кисты поджелудочной железы
Чаще всего эти образования выявляются случайно, при УЗ или МРТ обследовании по поводу других заболеваний или при диспансерном наблюдении.
Жалоб в большинстве случаев у пациента нет. Если же они появляются – это свидетельствует о большом размере новообразования или его инвазивном росте.
Самый распространенный симптом – это боль (в животе или спине, или опоясывающая боль).
Также могут присутствовать:
- Дискомфорт в животе
- Желтушность кожных покровов и склер
- Хронический панкреатит
- Стеаторея (увеличенно содержание жиров в каловых массах)
- Анорексия, потеря веса
- Анемия
- Пальпируемое образование в подреберье
Инструментальные исследования при кистах ПЖЖ:
1. Эндоскопическое УЗИ (ЭУЗИ). Исследование, когда УЗ датчик вводится в просвет двенадцатиперстной кишки и максимально приближается к очагу. В специализированных, крупных центрах возможно проведение Эндо Узи с контрастированием. Во время ЭУЗИ по показаниям можно провести биопсию опухоли для цитологического исследования (ЭУЗИ+ТИА). При явных признаках малигнизации биопсия кисты противопоказана.
3. КТ органов брюшной полости
4.Эндоскопическая ретрохолангиопанкреатография – проводится при строго определенных показаниях, требует введения контраста.
Содержимое кисты обязательно исследуется цитологически, а также на маркеры опухолей.
Сыворотка крови при кистах: проводится анализ липазы, амилазы, CA-19-9.
Лечение кист поджелудочной железы:
Лечение должно быть только хирургическим. При больших кистах поджелудочной железы выбор метода операции определяется видом кисты, ее локализацией и размерами. Радикальная операция — резекция пораженного участка поджелудочной железы, илиэкстирпация кисты — возможна лишь при небольших истинных кистах железы, локализующихся в основном в дистальных отделах железы. При ложных кистах, стенки которых образованы соседними органами, подобные операции невыполнимы.
Наиболее часто при псевдокистах применяют различные дренирующие операции. При кистах поджелудочной железы могут применяться миниинвазивные операции, заключающиеся в чрескожном дренировании полости кисты под контролем УЗИ, либо выполняются операции внутреннего дренирования кисты в просвет желудочно-кишечного тракта.
Наш клинический опыт и высокий профессионализм позволяют на высоком уровне помочь пациентам с кистами поджелудочной железы, обосновано выбрать лечебную тактику и оказать квалифицированную медицинскую помощь.
В клинике «Гарвис» используется весь арсенал самых современных методов хирургического лечения кист поджелудочной железы. Для обеспечения высокого качества лечения и достижения положительного результата широко используются новые технологии, позволяющие выполнять малотравматичные операции под контролем ультразвука, видеоэндоскопические и открытые операции. Мы применяем в своей работе современное хирургическое оборудование, которое повышает надёжность хирургического вмешательства. В своей работе мы придерживаемся лучших европейских стандартов лечения больных с патологией печени.
