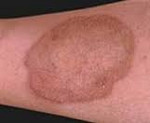
Что такое кишечная непроходимость и что делать в случае приступа

Одним из наиболее распространенных заболеваний кишечника является его непроходимость. Данный недуг считается опасным, поскольку может привести к летальному исходу. При обнаружении признаков непроходимости кишечника требуется срочная госпитализация и помощь хирургов. Наиболее ранним признаком патологии принято считать жуткую боль, характеризующуюся внезапным и резким проявлением. Как правило, боль возникает в ночное время. Ощущения носят схваткообразный характер. В редких случаях болевой симптом разрастается постепенно, а затем становится более интенсивным. Чтобы оказать своевременную помощь больному, необходимо знать, как проявляется данный недуг и какие методы лечения и профилактики бывают.
Особенности недуга
Непроходимость кишечника – это процесс, протекающий в желудочно-кишечном тракте, связанный с нарушением продвижения содержимого по кишечнику. Подобная непроходимость пищи в кишечнике может быть спровоцирована спазмами, сдавливанием, обтурацией просвета, иннервацией, а также сбоями в гемодинамике. Начальные признаки непроходимости кишечника проявляются тошнотой, слабостью, рвотой, повышенным газообразованием, сильными болями в животе, имеющими схваткообразный характер.
Диагностика кишечной непроходимости обязана учесть сведения, полученные в результате следующих видов обследования:
- пальпация, аускультация, а также перкуссия;
- обзорный рентген брюшной полости;
- рентгенография контрастная, ректальное пальцевое исследование;
- колоноскопия, лапароскопия.
Некоторые разновидности патологии позволяют проводить консервативное лечение. В остальных случаях требуется хирургическое вмешательство. Хирургия ставит перед собой цель – восстановить пассаж, резекцию кишки недееспособной. Вылечить патологию кишечника, спровоцировавшую непроходимость пищи, можно хирургическим путем.
Кишечная непроходимость — это несамостоятельная нозологическая форма. Подобное состояние возникает при некоторых болезнях в колопроктологии, гастроэнтерологии. Учитывая статистику абдоминальной хирургии, данная патология составляет 3,8% неотложных ситуаций.
Приобретенная кишечная непроходимость является полиэтиологическим синдромом, который возникает по многим причинам. Правильная своевременная диагностика – решающий фактор, который определяет исход опасной патологии.
Классификация недуга

Существует несколько видов классификации кишечной непроходимости, каждый из которых учитывает клинический, анатомический, патогенетический механизм. В соответствии с этими факторами, важно применить правильное лечение патологии.
При непроходимости кишечника причины можно рассматривать согласно морфофункциональным показателям. Встречается динамическая кишечная непроходимость, которая считается самостоятельным подвидом патологии. Ее частота среди всех случаев равна 11%. Динамическая непроходимость кишечника имеет следующие подвиды:
- паралитическая кишечная непроходимость – обуславливается сниженным тонусом перистальтики вплоть до полного паралича. Важно заметить, что парез может охватить все отделы желудочно-кишечного тракта;
- спастическая кишечная непроходимость – возникает по причине интенсивного и продолжительного спазма, затрагивающего мышечный слой трубки кишечной. Может наблюдаться в любом возрасте.
Другая разновидность патологии – механическая кишечная непроходимость, состоящая из следующих форм:
- странгуляционная кишечная непроходимость – образование узлов, заворот кишок и закупорка, ущемление;
- обтурационная кишечная непроходимость – экстраинтестинальная, интраинтестинальная;
- смешанная – инвагинация, непроходимость спаечная.
Также различают сосудистую непроходимость пищи, спровоцированную кишечным инфарктом. Учитывая уровень локализации непроходимости пищи, можно встретить такие виды, как: высокая кишечная непроходимость, низкая тонкокишечная непроходимость, непроходимость толстой кишки.
В соответствии со степенью нарушения продвижения химуса, патология бывает частичной, полной. Согласно клиническим проявлениям бывает острая, хроническая, а также подострая форма. Если учесть период формирования, различается врожденная кишечная непроходимость, связанная с эмбриональным пороком в развитии кишечника. Обтурационный и странгуляционный виды кишечной непроходимости могут быть приобретенными, развившимися вследствие воздействия негативных факторов. Данная классификация кишечной непроходимости позволяет рассмотреть картину в общих чертах.
Острая обтурационная и странгуляционная кишечная непроходимость имеет несколько стадий. Фаза илеусного крика длится 2-14 часов. В период этой фазы преобладают абдоминальные симптомы кишечной непроходимости, сильная схваткообразная боль. Данная фаза сменяется интоксикацией, ее продолжительность составляет 12-36 часов. Для нее присуще мнимое благополучие, так как стихает интенсивная болезненность в животе, кишечная перистальтика ослабевает. Данный период сопровождается такими проявлениями, как метеоризм, асимметрия живота, запор. Что касается поздней фазы, а именно терминальной, то она проявляется через 36 часов после начала развития патологии. Для нее присущ перитонит и сбой гемодинамики.
Особенности спаечной формы

Обтурационная кишечная непроходимость указывает на нарушение продвижения химуса по ЖКТ, которое не имеет отношения к сдавливанию брыжейки, спровоцированное частичной или полной закупоркой просвета. Подобной непроходимости кишечника присущи следующие симптомы:
- рвота, метеоризм;
- спазматический болевой синдром в области живота;
- отсутствие стула, вздутие.
Для диагностики применяется ультразвуковое, рентгенологическое исследование. Что касается лечебной терапии, то все зависит от провоцирующих факторов, в основном, показана операция. Зачастую приступы обтурации встречаются у людей преклонного возраста, которых госпитализируют в гастроэнтерологию. Основными провоцирующими факторами патологии являются спаечный недуг, копростаз прямой кишки, а также рак прямой кишки.
Механическая непроходимость кишечника может быть странгуляционной. Данная форма патологии представляет собой отдельный, самостоятельный подвид заболевания. Помимо того, что происходит сжатие просвета, сжимаются нервы и сосуды брыжейки, что нарушает кишечное кровообращение. Если вовремя не провести операцию, может случиться некроз кишки. Имеется 3 вида данной патологии: защемление, образование узлов, заворот.
Заворот может произойти в тех отделах, где имеется брыжейка. Причины: голодание, быстрая перистальтика, сращивание и рубцы в брюшине, чрезмерная длина брыжейки. Из-за узлообразования возникает непроходимость тонкого, толстого кишечника. В основном, узлы образуются из петель сигмовидной кишки, а также тонкой. Что касается защемления, то кольцо образуется из тонкой кишки, а защемление происходит в сигмовидной.
Причинами врожденной непроходимости кишечника могут служить различные недуги и пороки, имеющиеся в полости брюшины. К ним можно отнести стеноз, атрезию, муковисцидоз, заворот средней кишки, синдром Ледда, болезнь Гиршпрунга, энтерокистому. Врожденная кишечная непроходимость лечится хирургическим путем. Чаще всего, встречается непроходимость толстого кишечника.
Не стоит забывать и о том, что существует хроническая кишечная непроходимость, которая может быть опухолевой, спаечной. Симптоматика имеет затяжной, слабовыраженный характер. Наблюдаются рецидивы, которые утихают самостоятельно либо при помощи консервативного лечения.
Важно знать, что при любом приступе может развиться острая форма, требующая хирургического вмешательства.
Этиология и патогенез
Прежде чем узнать, как лечить непроходимость кишечника, следует разобраться с причинами ее возникновения и клинической картиной.
Спастическая форма заболевания появляется по причине рефлекторного спазма кишечника, спровоцированного болевыми, механическими раздражителями:
- глисты, наличие инородного тела в кишечнике;
- гематома, ушиб живота;
- панкреатит острый, колика почечная и нефролитиаз;
- пневмония базальная, колика желчная;
- пневмо и гемоторекс, инфаркт миокарда.
Динамическая спастическая форма проявляется из-за функциональных, органических поражений ЦНС, циркуляторных нарушений и прочих факторов.
Паралитическую форму провоцирует паралич кишечника, вызванный оперативным вмешательством, перитонитом, отравлением. Что касается механической формы, то в просвете существует механическое препятствие. Обтурация является следствием конкрементов желчных, каловых камней, глистов, инородного тела и рака. Странгуляционная форма развивается на фоне ущемления грыжи, инвагинации, перекрута кишок. Причиной может послужить: наличие спаек и рубцов, продолжительное голодание и последующее переедание, повышенное давление в брюшной полости, сращивание петель.

Клиническая картина сопровождается повышенным газообразованием, отсутствием дефекации. Если закупорка частичная, расположенная в верхнем отделе кишечника, то стул достаточно скудный. Развивается вздутие живота, форма становится асимметричной, появляется обильная рвота и схваткообразные боли в животе.
Если больному не оказать своевременную квалифицированную помощь, возникает риск опасных последствий, в частности почечной, сердечной и печеночной недостаточности. Если сосуды пережаты, может начаться некроз кишечника .
Особенно внимательными следует быть к здоровью маленьких детей. Необходимо обращать внимание на малейшие симптомы, чтобы своевременно обратиться за медицинской помощью. Признаки патологии: рвота с желчью, потеря веса, серый оттенок кожного покрова, вздутие живота и повышение температуры тела.
Патология пищевода
Непроходимость пищевода – это патология, для которой присуще нарушенное продвижение пищи по пищеводу, возникающее вследствие стеноза, внешней компрессии и обтурации.
Клиническая картина, которая сопровождает непроходимость пищевода, указывает на такие проявления, как: изжога, затрудненное глотание, болезненные ощущения за грудиной, повышенное слюноотделение, отрыжка, срыгивание, потеря веса.
Диагностика проводится с помощью следующих исследований: хромоскопия желудка и пищевода, биопсия эндоскопическая, эзофагоскопия, рентгенография, манометрия. Непроходимость пищевода лечится согласно этиологии патологии. Чтобы восстановить продвижение пищи, врач делает эндопротезирование пищевода, рассекает рубцы, бужирует пищевод и прочее.
Диагностика и терапия

Подтвердить диагноз можно несколькими способами: пальпация, осмотр, рентген брюшной полости, УЗИ, а также ирригоскопия (для толстой кишки). При острой форме механической патологии требуется госпитализация. В случае перитонита показано оперативное вмешательство. В некоторых случаях достаточно консервативного лечения: зонд, клизма, болеутоляющие, капельницы. Если картина не улучшается на протяжении двенадцати часов, назначают операцию.
Во время операции выполняется следующее: ликвидируются препятствия, проводится резекция, удаляются некрозы. До операции больному дают мощные антибиотики, имеющие широкий спектр воздействия. Препарат вкалывают внутривенно за полчаса до оперативного вмешательства.
После операции пациенту возмещают ОЦК, проводят антибактериальную и дезинтоксикационную терапию, стимулируют моторику кишечника, а также корректируют электролитный и белковый баланс. Важную роль при непроходимости кишечника играет диета, которая предлагает воздержание от тяжелой и грубой пищи. В первые три дня после оперативного вмешательства запрещается употребление пищи. Разрешен только свежий обезжиренный кефир. Затем можно ввести в рацион больного нежирный говяжий бульон. Щадящая диета должна соблюдаться в течение 5-6 месяцев.
Кишечная патология представляет собой опасное заболевание. При обнаружении признаков недуга следует незамедлительно вызвать скорую медицинскую помощь.
Кишечная непроходимость — что это такое, как проявляется, профилактические меры
Согласно статистическим данным, около 5% всех неотложных состояний в абдоминальной хирургии составляет такое заболевание, как острая кишечная непроходимость. Несмотря на незначительную распространенность, заболевание считается очень серьезным, связано это с высоким риском развития послеоперационных осложнений, вплоть до летального исхода (до 20 % от всех случаев).

Что такое кишечная непроходимость
Больного беспокоят резкая схваткообразная боль в области живота, рвота, запор и метеоризм. Заболевание не является самостоятельной нозологической формой, его скорее можно считать сопутствующим при различных патологиях желудочно-кишечного тракта. Своевременная диагностика и правильно назначенное лечение позволяет не только избавить больного от неприятных симптомов, но зачастую и спасти жизнь. Непроходимость кишечника в подавляющем большинстве случаев требует экстренного хирургического вмешательства.
Варианты классификации кишечной непроходимости
Заболевание делится на несколько клинических форм в зависимости от анатомических особенностей, патогенеза, выраженности симптомов. Каждая разновидность требует индивидуального подхода при назначении лечебных мероприятий.
По механизму развития выделяют следующие формы:
- механическая (обтурационная, странгуляционная и смешанная);
- динамическая (спастическая и паралитическая);
- сосудистая.
Место нахождения препятствия для полупереваренных частиц пищи определяется инструментальными методами диагностики. Выполняется рентгенографическое или ультразвуковое исследование брюшной полости.
Формы кишечной непроходимости в зависимости от локализации:
- высокая тонкокишечная;
- низкая тонкокишечная;
- толстокишечная непроходимость.
По клинической картине болезнь может быть острой, подострой, хронической. Наиболее опасна острая форма заболевания. Она требует экстренного хирургического вмешательства. В большинстве случаев промедление может стоить жизни пациента.
По степени нарушения проходимости кишечника:
- полная кишечная непроходимость (полностью закрыт просвет кишечника);
- частичная кишечная непроходимость.

Причины развития кишечной непроходимости у человека
Механическая кишечная непроходимость возникает при закупорке кишечника инородными предметами, желчными или каловыми камнями, раковыми опухолями кишок или соседних органов (обтурационная форма). Также она может развиться в результате спаек брюшной полости после операций, заворотов кишок, ущемления грыжи, образовании узлов из петель кишечника (странгуляционная форма).
Динамическая кишечная непроходимость развивается вследствие спазма или же, напротив, паралича мышечных волокон кишечника. При этом нарушается перистальтика кишечника и, как следствие, продвижение его содержимого. Спазм мускулатуры может быть обусловлен механическим раздражением стенок ЖКТ инородными телами, глистными инвазиями, возникать при тупых травмах живота, почечной колике, некоторых острых заболеваниях сердечно-сосудистой и дыхательной систем. Паралич кишки чаще всего развивается вследствие тяжелых пищевых отравлений, перитонита.
Сосудистая кишечная непроходимость является следствием закупорки кровеносных сосудов брыжейки тромбами или пузырьками воздуха.
Кишечная непроходимость более характерна для пожилых людей или лиц, перенесших оперативные вмешательства на органах пищеварительной системы (кишечник, желудок). У новорожденных и грудных детей развитие кишечной непроходимости может быть обусловлено врожденными пороками пищеварительного тракта (атрезия, удвоение). У младенцев в возрасте с 3 до 9 месяцев чаще выявляется инвагинация (наложение части кишки в полость другой), связано это с неправильным введением прикорма.
Признаки кишечной непроходимости
Главными признаками заболевания являются:
- Схваткообразные нестерпимые боли в животе, рвота, задержка стула и газов.
- При заворотах или узлах на кишечнике боли с самого начала очень интенсивные, невыносимые. У больного может развиться болевой шок.
- При других видах кишечной непроходимости характер болевого синдрома носит нарастающий характер по мере усиления нарушения проходимости кишечника. Пациент при этом стонет, пытается занять вынужденное положение, приносящее временное облегчение (садится на корточки, поджимает ноги к животу в положении лежа на боку).
- На пике болевого синдрома у больного можно выявить учащенное сердцебиение, липкий холодный пот, бледность кожных покровов. Бывает так, что нестерпимые боли неожиданно прекращаются, больному становится легче. Это видимое благополучие может являться началом развития осложнения — перитонита, боль при этом не ощущается вследствие отмирания нервных окончаний и некроза пораженного участка кишечника. Такое состояние требует незамедлительного проведения абдоминальной операции.
- По выраженности рвоты лечащий врач может предположить локализацию расположения препятствия в пищеварительном тракте. Так, при тонкокишечной непроходимости рвота будет многократной, неукротимой, не приносящей облегчения. Вначале рвотные массы содержат пищу, затем желчь и отделяемое верхних отделов кишечника с характерным запахом.
- При толстокишечной непроходимости, рвота является одним из признаков общей интоксикации организма, появляется через 12 часов или сутки от начала заболевания, повторяется, как правило, не больше двух раз.
Также для непроходимости в толстом кишечнике характерна задержка стула и газов. Каловые массы не отходят ни самостоятельно, ни после клизмы. Живот у пациента будет вздутым, несимметричным из-за скопившихся газов. При тонкокишечной непроходимости задержки стула первое время может и не быть. На ранней стадии формирования кишечной непроходимости перистальтика кишечника видна на глаз и сопровождается характерными звуками. В поздней стадии, при присоединении осложнений в виде некротических изменений и перитонита, перистальтических шумов нет.
В случае несвоевременного оказания медицинской помощи развитие заболевания неизбежно приводит к появлению интоксикационного синдрома. Больного беспокоит озноб, одышка, повышается температура, нарушается мочеотделение, заостряются черты лица, появляются признаки обезвоживания организма. Это свидетельствует о проникновении инфекции в брюшную полость (перитонит) или в кровь (сепсис).
Диагностика и лечение заболевания
Для постановки правильного диагноза необходимо проведение ряда исследований.

Клиническое исследование:
- осмотр больного (оценивается внешний вид, состояние слизистых оболочек, цвет кожных покровов и прочее);
- измерение температуры;
- измерение пульса и кровяного давления;
- пальпация и аускультация;
- ректальное исследование.
Вначале лечащий врач проводит тщательный осмотр. При кишечной непроходимости до развития перитонита живот при пальпации безболезненный, появление болезненности свидетельствует о присоединении осложнения в виде перитонита. Также при пальпации иногда можно выявить наличие опухоли или инородного тела в кишечнике, инвагинацию кишки.
При аускультации брюшной полости выслушивается перистальтические шумы (до развития перитонита). Обязательно следует провести пальцевое ректальное исследование, при толстокишечной непроходимости можно обнаружить баллонообразную растянутость прямой кишки, отсутствие в ней стула. Для женщин обязателен осмотр гинеколога для исключения опухолей малого таза, приводящих к сдавлению кишечника.
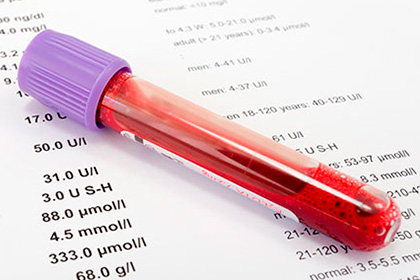
Лабораторные исследования
Лечащим врачом или врачом приемного отделения при подозрении на кишечную непроходимость обязательно должны быть назначены следующие анализы:
- ОАК с лейкоформулой и СОЭ;
- ОАМ;
- развернутое биохимическое исследование крови.
В ОАК в первые часы от начала заболевания может и не быть явных изменений, затем начинает нарастать количество лейкоцитов, в лейкоцитарной формуле наблюдается сдвиг влево (увеличение числа палочкоядерных нейтрофилов), увеличивается СОЭ. Признаки сгущения крови (эритроцитоз и увеличение количества гемоглобина) развиваются вследствие сильного обезвоживания и интоксикации организма.
Из биохимических показателей диагностическую ценность при кишечной непроходимости играет изменение концентрации хлоридов в крови и остаточного азота. Чем выше расположено препятствие в кишечнике, тем быстрее начинает снижаться содержание хлоридов в крови. Так, при патологии в верхних отделах уровень хлоридов падает уже через 8-16 часов от начала болезни, а при толстокишечной непроходимости не ранее чем через сутки. Объяснить такое изменение одного из показателей водно-электролитного баланса в организме человека можно потерей жидкости с рвотными массами.
Основными компонентами остаточного азота считаются мочевина и креатинин, образующиеся при распаде белковых фракций крови. В данном случае нарастание симптомов интоксикации стимулирует ускоренное расщепление белка в тканях, вследствие чего в крови пациента наблюдается увеличение концентрации как мочевины, так и креатинина. Также отмечается снижения количества некоторых микроэлементов, белка и витаминов. Характерен для кишечной непроходимости синдром Самарина — гипокалиемия, гипохлоремия, гипопротеинемия, гиповитаминоз и гипоксия.
При данной патологии отмечается уменьшение количества выделяемой мочи, причем чем серьезней процесс, тем ее меньше. Полное прекращение отхождения мочи — очень плохой прогностический признак. При присоединении осложнений в ОАМ отмечается появление эритроцитов, цилиндров, белка. Это свидетельствует о некротических изменениях в результате действия токсинов на почки.
Инструментальные методы исследования
Обзорная рентгеноскопия брюшной полости выполняется без предварительной подготовки больного к исследованию. На снимке брюшная полость будет равномерно затемнена, места препятствия можно определить по участкам просветлений. Более светлыми областями на рентгене выглядят скопления газа.
Классическим рентгенологическим признаком непроходимости считается наличие чаш Клойбера — участки кишки, заполненные газом над горизонтальным уровнем жидкости похожи на перевернутую чашу. Таких чаш может быть несколько, находиться они могут в разных отделах живота. Отличительным чертой, позволяющей поставить диагноз непроходимости, является именно четкие контуры областей, заполненных газов. При некоторых других заболеваниях, например, пищевых токсикоинфекциях, газ беспорядочно расположен по всей брюшной полости, четких границ нет. Также рентгенологически можно увидеть вздутие петель кишечника в виде светлых полос.
Иногда, для более точной диагностики, рентген делают с использованием контраста — бария. Контраст можно ввести перорально (через рот) или при помощи клизмы (ирригоскопия). Пероральный бариевый тест информативен при подозрении на механическую форму тонкокишечной непроходимости, применяется при стабильном состоянии больного. Он необходим для решения вопроса о возможности консервативного лечения. При ухудшении состояния пациента после введения бариевой смеси исследование немедленно прекращается.
Ультразвуковое исследование применяется в качестве дополнительного, позволяет оценить:
- диаметр кишки,
- толщину и структуру ее стенок,
- характер перистальтических движений,
- наличие скопления жидкости и газа в брюшной полости.
Колоноскопия — исследование нижних отделов кишечника при помощи эндоскопа, позволяющего визуально оценить состояние внутренней оболочки кишки, наличие в ней дефектов или препятствий. Применяется при подозрении на толстокишечную непроходимость.
В особо сложных случаях выполняется лапароскопия — в брюшную полость через небольшой разрез вводится датчик с камерой на конце. При ее помощи можно тщательно рассмотреть нужные органы, а по возможности сразу же провести лечение (рассечение спаек и прочее).
При подозрении на кишечную непроходимость больной подлежит госпитализации в хирургический стационар. Перед врачом стоит непростая задача, необходимо отличить непроходимость от других острых заболеваний брюшной полости. К ним относятся прободные язвы пищеварительного тракта, воспаление аппендикса, холецистит, внематочная беременность.
Лечение кишечной непроходимости может быть:
- Консервативное. Пациенту прописываются препараты, облегчающие болевой синдром, снимающие спазмы и ускоряющие эвакуацию пищи по ЖКТ. При необходимости желудок и кишечник освобождается от содержимого при помощи зонда или сифонных клизм. Водно-солевой баланс нормализуется за счет внутривенного введения растворов электролитов. Медикаментозное лечение показано больным с легкими формами кишечной непроходимости.
- Оперативное. В зависимости от причины заболевания принимаются меры по ее устранению. Например, при опухолях кишечника, пораженная часть иссекается, концы здоровой кишки сшиваются между собой. При заворотах кишок во время операции хирурги раскручивают петли кишечника, промывают их и укладывают обратно в брюшную полость. Иногда бывает так, что причину непроходимости устранить невозможно из-за различных факторов. Тогда на кишечник накладывается колоностома, которая позволяет вывести каловые массы наружу и облегчить состояние больного.
Прогноз зависит от ряда факторов. Это степень тяжести заболевания, возраст больного, наличие у него сопутствующих хронических патологий. Особенно тяжелое течение болезни характерно для пожилых онкологических пациентов.
Возможные профилактические меры
Болезнь легче предупредить, чем вылечить. Поэтому стоит следить за своим здоровьем и выполнять определенные мероприятия с целью предотвращения развития кишечной непроходимости.
Некоторые из них перечислены ниже:
- здоровое питание (обязательно содержащее растительную клетчатку);
- ежедневно употреблять 1,5 — 2 литра чистой воды;
- физическая нагрузка;
- отказ от вредных привычек;
- своевременное прохождение профосмотров с целью ранней диагностики онкологии;
- профилактика и лечение глистных инвазий;
- лечение хронических заболеваний.
Ни в коем случае не стоит заниматься самолечением. При появлении каких-либо симптомов заболевания стоит немедленно обратиться к врачу!
Видео по теме
Острая кишечная непроходимость: виды, симптомы, диагностика и лечение

По клиническому течению различают острую и хроническую непроходимость кишок.
Острая непроходимость кишок встречается чаще хронической. Последняя является следствием длительно протекающего заболевания кишечной стенки или же брыжейки кишок и ее сосудов и нервов, а также каких-либо врожденных состояний.

Виды непроходимости кишечника
Хроническая кишечная непроходимость
Хроническая непроходимость кишечника развивается в течение нескольких недель или месяцев, пока внезапно не перейдет в острую.
Острая непроходимость кишечника
Острая непроходимость является опасным заболеванием, так как при ней очень быстро развиваются необратимые изменения в организме, которые не всегда удается ликвидировать даже после восстановления проходимости желудочно-кишечного тракта.
- динамическая, возникающая в результате нарушения двигательной функции кишечной стенки;
- механическая, когда имеются механические препятствия для прохождения пищи по кишечной трубке.
Динамическая кишечная непроходимость
Динамическая непроходимость кишечника, в свою очередь, подразделяется на два вида:
- спастическая, возникающая в результате резкого спазма отдельного участка кишечной стенки, например рефлекторный спазм при прохождении камня по мочеточнику;
- паралитическая, которая чаще всего является следствием нейротоксических влиянии и осложняет какое-либо тяжелое заболевание, например перитонит.
В врачебной практике чаще приходится иметь дело со спастической непроходимостью кишечника.
Механическая непроходимость кишечника
Механическая непроходимость подразделяется на два вида:
- обтурационная;
- странгуляционная.
Обтурационная форма
При обтурационной непроходимости происходит закупорка (обтурация) просвета кишки, чаще всего изнутри, и при этом не нарушается кровообращение кишечника.
Обтурационная непроходимость возникает при таких расстройствах:
- опухоли кишечника;
- рубцовое сужение кишечника;
- закупорка желчным камнем;
- аскаридоз (из-за клубка аскарид).
Странгуляционная форма
При странгуляционной непроходимости закрытие просвета кишки происходит извне, и при этом наступает нарушение брыжеечного кровообращения со сдавлением большего и меньшего участка кишки, которое нередко заканчивается его омертвением. В этом заключается исключительная опасность странгуляционной непроходимости.
К странгуляционной непроходимости кишечника относят такие нарушения:
- все виды ущемленных грыж;
- заворот кишок;
- узлообразование;
- спаечная болезнь.
Признаки кишечной непроходимости
Клиническая картина непроходимости кишечника весьма разнообразна и зависит от непосредственных причин, вызвавших непроходимость.
Однако имеется ряд общих симптомов, характерных для непроходимости кишок вообще.
Боль в животе
Обычно боли носят схваткообразный характер и очень интенсивны. Поначалу боль соответствует тому участку кишки, где произошла непроходимость (ущемление петли кишки, странгуляция, обтурация просвета опухолью и т. п.). Только через некоторое время боль становится разлитой и распространяется по всему животу.
Особенно сильная боль наблюдается при странгуляционной непроходимости — узлообразовании, завороте, ущемлении. Боль бывает настолько сильной, что больные быстро впадают в состояние шока.
При обтурационной непроходимости боли обычно бывают слабее, развиваются постепенно.
Рвота
Другой важный симптом непроходимости кишок — рвота. Чем выше (ближе к желудку) располагается препятствие, тем скорее появляется и чаще бывает рвота. При непроходимости нижних отделов, например при раке прямой кишки, рвоты может и не быть. Вначале рвотные массы содержат остатки пищи, затем появляется рвота с примесью желчи.
При длительной и упорной рвоте, особенно когда к непроходимости кишечника присоединяется перитонит, рвотные массы приобретают резкий неприятный запах и имеют желтовато-грязный вид, напоминающий детский кал (каловая рвота).
Задержка стула и газов
Основным симптомом непроходимости кишечника является задержка стула и газов, которая сопровождается нарастающим вздутием живота.
Задержка стула и газов может быть полной, и тогда очень быстро нарастает вздутие живота, рано появляется рвота. При низкой непроходимости кишечника, например при раке прямой кишки, задержка стула наблюдается в течение недели и более. При этом больные ощущают сильное желание опорожнить кишечник, но это им никак не удается, даже после принятия слабительного и попытки постановки клизм.
Вместе с задержкой газов и стула у больных появляется нарастающее вздутие живота, нередко асимметричное, т. е. одна половина живота бывает резко вздута, тогда как другая опавшая.
В ранние сроки непроходимости кишечника, когда еще не присоединился перитонит, живот при пальпации мягкий, болезненность определяется по всему животу с ее усилением над местом препятствия в кишке.
Диагностика острой непроходимости кишечника
Большое значение для диагностики острой непроходимости кишечника имеет аускультация живота.
В начальном периоде боле ши выслушиваются усиленные перистальтические шумы, нередко совпадающие со схваткообразными болями:
- урчание;
- бульканье;
- звучные шумы с металлическим оттенком;
- шум падающей капли.
При толчкообразном надавливании на переднюю брюшную стенку при аускультации, а нередко и без нее, определяется шум плеска, который возникает вследствие сотрясения скопившейся в петлях кишечника жидкости.
Полное отсутствие звуков при выслушивании («гробовая тишина») — грозный симптом, свидетельствующий о паралитической непроходимости кишечника и перитоните.
При пальцевом исследовании прямой кишки ампула ее обычно оказывается пустой, сфинктер зияет. Этот важный симптом описан русским хирургом И. И. Грековым и носит название «симптома Обуховской больницы».
При больших сроках заболевания иногда определяется свободная жидкость в брюшной полости.
Лечение и тактика кишечной непроходимости
Больные с подозрением на непроходимость кишечника нуждаются в срочной госпитализации в хирургическое отделение и, как правило, подлежат оперативному лечению.
Результат операции находится в прямой зависимости от сроков до операции.
Транспортировка больных с непроходимостью кишечника производится лежа на носилках.
При сроках доставки больного более 4 ч можно ввести обезболивающие средства.
При выраженной рвоте и признаках интоксикации больные транспортируются с зондом в желудке. Им проводятся внутривенные капельные вливания.
Острая кишечная непроходимость. Клиническая картина и диагностика
Клиническая картина
Ведущие симптомы острой кишечной непроходимости — боли в животе, его вздутие, рвота, задержка стула и газов. Они имеют различную степень выраженности в зависимости от вида непроходимости и её уровня, а также от длительности заболевания.
Боли обычно возникают внезапно, вне зависимости от приёма пищи, в любое время суток, без каких-либо предвестников. Характерен схваткообразный их характер, связанный с периодами гиперперистальтики кишечника, без чёткой локализации в каком-либо отделе брюшной полости. При обтурационной кишечной непроходимости вне схваткообразного приступа они обычно полностью исчезают. Странгуляционной непроходимости свойственны постоянные резкие боли, которые периодически усиливаются. При прогрессировании заболевания острые боли, как правило, стихают на 2-3-и сутки, когда перистальтическая активность кишечника прекращается, что служит плохим прогностическим признаком. Паралитическая кишечная непроходимость протекает с постоянными тупыми распирающими болями в животе.
Рвота вначале носит рефлекторный характер, при продолжающейся непроходимости рвотные массы представлены застойным желудочным содержимым. В позднем периоде она становится неукротимой, рвотные массы приобретают каловый вид и запах за счёт бурного размножения кишечной палочки в верхних отделах пищеварительного тракта. Каловая рвота — несомненный признак механической кишечной непроходимости, но для уверенной диагностики этого патологического состояния не стоит дожидаться данного симптома, так как он часто указывает на «неизбежность летального исхода» (Мондор А.). Чем выше уровень непроходимости, тем более выражена рвота. В промежутках между ней больной испытывает тошноту, его беспокоит отрыжка, икота. При низкой локализации препятствия в кишечнике рвота возникает позже и с большими промежутками.
Задержка стула и газов — патогномоничный признак непроходимости кишечника. Это ранний симптом низкой непроходимости. При высоком её характере, в начале заболевания, особенно под влиянием лечебных мероприятий, может быть стул, иногда многократный за счёт опорожнения кишечника, расположенного ниже препятствия. При инвагинации из заднего прохода иногда появляются кровянистые выделения. Это может стать причиной диагностической ошибки, когда острую кишечную непроходимость принимают за дизентерию.
Клинические проявления непроходимости зависят не только от её вида и уровня окклюзии кишечной трубки, но и от фазы (стадии) течения этого патологического процесса.
Принято различать три стадии острой кишечной непроходимости:
- Начальная — стадия местных проявлений острого нарушения кишечного пассажа продолжительностью 2-12 ч в зависимости от формы непроходимости. В этом периоде доминируют болевой синдром и местные симптомы со стороны живота.
- Промежуточная — стадия мнимого благополучия, характеризуемая развитием острой кишечной недостаточности, водно-электролитных расстройств и эндотоксемии. Продолжительность её составляет 12-36 ч. В этой фазе боль теряет схваткообразный характер, становится постоянной и менее интенсивной. Живот сильно вздут, перистальтика кишечника ослабевает, выслушивается «шум плеска». Задержка стула и газов полная.
- Поздняя — стадия перитонита и тяжёлого абдоминального сепсиса, часто её называют терминальной стадией, что недалеко от истины. Она наступает спустя 36 ч от начала заболевания. Для этого периода характерны проявления тяжёлой системной воспалительной реакции, возникновение полиорганной дисфункции и недостаточности, выраженные интоксикация и обезвоживание, а также прогрессирующие расстройства гемодинамики. Живот значительно вздут, перистальтика не выслушивается, характерна перитонеальная симптоматика.
Диагностика
Анамнез
Сбор анамнеза играет важную роль в успешной диагностике острой кишечной непроходимости. Перенесённые операции на органах брюшной полости, открытые и закрытые травмы живота, воспалительные заболевания нередко служат предпосылкой возникновения спаечной кишечной непроходимости. Указания на периодические боли в животе, его вздутие, урчание, расстройства стула, особенно чередование запоров с поносами могут помочь в постановке диагноза опухолевой обтурационной непроходимости.
Важно отметить тот факт, что клиническая картина высокой кишечной непроходимости значительно более яркая, с ранним появлением симптомов обезвоживания, выраженными расстройствами кислотно-основного состояния и водно-электролитного обмена.
Общее состояние больного может быть средней тяжести или тяжёлым, что зависит как от формы и уровня кишечной непроходимости, так и времени, прошедшего от начала заболевания. Температура в начальный период заболевания не повышается. При странгуляционной непроходимости, когда возникает коллапс, температура может снижаться до 35 °С. В дальнейшем, при развитии системной воспалительной реакции и перитонита возникает гипертермия. Пульс в начале заболевания не изменяется, нарастание явлений эндотоксикоза и обезвоживания проявляется тахикардией. Обращает внимание явное расхождение между относительно низкой температурой тела и частым пульсом (симптом «токсических ножниц»). Язык сухой, покрыт грязным налётом.
Клинические исследования
Осмотр
Послеоперационные рубцы могут указывать на спаечный характер непроходимости кишечника. К наиболее постоянным признакам непроходимости относят вздутие живота. Степень его может быть различной, что зависит от уровня окклюзии и длительности заболевания. При высокой непроходимости оно может быть незначительным и часто асимметричным: чем ниже уровень препятствия, тем больше выражен этот симптом. Диффузный метеоризм характерен для паралитической и обтурационной толстокишечной непроходимости. Как правило, по мере увеличения сроков заболевания увеличивается и вздутие живота.
Неправильная конфигурация живота и его асимметрия более присущи странгуляционной кишечной непроходимости. Иногда, особенно у истощённых больных, через брюшную стенку возможно увидеть одну или несколько раздутых петель кишечника, периодически перистальтирующих. Видимая перистальтика — несомненный признак механической непроходимости кишечника. Она обычно возникает при медленно развивающейся обтурационной опухолевой непроходимости, когда успевает гипертрофироваться мускулатура приводящего отдела кишечника.
Локальное вздутие живота при пальпируемой в этой зоне раздутой петли кишки, над которой определяется высокий тимпанит (симптом Валя), — ранний симптом механической кишечной непроходимости. При завороте сигмовидной кишки вздутие локализовано ближе к правому подреберью, тогда как в левой подвздошной области, то есть там, где она обычно пальпируется, отмечают западение живота (симптом Шимана).
Пальпация
Пальпация живота в межприступный период (во время отсутствия схваткообразных болей, обусловленных гиперперистальтикой) до развития перитонита, как правило, безболезненна. Напряжение мышц передней брюшной стенки отсутствует, как и симптом Щёткина-Блюмберга. При странгуляционной непроходимости на почве заворота тонкой кишки бывает положительным симптом Тевенара — резкая болезненность при надавливании на два поперечных пальца ниже пупка по средней линии, то есть там, где обычно проецируется корень её брыжейки. Иногда при пальпации удаётся определить опухоль, тело инвагината или воспалительный инфильтрат, послужившие причиной непроходимости.
При сукуссии (лёгком сотрясении живота) можно услышать «шум плеска» — симптом Склярова. Его выявлению помогает аускультация живота с помощью фонендоскопа во время нанесения рукой толчкообразных движений передней брюшной стенки в проекции раздутой петли кишки. Обнаружение этого симптома указывает на наличие перерастянутой паретичной петли кишки, переполненной жидким и газообразным содержимым. Этот симптом с большой долей вероятности указывает на механический характер непроходимости.
Перкуссия
Перкуссия позволяет определить ограниченные участки зон притупления, что соответствует местоположению петель кишки, наполненных жидкостью, непосредственно прилегающих к брюшной стенке. Эти участки притупления не меняют своего положения при поворотах больного, чем отличаются от притупления, обусловленного выпотом в свободной брюшной полости. Притупление выявляют также над опухолью, воспалительным инфильтратом или инвагинатом кишки.
Аускультация
Аускультация живота, по образному выражению наших учителей-хирургов, необходима для того, чтобы «услышать шум начала и тишину конца» (Мондор А.). В начальном периоде кишечной непроходимости выслушивают звонкую резонирующую перистальтику, которую сопровождает появление или усиление болей в животе. Иногда можно уловить «шум падающей капли» (симптом Спасокукоцкого-Вильмса) после звуков переливания жидкости в растянутых петлях кишечника. Перистальтику можно вызвать или усилить путём поколачивания брюшной стенки или её пальпацией. По мере развития непроходимости и нарастания пареза кишечные шумы становятся короткими, редкими и более высоких тонов. В позднем периоде все звуковые феномены постепенно исчезают и на смену приходит «мёртвая (могильная) тишина» — несомненно, зловещий признак непроходимости кишечника. В этот период при резком вздутии живота над ним можно выслушать не перистальтику, а дыхательные шумы и сердечные тоны, которые в норме через живот не проводятся.
Пальцевое ректальное исследование
Обследование больного острой кишечной непроходимостью обязательно должно быть дополнено пальцевым ректальным исследованием. При этом можно определить «каловый завал», опухоль прямой кишки, головку инвагината и следы крови. Ценный диагностический признак низкой толстокишечной непроходимости, определяемый при ректальном исследовании, — атония анального жома и баллонообразное вздутие пустой ампулы прямой кишки (симптом Обуховской больницы, описанный И.И. Грековым). Этому виду непроходимости присущ и симптом Цеге-Мантейфеля, заключающийся в малой вместимости дистального отдела кишечника при постановке сифонной клизмы. При этом в прямую кишку удаётся ввести не более 500-700 мл воды.
Кишечная непроходимость
Кишечная непроходимость – нарушение пассажа содержимого по кишечнику, вызванное обтурацией его просвета, сдавлением, спазмом, расстройствами гемодинамики или иннервации. Клинически кишечная непроходимость проявляется схваткообразными болями в животе, тошнотой, рвотой, задержкой стула и отхождения газов. В диагностике кишечной непроходимости учитываются данные физикального обследования (пальпации, перкуссии, аускультации живота), пальцевого ректального исследования, обзорной рентгенографии брюшной полости, контрастной рентгенографии, колоноскопии, лапароскопии. При некоторых видах кишечной непроходимости возможна консервативная тактика; в остальных случаях проводится хирургического вмешательство, целью которого служит восстановление пассажа содержимого по кишечнику или его наружное отведение, резекция нежизнеспособного участка кишки.
- Причины кишечной непроходимости
- Классификация
- Симптомы кишечной непроходимости
- Диагностика
- Лечение кишечной непроходимости
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Кишечная непроходимость (илеус) не является самостоятельной нозологической формой; в гастроэнтерологии и колопроктологии данное состояние развивается при самых различных заболеваниях. Кишечная непроходимость составляет около 3,8% всех неотложных состояний в абдоминальной хирургии. При кишечной непроходимости нарушается продвижение содержимого (химуса) – полупереваренных пищевых масс по пищеварительному тракту.
Кишечная непроходимость – это полиэтиологический синдром, который может быть обусловлен множеством причин и иметь различные формы. Своевременность и правильность диагностики кишечной непроходимости являются решающими факторами в исходе этого тяжелого состояния.

Причины кишечной непроходимости
Развитие различных форм кишечной непроходимости обусловлено своими причинами. Так, спастическая непроходимость развивается в результате рефлекторного спазма кишечника, который может быть обусловлен механическим и болевыми раздражением при глистных инвазиях, инородных телах кишечника, ушибах и гематомах живота, остром панкреатите, нефролитиазе и почечной колике, желчной колике, базальной пневмонии, плеврите, гемо- и пневмотораксе, переломах ребер, остром инфаркте миокарда и др. патологических состояниях. Кроме этого, развитие динамической спастической кишечной непроходимости может быть связано с органическими и функциональными поражениями нервной системы (ЧМТ, психической травмой, спинномозговой травмой, ишемическим инсультом и др.), а также дисциркуляторными нарушениями (тромбозами и эмболиями мезентериальных сосудов, дизентерией, васкулитами), болезнью Гиршпрунга.
К паралитической кишечной непроходимости приводят парезы и параличи кишечника, которые могут развиваться вследствие перитонита, оперативных вмешательств на брюшной полости, гемоперитониума, отравлений морфином, солями тяжелых металлов, пищевых токсикоинфекций и т. д.
При различных видах механической кишечной непроходимости имеет место механические препятствия на пути продвижения пищевых масс. Обтурационная кишечная непроходимость может вызываться каловыми камнями, желчными конкрементами, безоарами, скоплением глистов; внутрипросветным раком кишечника, инородным телом; сдалением кишечника извне опухолями органов брюшной полости, малого таза, почки.
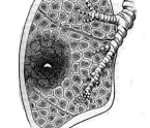
Странгуляционная кишечная непроходимость характеризуется не только сдавлением просвета кишки, но и компрессией брыжеечных сосудов, что может наблюдаться при ущемлении грыжи, завороте кишок, инвагинации, узлообразовании — перехлестывании и закручивании между собой петель кишки. Развитие данных нарушений может быть обусловлено наличием длинной брыжейки кишки, рубцовых тяжей, спаек, сращений между петлями кишечника; резким снижение массы тела, длительным голоданием с последующим перееданием; внезапным повышением внутрибрюшного давления.
Причиной сосудистой кишечной непроходимости выступает острая окклюзия мезентериальных сосудов вследствие тромбоза и эмболии брыжеечных артерий и вен. В основе развития врожденной кишечной непроходимости, как правило, лежат аномалии развития кишечной трубки (удвоение, атрезия, меккелев дивертикул и др.).
Классификация
Существует несколько вариантов классификации кишечной непроходимости, учитывающих различные патогенетические, анатомические и клинические механизмы. В зависимости от всех этих факторов применяется дифференцированный подход к лечению кишечной непроходимости.
По морфофункциональным причинам выделяют:
1. динамическую кишечную непроходимость, которая, в свою очередь, может быть спастической и паралитической.
2. механическую кишечную непроходимость, включающую формы:
- странгуляционую (заворот, ущемление, узлообразование)
- обтурационную (интраинтестинальную, экстраинтестинальную)
- смешанную (спаечную непроходимость, инвагинацию)
3. сосудистую кишечную непроходимость, обусловленную инфарктом кишечника.
По уровню расположения препятствия для пассажа пищевых масс различают высокую и низкую тонкокишечную непроходимость (60-70%), толстокишечную непроходимость (30-40%). По степени нарушения проходимости пищеварительного тракта кишечная непроходимость может быть полной или частичной; по клиническому течению – острой, подострой и хронической. По времени формирования нарушений проходимости кишечника дифференцируют врожденную кишечную непроходимость, связанную с эмбриональными пороками развития кишечника, а также приобретенную (вторичную) непроходимость, обусловленную другими причинами.
В развитии острой кишечной непроходимости выделяют несколько фаз (стадий). В так называемой фазе «илеусного крика», которая продолжается от 2-х до 12-14 часов, превалируют боль и местная абдоминальная симптоматика. Сменяющая первую фазу стадия интоксикации длится от 12-ти до 36 часов и характеризуется «мнимым благополучием» — уменьшением интенсивности схваткообразных болей, ослаблением кишечной перистальтики. Одновременно с этим отмечается неотхождение газов, задержка стула, вздутие и асимметрия живота. В поздней, терминальной стадии кишечной непроходимости, наступающей спустя 36 часов от начала заболевания, развиваются резкие нарушения гемодинамики и перитонит.
Симптомы кишечной непроходимости
Независимо от типа и уровня кишечной непроходимости имеет место выраженный болевой синдром, рвота, задержка стула и неотхождение газов.
Абдоминальные боли носят схваткообразный нестерпимый характер. Во время схватки, которая совпадает с перистальтической волной, лицо пациента искажается от боли, он стонет, принимает различные вынужденные положения (на корточках, коленно-локтевое). На высоте болевого приступа появляются симптомы шока: бледность кожи, холодный пот, гипотония, тахикардия. Стихание болей может являться очень коварным признаком, свидетельствующим о некрозе кишечника и гибели нервных окончаний. После мнимого затишья, на вторые сутки от начала развития кишечной непроходимости, неизбежно возникает перитонит.
Другим, характерным для кишечной непроходимости признаком, служит рвота. Особенно обильная и многократная рвота, не приносящая облегчения, развивается при тонкокишечной непроходимости. Вначале рвотные массы содержат остатки пища, затем желчь, в позднем периоде — кишечное содержимое (каловая рвота) с гнилостным запахом. При низкой кишечной непроходимости рвота, как правило, повторяется 1-2 раза.
Типичным симптомом низкой кишечной непроходимости является задержка стула и отхождения газов. Пальцевое ректальное исследование обнаруживает отсутствие кала в прямой кишке, растянутость ампулы, зияние сфинктера. При высокой непроходимости тонкой кишки задержки стула может не быть; опорожнение низлежащих отделов кишечника происходит самостоятельно или после клизмы.
При кишечной непроходимости обращает внимание вздутие и асимметричность живота, видимая на глаз перистальтика.
Диагностика
При перкуссии живота у пациентов с кишечной непроходимостью определяется тимпанит с металлическим оттенком (симптом Кивуля) и притупление перкуторного звука. Аускультативно в ранней фазе выявляются усиленная кишечная перистальтика, «шум плеска»; в поздней фазе – ослабление перистальтики, шум падающей капли. При кишечной непроходимости пальпируется растянутая кишечная петля (симптом Валя); в поздние сроки – ригидность передней брюшной стенки.
Важное диагностическое значение имеет проведение ректального и влагалищного исследования, с помощью которых можно выявить обтурацию прямой кишки, опухоли малого таза. Объективность наличия кишечной непроходимости подтверждается при проведении инструментальных исследований.
При обзорной рентгенографии брюшной полости определяются характерные кишечные арки (раздутая газом кишка с уровнями жидкости), чаши Клойбера (куполообразные просветления над горизонтальным уровнем жидкости), симптом перистости (наличие поперечной исчерченности кишки). Рентгеноконтрастное исследование ЖКТ применяется в затруднительных диагностических случаях. В зависимости от уровня кишечной непроходимости может использоваться рентгенография пассажа бария по кишечнику или ирригоскопия. Колоноскопия позволяет осмотреть дистальные отделы толстого кишечника, выявить причину обтурации кишки и в ряде случаев — разрешить явления острой кишечной непроходимости.
Проведение УЗИ брюшной полости при кишечной непроходимости затруднено из-за выраженной пневматизации кишечника, однако исследование в ряде случаев помогает обнаружить опухоли или воспалительные инфильтраты. В ходе диагностики острую кишечную непроходимость следует дифференцировать от острого аппендицита, прободной язвы желудка и 12-перстной кишки, острого панкреатита и холецистита, почечной колики, внематочной беременности.
Лечение кишечной непроходимости
При подозрении на кишечную непроходимость производится экстренная госпитализация пациента в хирургический стационар. До осмотра врача категорически воспрещается ставить клизмы, вводить обезболивающие, принимать слабительные препараты, выполнять промывание желудка.
При отсутствии перитонита в условиях стационара производят декомпрессию ЖКТ путем аспирации желудочно-кишечного содержимого через тонкий назогастральный зонд и постановки сифонной клизмы. При схваткообразных болях и выраженной перистальтике вводятся спазмолитические средства (атропин, платифиллин, дротаверин), при парезе кишечника – стимулирующие моторику кишечника препараты (неостигмин); выполняется новокаиновая паранефральная блокада. С целью коррекции водно-электролитного баланса назначается внутривенное введение солевых растворов.
Если в результате предпринимаемых мер кишечная непроходимость не разрешается, следует думать о механическом илеусе, требующем срочного хирургического вмешательства. Операция при кишечной непроходимости направлена на устранение механической обструкции, резекцию нежизнеспособного участка кишки, предотвращение повторного нарушения проходимости.
При непроходимости тонкой кишки может выполняться резекция тонкой кишки с наложением энтероэнтероанастомоза или энтероколоанастомоза; деинвагинация, раскручивание заворота петель кишечника, рассечение спаек и т. д. При кишечной непроходимости, обусловленной опухолью толстой кишки, производится гемиколонэктомия и наложение временной колостомы. При неоперабельных опухолях толстого кишечника накладывается обходной анастомоз; при развитии перитонита выполняется трансверзостомия.
В послеоперационном периоде проводится возмещение ОЦК, дезинтоксикационная, антибактериальная терапия, коррекция белкового и электролитного баланса, стимуляция моторики кишечника.
Прогноз и профилактика
Прогноз при кишечной непроходимости зависит от срока начала и полноты объема проводимого лечения. Неблагоприятный исход наступает при поздно распознанной кишечной непроходимости, у ослабленных и пожилых пациентов, при неоперабельных опухолях. При выраженном спаечном процессе в брюшной полости возможны рецидивы кишечной непроходимости.
Профилактика развития кишечной непроходимости включает своевременный скрининг и удаление опухолей кишечника, предупреждение спаечной болезни, устранение глистной инвазии, правильное питание, избегание травм и т. д. При подозрении на кишечную непроходимость необходимо незамедлительное обращение к врачу.