Как вылечить нейрогенный мочевой пузырь у ребенка
Нейрогенным мочевым пузырем у детей называют функциональную неспособность контролировать позывы. Это спровоцировано нарушением работы нервной регуляции. В этом случае пузырь может вести себя по-разному и вызывать частые неконтролируемые или затрудненные позывы. Также не исключена вероятность заражения мочевых каналов.
Чаще всего нейрогенная дисфункция мочевого пузыря у детей встречается в младенческом возрасте, примерно у 9-12 % малышей. Заболевание может быть врожденным или приобретённым со временем, этот момент зависит от причин разлада нервной системы.

Почему у ребенка в раннем возрасте возникает данная патология?
Нейрогенный мочевой пузырь у детей и его симптомы имеют связь с 2-мя функциями, эвакуаторной и резервной. Исходя из статистики, от патологии страдают более 10 % детей разных возрастов, проживающих на территории стран СНГ. Очень важно обратить внимание на отклонение своевременно, так как оно постепенно может спровоцировать возникновение других заболеваний органов мочеполовой системы.
Диагностировать патологию раньше, чем в возрасте 3-4 лет не получится, так как, только начиная с этого периода, дети способны полностью держать под контролем мочеиспускание.
Информация для родителей! Прививать ребенку навыки опрятности еще недостаточно. Необходимо проследить за полноценным уровнем развития головного мозга, а именно подкоркового и коркового центра. Они отвечают за контроль над данной функцией.
Чтобы определиться с тем, как лечить нейрогенный мочевой пузырь у дитя, нужно ознакомиться с причинами возникновения отклонения. Они могут быть следующими:
- Травма, полученная во время родов.
- Врожденные пороки.
- ВИЧ.
- Проблемы с функциональностью гипофиза и гипоталамуса.
- ДЦП.
- Позвоночная грыжа.
- Сахарный диабет.
- Инсульт.
- Травмы головного мозга, а также повреждения, затрагивающие крестцовый отдел позвоночника.
- Грыжи и новообразования спинного мозга.
- Повреждение нервной системы со стороны регуляции.
- Гормональный дисбаланс.
Если ребенок в раннем возрасте будет получать много травм, получит растяжение мышц мочевого пузыря, а также, если у него будут обнаружены воспалительные процессы в мочеточниках, злокачественные или доброкачественные опухоли, это также может привести к нейрогенному мочевому пузырю у дитя. Лечение в этом случае будет затруднённым.
Чаще всего заболевание касается девочек, так как их гормоны по-другому, более чувствительно, воздействуют на рецепторы органа. Также стоит обратить внимание на то, что дети школьного возраста на этом фоне не могут контролировать эмоции, в результате развиваются нервозы и депрессии.

Классификация патологии
С возникновением изменений рефлекса пузырь может быть следующим:
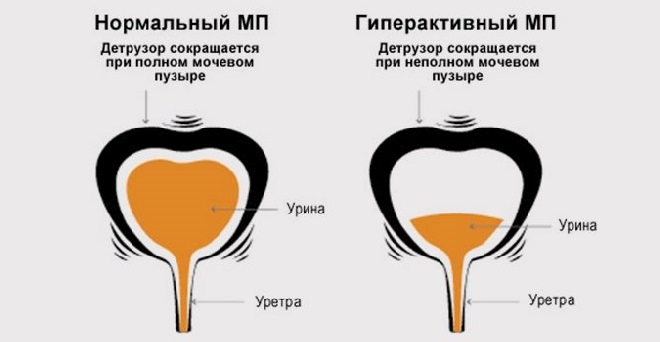
- гипорефлекторный. Часто развивается из-за повреждений в поясничном отделе мозга спины. Позывы практически не возникают, а количество мочи может превышать 1.3 литра. В это же время ребенок не ощущает дискомфорта. В результате мочевой пузырь вынужден опорожняться самостоятельно, небольшими количествами или полностью. Такая ситуация также способна повлиять на заражение вышерасположенных органов из-за застоя мочи;
- арефлекторный – это самая сложная форма заболевания. Здесь ребенок не в силах контролировать опорожнение или терпеть нужду;
- гиперрефлекторный. Эта патология возникает на фоне проблем с головным мозгом, а точнее – центральной частью. Здесь моча не успевает заполнить мочевой пузырь и сразу же покидает его. При этом дети очень часто хотят в туалет, но моча выходит в очень маленьких количествах. В некоторых случаях ребенок не в силах контролировать мочеиспускание.
Если у дитя наблюдается гипорефлексия детрузора, рефлексы на мочеиспускание будут возникать после функционального наполнения мочевого пузыря. Это значительно превышает возрастную норму. При гиперрефлексии, позыв происходит до того, как пузырь наберет естественное для данного возраста количество жидкости.
Самая сложная ситуация обстоит с арефлекторной формой нейрогенного мочевого пузыря. Так как этот вид патологии подразумевает самостоятельные сокращения, не зависимо от того, сколько скопилось жидкости вместе с непроизвольным мочеиспусканием.
Патология может протекать в нескольких формах:
- Легкая – энурез, невозможность терпеть, спровоцированная тяжелой стрессовой ситуацией, а также частые походы в туалет на протяжении светового дня.
- Средней тяжести.
- Тяжелая степень. В этом случае ребенок страдает от синдрома Очоа, детрузорно-сфинктерной диссенергии и урофациального синдрома.

Какие симптомы свидетельствуют о такой патологии?
Опытный врач без всяких проблем сможет выявить нейрогенную дисфункцию мочевого пузыря у дитя. Лечение на ранней стадии всегда оказывается эффективным. Патология обычно проявляется через определённые расстройства мочеиспускания. При этом, степень тяжести заболевания будет зависеть от интенсивности отклонений.
Специалисты определили несколько симптомов, при проявлении которых ребенка необходимо сразу же отвезти в больницу:
- у малыша возникают проблемы с контролем над мочеиспусканием;
- позывы возникают необоснованно и внезапно;
- слишком большое количество позывов за день. Если ребенок бегает в туалет более 9 раз за день и не может опорожниться полностью.
Более четко симптомы могут проявлять себя, когда ребенок находился в сидячем положении, а затем резко поднялся. Если это девочка, признаки будут другими. Здесь проявления патологии больше связаны с приложением больших усилий для полного опорожнения и небольшим объёмом выделяемой мочи.
К общим симптомам нейрогенного мочевого пузыря относится следующее:
- полное отсутствие у ребенка желания сходить в туалет на протяжении всего дня;
- струя мочи тонкая и слабая;
- жалобы на болевые ощущения в мочевыводящем канале;
- невозможность полного опорожнения даже при дополнительных усилиях;
- постоянное ощущение того, что мочевой пузырь увеличен из-за большого объёма накопившейся мочи;
- неконтролируемое мочеиспускание.
Обратите внимание! Если моча не будет вовремя покидать мочевик, это будет являться благоприятной средой для размножения вредоносных микроорганизмов. Они могут спровоцировать воспаления не только мочевого пузыря или уретры, а и мочеточника или почек.
Признаки нейрогенного мочевого пузыря у ребенка при дисфункции органа будут следующими:
- Постуральные. Это значит, что непроизвольные выделения мочи будут спровоцированы изменением положения тела.
- Синдром Очоа. Здесь ребенок буде страдать от инфекционных заражений и затрудненного мочеиспускания.
- Ленивый мочевик. Этому виду симптомов характерны недержания и редкие позывы.
- Поллакиурия. Частые позывы в туалет, примерно через каждые 25-35 минут. Болевые ощущения отсутствуют.

Лечение
При нейрогенном расстройстве у детей, врачи используют 2 вида лечения, немедикаментозный и оперативный. Первый предполагает следующее:
- налаживание режима сна и питания;
- контроль над режимом опорожнения;
- упражнения для укрепления тазовых мышц;
- походы к психотерапевту;
- удержание от подвижных игр перед сном;
- регулярные прогулки на свежем воздухе.
Вместе с этим также используется лечение с помощью лазерной терапии, ультразвука, электростимуляции мочевого пузыря и электрофореза одновременно с медикаментами.
Оперативное вмешательство проводится крайне редко. Только в том случае, если все другие методы оказались бесполезными. Еще одной причиной для операции может стать патология, спровоцированная органическими дефектами мочевика.
Профилактика
Чтобы ребенок не испытывал проблем с нейрогенным мочевым пузырём, родителям стоит тщательно следить за характером его позывов в туалет. Если диагностировать заболевание вовремя, малыш будет иметь все шансы на быстрое и полное выздоровление. Также рекомендуется своевременно избавляться от болезней, которые могут повлиять на развитие данной патологии.
Заключение
Если у дитя появились проблемы в виде нейрогенного мочевика, его стоит поставить на учет в диспансер и регулярно приходить на сдачу анализов мочи. Еще одно обязательное условие – ежегодное прохождение исследования мочевыводящих путей с помощью ультразвука.
Нейрогенный мочевой пузырь у детей
Нейрогенный мочевой пузырь у детей – функциональные расстройства наполнения и опорожнения мочевого пузыря, связанные с нарушением механизмов нервной регуляции. Нейрогенный мочевой пузырь у детей может проявляться неконтролируемыми, учащенными или редкими мочеиспусканиями, ургентными позывами, недержанием или задержкой мочи, инфекциями мочевых путей. Диагноз нейрогенного мочевого пузыря у детей ставится по данным лабораторных, ультразвуковых, рентгенологических, эндоскопических, радиоизотопных и уродинамических исследований. Нейрогенный мочевой пузырь у детей требует комплексного лечения, включающего медикаментозную терапию, физиопроцедуры, ЛФК, хирургическую коррекцию.
- Причины нейрогенного мочевого пузыря у детей
- Классификация нейрогенного мочевого пузыря у детей
- Симптомы нейрогенного мочевого пузыря у детей
- Диагностика нейрогенного мочевого пузыря у детей
- Лечение нейрогенного мочевого пузыря у детей
- Прогноз и профилактика нейрогенного мочевого пузыря у детей
- Цены на лечение
Общие сведения
Нейрогенный мочевой пузырь у детей — резервуарная и эвакуаторная дисфункция мочевого пузыря, обусловленная нарушением нервной регуляции мочеиспускания на центральном или периферическом уровне. Актуальность проблемы нейрогенного мочевого пузыря в педиатрии и детской урологии обусловлена высокой распространенностью заболевания в детском возрасте (около 10%) и риском развития вторичных изменений мочевыводящих органов.
Зрелый, полностью контролируемый днем и ночью, режим мочеиспускания формируется у ребенка к 3-4 годам, прогрессируя от безусловного спинального рефлекса до сложного произвольно-рефлекторного акта. В его регуляции принимают участие кортикальные и субкортикальные центры головного мозга, центры спинальной иннервации пояснично-крестцового отдела спинного мозга, периферические нервные сплетения. Нарушение иннервации при нейрогенном мочевом пузыре у детей сопровождается расстройствами его резервуарно-эвакуаторной функции и может стать причиной развития пузырно-мочеточникового рефлюкса, мегауретера, гидронефроза, цистита, пиелонефрита, хронической почечной недостаточности. Нейрогенный мочевой пузырь значительно снижает качество жизни, формирует физический и психологический дискомфорт и социальную дезадаптацию ребенка.

Причины нейрогенного мочевого пузыря у детей
В основе нейрогенного мочевого пузыря у детей лежат неврологические нарушения разного уровня, приводящие к недостаточной координации активности детрузора и/или наружного сфинктера мочевого пузыря при накоплении и выделении мочи.
Нейрогенный мочевой пузырь у детей может развиваться при органическом поражении ЦНС вследствие врожденных пороков (миелодисплазии), травм, опухолевых и воспалительно-дегенеративных заболеваний позвоночника, головного и спинного мозга (родовой травме, ДЦП, спинномозговой грыже, агенезии и дисгенезии крестца и копчика и др.), приводящих к частичному или полному разобщению супраспинальных и спинальных нервных центров с мочевым пузырем.
Нейрогенный мочевой пузырь у детей может быть обусловлен неустойчивостью и функциональной слабостью сформировавшегося рефлекса управляемого мочеиспускания, а также нарушением его нейрогуморальной регуляции, связанным с гипоталамо-гипофизарной недостаточностью, задержкой созревания микционных центров, дисфункцией вегетативной нервной системы, изменением чувствительности рецепторов и растяжимости мышечной стенки мочевого пузыря. Основное значение имеет характер, уровень и степень поражения нервной системы.
Нейрогенный мочевой пузырь чаще встречается у девочек, что связано с более высокой эстрогенной насыщенностью, повышающей чувствительность рецепторов детрузора.
Классификация нейрогенного мочевого пузыря у детей
По изменению пузырного рефлекса различают гиперрефлекторный мочевой пузырь (спастическое состояние детрузора в фазу накопления), норморефлекторный и гипорефлекторный (гипотония детрузора в фазу выделения). В случае гипорефлексии детрузора рефлекс на мочеиспускание возникает при функциональном объеме мочевого пузыря, значительно превышающем возрастную норму, в случае гиперрефлексии – задолго до накопления нормального возрастного объема мочи. Наиболее тяжелой является арефлекторная форма нейрогенного мочевого пузыря у детей с невозможностью самостоятельного сокращения полного и переполненного мочевого пузыря и непроизвольным мочеиспусканием.
По приспособленности детрузора к нарастающему объему мочи нейрогенный мочевой пузырь у детей может быть адаптированный и неадаптированный (незаторможенный).
Нейрогенная дисфункция мочевого пузыря у детей может протекать в легких формах (синдром дневного частого мочеиспускания, энурез, стрессовое недержание мочи); среднетяжелых (синдром ленивого мочевого пузыря и нестабильного мочевого пузыря); тяжелых (синдром Хинмана — детрузорно-сфинктерная диссенергия, синдром Очоа — урофациальный синдром).
Симптомы нейрогенного мочевого пузыря у детей
Нейрогенный мочевой пузырь у детей характеризуется различными расстройствами акта мочеиспускания, тяжесть и частота проявлений которого определяется уровнем поражения нервной системы.
При нейрогенной гиперактивности мочевого пузыря, преобладающей у детей раннего возраста, отмечаются учащенные (> 8 раз/сутки) мочеиспускания малыми порциями, ургентные (императивные) позывы, недержание мочи, энурез.
Постуральный нейрогенный мочевой пузырь у детей проявляется только при переходе тела из горизонтального положения в вертикальное и характеризуется дневной поллакиурией, ненарушенным ночным накоплением мочи с нормальным объемом ее утренней порции.
Стрессовое недержание мочи у девочек пубертатного возраста может возникать при физической нагрузке в виде упускания небольших порций мочи. Для детрузорно-сфинктерной диссинергии характерны полная задержка мочеиспускания, микции при натуживании, неполное опорожнение мочевого пузыря.
Нейрогенная гипотония мочевого пузыря у детей проявляется отсутствующими или редкими (до 3-х раз) мочеиспусканиями при полном и переполненном (до 1500 мл) мочевом пузыре, вялым мочеиспусканием с напряжением брюшной стенки, ощущением неполного опорожнения из-за большого объема (до 400 мл) остаточной мочи. Возможна парадоксальная ишурия с неконтролируемым выделением мочи вследствие зияния наружного сфинктера, растянутого под давлением переполненного мочевого пузыря. При ленивом мочевом пузыре редкие мочеиспускания сочетаются с недержанием мочи, запорами, инфекциями мочевыводящих путей (ИМП).
Нейрогенная гипотония мочевого пузыря у детей предрасполагает к развитию хронического воспаления мочевых путей, нарушению почечного кровотока, рубцеванию почечной паренхимы и формированию вторичного сморщивания почки, нефросклероза и ХПН.
Диагностика нейрогенного мочевого пузыря у детей
При наличии расстройств мочеиспускания у ребенка необходимо проведение комплексного обследования с участием педиатра, детского уролога, детского нефролога, детского невролога и детского психолога.
Диагностика нейрогенного мочевого пузыря у детей включает сбор анамнеза (семейная отягощенность, травмы, патология нервной системы и др.), оценку результатов лабораторных и инструментальных методов исследования мочевой и нервной системы.
Для выявления ИМП и функциональных нарушений со стороны почек при нейрогенном мочевом пузыре у детей выполняют общий и биохимический анализ мочи и крови, пробу Зимницкого, Нечипоренко, бактериологическое исследование мочи.
Урологическое обследование при нейрогенном мочевом пузыре включают УЗИ почек и мочевого пузыря ребенку (с определением остаточной мочи); рентгенологическое исследование (микционную цистографию, обзорную и экскреторную урографию); КТ и МРТ почек; эндоскопию (уретроскопию, цистоскопию), радиоизотопное сканирование почек (сцинтиграфию).
Для оценки состояния мочевого пузыря у ребенка отслеживают суточный ритм (количество, время) и объем спонтанных мочеиспусканий при нормальном питьевом и температурном режиме. Высокую диагностическую значимость при нейрогенном мочевом пузыре у детей имеют уродинамическое исследование функционального состояния нижних мочевых путей: урофлоуметрия, измерение внутрипузырного давления при естественном заполнении мочевого пузыря, ретроградная цистометрия, профилометрия уретры и электромиография.
Лечение нейрогенного мочевого пузыря у детей
В зависимости от типа, тяжести нарушений и сопутствующих заболеваний при нейрогенном мочевом пузыре у детей используют дифференцированную лечебную тактику, включающую немедикаментозную и медикаментозную терапию, хирургическое вмешательство. Показано соблюдение охранительного режима (дополнительный сон, прогулки на свежем воздухе, исключение психотравмирующих ситуаций), прохождение курсов ЛФК, физиотерапии (лекарственного электрофореза, магнитотерапии, электростимуляции мочевого пузыря, ультразвука) и психотерапии.
При гипертонусе детрузора назначают М-холиноблокаторы (атропин, детям старше 5 лет — оксибутинин), трициклические антидепрессанты (имипрамин), антагонисты Ca+ (теродилин, нифедипин), фитопрепараты (валерианы, пустырника), ноотропы (гопантеновая кислота, пикамилон). Для лечения нейрогенного мочевого пузыря с ночным энурезом у детей старше 5 лет применяют аналог антидиуретического гормона нейрогипофиза – десмопрессин.
При гипотонии мочевого пузыря рекомендованы принудительные мочеиспускания по графику (каждые 2-3 часа), периодические катетеризации, прием холиномиметиков (ацеклидин), антихолинэстеразных средств ( дистигмин), адаптогенов (элеутерококк, лимонник), глицина, лечебные ванны с морской солью.
В целях профилактики ИМП у детей с нейрогенной гипотонией мочевого пузыря назначают уросептики в малых дозах: нитрофураны (фуразидин), оксихинолоны (нитроксолин), фторхинолоны (налидиксовая кислота), иммунокорригирующую терапию (левамизол), фитосборы.
При нейрогенном мочевом пузыре у детей выполняют внутридетрузорные и внутриуретральные инъекции ботулотоксина, эндоскопические хирургические вмешательства (трансуретральную резекцию шейки мочевого пузыря, имплантацию коллагена в устье мочеточника, операции на нервных ганглиях, ответственных за мочеиспускание), проводят увеличение объема мочевого пузыря с помощью кишечной цистопластики.
Прогноз и профилактика нейрогенного мочевого пузыря у детей
При правильной лечебной и поведенческой тактике прогноз нейрогенного мочевого пузыря у детей наиболее благоприятен в случае гиперактивности детрузора. Наличие остаточной мочи при нейрогенном мочевом пузыре у детей увеличивает риск развития ИМП и функциональных нарушений почек, вплоть до ХПН.
Для профилактики осложнений важно раннее выявление и своевременное лечение нейрогенной дисфункции мочевого пузыря у детей. Детям с нейрогенным мочевым пузырем необходимо диспансерное наблюдение и периодическое исследование уродинамики.
Травма мочевого пузыря у детей
. или: Разрыв мочевого пузыря
- Мужчины
- Женщины
- Дети
- Беременные
- Акции
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы травмы мочевого пузыря у ребенка
- Боль внизу живота, над лобком или во всем животе.
- Кровь в моче.
- Задержка мочеиспускания — больной не может самостоятельно помочиться.
- Частые, безуспешные позывы к мочеиспусканию, при которых выделяется несколько капель крови.
- Выделение мочи из раны — при открытых повреждениях мочевого пузыря (с нарушением целостности кожи).
- Признаки кровотечения (бледность кожи, низкое артериальное давление, частый пульс).
- Симптомы перитонита (воспаление стенок брюшной полости) – возникают при внутрибрюшинном разрыве мочевого пузыря (полость мочевого пузыря сообщается с брюшной полостью — пространством, в котором находится кишечник, желудок, печень, поджелудочная железа, селезенка):
- боль в животе;
- вынужденное положение больного: полусидя (боль в животе усиливается при положении больного лежа и ослабевает в положении сидя);
- повышение температуры тела;
- вздутие живота;
- напряжение мышц живота;
- задержка стула;
- тошнота, рвота.
- При внебрюшинном разрыве мочевого пузыря (сообщения полости мочевого пузыря с брюшной полостью нет) может наблюдаться:
- припухлость над лобком, в паховых областях;
- синюшность кожи (за счет скопления крови под кожей) над лобком.
Формы травмы мочевого пузыря у ребенка
По отношению к брюшной полости (пространство, в котором находиться кишечник, желудок, печень, поджелудочная железа, селезенка) выделяют:
- внебрюшинный разрывмочевого пузыря (возникает чаще всего при переломах костей таза, полость мочевого пузыря при этом не сообщается с брюшной полостью);
- внутрибрюшинный разрыв мочевого пузыря (возникает чаще всего, когда мочевой пузырь был полон в момент травмы, в этом случае полость мочевого пузыря сообщается с брюшной полостью);
- комбинированный разрыв мочевого пузыря (травма привела к перелому костей таза, и в этот момент мочевой пузырь был полным; мочевой пузырь повреждается в нескольких местах, при этом есть сообщение с брюшной полостью и полостью малого таза (пространство, в котором находится прямая кишка, предстательная железа)).
По виду повреждения:
- открытое повреждение мочевого пузыря (с нарушением целостности кожи, при этом происходит сообщение внутренних органов с внешней средой);
- закрытое повреждение мочевого пузыря (без нарушения целостности кожи).
По степени тяжеститравмы выделяют:
- ушиб (целостность мочевого пузыря не нарушена);
- неполный разрыв стенки мочевого пузыря;
- полный разрыв стенки мочевого пузыря.
По наличию повреждений других органов:
- изолированная травма мочевого пузыря (возникает повреждение только мочевого пузыря);
- комбинированные травма мочевого пузыря (помимо мочевого пузыря, повреждаются органы брюшной полости).
Причины травмы мочевого пузыря у ребенка
- Падение с высоты на твердый предмет.
- Резкое сотрясение тела при прыжке (на фоне переполненного мочевого пузыря).
- Удар в область живота (чаще вследствие дорожно-транспортного происшествия).
- Огнестрельное или ножевое ранение.
- Медицинские манипуляции:
- катетеризация мочевого пузыря (введение тонкой пластиковой или металлической трубочки в мочевой пузырь с целью выведения мочи);
- бужирование мочеиспускательного канала (расширение мочеиспускательного канала с помощью металлических стержней);
- хирургические операции на органах малого таза при переломах его костей.
- Заболевания, приводящие к нарушению оттока мочи из мочевого пузыря, способствуют появлению травмы мочевого пузыря — сужению мочеиспускательного канала (стриктура уретры).
Врач педиатр поможет при лечении заболевания
Повреждения мочевого пузыря у детей
Травма мочевого пузыря и уретры у детей — это тяжелое повреждение. Как правило, она сочетается с переломами таза и костей нижних конечностей, обширными скальпированными ранами бедер и мошонки и требует длительной госпитализации. Диагностика этих повреждений не всегда бывает легкой, ввиду чего лечение проводится несвоевременно и осложняется мочевой флегмоной или перитонитом, что влечет за собой повторные хирургические вмешательства и нередко инвалидность больного.
Повреждение мочевого пузыря, как правило, результат тяжелой комбинированной травмы и иногда осложняет перелом костей таза. Редко оно возникает при падении ребенка на живот при полном мочевом пузыре или при инструментальном обследовании без обезболивания.
Больная Г., 5 лет, поступила в клинику детской хирургии 29/Х11 1970 г. с подозрением на разрыв мочевого пузыря. Из анамнеза выяснено, что при обследовании девочки в районной больнице по поводу боли в левой поясничной области я пиурии во время хромоцистоскопии (девочка сильно беспокоилась в момент исследования) появилась гематурия и боль внизу живота. Исследование прекращено, ребенка госпитализировали в хирургическую клинику. В отделении диагностирован ввутрибрюшинный разрыв мочевого пузыря. Девочка оперирована в экстренном порядке. Произведено обнажение мочевого пузыря и ушивание раны передней его стенки двухрядными швами. В мочевой пузырь введен постоянный катетер на 5 дней. Послеоперационный период протекал без осложнений. Рана зажила. При дальнейшем обследовании выявлен левосторонний мегауретер с пузырно-мочеточниковым рефлюксом и гидронефроз с резким снижением функциональной способности почки. После нефро-уретерэктомии ребенок выписан здоровым.
Классификация повреждений мочевого пузыря имеет большое практическое значение для выбора метода лечения. Все травмы пузыря можно разделить на открытые и закрытые. У детей преобладают подкожные травмы пузыря (Е. А. Остропольская, А. И. Горенштейн, 1972). Наиболее современную классификацию приводит В. П. Дьяконов (1969). Он делит все повреждения на 4 группы:
1) простые: а) внебрюшинные, б) внутрибрюшинные;
2) смешанные (сочетание вне- и внутрибрюшинного разрыва);
3) комбинированные: а) с переломами костей таза; б) с повреждением других органов, черепа, костей скелета и др.;
4) осложненные: а) шоком; б) перитонитом; в) мочевой инфильтрацией тканей таза.
Пользуясь данной классификацией, легче оценить состояние пострадавшего и наметить план обследования и лечения.
Под нашим наблюдением находилось 14 детей с разрывом мочевого пузыря (11 мальчиков и 3 девочки). Только у одного ребенка было открытое повреждение, у остальных травма подкожная.
У 6 детей внебрюшинный разрыв мочевого пузыря, у 8 — внутрибрюшинный. У 4 детей причиной разрыва мочевого пузыря был тяжелый перелом таза. Все дети оперированы; 13 человек выздоровели и один умер от жировой эмболии, связанной с переломом таза и бедра.
Клиническая картина
Травма мочевого пузыря клинически у детей не всегда ярко выражена, что дает повод к диагностическим ошибкам. Симптомы повреждения зависят от характера травмы. При внутрибрюшинных разрывах отмечаются боль в животе и отсутствие мочеиспускания, сопровождающееся нарастающей вялостью ребенка и адинамией. Иногда выделяются малые порции мочи, окрашенные кровью. Вздутие живота и притупление в отлогих его частях, связанное с накоплением мочи в брюшной полости, появляется очень поздно. Симптомы раздражения брюшины не выражены.
При внебрюшинных разрывах боль в надлобковой области сопровождается беспокойством ребенка и частыми и безрезультатными позывами на мочеиспускание, при которых может выделяться небольшое количество кровянистой мочи. Позже появляется припухлость в области промежности, быстро увеличивающийся и резкий отек мошонки или половых губ.
При открытом повреждении мочевого пузыря из раны выделяется моча, однако раневой канал при этом обычно бывает длинный и извилистый, что затрудняет диагностику.
Больной Д., 11 лет. 30/XII 1962 г. перелезая через ограду, сел на металлическое острие. Сам пришел домой, откуда был доставлен в клинику по поводу рваной раны левого бедра в верхней трети. Произведена первичная обработка раны с умеренным кровотечением. В удовлетворительном состоянии отправлен домой. Ночью появилась боль в ране и частое скудное мочеиспускание. На следующий день отмечена гематурия, после чего больной 1/1 1963 г. вновь доставлен в клинику. Состояние тяжелое. Живот умеренно вздут, контурируется растянутый мочевой пузырь, дно которого определяется на уровне пупка. Левое бедро и ягодица утолщены, инфильтрированы, цианотичны. После снятая швов из раны выделилось большое количество окрашенной кровью жидкости. Произведена катетеризация мочевого пузыря. Выделилось 800 мл кровянистой мочи, что послужило показанием к кистографии. На рентгенограмме отчетливо видно затекание контрастного вещества слева в клетчатку таза и на бедро. Диагностирован внебрюшинный разрыв мочевого пузыря, мальчику наложен надлобковый свищ, рана на бедре расширена и дренирована. Через 7 дней истечение мочи из раны на бедре прекратилось и дренажи извлечены. На 14-й день удалена трубка из эпицистостомы. Свищ вскоре закрылся. Рана на бедре зажила вторичным натяжением. Выписан в хорошем состоянии с нормальным мочеиспусканием и отсутствием патологических изменений в анализах мочи.
При отсутствии четкого анамнеза для распознавания разрыва мочевого пузыря можно применять диагностическую катетеризацию. Как правило, поврежденный мочевой пузырь пуст и по катетеру выделяется несколько капель кровянистой жидкости. При внутрибрюшинном разрыве больших размеров, когда катетер проникает в брюшную полость, из него, наоборот, может выделиться несколько литров мочи. Особенно отчетливо этот симптом выражен при старых, недиагностированных своевременно разрывах мочевого пузыря, когда вяло текущий перитонит окончательно стирает симптомы повреждения.
Больной И., 7 лет, 31/Х11 1967 г. упал на катке. Не обратил внимания на травму, сам пришел домой. На следующий день жаловался на недомогание, температура субфебрильная, появилась задержка мочи. Обратился в урологическую клинику для взрослых, где мочу выпустили катетером и мальчика отпустили домой. Вечером состояние ухудшилось, начал жаловаться на боль в животе. Был госпитализирован в терапевтическую клинику. Состояние ухудшалось с каждым днем. Нарастала слабость, анемия, затем начал увеличиваться в размерах живот и в ней определялась свободная жидкость. Мочеиспускание нормальное, но диурез уменьшался с увеличением выпота в брюшной полости. Наличие асцита неясной этнологии послужило показанием к диагностической микролапаротомии для исключения опухоли брюшной полости.
Однако исследование «экссудата» не дало желаемых результатов. Для дальнейшего обследования мальчик был переведен в хирургическую клинику. При катетеризации мочевого пузыря с целью функционального обследования почек за короткий промежуток времени по катетеру получено более литра мочи. Заподозрена травма мочевого пузыря и произведена цистография. На рентгенограмме видны причудливой формы внепузырные затеки контрастного вещества. 18/1 1968 г. произведена экстренная лапаротомия. Обнаружен разлитой фибринозный перитонит, на фоне которого с трудом найден сморщенный пузырь с раневым отверстием у верхушки, размерами 2X0,5 см. Разрыв ушит. В мочевой пузырь внебрюшинно вставлен надлобковый дренаж, брюшная полость осушена и широко драгирована. Под влиянием активной послеоперационной терапии наступило выздоровление. При обследовании через полгода ребенок здоров.
Основным методом диагностики повреждений мочевого пузыря в настоящее время является рентгенологическое контрастное исследование. Большинство авторов считает наилучшим методом восходящую цистографию (Л. Я. Пытель, Ю. Л. Пытель, 1966; В. П. Дьяконов, 1970; Т. Бургеле, П. Симич, 1972; В. Л. Ямпольский, 1972). Цистография позволяет не только распознать повреждение мочевого пузыря, но и отдифференцировать его внутрибрюшинный разрыв от внебрюшинного. Для диагностики необходимы рентгенограммы в двух проекциях.
Некоторые авторы советуют производить рентгенограмму под углом 45° (Э. А. Береснева, 1966). Перед введением контрастного вещества делают обзорный снимок брюшной полости и таза, который дает представление о положении катетера и. кроме того, выявляет сопутствующие переломы костей таза. Рентгенограммы производят на большой пленке, позволяющей увидеть всю брюшную полость и тазовые кости. Для одновременного выявления свободного газа в брюшной полости необходимо сделать рентгенограмму в латеропозиции, чтобы не пропустить разрыв полого органа.
М. Н. Жукова (1969) считает наиболее применимым для диагностики повреждений мочевого пузыря метод отсроченной экскреторной цистограммы, а восходящую цистографию полагает опасным исследованием. Однако внутривенная цистограмма у детей с травмой может не дать отчетливого изображения мочевого пузыря и затека контрастного вещества. Восходящая цистография более убедительна. Для предотвращения возможных осложнений, связанных с попаданием контрастного вещества в брюшную полость или клетчатку малого таза, это исследование надо делать непосредственно перед операцией. В таких условиях введение йодсодержащего раствора не оказывает вредного воздействия на организм ребенка, а хирургическое вмешательство производят своевременно.
Важное значение приобретает рентгенологическое исследование при отсутствии в анамнезе ребенка указаний на травму.
Дифференциальная диагностика
Внутрибрюшинный разрыв мочевого пузыря необходимо дифференцировать от разрыва паренхиматозных (печень, селезенка) и полых органов брюшной полости.
Травма мочевого пузыря никогда не сопровождается столь сильным кровотечением и в брюшной полости пет свободного газа. Однако точный диагноз можно поставить только после восходящей цистографии. Внебрюшинный разрыв мочевого пузыря следует отграничивать от травмы уретры. Используют катетеризацию, цисто-и уретрографию.
Лечение
Техника операции при внебрюшинном разрыве мочевого пузыря
Срединным нижним разрезом, внебрюшинно, обнажают мочевой пузырь. При этом выявляют локализацию повреждения и опорожняют мочевой затек. В верхнем углу раны широко вскрывают брюшину. Через этот разрез легко осмотреть внутри-брюшинные органы. При отсутствии нарушений их целости в брюшную полость вводят антибиотики и зашивают ее наглухо. Затем мочевой пузырь вскрывают, после чего значительно легче ушить его повреждение, используя введенный в просвет палец (отверстие затем используют для наложения эпицистостомы). Ушивание мочевого пузыря изнутри является ошибкой, так как на лигатурах, даже кетгутовых, в дальнейшем развиваются конкременты.
Мы наблюдали ребенка 9 лет, у которого мочевой пузырь был ушит изнутри шелком после комбинированного ректовезикального повреждения. Инкрустированная лигатура сохранилась в течение двух лет и вызывала симптомы, сходные с наличием камня пузыря, что потребовало ее удаления. Швы на рану пузыря накладывают кетгутом, снаружи, в 2—3 ряда, не захватывая слизистой. После ушивания разрыва в просвет пузыря вводят дренажную трубку с несколькими отверстиями и создают эпицистостому, для чего ушивают его стенку до дренажа и фиксируют к прямым мышцам живота. Рану брюшной стенки ушивают послойно после проведения дренажей по Буяльскому.
Надлобковый дренаж фиксируют кетгутовыми и шелковыми лигатурами к коже, чтобы предупредить его выпадение до формирования раневого канала.
При повреждении пузыря в области шейки необходимо до ушивания его раны ввести через уретру катетер; это предупреждает возникновение стриктуры. Ушивание шейки без введенного металлического или резинового катетера является грубой ошибкой. Нам пришлось повторно оперировать девочку с травматической стриктурой уретры после такого ушивания.
Больная П., 6 лет, была сбита грузовой машиной и в тяжелой состоянии госпитализирована в районную больницу 5/IV 1970 г. Выявлен перелом таза и разрыв мочевого пузыри у шейки. Согласно выписке из истории болезни, уретра была свободно проходима для катетере. После выведения из шокового состоянии девочке была наложена эпицистостома и ушит разрыв мочевого пузыря без введения катетера. Через месяц сформировалась рубцовая стриктура уретры и больная была переведена в урологическое отделение для восстановительной операции. После двух хирургических вмешательств восстановилось мочеиспускание.
Техника операции при внутрибрюшинном разрыве мочевого пузыря
Производят нижнесрединную лапаротомию с последующей ревизией внутрибрюшинных органов и мочевого пузыря. Брюшную полость осушают отсосом, после чего рану мочевого пузыря ушивают двух-трехрядными швами кетгутом. Ушивание производят парамукозно, то есть не захватывая в швы слизистую оболочку. Затем в мочевой пузырь через уретру вводят резиновый катетер и проверяют герметичность швов введением окрашенного раствора. Брюшную полость ушивают наглухо после введения антибиотиков. Постоянный уретральный катетер хорошо фиксируют с помощью липкого пластыря к коже полового члена или промежности.
При наличии мочевого перитонита после осушения брюшной полости отсосом и ушивания разрыва пузыря через отдельный прокол брюшной стенки вводят ниппельный дренаж (для последующего вливания антибиотиков). Затем брюшную полость ушивают и в нижнем углу раны обнажают внебрюшинную часть мочевого пузыря для эпицистостомии. Пузырь вскрывают над лонным сочленением и вводят в него толстый резиновый дренаж. Швы на пузырь и фиксацию его к мышцам, как и укрепление дренажа, производят по указанным выше правилам. Рану брюшной стенки ушивают до дренажа.
Послеоперационное лечение
При внебрюшинных разрывах после наложения эпицистостомы в послеоперационном периоде следует проводить активную аспирацию из мочевого пузыря, присоединив дренаж к водоструйному аппарату с давлением 5—10 см вод. ст. При этом в мочевом пузыре не скапливается моча и рана заживает быстрее. Дренаж в околопузырном пространстве надо держать по прекращении выделений из него. Надлобковый свищ должен функционировать 3—5 недель. При восстановлении свободного оттока мочи через уретру он закрывается самостоятельно вскоре после удаления трубки. Постоянный катетер в уретре стимулирует заживление свища.
При внутрибрюшинном разрыве мочевого пузыря необходимо держать постоянный катетер 5—8 дней при ежедневном промывании антисептическим раствором. Этого срока достаточно для заживления раны пузыря. При поздней диагностике и лечении внутрибрюшинных разрывов, когда у ребенка имеется эпицистостомический дренаж, время его извлечения зависит от течения перитонита. Все дренажные трубки необходимо промывать не реже 1 раза в день и менять по мере необходимости после формирования раневого канала (не ранее недели после операции).
Во всех случаях повреждения мочевого пузыря в послеоперационном периоде необходимо соблюдать постельный режим до 2 недель. Активная антибактериальная терапия и стимулирующее лечение, физиотерапевтические процедуры позволяют избежать расхождения и нагноения ран. При полном заживлении ран и свищей, хорошем общем состоянии и нормальном акте мочеиспускания больного можно выписать под наблюдение детского хирурга или уролога.
Цистит у ребёнка (мальчика): симптомы и лечение
Цистит — заболевание, при котором происходит воспаление в мочевом пузыре и нарушение его функций. Родителям необходимо быть внимательным и вовремя распознать воспаление мочевого пузыря у детей, иначе болезнь может принять форму, в которой ее очень трудно побороть. Детский цистит чаще всего диагностируют у девочек и очень редки случаи, когда возникает цистит у мальчиков.
Родителям не следует заниматься самостоятельным лечением ребенка и затягивать с походом к врачу, так как болезнь может стать хронической. Особенно это касается случаев цистита у мальчиков. У них это заболевание часто проходит в острой форме и с ярко выраженными симптомами.
Циститы разделяются по разным классификациям и характеризуются разными признаками:
- по типу формы (бывают острая и хроническая);
- по природе происхождения (первичный и вторичный);
- по месту, где есть воспаление (шеечный, диффузный или тригонит).
- 1 Симптомы
- 1.1 До 1-го года
- 1.2 От 1-го года до 3-х лет
- 1.3 От 3-х лет до 8-ми лет
- 1.4 От 8-ми лет до 16-ти лет
- 2 Лечение
- 3 Общие рекомендации
- 4 Медикаментозное лечение
- 5 Диетическое питание
- 6 Физиотерапевтические процедуры
- 7 Народные методы
Симптомы
Воспаление мочевого пузыря может возникнуть даже у самых маленьких детей (даже у годовалого ребенка), но признаки разняться в зависимости от пола и возраста ребенка.
Проявления болезни коррелируются в определенных возрастах, и важно вовремя обнаружить ее. Также по мере роста ребенка симптоматика может стать менее явной (ребенок в 5 лет будет переносит патологию несколько легче, чем в 3 года).
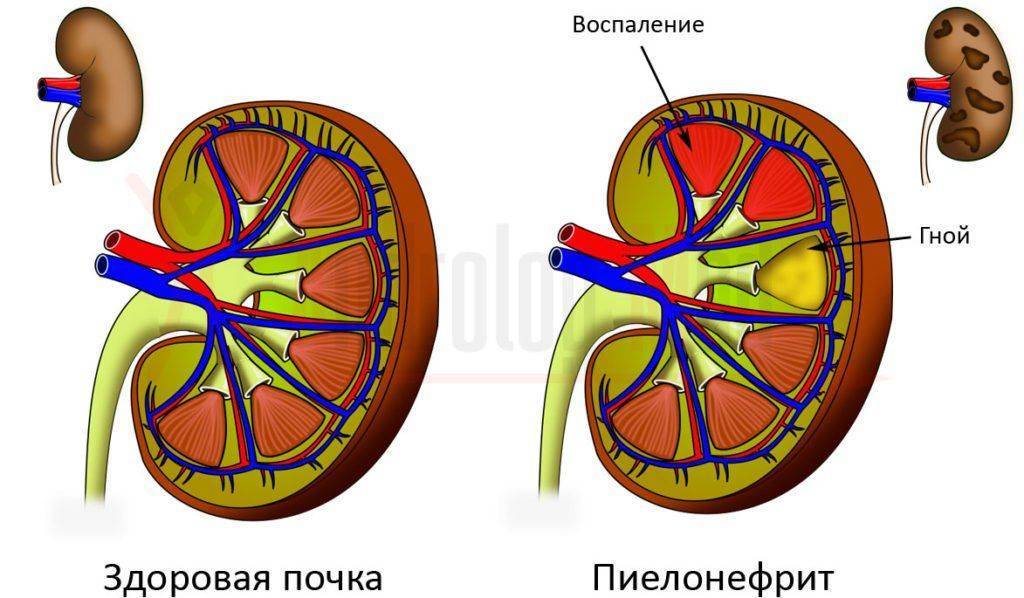
Цистит у детей — это опасное заболевание, так как оно может стать хроническим или повлечь за собой еще более серьезные заболевания, например, пиелонефрит.
Признаки цистита выражаются не сразу и могут выявиться только при анализе мочи. Видео с подробностями об анализах можно посмотреть у доктора Комаровского. В них педиатр разъясняет все нюансы и объясняет, как толковать значения анализов мочи.
Но возникновение цистита у мальчиков выражается сразу острыми симптомами. Игнорирование симптомов заболевания может повлечь развитие хронического заболевания.
Хроническое заболевание не поддается полному излечению, поэтому дети будут вынуждены проходить курсы терапии всю жизнь.
Первым признаком всегда является повышение температуры тела, потому как организм начинает бороться с инородными телами (бактериями) или с инфекцией.
До 1-го года
Помимо общих симптомов в виде повышения температуры и плаксивости ребенка, у него может измениться цвет мочи. Родителям необходимо быть внимательным и не списывать все на детские капризы, так как ребенок еще не может сказать, что с ним что-то не так, или что конкретно у него болит.
При обнаружении этих симптомов стоит сразу обратиться к врачу, потому как цистит может приобрести хроническую форму.
От 1-го года до 3-х лет
Повышается температура, частые позывы к мочеиспусканию, ребенок может плакать во время мочеиспускания. В этом возрасте цистит для детского организма особенно опасен тем, что на его фоне может развиться еще и пиелонефрит.
При появлении крови или кровяных прожилок в моче, необходимо обследовать не только уретру, но еще и почки.
От 3-х лет до 8-ми лет
Боли в нижней части живота, ложные позывы к мочеиспусканию или наоборот недержание, возможны спазмы мочевого пузыря, которые влияют на ухудшение оттока мочи.
Все симптомы ярко выражены, так как детскому иммунитету еще тяжело с ними справляться.
От 8-ми лет до 16-ти лет
У более взрослых детей и подростков иммунная система более крепкая и не позволяет симптомам цистита проявляться так ярко, как у младших возрастов. Отмечается частое мочеиспускание. Существует опасность воспаления уретры и яичек у мальчиков при обострении болезни.
Помимо визуальных симптомов или жалоб ребенка на боль, немаловажным является анализ мочи. Доктор Комаровский подробно разобрал эту тему.
Также Комаровский рассказывает об определении типа возбудителя и о том, что наличие белка и эритроцитов в моче указывает на возникновение цистита. Комаровскому удалось в своих видео легко рассказать обо всех нюансах лечения цистита в зависимости от его локализации, формы и других факторов.
Лечение
Существует комплекс мероприятий для лечения цистита. Эти методы совпадают с лечением цистита у взрослых мужчин. Он состоит из лечения медикаментами, особого диетического питания и гигиенических мер.
Симптомы и лечение тесно взаимосвязаны, так как от симптомов определяется, чем лечить болезнь у мальчика, точный ход лечения, какие будут применяться терапевтические методы.
Родителям необходимо проследить за точным следованиям этим мерам, дабы предотвратить развитие хронической формы заболевания. Хронический цистит лечить гораздо сложнее и требуется несколько курсов лечения при каждом обострении.
Существует перечень общих рекомендаций, которые облегчают симптомы и благотворно влияют на организм, помогая в лечении мальчика. При обнаружении заболевания эти рекомендации необходимо соблюдать всем вне зависимости от пола и возраста.
Общие рекомендации
- соблюдение постельного режима на весь период лечения болезни;
- следить за условиями в помещении, половые органы и область мочевого пузыря должны находиться в тепле;
- необходимо поддерживать гигиену половых органов;
- возможно применение народных средств лечения в виде ванночек из противовоспалительных трав (необходимо проконсультироваться с лечащим врачом, если пациент хочет использовать народные способы).
Эти рекомендации помогают вылечить заболевание и предотвратить его рецидивы. Однако одно исполнение общих рекомендаций не даст полного выздоровления ребенка, необходимо проходить полный курс лечения.
Если игнорировать или не выполнять все правила, то может развиться хроническая форма (особенно при быстром течении болезни у мальчиков), на фоне которой появятся заболевания других органов, связанные с мочевой и половой системами.
Медикаментозное лечение
Главным в лечении выступают медикаменты, так как цистит может носить инфекционный характер. Врач может назначить три вида препаратов:
- антибиотики — нужно принимать для борьбы с воспалением, однако нельзя выбирать первое попавшееся лекарство, консультация со специалистом обязательно. Для разных возрастов подходят разные антибиотические медикаменты. Следует помнить, что многое зависит и от типа возбудителя заболевания;
- спазмолитики — устраняют симптомы заболевания, а именно: облегчают мочеиспускание и болевые ощущения;
- анальгетики — назначаются при острой форме, чтобы купировать болевые ощущения полностью.
Диетическое питание
Во время диеты необходимо составить рацион так, чтобы полностью исключить жирную, соленую, острую и маринованную пищу. Это необходимо потому, что такие продукты раздражают мочевой пузырь или почки.
Рекомендуется также усиленный питьевой режим. Потребление воды в сутки зависит от возраста мальчика. Помимо питьевой негазированной воды, можно пить морсы из кислых ягод.

Физиотерапевтические процедуры
При лечении применяются специальные процедуры для устранения этой болезни:
- магнитотерапия — позволяет купировать симптомы воспалений. При хронической форме заболевания избавляет от обострений, стимулирует иммунитет ребенка и обменные процессы в организме;
- короткоимпульсная электроаналгезия — имеет анальгетическое свойство и уменьшает рост и развитие болезнетворных бактерий. Однако при инфекционной природе заболевания или ее острой форме может быть опасна и не применяется;
- лазерная терапия — помогает при воспалении и обладает анальгетическими свойствами. Улучшает кровообращение, а следовательно влияет на улучшение оттока мочи. Также стимулирует восстановительные процессы, что полезно при поражении тканей.
При хроническом цистите рекомендуется проходить эти процедуры для снижения риска и силы обострений.
Народные методы
При цистите часто рекомендуют использовать помимо общего лечения еще и народные способы. Однако такое лечение не должно мешать основному курсу терапии.
При применении следующих методов необходимо проконсультироваться с Вашим лечащим врачом, так как можно нанести вред ребенку.
При цистите рекомендуется употреблять отвары трав, которые обладают противовоспалительным эффектом. Наиболее эффективными являются:
- липа;
- зверобой;
- подорожник;
- шалфей;
- сельдерей.

Из выше перечисленных трав можно делать специальные ванны, которые облегчат боль и будут обладать дезинфицирующими свойствами.
Нужно помнить, что ребенку может быть опасно давать некоторые травы, потому как они не только лечат, но и обладают токсичными свойствами, что в итоге может обострить болезнь и усилить интоксикационные симптомы, поэтому средства лечения народными методами должен подбирать лечащий врач.
Самостоятельное назначение растительных рецептов может привести к возникновению осложнений, которые приведут к развитию хронических заболеваний.
