
Истмико-цервикальная недостаточность
Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
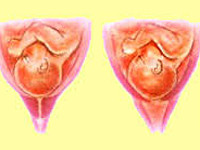
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности. Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Причины истмико-цервикальной недостаточности
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела. Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
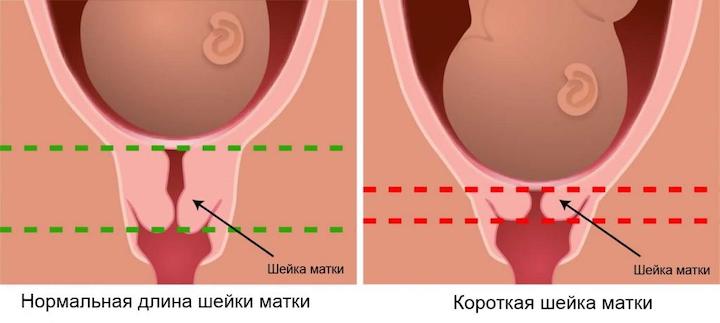
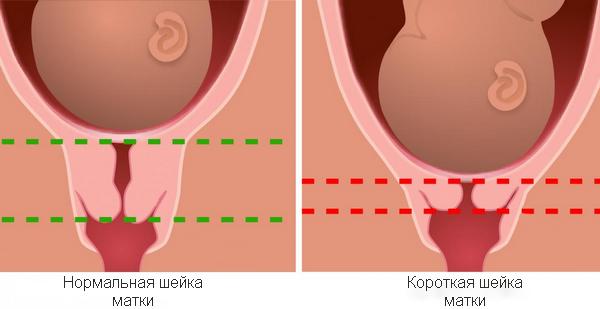
Во время беременности в качестве мониторинга состояния шейки матки используется трансвагинальное ультразвуковое исследование. При этом измеряется длина шейки матки. Длина шейки матки менее 3 см при сроке беременности менее 20 недель требует отнесения женщины в группу высокого риска по ИЦН и тщательного наблюдения за такой пациенткой. У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм. Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее. На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения. При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Способы лечения
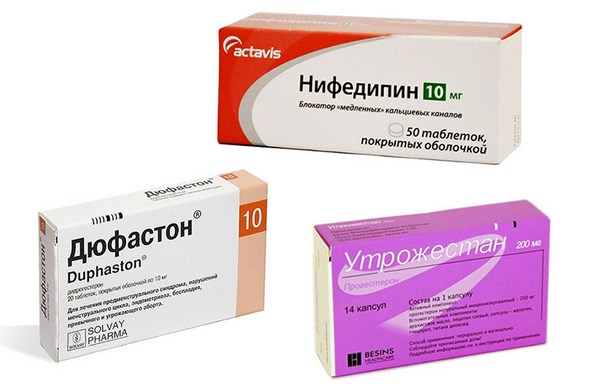
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим. При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки.
В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
- наличие ранее самопроизвольных выкидышей и преждевременных родов во 2-3 триместрах
- прогрессирующая по данным клинического обследования недостаточность шейки матки, длина шейки матки менее 25 мм по данным трансвагинального УЗИ.
Противопоказания к хирургическому лечению:
- повышенная возбудимость матки, тонус
- заболевания, являющиеся противопоказанием для сохранения беременности, например тяжелые заболевания печени, сердечно-сосудистой системы, инфекционные, генетические заболевания,
- кровотечение,
- пороки развития плода,
- наличие патогенной флоры во влагалище, воспаление влагалища.
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
Истмико-цервикальная недостаточность во время беременности

- Истмико-цервикальная недостаточность во время беременности
- Причины ИЦН
- Симптомы недостаточности цервикального канала
- Хирургическое лечение
- Пессарий
- Бандаж
- Клинические рекомендации
Истмико-цервикальная недостаточность во время беременности
Истмико-цервикальной недостаточностью называется патологический процесс, при котором шейка матки не может выдержать массы растущего эмбриона, в результате чего начинает раскрываться раньше положенного срока. Чтобы понять механизм формирования патологии, необходимо иметь представление о строении внутренних половых органов.
Шейка матки здоровой женщины надежно удерживает содержимое детородного органа на протяжении всего гестационного срока. В начале беременности длина цервикального канала составляет около 4 сантиметров. С обеих сторон шейка ограничена зевом – в полости матки внутренним, а во влагалище – наружным. Раскрытие зева происходит в норме только в завершении третьего триместра беременности.
При истмико-цервикальной недостаточности начинается преждевременное расширение шеечного кольца. Плод, увеличиваясь в размере, давит на внутренний зев и провоцирует его раскрытие. Чаще всего ИЦН определяется у женщин на сроке 17–25 недель. От того, насколько выражена недостаточность функции шейки матки и возраста плода, зависит прогноз.
Истмико-цервикальная недостаточность во время беременности может быть двух типов:
- травматическая – развивается в результате полученной травмы от ранее проведенных инструментальных вмешательств, является прогнозируемой;
- функциональная – развивается из-за недостатка андрогенов, прогестерона или других гормонов, чаще всего возникает неожиданно.
Диагностика ИЦН выполняется с помощью осмотра шейки в зеркалах и по результатам УЗИ.
Причины ИЦН
Наиболее распространенной причиной недостаточности шейки матки являются гормональные нарушения. С наступлением беременности в организме женщины активно синтезируется прогестерон. На ранних сроках за выработку отвечает желтое тело, а со второго триместра такую функцию на себя берет плацента.
Гормон обеспечивает расслабление мышечных волокон матки и поддерживает упругость внутреннего зева. При недостатке прогестерона возникает гипертонус, а спазмы приводят к расширению и укорочению цервикального канала. Аналогичный процесс возникает при недостатке других важных гормонов, например, андрогенов и эстрадиола.
Привести к цервикальной недостаточности во время беременности могут травмы шейки, которые были получены ранее. Из-за инструментальных лечебно-диагностических вмешательств на поверхности шейки формируются рубцы, представленные соединительной тканью. Во время беременности происходит растяжение стенок детородного органа и его устья. Соединительная ткань не может растягиваться, что вызывает ИЦН.
Симптомы недостаточности цервикального канала
Определить недостаточность цервикального канала можно во время гинекологического осмотра. Однако без показаний он выполняется не более двух раз за срок беременности. Основанием для внеплановой диагностики становятся жалобы, указывающие на ИЦН:
- болезненные ощущения в животе;
- тянущие боли в области крестца;
- чувство распирания во влагалище;
- кровянистые мажущие выделения;
- контактные кровотечения.
Нередко истмико-цервикальная недостаточность протекает без симптомов. Это затрудняет своевременную диагностику патологии и повышает риск для плода.
Хирургическое лечение
На протяжении последних десятилетий операция по ушиванию шейки матки считалась наиболее эффективным методом коррекции ИЦН. Процедура проводится в стационаре и предполагает предварительное обследование.
Важно, чтобы у женщины не было воспалительных заболеваний во влагалище. Чаще всего хирургическое лечение ИЦН требуется при травматической природе происхождения патологии.
При ушивании шейки важно учитывать, насколько укорочен цервикальный канал. Операция не проводится, если в его полости находится плодный пузырь.
Выполнение коррекции на начальных стадиях ИЦН дает хороший результат. После наложения швов женщине назначается регулярная санация влагалища и еженедельные осмотры шейки матки.
Швы снимаются после 37 недель беременности при условии, что ребенок доношенный. Если запланировано кесарево сечение, то швы снимаются после операции.
Пессарий
Наиболее предпочтительным методом лечения ИЦН в последние годы является использование пессария. Устройство представляет собой поддерживающую систему небольшого размера, изготовленную из гипоаллергенного силикона.
Пессарий выбирается в соответствии с размером половых органов женщины. Устройство вводится во влагалище для поддержания упругости шейки матки. Носить пессарий при ИЦН показано до родов.
Бандаж
Вспомогательным средством считается бандаж. Устройство необходимо носить по рекомендации врача после 20 недель беременности. В отличие от швов и пессария, бандаж снимается на время отдыха и сна. Выбирать поддерживающую систему необходимо индивидуально, учитывая объем живота, массу тела и возраст женщины.
Клинические рекомендации
При истмико-цервикальной недостаточности женщине назначается гормональное лечение. Препараты выбираются после определения гормонального статуса в индивидуальной дозировке. Помимо основных коррекционных мероприятий, гинекологи рекомендуют:
- исключить половую жизнь;
- избегать стрессов и переживаний;
- принимать разрешенные успокаивающие средства;
- исключить физические нагрузки.
Если состояние женщины не позволяет использовать пессарий или выполнить ушивание шейки, ей назначается постельный режим. Главной задачей специалистов становится подготовка плода к преждевременным родам и максимальное продление беременности.
Истмико-цервикальная недостаточность становится причиной преждевременных родов. До 30% самостоятельных абортов на сроке до 20 недель происходит из-за недостаточности шейки матки. Для профилактики патологии необходимо регулярно наблюдаться у гинеколога, а при возникновении симптомов сразу сообщать об имеющихся жалобах.
Также рекомендуем почитать: нефропатия беременных
Что такое истмико-цервикальная недостаточность при беременности

Истмико-цервикальная недостаточность, или ИЦН, — одна из распространенных причин гибели плода при беременности. Ближе к концу срока гестации патология приводит к ранним родам. Во втором триместре она опасна выкидышем. У женщин с доношенной беременностью и таким диагнозом в анамнезе роды имеют стремительный характер, что негативно отражается на здоровье ребенка.
Истмико-цервикальная недостаточность (лат. insufficientia isthmicocervicalis ; анат. isthmus [uteri] «перешеек матки» + cervix [uteri] «шейка матки») — патологическое состояние перешейка и шейки матки во время беременности, при котором они не способны противостоять внутриматочному давлению и удерживать увеличивающийся плод в полости матки до своевременных родов. Цитата с wiki
Определение понятия и факторы риска
Матка женщины во время беременности напоминает воздушный шар, окруженный мышцами. Она продолжается в узкую часть длиной около 4 см. Это и есть шейка матки. Внутри нее расположен цервикальный канал. Сразу после оплодотворения яйцеклетки он заполняется густой слизью, защищающей оболочки плода от внешних инфекций и вирусов.
Шейка удерживает развивающегося ребенка внутри матки. С приближением родов и под воздействием гормона прогестерона она размягчается. Окружающие матку мышцы становятся эластичными и упругими. Благодаря подобным изменениям появление ребенка на свет происходит постепенно.
Иногда процесс размягчения начинается задолго до родов. Данное явление и есть истмико-цервикальная недостаточность. Патология характеризуется преждевременным укорочением шейки матки, расширением ее внутреннего зева и цервикального канала. Опасна она началом родовой деятельности на любом сроке.
К общим факторам риска возникновения нарушения врачи относят следующие:
- пагубные привычки со стороны беременной (курение, злоупотребление спиртными напитками, наркомания);
- крупный вес плода (более 4 кг);
- избыточная масса тела;
- экстракорпоральное оплодотворение;
- синдром СПКЯ;
- избыток околоплодной жидкости;
- тяжелые физические нагрузки в период вынашивания;
- многоплодная беременность.
По статистике, патология встречается в 2-3% всех беременностей.
Причины истмико-цервикальной недостаточности
Патология возникает на фоне снижения тонуса мышечных волокон, формирующих маточный сфинктер. Основная его функция заключается в поддержании шейки матки в закрытом состоянии до момента наступления родов. При истмико-цервикальной недостаточности функционирование механизма дает сбой. Причиной этому могут являться травматические повреждения матки в анамнезе у женщин. Речь идет об абортах, разрывах и проведении эпизиотомии в процессе родоразрешения.
Также патология может развиваться при врожденных аномалиях детородного органа (двурогость, седловидность). Определить ее легко даже при отсутствии зачатия: в момент овуляции наблюдается раскрытие шейки более чем на 0,8 см. Гиперандрогения — это еще одна причина ИЦН. Данное состояние характеризуется повышенным содержанием мужских гормонов в крови женщины. Увеличение вероятности патологии происходит при сочетании гиперандрогении с дефицитом выработки прогестерона.
Классификация болезни
С учетом этиологии врачи выделяют две разновидности заболевания:
- Травматическая. Выявляется у беременных, в анамнезе которых присутствуют оперативные вмешательства на цервикальном канале. В результате манипуляций образуется рубец. Он состоит из соединительнотканных элементов, которые не выдерживают повышения нагрузки при давлении плода на шейку матки. Диагностируется во 2-3 триместре, когда происходит стремительное увеличение веса беременной.
- Функциональная. Развивается на фоне гормонального дисбаланса в организме (повышенное содержание мужских половых гормонов или дефицит прогестерона). Выявляется преимущественно после 11 недели гестации, что обусловлено началом работы желез внутренней секреции у плода.
Определение вида заболевания помогает подобрать тактику лечения.
Внешняя симптоматика ИЦН
Выраженные симптомы патологии часто отсутствуют. Женщина может не догадываться о проблемах со здоровьем и опасности невынашивания.
ИЦН на ранних сроках проявляется кровянистыми влагалищными выделениями, тянущими ощущениями в нижней зоне живота и области поясницы. Такие признаки указывают на угрозу выкидыша. Со второго триместра клиническая картина видоизменяется. Появляется чувство «распирания» в области влагалища, количество выделяемого секрета увеличивается, нарастает тяжесть внизу живота. На поздних сроках перечисленные симптомы дополняются учащенным мочеиспусканием.
Что делать при обнаружении признаков?
При появлении признаков, указывающих на несостоятельность шейки, необходимо обратиться к гинекологу. В диагностике заболевания важная роль принадлежит анамнезу беременной. Врач обращает внимание на следующие факторы:
- наличие в анамнезе выкидышей;
- потеря беременности 2 и более раза;
- зачатие наступило в результате продолжительного лечения бесплодия или ЭКО.
Следующим этапом является осмотр на гинекологическом кресле. С помощью акушерских зеркал и пальпации врач может оценить состояние наружного зева, шейки и цервикального канала. Окончательно прояснить ситуацию позволяет интравагинальная ультразвуковая диагностика. Посредством УЗИ можно измерить длину шейки матки, сравнить результат с нормативными значениями, подтвердить диагноз ИЦН при беременности.
У нас на сайте можно приобрести качественные гинекологические зеркала.
Лечение ИЦН
Терапия подбирается с учетом степени развития заболевания, его причины и сопутствующих проблем со здоровьем. Она всегда индивидуальна. В отдельных случаях удается обойтись консервативным лечением, но нередко приходится прибегать к хирургическому вмешательству.
Всем женщинам без исключения в период терапии и после ее окончания необходимо придерживаться следующих правил:
- минимизировать стрессы;
- уменьшить или вовсе отказаться от физической активности;
- исключить длительную ходьбу, ношение тяжестей;
- придерживаться постельного режима;
- соблюдать половой покой;
- спать только на спине с приподнятыми ногами.
Также с беременными обязательно работает психолог, разъясняя возможности благополучного родоразрешения, значение соблюдения врачебных рекомендаций.
Врачебные методы
Консервативное лечение подразумевает нахождение в стационаре. Для укрепления тканей цервикального канала используются гормональные средства. Наиболее популярным признается Утрожестан. При избытке мужских половых гормонов терапия проводится с препаратами прогестерона. Дополнительно могут быть назначены антибиотики для предупреждения внутриутробного заражения плода. С целью снижения внутриматочного давления рекомендуются спазмолитики (например, Но-Шпа, Папаверин). Все медикаменты, а также их дозировка подбираются врачом индивидуально.
Если применение лекарственных средств не дает положительного результата, гинеколог принимает решение об установке акушерского пессария. Он представляет собой пластиковое или силиконовое кольцо, которое надевают на шейку матки. Это позволяет снизить нагрузку от растущего плода, предотвратить раскрытие зева. Процедура достаточно неприятная, но безболезненная. Применение анестезии не требуется.
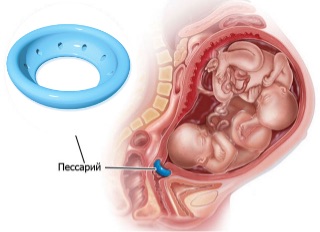
Недостатком пессария является склонность к изменению микрофлоры внутри цервикального канала. На нем скапливается бактерии, в том числе вредоносные. Поэтому конструкцию необходимо регулярно дезинфицировать, посещая гинеколога каждую неделю. Снимают ее примерно на 37 неделе гестации. После этого роды могут случиться в любой момент.
У нас на сайте вы можете купить акушерские пессарии Юнона.
Оперативные способы
Хирургическое лечение предполагает наложение на шейку матки швов. Операция рекомендуется женщинам с несколькими выкидышами в анамнезе. Противопоказаниями являются гинекологические заболевания, кровянистые выделения, гипертонус матки.
Швы накладывают на сроке от 14 до 22 недели. После этого периода операция считается нецелесообразной. Ребенок начинает быстро расти. Поэтому существует риск прорезания швов и разрыва тканей.
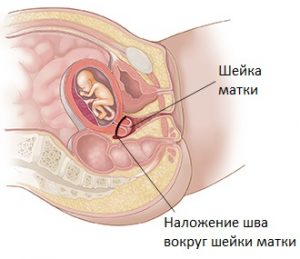
Все манипуляции осуществляются с использованием общего или эпидурального наркоза. Дозировка анестезирующего вещества подбирается индивидуально, чтобы не навредить плоду. Процедура занимает не более 10 минут. Швы накладывают на наружный или внутренний зев. После операции беременной назначают спазмолитики и гормональные средства. При нормальном течении восстановительного периода ее отпускают домой на третьи сутки.
После удаления швов роды могут начаться в любой момент. Если процесс уже запущен, шейка может пострадать. Поэтому беременным рекомендуется заблаговременно лечь в дородовое отделение.
Прогноз родов при диагнозе
Большинство женщин донашивает беременность до 38 недели и более. Однако данная патология требует обязательного обследования и наблюдения со стороны гинеколога, чтобы своевременно принять необходимые меры.
Истмико-цервикальная недостаточность не влияет на способ родоразрешения, но сказывается на их продолжительности. Шейка матки уже готова к процессу появления ребенка на свет, размягчена и расширена. Поэтому часто роды протекают стремительно. Кесарево сечение показано только при наличии иных проблем со здоровьем.
Профилактические меры
В случае посттравматического варианта патологии коррекция ИЦН проводится до зачатия. Женщине назначается пластическая операция на шейке, что позволяет в будущем доносить ребенка до положенного срока. После вмешательства роды естественным путем невозможны. Высокая вероятность разрыва швов является показанием для кесарева сечения.
Снизить риск развития патологии помогают следующие рекомендации:
- планирование беременности с гинекологом, использование надежных средств контрацепции;
- бережное ведение родов;
- предупреждение абортов, выскабливаний;
- своевременное лечение гинекологических болезней.
Во время беременности женщинам, находящимся в группе риска ИЦН, необходимо регулярно посещать гинеколога.
Истмико-цервикальная недостаточность
Истмико-цервикальная недостаточность – нарушение, связанное с открытием шейки матки еще в процессе эмбриогенеза, что приводит к самопроизвольному аборту или преждевременному родоразрешению. Клинически данная патология обычно никак не проявляется, иногда возможно появление незначительной боли и чувства распирания, выделение слизи с кровью. Для определения патологических изменений и подтверждения диагноза используется ультразвуковое сканирование. Медицинская помощь заключается в установке во влагалище кольца Мейера (специального пессария) или хирургическом наложении швов. Также показана медикаментозная терапия.
- Причины истмико-цервикальной недостаточности
- Классификация истмико-цервикальной недостаточности
- Симптомы истмико-цервикальной недостаточности
- Диагностика истмико-цервикальной недостаточности
- Лечение истмико-цервикальной недостаточности
- Прогноз и профилактика истмико-цервикальной недостаточности
- Цены на лечение
Общие сведения
Истмико-цервикальная недостаточность (ИЦН) – патология беременности, развивающаяся вследствие ослабления мышечного кольца, располагающегося в зоне внутреннего зева и неспособного удержать плод и его оболочки. В акушерстве такое состояние встречается у каждой десятой пациентки, обычно возникает во втором триместре, реже диагностируется после 28 недель беременности. Опасность истмико-цервикальной недостаточности заключается в отсутствии ранней симптоматики при том, что данное патологическое состояние может приводить к гибели плода на поздних сроках или наступлению преждевременных родов. Если у женщины наблюдается привычное невынашивание беременности, примерно в четверти клинических случаев причиной такого состояния является ИЦН.
При истмико-цервикальной недостаточности наблюдается снижение мышечного тонуса с области внутреннего зева, что приводит к его постепенному раскрытию. В результате часть плодных оболочек опускается в просвет шейки матки. На данном этапе истмико-цервикальная недостаточность представляет реальную угрозу для ребенка, так как даже незначительная нагрузка или активные движения могут вызвать нарушение целостности плодного пузыря, последующие преждевременные роды или гибель плода. Кроме этого, при ИЦН возможно занесение инфекции к плоду, поскольку в половых путях всегда присутствует определенная микрофлора.

Причины истмико-цервикальной недостаточности
Этиология истмико-цервикальной недостаточности заключается в снижении тонуса мышечных волокон, которые формируют маточный сфинктер. Его основная роль – поддержание шейки матки в закрытом состоянии вплоть до наступления родовой деятельности. При истмико-цервикальной недостаточности данный механизм нарушается, что приводит к преждевременному раскрытию цервикального канала. Зачастую причиной ИЦН становятся травматические повреждения шейки матки в анамнезе. Вероятность развития истмико-цервикальной недостаточности повышается у женщин, которые перенесли поздние аборты, разрывы, оперативные роды (наложение акушерских щипцов).
Истмико-цервикальная недостаточность часто возникает после плодоразрушающих операций, родов в тазовом предлежании и хирургических вмешательств на шейке матки. Все эти факторы обуславливают травматизацию цервикса и возможное нарушение расположения мышечных волокон относительно друг друга, что в итоге способствует их несостоятельности. Также причиной истмико-цервикальной недостаточности могут стать врожденные аномалии, связанные с неправильным строением органов репродуктивной системы беременной женщины. Достаточно редко встречается врожденная ИЦН, определить которую можно даже при отсутствии зачатия – в подобном случае в момент овуляции будет отмечаться раскрытие шеечного канала более чем на 0,8 см.
Истмико-цервикальная недостаточность нередко наблюдается на фоне гиперандрогении – повышенного содержания мужских половых гормонов в крови пациентки. Увеличение вероятности развития патологии отмечается при сочетании этой проблемы с дефицитом продукции прогестерона. Отягощающим фактором при истмико-цервикальной недостаточности является многоплодие. Наряду с повышенным давлением на шейку матки в подобных случаях часто выявляется увеличение продукции гормона релаксина. По этой же причине истмико-цервикальная недостаточность иногда диагностируется у пациенток, которым проводилась индукция овуляции гонадотропинами. Вероятность развития данной патологии повышается при наличии крупного плода, многоводии, присутствии у пациентки вредных привычек, выполнении тяжелой физической работы в период вынашивания.
Классификация истмико-цервикальной недостаточности
С учетом этиологии можно выделить два вида истмико-цервикальной недостаточности:
- Травматическая. Диагностируется у пациенток, в анамнезе которых присутствуют операции и инвазивные манипуляции на цервикальном канале, повлекшие за собой образование рубца. Последний состоит из соединительнотканных элементов, которые не выдерживают повышения нагрузки при давлении плода на шейку матки. По этой же причине возможна травматическая истмико-цервикальная недостаточность у женщин с разрывами в анамнезе. ИЦН данного вида проявляется преимущественно во 2-3 триместре, когда вес беременной матки стремительно повышается.
- Функциональная. Обычно такая истмико-цервикальная недостаточность провоцируется расстройством гормонального фона, вызывается гиперандрогенией или недостаточной продукцией прогестерона. Данная форма нередко возникает после 11 недели эмбриогенеза, что обусловлено началом функционирования желез внутренней секреции у плода. Эндокринные органы ребенка продуцируют андрогены, которые в совокупности с веществами, синтезирующимися в организме женщины, приводят к ослаблению мышечного тонуса и преждевременному открытию шеечного канала.
Симптомы истмико-цервикальной недостаточности
Клинически истмико-цервикальная недостаточность, как правило, никак не проявляется. При наличии симптомов признаки патологии зависят от срока, на котором возникли изменения. В первом триместре об истмико-цервикальной недостаточности может свидетельствовать кровомазание, не сопровождающееся болью, в редких случаях сочетающееся с незначительным дискомфортом. На поздних этапах (после 18-20 недель эмбриогенеза) ИЦН приводит к гибели плода и, соответственно, выкидышу. Возникает кровомазание, возможен дискомфорт в пояснице, животе.
Особенность истмико-цервикальной недостаточности заключается в том, что даже при своевременном посещении акушера-гинеколога из-за отсутствия явной симптоматики выявить патологические изменения непросто. Обусловлено это тем, что рутинно в ходе каждой консультации объективный гинекологический осмотр не осуществляется, чтобы уменьшить вероятность занесения патогенной микрофлоры. Однако даже в ходе гинекологического исследования заподозрить проявления истмико-цервикальной недостаточности удается не всегда. Поводом для проведения инструментальной диагностики может послужить чрезмерное размягчение или уменьшение длины шейки. Именно эти симптомы зачастую указывают на начавшуюся истмико-цервикальную недостаточность.
Диагностика истмико-цервикальной недостаточности
УЗ-сканирование – самый информативный метод в выявлении истмико-цервикальной недостаточности. Признаком патологии является укорочение шейки матки. В норме данный показатель варьирует и зависит от этапа эмбриогенеза: до 6 месяцев беременности он составляет 3,5-4,5 см, на поздних сроках – 3-3,5 см. При истмико-цервикальной недостаточности указанные параметры изменяются в меньшую сторону. Об угрозе прерывания или преждевременного появления младенца на свет свидетельствует укорочение канала до 25 мм.
V-образное открытие шейки – характерный признак истмико-цервикальной недостаточности, который наблюдается как у рожавших, так и у нерожавших пациенток. Обнаружить такой симптом удается при проведении ультразвукового мониторинга. Иногда для подтверждения диагноза во время сканирования выполняется проба с повышением нагрузки – больную просят покашлять или немного давят на дно маточной полости. У рожавших пациенток истмико-цервикальная недостаточность иногда сопровождается увеличением просвета шейки на всем протяжении. Если женщина относится к группе риска или имеет косвенные признаки ИЦН, проводить мониторинг следует дважды в месяц.
Лечение истмико-цервикальной недостаточности
При истмико-цервикальной недостаточности показан полный покой. Важно оградить беременную женщину от негативных факторов: стрессов, вредных условий труда, интенсивных физических нагрузок. Вопрос об условиях последующего ведения беременности решает акушер-гинеколог с учетом состояния пациентки и выраженности патологических изменений. Консервативная помощь при истмико-цервикальной недостаточности предполагает установку во влагалище кольца Мейера, которое уменьшает давление плода на шейку матки. Процедуру рекомендуется проводить в период эмбриогенеза 28 недель и более при незначительном открытии зева.
Хирургическое вмешательство при истмико-цервикальной недостаточности позволяет с большой вероятностью доносить младенца до нужного срока. Манипуляция предполагает наложение на шейку шва, предупреждающего ее преждевременное открытие. Операция осуществляется под наркозом, для ее выполнения необходимы следующие условия: признаки целостности плодных оболочек и жизнедеятельности плода, срок беременности до 28 недель, отсутствие патологических выделений и инфекционных процессов со стороны половых органов. Швы и пессарий при истмико-цервикальной недостаточности удаляют по достижении периода эмбриогенеза 37 недель, а также в случае наступления родов, вскрытия плодного пузыря, формирования свища или возникновения кровомазания.
В ходе консервативной терапии и в послеоперационном периоде пациенткам с истмико-цервикальной недостаточностью назначаются антибактериальные препараты, позволяющие предупредить развитие инфекции. Также показано использование спазмолитиков, при гипертонусе матки – токолитиков. При функциональной форме истмико-цервикальной недостаточности дополнительно могут применяться гормональные средства. Родоразрешение возможно через естественные половые пути.
Прогноз и профилактика истмико-цервикальной недостаточности
При истмико-цервикальной недостаточности женщина может доносить малыша до предполагаемой даты родов. Из-за слабого мышечного сфинктера увеличивается риск стремительных родов, при наличии вероятности развития данного состояния беременных госпитализируют в акушерское отделение. Профилактика истмико-цервикальной недостаточности предполагает своевременное обследование и лечение выявленных заболеваний (особенно гормональных) еще на этапе планирования зачатия. После оплодотворения пациентка должна нормализовать режим труда и отдыха. Важно исключить стрессовые факторы, тяжелую работу. Специалистам следует внимательно следить за состоянием женщины и как можно раньше определить, входит ли она в группу риска по развитию ИЦН.
Истмико-цервикальная недостаточность (ИЦН) – как сохранить беременность?
В числе различных причин невынашивания беременности истмико-цервикальная недостаточность (ИЦН) занимает важное место. При ее наличии риск невынашивания увеличивается почти в 16 раз.
Общая частота ИЦН при беременности составляет от 0,2 до 2%. Эта патология — главная причина невынашивания беременности во втором триместре (около 40%) и преждевременных родов — в каждом третьем случае. Она выявляется у 34% женщин с привычным самопроизвольным абортом. По мнению большинства авторов, почти 50% поздних потерь беременности обусловлены именно истмико-цервикальной несостоятельностью.

У женщин же с доношенной беременностью роды при ИЦН нередко имеют стремительный характер, что негативно влияет на состояние ребенка. Кроме того, стремительные роды очень часто осложняются значительными разрывами родовых путей, сопровождающимися массивными кровотечениями. ИЦН — что это такое?
Определение понятия и факторы риска
Истмико-цервикальная недостаточность представляет собой патологическое преждевременное укорочение шейки матки, а также расширение ее внутреннего зева (мышечное «запирательное» кольцо) и цервикального канала в результате повышения во время беременности внутриматочного давления. Это может стать причиной выпадения во влагалище плодных оболочек, их разрыва и утраты беременности.
Причины развития ИЦН
В соответствии с современными представлениями основными причинами неполноценности шейки матки являются три группы факторов:
- Органическая — формирование рубцовых изменений после травматического повреждения шейки.
- Функциональная.
- Врожденная — генитальный инфантилизм и пороки развития матки.
Наиболее частыми провоцирующими факторами являются органические (анатомо-структурные) изменения. Они могут возникать в результате:
- разрывов шейки матки при родах крупным плодом, многоводии и многоплодии;
- тазового предлежания и извлечения плода за тазовый конец;
- стремительных родов;
- наложения акушерских щипцов и вакуумэкстракции плода;
- ручного отделения и выделения последа;
- преждевременных родов;
- проведения плодоразрушающих операций;
- искусственных инструментальных абортов и диагностических выскабливаниях маточной полости;
- операций на шейке матки;
- различных других манипуляций, сопровождающихся ее инструментальным расширением.
Функциональный фактор представлен:
- диспластическими изменениями в матке;
- яичниковой гипофункцией и повышенным содержанием в организме женщины мужских половых гормонов (гиперандрогения);
- повышенным содержанием в крови релаксина в случаях многоплодия, индуцирования овуляции гонадотропными гормонами;
- длительно текущими хроническими или острыми воспалительными заболевания внутренних половых органов.
Факторами риска являются также возраст более 30 лет, избыточная масса тела и ожирение, синдром поликистозных яичников, экстракорпоральное оплодотворение.
В связи с этим следует отметить, что профилактика ИЦН заключается в коррекции имеющейся патологии и в исключении (по возможности) причин, вызывающих органические изменения шейки матки.
Клинические проявления и возможности диагностики
Поставить диагноз истмико-цервикальной недостаточности достаточно трудно, за исключением случаев грубых посттравматических анатомических изменений и некоторых аномалий развития, поскольку существующие в настоящее время тесты не являются полностью информативными и достоверными.
Основным признаком при диагностике большинство авторов считают уменьшение длины шейки матки. Во время влагалищного исследования в зеркалах этот признак характеризуется вялыми краями наружного зева и зиянием последнего, а внутренний зев свободно пропускает палец гинеколога.
Диагноз до беременности устанавливается в случае возможности введения в цервикальный канал в период секреторной фазы расширителя №6. Определение состояния внутреннего зева желательно осуществлять на 18-й – 20-й день от начала менструации, то есть во второй фазе цикла, с помощью гистеросальпингографии, при которой определяется ширина внутреннего зева. В норме его величина равна 2,6 мм, а прогностически неблагоприятный признак — 6-8 мм.
Во время самой беременности, как правило, каких-либо жалоб женщины не предъявляют, а клинические признаки, позволяющие предположить о возможности угрозы прерывания, обычно отсутствуют.
В редких случаях возможны такие косвенные симптомы ИЦН, как:
- ощущения дискомфорта, «распирания» и давления в нижних отделах живота;
- колющие боли в области влагалища;
- выделения из половых путей слизистого или сукровичного характера.
В период наблюдения в женской консультации немалое значение в отношении диагностики и тактики ведения беременной имеет такой симптом, как пролабирование (выпячивание) плодного пузыря. При этом о степени угрозы прерывания беременности судят по 4 степеням расположения последнего:
- I степень — над внутренним зевом.
- II степень — на уровне внутреннего зева, но визуально не определяется.
- III степень — ниже внутреннего зева, то есть в просвете канала шейки, что свидетельствует уже о позднем выявлении ее патологического состояния.
- IV степень — во влагалище.
Таким образом, критериями предварительной клинической диагностики истмико-цервикальной недостаточности и включения пациенток в группы риска являются:
- Данные анамнеза о наличии в прошлом малоболезненных выкидышей на поздних сроках гестации или быстрых преждевременных родов.
- Привычное невынашивание. При этом принимается во внимание, что каждая последующая беременность завершалась преждевременными родами на все более ранних гестационных сроках.
- Наступление беременности после длительного периода бесплодия и использование ЭКО.
- Наличие пролабирования плодных оболочек в канале шейки матки в конце предыдущей беременности, что устанавливается по данным анамнеза или из карточки диспансерного учета, находящейся в женской консультации.
- Данные вагинального исследования и осмотра в зеркалах, во время которых определяются признаки размягчения влагалищного отдела шейки и его укорочение, а также пролабирование плодного пузыря во влагалище.
Однако в большинстве случаев даже выраженная степень пролабирования плодного пузыря протекает без клинических признаков, особенно у первородящих, в связи с закрытым наружным зевом, а факторы риска не удается выявить вплоть до возникновения родовой деятельности.
В связи с этим УЗИ при истмико-цервикальной недостаточности с определением длины шейки матки и ширины ее внутреннего зева (цервикометрия) приобретает высокое диагностическое значение. Более достоверной является методика эхографического исследования посредством трансвагинального датчика.
Как часто нужно делать цервикометрию при ИЦН?
Она осуществляется в обычные скрининговые сроки беременности, соответствующие 10-14, 20-24 и 32-34 неделям. У женщин с привычным невынашиванием во втором триместре в случаях явного наличия органического фактора или при подозрении на возможность наличия посттравматических изменений с 12 до 22 недели беременности рекомендуется проводить динамическое исследование — каждую неделю или 1 раз в две недели (в зависимости от результатов осмотра шейки в зеркалах). При предположении о наличии функционального фактора цервикометрия осуществляется с 16 недель гестации.
Критериями оценки данных эхографического исследования, преимущественно на основании которых осуществляется окончательная диагностика и избирается лечение ИЦН при беременности, являются:
- У перво- и повторнобеременных на сроках меньше 20-и недель длина шейки, составляющая 3 см, является критической в плане угрожающего самопроизвольного прерывания беременности. Такие женщины нуждаются в интенсивном наблюдении и включении в группу риска.
- До 28 недель при многоплодной беременности нижняя граница нормы длины шейки составляет у первобеременных 3,7 см, у повторнобеременных — 4,5 см.
- Норма длины шейки у многорожавших здоровых беременных и женщин с ИЦН на 13-14 неделях — от 3,6 до 3,7 см, а на 17-20 неделях шейка с недостаточностью укорачивается до 2, 9 см.
- Абсолютный признак невынашивания, при котором уже требуется соответствующая хирургическая коррекция при ИЦН — это длина шейки матки, составляющая 2 см.
- Ширина внутреннего зева в норме, составляющая к 10-й неделе 2,58 см, равномерно увеличивается и к 36-й неделе достигает 4,02 см. Прогностическое значение имеет уменьшение показателя отношения длины шейки к ее диаметру в области внутреннего зева до 1,12-1,2. В норме этот параметр равен 1,53-1,56.
В то же время, на вариабельность всех этих параметров влияют тонус матки и ее сократительная активность, низкое плацентарное прикрепление и степень внутриматочного давления, создающие определенные трудности в интерпретации результатов в плане дифференциальной диагностики причин угрозы прерывания беременности.
Способы сохранения и пролонгирования беременности
При выборе методов и препаратов для коррекции патологии у беременных необходим дифференцированный подход.
Такими методами являются:
- консервативные — клинические рекомендации, лечение препаратами, применение пессария;
- хирургические методы;
- их сочетание.
Клинические рекомендации при ИЦН
Включает психологическое воздействие путем разъяснения возможности благополучного вынашивания и родов, и значения выполнения всех рекомендаций гинеколога. Даются советы в отношении исключения психологических нагрузок, степени физической активности в зависимости от выраженности патологии, возможности проведения декомпрессионной гимнастики. Не разрешаются ношение грузов весом более 1 – 2-х кг, длительная ходьба и т. д.
Можно ли сидеть при ИЦН?
Длительное пребывание в сидячем положении, так же, как и вертикальное положение вообще, способствует повышению внутрибрюшного и внутриматочного давления. В связи с этим в течение дня желательно чаще и дольше находиться в горизонтальном положении.
Как правильно лежать при ИЦН?
Отдыхать необходимо на спине. Ножной конец кровати должен быть приподнят. Во многих случаях рекомендуется строгий постельный режим с соблюдением, преимущественно, указанного выше положения. Все эти меры позволяет снизить степень внутриматочного давления и степень риска пролабирования плодного пузыря.
Медикаментозная терапия
Лечение начинают с проведения курса противовоспалительной и антибактериальной терапии препаратами из фторхинолоновой или цефалоспориновой группы третьего поколения с учетом результатов предварительного бактериологического исследования.
Для снижения тонуса матки и, соответственно, внутриматочного давления, назначаются такие спазмолитические препараты, как Папаверин внутрь или в свечах, Но-шпа внутрь, внутримышечно или внутривенно капельно. При их недостаточной эффективности применяется токолитическая терапия, способствующая значительному снижению маточной сократительной способности. Отимальным токолитиком является Нифедипин, обладающий наименьшими числом побочных эффектов и незначительной их выраженностью.
Кроме того, при ИЦН рекомендуется укрепление шейки матки Утрожестаном органического происхождения до 34 недель беременности, а при функциональной форме посредством — препарата Прогинова до 5-6 недель, после чего назначается Утрожестан до 34 недель. Вместо Утрожестана, действующим компонентом которого является прогестерон, могут быть назначены аналоги последнего (Дюфастон, или дидрогестерон). В случаях наличия гиперандрогении базовыми препаратами в программе лечения являются глюкокортикоиды (Метипред).
Хирургические и консервативные методы коррекции ИЦН
Может ли удлиниться шейка при ИЦН?
С целью увеличения ее длины и уменьшения диаметра внутреннего зева применяются также такие методы, как хирургический (наложение швов) и консервативный в виде установки перфорированных силиконовоых акушерских пессариев различных конструкций, способствующих смещению шейки матки по направлению к крестцу и удержанию ее в этом положении. Однако в большинстве случаев удлинения шейки до необходимой (физиологической для данного срока) величины не происходит. Использование хирургического метода и пессария осуществляют на фоне гормональной и, если необходимо, антибактериальной терапии.
Что лучше — швы или пессарий при ИЦН?
Процедура установки пессария, в отличие от хирургической методики наложения швов, относительно проста в смысле технического выполнения, не требует применения обезболивания, легко переносится женщиной и, главное, не вызывает нарушения кровообращения в тканях. Его функция заключается в снижении давления плодного яйца на несостоятельную шейку, сохранении слизистой пробки и снижении риска инфицирования.
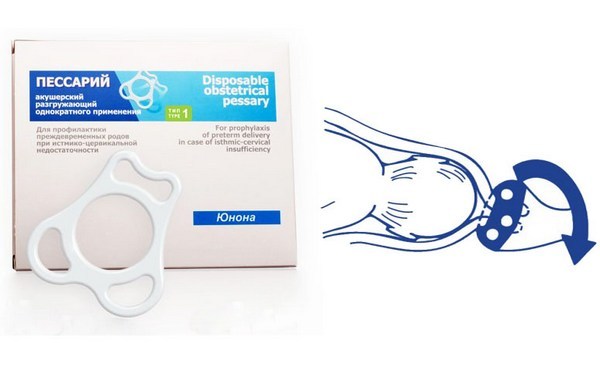
Акушерский разгружающий пессарий
Однако применение любой методики требует дифференцированного подхода. При органической форме ИЦН наложение круговых или П-образных (лучше) швов целесообразно в сроки 14-22 недель беременности. При наличии у женщины функциональной формы патологии акушерский пессарий можно устанавливать в сроки от 14 до 34 недель. В случае прогрессирования укорочения шейки матки до 2,5 см (и меньше) или увеличения диаметра внутреннего зева до 8 мм (и больше) дополнительно к пессарию накладываются хирургические швы. Удаление пессария и снятие швов при ПЦН осуществляется в условиях стационара на 37-й – 38-й неделях беременности.
Таким образом, ИЦН является одной из наиболее частых причин прерывания беременности до 33 недель. Эта проблема изучена в достаточной степени и адекватно корригированная ИЦН в 87% и более позволяет достичь желаемых результатов. В то же время, методы коррекции, способы контроля их эффективности, а также вопрос об оптимальных сроках хирургического лечения по настоящее время остаются дискуссионными.
