Воспаление седалищного нерва (Ишиас)
Общие сведения
Поражение седалищного нерва (n. Ischiadicus) воспалительного генеза — достаточно часто встречаемая мононевропатия нижних конечностей, особенно среди лиц старшей возрастной группы (50-70 лет). Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс. населения), чаще встречается у лиц мужского пола, особенно в группах, чья работа связана со значительными физическими нагрузками. Как правило, невропатия седалищного нерва является односторонней. Зачастую это заболевание обозначают термином ишиалгия, невралгия или нейропатия седалищного нерва, ишиас.
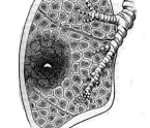
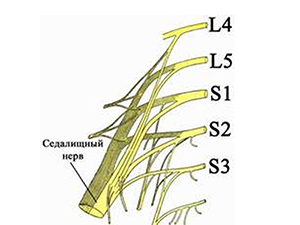
Дадим определение «что такое ишиалгия». Это специфический симптомокомплекс, характеризующийся выраженным стойким болевым синдромом в пояснице на уровне начала седалищного нерва (образован 5 спинномозговыми нервами L4-L5/S1-S3 пояснично-крестцового сплетения — рис. ниже) и по ходу его иннервации (в ягодице, в задне-наружной поверхности бедра) и продолжению — в зоне иннервации большеберцового и малоберцового нервов (голени и стопе), сопровождающийся резким ограничением подвижности. На рисунке ниже.
Чаще всего ишиалгия имеет дискогенное происхождение (вертеброгенная ишиалгия), т.е. образуется в ответ на дистрофически-дегенеративные изменения в пояснично-крестцовом отделе позвоночника, а именно, сдавливание выпячивающимся межпозвонковым диском волокон нерва при выходе их из позвоночного столба в составе спинномозговых корешков (поясничный остеохондроз, спондилез пояснично-крестцового отдела, опухоли и травмы позвоночника). При этом, компрессии может подвергнуться любой из 5 нервных корешков или сдавливаться одномоментно несколько спинномозговых корешков. Однако компрессия и последующее воспаление седалищного нерва могут быть обусловлены и экстравертебральными факторами. По мкб-10 ишиас классифицируется кодом M-54.3.
В целом, воспаление седалищного нерва имеет доброкачественное течение и поддается лечению, однако, у почти 28% пациентов на протяжении двух последующих лет возникает рецидив. В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
Патогенез
Первично боль возникает из-за компрессии нервных волокон при выходе их из позвоночного столба в составе спинномозговых корешков. Компрессия седалищного нерва может происходить и на более низком уровне — между спазмированной грушевидной мышцей и крестцово-остистой связкой. В ответ на боль и раздражение спинномозговых корешков/оболочек седалищного нерва, возникает асептическое воспаление в мягких тканях и защитный мышечный спазм, что и усиливает болевой синдром при ишиалгии.
Классификация
В основу классификации ишиаса положен этиологический фактор, в соответствии с которым выделяют:
- Первичный (симптоматический) ишиас — первично поражается непосредственно седалищный нерв/его производные.
- Вторичный ишиас — первично возникают заболевания/механическое раздражение тканей, прилегающих к нерву с последующим переходом патологического процесса с них непосредственно на седалищный нерв.
По топической классификации выделяют верхний, средний и нижний ишиас.
Причины
Причины воспаления седалищного нерва можно разделить на две группы:
- Вертеброгенная патология (остеохондроз, травмы/опухоли, деформация/дегенерация межпозвоночных дисков, спондилез, искривления позвоночника и возрастные изменения в нем, межпозвоночные грыжи и стеноз пояснично-крестцового отдела позвоночника).
- Вневертебральные факторы (синдром грушевидной мышцы, переохлаждения организма, инфекционно-воспалительные заболевания урогенитальной зоны, статическая/динамическая перегрузка мышц поясницы и таза, избыточная масса тела, беременность, сидячий образ жизни). Воспаление n. ischiadicus может также развиваться на фоне различных инфекционных заболеваниях (ВИЧ-инфекции, туберкулезе, герпетической инфекции, кори, скарлатине). Возможно токсическое поражение нерва как при экзогенных интоксикациях (наркомании, отравлении мышьяком, хроническом алкоголизме) и при нарушении метаболических процессов в организме (при подагре, сахарном диабете, диспротеинемии и др.).
Симптомы воспаления седалищного нерва
Наиболее патогномоничным симптомом неврита седалищного нерва является боль в области поясницы/крестца и ниже по ходу пораженного нервного ствола. Чаще локализуется в области ягодицы, распространяясь по задней поверхности бедра сверху вниз с выраженной иррадиацией по наружно-задней поверхности голени и стопы (до кончиков пальцев). Как правило, пациенты характеризуют ишиалгию как чрезвычайно интенсивный простреливающий/пронизывающий болевой синдром, в ряде случаев не дающий возможности самостоятельно передвигаться. Также, пациенты жалуются на парестезии/онемение на заднелатеральной поверхности голени и участках стопы.
Объективно симптомы ишиалгии дополняются снижение мышечной силы (парез) двуглавой, полусухожильной/полуперепончатой мышцы, что затрудняет сгибание ноги в коленном суставе. При этом характерным является преобладание тонуса мышцы-антагониста (четырехглавой мышцы бедра), что приводит к положению нижней конечности в состояние разогнутого коленного сустава. Поэтому, для таких больных является типичной ходьба в положении с выпрямленной ногой, то есть, нога для следующего шага при ее переносе вперед не сгибается в колене. Характерен также парез стопы и пальцев ног, отсутствие/снижение ахиллова и подошвенного сухожильных рефлексов. При длительном течении заболевания симптомы ишиаса дополняются атрофией паретичных мышц.
Признаки невралгии седалищного нерва часто дополняются расстройствами болевой чувствительности, особенно в области заднелатеральной поверхность голени и стопы. Характерно ослабление мышечно-суставного чувства в суставах голеностопа и межфаланговых суставах. Типичной является боль при надавливании на точку места выхода n. ischiadicus на бедро (крестцово-ягодичную точку) и триггерные точки Гара и Валле. К характерным симптомам седалищной невропатии относятся положительные симптомы натяжения:
- Лассега (выраженная боль из положения лежа на спине при поднятии прямой ноги).
- Бонне (сильная простреливающая боль у лежащего на спине больного при пассивном отведении согнутой в тазобедренном и колене суставе ноги).
Реже невропатия n. ischiadicus сопровождается вазомоторными и трофическими изменениями (гиперкератоз, гипотрихоз, ангидроз, гипергидроз) на латеральной поверхности стопы, пятке и тыльной стороне пальцев, изменение роста ногтей. Вазомоторные нарушения проявляются цианозом и похолоданием стопы. Такие характерные симптомы позволяют определить и провести дифференциальную диагностику седалищной мононевропатии с пояснично-крестцовой радикулопатией уровня L5-S2 и плексопатией.
Анализы и диагностика
Диагноз устанавливается на основании характерной клинической картины и данных инструментального обследования (рентгенография, магнитно-резонансная и компьютерная томография позвоночника; электронейромиография).
Лечение воспаления седалищного нерва
Как лечить воспаление седалищного нерва и можно ли проводить лечение ишиалгии седалищного нерва дома? Прежде всего, ишиалгия, сопровождающаяся болью требует:
- полного покоя на протяжении нескольких дней при интенсивной боли;
- частичного ограничения двигательной активности при умеренно выраженной боли.
Медикаментозное лечение ишиаса седалищного нерва
 Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
При недостаточной эффективности препаратов этой группы и сильных болях может возникать необходимость в 1-2 разовом назначении наркотических анальгетиков (Трамал, Трамадол). Если невралгия седалищного нерва сопровождается стойким напряжением мышц и наличием миофасциальных болей облигатным компонентом терапии должен быть 2 недельный курс миорелаксантов (Баклофен, Толперизон, Тизанидин) или их назначение в комбинации с анальгетиками.
Предпочтительным является их парентеральное введение (уколы), однако, в качестве вспомогательного средства могут использоваться и мази/гели, содержащие противовоспалительный компонент — кетопрофен/диклофенак (мазь Индометацин, Кетопрофен гель, Фастум гель, Диклоран гель, Диклак гель, Кетопром гель, Вольтарен, крем Ибупрофен и др.). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
При проявившихся острых корешковых болей показана блокада триггерных точек для чего в паравертебральные точки на уровне пораженного ПДС вводится раствор лидокаина/новокаина с возможным добавлением раствора гидрокортизона и витамина В12 (цианокобаламина). В тяжелых случаях растворы вводятся в эпидуральное пространство.
Как лечить ишиас седалищного нерва при отсутствии/слабой эффективности НПВС? При недостаточной эффективности препаратов для купирования болевого синдрома могут назначаться коротким курсом (3-5 дней) кортикостероиды в инъекциях (Преднизолон, Дексаметазон, Депос). Повышения эффективности консервативного лечения можно добиться путем назначения терапевтически высоких доз витаминов группы В (Мильгамма, витамин В1, В6 и В12, Нейробион) и ускорять процессы регенерации нервных волокон.
Лечение неврита седалищного нерва при необходимости может включать назначение антигистаминных и десенсибилизирующих средств.
Какие уколы назначают для снижения сроков лечения? Медикаментозное лечение может быть расширено за счет назначения антиоксидантов (Альфа-липоевая кислота), репарантов, улучшающих трофику (Актовегин, Солкосерил), ингибиторов холинестеразы (Ипидакрин, Прозерин) и группы вазоактивных препаратов (Пентоксифиллин).
Как правило, длительный сильный болевой синдром является стрессором и способствует развитию невротических реакций, а иногда приводит и к депрессивным состояниям. Поэтому в комплексное лечение рекомендуется включать седативные препараты или транквилизаторы (Диазепам, Алпразолам), а в тяжелых случаях — антидепрессанты (Имипрамин, Амитриптилин, Мапротилин, Доксепин, Тразодон, Пароксетин и др.).
Немедикаментозное лечение
В период ремиссии для восстановления физиологически нормальной биомеханики движений используются классический, сегментарный и соединительнотканный миофасциальной массаж и специальные упражнения на растяжение/расслабление и укрепление мышц поясницы, таза, бедра и нижних конечностей. Показана гимнастика по Уильямсу, видео упражнений которой можно найти в интернете. Хорошие отзывы и высокую эффективность восстановления биомеханики движений обеспечивают йоговские упражнения, лечебное плавание, плавание брассом, тренинг на специальных тренажерах.
Лечение воспаление седалищного нерва в домашних условиях
Лечение ишиаса в домашних условиях проводить безусловно можно согласно назначенному лечению врачом. Что касается лечения воспаление седалищного нерва народными средствами, то необходимо отметить, что народные средства (компрессы из натертого корня хрена, черной редьки, конского каштана, фитотерапевтические средства на основе скипидара, камфоры, горького перца и др.) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
Поэтому самостоятельное лечение ишиаса народными средствами в домашних условиях использовать в качестве основной терапии не рекомендуется, поскольку это может способствовать хронизации патологического процесса и стойкому нарушению двигательной активности.
Причины воспаления седалищного нерва. Анализ симптомов и выбор лечения
Седалищный нерв один из самых длинных и крупных в человеческом организме. Образуясь из корешков поясничного и крестцового отдела спинного мозга, он проходит через таз, по задней поверхности ноги и заканчивается мелкими ветвями на стопе. Воспаление седалищного нерва частое неврологическое заболевание, приводящее при несвоевременном лечении к инвалидности.
Анатомия

На всём своём седалищный нерв проходит через ряд узких туннелей:
Такое расположение защищает нерв от различных травм, но, в тоже время, создаёт предпосылки для его ущемления.
Эти анатомические особенности создают предпосылки, при воспалении седалищного нерва и его сдавлении, к развитию компресионно-ишемического синдрома.
Причины
Причины воспаления седалищного нерва. — Ущемление может происходить на разных уровнях:

Все эти причины приводят к сдавлению корешков, образующих седалищный нерв, вызывая его повреждение и воспаление.
- Нога:
- Избегать резких осевых нагрузок на позвоночник. Так как это может спровоцировать образование грыжи межпозвоночного диска или смещение поясничного позвонка, что приведёт к ущемлению корешков, образующих седалищный нерв.
- Тренировка мышц спины и брюшного пресса. Мышечный каркас препятствует смещению и излишней подвижности позвонков.
- Избегать переохлаждения спины, ягодиц и бёдер.
- Отказаться от алкоголя и курения. Так как оба этих фактора повреждают волокна седалищного нерва.
- Что такое ишиас?
- Почему возникает болезнь?
- Как проявляется ишиас?
- Диагностика
- Лечение
- Как профилактировать недуг?
- нарушении целостности костей таза или бедра (падение с высоты или автомобильная авария);
- вывихе бедренного сустава (резкие взмахи ногой, особенно в старческом возрасте);
- огнестрельных и резанных ранах задней поверхности бедра.
- грыже межпозвонкового диска, которая сдавливает нервные корешки, дающие начало седалищному тяжу;
- ущемлении гематомой (ограниченным скоплением крови);
- аневризме подвздошной артерии, когда расслоившаяся стенка сосуда выпячивается в виде пульсирующего мешка, сдавливающего нерв;
- доброкачественных (остеомы) и злокачественных (хондросаркомы, остеосаркомы) опухолевых процессах в позвоночнике или спинном мозге (астроцитомы);
- метастазах (дочерних опухолях) от рака легких, предстательной и молочной желез;
- синдроме грушевидной мышцы, провоцируемом сверхмерными физическими нагрузками, искривлениями позвоночника (гиперлордоз, сколиоз), поясничным радикулитом или спондилоартрозом. В некоторых случаях синдром появляется при неправильно проведенной внутримышечной инъекции в ягодицу.
- инфекционные заболевания (герпес, туберкулез, сифилис, тиф и ВИЧ);
- токсическое воздействие ядов (при отравлениях мышьяком, наркотическими веществами или алкоголем);
- накопление в организме вредных продуктов обмена веществ – метаболитов (при диабете, подагре, диспротеинемии).
- Исчезновение или ослабление ахиллового рефлекса. В норме при нанесении удара по сухожильным тяжам пятки икроножные мышцы сокращаются, а стопа сгибается. Однако при невропатии седалищного нерва подобный рефлекторный ответ отсутствует, что связано с нарушением иннервации указанных структур.
- Снижение или исчезновение коленного рефлекса. Физиологически при постукивании по сухожилию надколенника (сразу под коленной чашечкой) происходит разгибание ноги в колене. Однако при неврогенной патологии этого не наблюдается.
- Исчезновение или ослабление подошвенного рефлекса из-за ишиаса. Обычно при проведении спицей по подошве стопы от пятки к пальцам происходит сгибание фаланг (сходно с реакцией на щекотку). Подобный рефлекторный ответ при ущемления седалищного нерва снижен или вовсе отсутствует.
- Симптом Ласега – появление болей из-за ишиаса на задней поверхности ноги при ее подъеме в положении лежа. Стоит отметить, что боль исчезает, если приподнятую вверх ногу согнуть в колене.
- Симптом Бонне является копией Ласега, однако все манипуляции с ногой выполняет врач, т.е. движения пациента в этом случае пассивные.
- Перекрестный синдром нередко появляется при проверке Ласега или Бонне. Связан симптомокомплекс с возникновением болей в здоровой ноге при подъеме пораженной конечности.
- Болевые точки Валле – являются участками поверхностного расположения седалищного нерва: под ягодицей, на середине бедра и голени, под коленом и позади наружного надмыщелка. При ишиасе ощупывание указанных областей вызывает усиление болей.
- неврологический осмотр с определением характерной болезненности, зон сниженной чувствительности, ослабления мышечной силы и исчезновения рефлексов;
- данные рентгенограммы для подтверждения вовлеченности в процесс позвоночного столба или межпозвонковых дисков;
- ультразвуковую диагностику, компьютерную или магнитно-резонансную томографии, предназначенные для определения точной топики (месторасположения) повреждения или ущемления нерва.
- избегать переломов костей таза или бедра, вывихов, а также всевозможных ранений в области нижних конечностей;
- предупреждать или вовремя лечить остеохондроз, а также его осложнения – межпозвонковую грыжу;
- после 40-ка лет женщинам проходить скрининг-тесты для обнаружения раннего рака молочной железы (маммографию), а мужчинам – опухолей простаты (пальцевое ректальное исследование);
- проводить полное лечение инфекционных заболеваний (герпеса, кори, скарлатины, туберкулеза, сифилиса, тифа, малярии и пр.);
- предупреждать бытовые и промышленные отравления мышьяком, наркотическими веществами или алкоголем;
- контролировать и лечить системные, обменные и гормональные болезни (диабет, подагру, диспротеинемию).
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз);
- межпозвоночная грыжа, протрузия и экструзия фиброзного кольца;
- нестабильность положения позвонков на фоне снижения высоты межпозвоночных дисков, сопровождается антелистезом или ретролистезом;
- сужение спинномозгового канала, в результате чего воспаляются дуральные оболочки спинного мозга и отходящие от него корешковые нервы;
- опухолевые патологии, оказывающие давление на корешковые нервы и окружающие позвоночный столб мягкие ткани;
- туберкулёз спинного мозга;
- травма позвоночного столба (компрессионный перелом, трещина остистого отростка, растяжение и разрывы связочной и сухожильной ткани);
- воспаление мышц в местах прохождения седалищного нерва (миозит и фибромиалгия);
- синдром или воспаление грушевидной мышцы;
- деформирующий остеоартроз тазобедренного сустава;
- туннельный синдром в точке бифуркации в подколенной ямке;
- развитие рубцовой ткани в местах прохождения нерва;
- поражение пояснично-крестцового нервного сплетения (травма, воспаление, дегенерация, атрофия и т.д.).
- избыточная масса тела (чем она больше, тем выше риск разрушения позвоночного столба и крупных суставов нижних конечностей);
- ведение сидячего малоподвижного образа жизни с минимальными физическими нагрузками (нарушается диффузное питание хрящевой ткани межпозвоночных дисков и повышается риск развития остеохондроза и его осложнений);
- неправильная организация спального и рабочего места (при неправильном положении тела в течение длительного периода времени происходит нарушение микроциркуляции крови и лимфатической жидкости);
- синдром короткой ноги (в том числе развивающийся по причине дегенерации хрящевого синовиального слоя в крупных суставах нижней конечности);
- неправильная постановка стопы (косолапость, плоскостопие, полая (конская) стопа);
- искривление позвоночника и нарушение осанки (круглая спина, сутулость, отклонение туловища вбок);
- недостаточное употребление чистой питьевой воды в течение дня;
- неправильный выбор обуви для повседневной носки и занятий спортом;
- курение и употребление алкогольных напитков.
- парестезии (различные нетипичные ощущения, которые могут проявляться на разных участках кожных покровов по ходу нерва);
- снижение болевой кожной чувствительности (если на первый план выходит поражение сенсорных ветвей);
- мышечная слабость и нарушение двигательной активности (если на первый план выходит поражение моторных ветвей);
- угасание сухожильных рефлексов;
- быстрая утомляемость нижних конечностей при стандартных физических нагрузках.
- снижение местной температуры;
- бледность кожных покровов на том участке, где нарушено кровоснабжение;
- отечный синдром (происходит выпот жидкости через сосудистую стенку в случае, если наблюдается её длительный застой);
- наблюдается нарушение трофики тканей (при повреждении кожных покровов процесс заживления протекает длительно и с осложнениями);
- возникают трофические язвы голени;
- часто случаются тромбофлебиты и развивается варикозное расширение вен нижних конечностей.
- мануальная терапия – позволяет восстановить структуру поврежденных тканей и запустить процесс регенерации нервного волокна;
- массаж – усиливает эластичность тканей, улучшает процесс проникновения в них питательных веществ и кислорода;
- остеопатия – ускоряет микроциркуляцию крови и лимфатической жидкости, улучшает газообмен в тканях;
- лечебная гимнастика и кинезиотерапия – повышают тонус мышц, снимают спазм, ускоряют процесс восстановления;
- физиотерапия – позволяет убирать рубцовые деформации, активирует все процессы в организме;
- лазерное воздействие, электромиостимуляция и многое другое.
- нарушением чувствительности ;
- «беганием мурашек» и покалыванием;
- жжением и онемением;
- мышечной слабостью;
- болевыми проявлениями даже при незначительных движениях
- иглотерапию;
- мануальную терапию;
- электрическое стимулирование мышц;
- фиксацию позвонков специальными поясами.
- этиотропной терапии — для устранения источника болезни;
- антибактериальной и противовирусной терапии – при инфекционной причине воспалений.
- Упражнение №1 – направлено на растяжение крестцово-поясничных мышц. Необходимо лечь на жесткую поверхность. Вытянутые ноги, медленными движениями подтягивать к груди согнув в коленях. Выждать минутку и вернуть в исходное положение.
- Упражнение №2 – лежа на животе и согнув руки в локтях, медленно их выпрямляем, приподнимаемся, максимально прогибаясь, вытягиваем спину. Задерживаемся в таком положении на 10 секунд и медленно возвращаемся на исходную позицию.
- Упражнение №3 — лежа на спине, максимально напрячь мышцы и, как можно плотней прижаться к поверхности пола.
Воспаление седалищного нерва – это не отдельное заболевание, а лишь патологический синдром, являющийся следствием одного из вышеперечисленных заболеваний.
Симптомы
Болевой синдром при ишиасе вариабелен и зависит от степени сдавления и уровня на котором это сдавление произошло. Нюансами, связанными с уровнем компрессии, должен разбираться лечащий невролог .

Общей особенностью болевого синдрома является:
Боль может быть локальной, только в одной части тела, но, чаще всего, она распространяется по всей ноге.
Нарушение движения и чувствительности
Чувствительные нарушения проявляются онемением в ноге, чувством покалывания, жжения.
Двигательные и чувствительные нарушения при воспалении седалищного нерва свидетельствуют о серьезном его повреждении, а порой и необратимом. Именно эти симптомы становятся причиной развития инвалидности.
Нарушение функции тазовых органов
Связаны с нарушением нервной регуляции сфинктеров мочевого пузыря, уретры и прямой кишки. Проявляются:
Появление этих симптомов свидетельствует о крайне неблагоприятном и необратимом повреждении седалищного нерва.
Трофические нарушения
Нарушение нервной регуляции в мышцах и сосудах ноги при ишиасе приводят к развитию:
Трофические язвы плохо поддаются лечению и, зачастую, требуют хирургической обработки и кожной пластики язвенного дефекта. Перемежающая хромота проявляется в виде резкой боли в ногах при хождении, заставляющей периодически останавливаться и отдыхать.
Причиной атрофии мышц является нарушение их нервной регуляции и выключение из ходьбы. Мышца, не испытывающая нагрузку, всегда атрофируется.
Диагностика
Диагностика воспаления седалищного нерва складывается из характерных симптомов и результатов неврологического осмотра.
Для уточнения локализации процесса используются:
Все эти методы позволяют уточнить уровень и степень сдавления нервных волокон.
Также применяются для диагностики лабораторные исследования: общий анализ крови, биохимический анализ крови, уровень глюкозы в крови, исследование на ВИЧ, герпес. Они позволяют выявить признаки воспаления и возможные причины заболевания.
Лечение
Ключевым моментом в лечении ишиаса является определение и целенаправленная терапия заболевания его вызвавшего.
Далее будут рассмотрены общие принципы лечения воспаления седалищного нерва, которые подходят для всех уровней его повреждения.Но (читай выше) не являются ключевыми!
Режим
При воспалении седалищного нерва показан строгий постельный режим на жёстком матрасе.
Физиотерапевтическое лечение
Для лечения ишиаса применяются электрофорез и фонофорез с местными анестетиками и гормонами.
Массаж и мануальная терапия
Применяются на стадии улучшения, как дополнительные методы лечения.
Мануальная терапия эффективна кода причиной ишиаса является остеохондроз, спондилоартроз и спондилолистез.
Лечебная гимнастика
Также в комплексном лечении даёт свои положительные результаты.

Применять можно только на этапе выздоровления.
Лекарства
Препаратами выбора для купирования боли в неврологии являются нестероидные противовоспалительные средства (парацетамол, ибупрофен, диклофенак, нимессулид, целекоксиб, мелоксикам , кеторолак). Эти препараты применяются как для приёма внутрь, так и для местного лечения, в виде мазей.
В случае недостаточного эффекта от их приёма, возможно однократное либо коротким курсом назначение наркотических аналгетиков (трамадол, промедол).  Для снятия рефлекторного спазма с поясничных мышц и запирательной мышцы применяются миорелаксанты центрального действия (баклофен, мидокалм, сирдалуд).
Для снятия рефлекторного спазма с поясничных мышц и запирательной мышцы применяются миорелаксанты центрального действия (баклофен, мидокалм, сирдалуд).
Витамины группы В (В1,В6,В12) улучшают нервную проводимость по повреждённым волокнам.
Для улучшения кровоснабжения нерва используются сосудистые препараты и спазмолитики (пентоксифиллин, галидор).
Нейротрофические препараты (актовегин, церебролизин) способствуют восстановлению нервных волокон в зоне повреждения.
Применение препаратов с антигипоксантным действием (эмоксипин) также даёт свои положительные результаты.
При диабетических поражениях седалищного нерва эффективно применение препаратов тиоктовой кислоты (тиогамма, тиоктацид).
Глюкокортикостероиды применяются для снижения отёка седалищного нерва. Возможно их введение прямо к зоне повреждения с помощью инъекций или электрофореза.
Хирургическое лечение
Применяется как крайняя мера при возникновении двигательных нарушений в ноге и нарушениях функции тазовых органов.

Опухоли малого таза, сдавливающие седалищный нерв, также подлежат хирургическому удалению.
Народные методы
Из народных методов хотелось бы отметить только один, достаточно безопасный и эффективный, – баня.
А вот при радикулите и синдроме грушевидной мышцы, горячая вода, пар и веник прекрасно расслабляют спазмированные мышцы. Жаль, только ненадолго.
Профилактика
Ишиас: как распознать? Причины, симптомы и лечение

Ишиас является серьезной патологией седалищного нерва. Недуг сопровождается резкой болью, а также яркой картиной неврологических нарушений. К последним относят потерю чувствительности, парестезии, а также двигательные расстройства. Без должного лечения пациенты склонны к временной утрате трудоспособности, а в некоторых случаях – к инвалидизации.
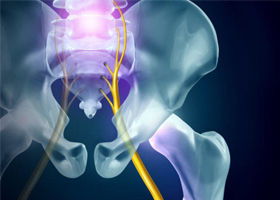
Седалищный нерв самый массивный в теле человека. Он начинается у крестцового сплетения и продвигается на всю нижнюю конечность, обеспечивая ее чувствительностью и возможностью движения. Диаметр седалищного нерва составляет 1 сантиметр, что в 3 раза больше локтевого или лучевого нервов.

Что такое ишиас?
Ишиас является одной из самых распространенных невропатий. По данным ВОЗ встречаемость ущемлений седалищного нерва составляет 30 случаев на 100 тысяч населения. При этом среди пациентов зрелого и старческого возрастов данные значения неуклонно растут.
Подобные анатомические особенности при ишиасе приводят к яркой клинической картине поражения седалищного нерва: так, многие пациенты сравнивают боль при ишиасе с ударом ножом или огнестрельным ранением. Также нередки случаи временной утраты трудоспособности и инвалидизации больных, что делает данную патологию социально важной.
К ишиасу относят ущемление или травматизацию седалищного нерва с последующим воспалением окружающих тканей. Недуг сопровождается жгучей болью, которая распространяется по всей нижней конечности (вплоть до пальцев стоп).
Ишиас является второй по встречаемости мононейропатией после поражения малоберцового нерва. Патология зачастую наблюдается у старших групп населения и практически не диагностируется у детей.
Ущемление седалищного нерва является, как правило, односторонним процессом, что связано с анатомическими особенностями нервного тяжа. Так, свое начало нерв берет у крестцового сплетения, после чего направляется вглубь малого таза. На уровне ягодичной складки нерв пролегает максимально близко к коже, спускаясь по заднебоковой поверхности бедра на нижнюю конечность. В подколенной ямке нервный тяж разделяется, отдавая ветви малой и большой берцовым костям, после чего оканчивается на тыле стопы.
Исходя из указанного выше можно заключить: седалищный нерв – это парный симметричный ствол, который распространяется на каждую из нижних, конечностей обеспечивая им чувствительность и возможность движения. Многочисленные ветви нерва отходят к кожным покровам, мышечным тканям и всем суставам нижней конечности. Нервный тяж также сопровождают вегетативные волокна, ответственные за кровообращение и локальный обмен веществ.
Почему возникает болезнь?
Выделяют три основные причины поражения седалищного нерва при ишиасе: травматизация, ущемление и воспаление.
Так, непосредственная травматизация седалищного нерва происходит при:
К воспалению ствола седалищного нерва (невриту) могут приводить:
Как отмечалось выше, ишиас у детей является редкостью, однако провоцировать недуг может ревматоидный артрит. У беременных патология, напротив, встречается довольно часто, что связано с передавливанием седалищного нерва беременной маткой, значительным увеличением веса или патологическими процессами в позвоночнике.

Как проявляется ишиас?
Клинической триадой при ишиасе являются болевые, чувствительные и двигательные расстройства. Данный комплекс нередко сопровождается вегетативными нарушениями и появлением неврологической симптоматики.
Боль
Главным симптомом при мононевропатии седалищного нерва является выраженная боль, называемая ишиалгией. Обычно болевой синдром появляется в области ягодицы со стороны защемления, распространяясь по задней поверхности бедра и голени. При этом болезненность при ишиасе нередко доходит до стопы и кончиков пальцев.
Как правило, боль жгущая и возникает по типу прострела. И это неудивительно, ведь боль при ишиасе бывает настолько выраженной, что люди не могут передвигаться без сторонней помощи.
Двигательные нарушения
Обычно наблюдается парез (неполное обездвиживание и уменьшение мышечного тонуса) задней группы бедренных мышц. Последние ответственны за сгибание ноги в коленном суставе. А т.к. при ишиасе их сила утрачивается, то конечность принимает вынужденную позицию в состоянии разогнутого колена. Это связано с тем, что передняя группа мышц-разгибателей колена при поражении седалищного тяжа не страдает, в виду чего активно выполняет свою функцию.
Описанные изменения приводят к развитию так называемой циркумдуцирующей походки. Последняя связана с «несгибаемостью» ноги в суставах, из-за чего создается ощущение, что пораженная конечность при ишиасе длиннее здоровой. Так, во время ходьбы пациент излишне отводит больную ногу в сторону, описывая ишиас ею при каждом шаге полукруг.
Подобное состояние при ишиасе нередко дополняется снижение тонуса, силы мышц стопы и пальцев ног. При этом в запущенных случаях отмечается атрофия (истощение) указанных мышечных групп. Визуально определить гипотрофию можно по уменьшению объемов ноги и исчезновению (сглаживанию) ягодичной складки.
Нарушения чувствительности
На начальных этапах нередко возникают так называемые парестезии – расстройства ощущений из-за ишиаса, проявляющиеся внезапным возникновением онемения, покалывания или «мурашек» на коже заднебоковой поверхности голени и стопы.
Первым исчезает болевое ощущение на задней поверхности бедра и голени с охватом подошвы стопы. На уровне наружной лодыжки выпадает восприятие вибрации, а голеностоп и стопа теряют мышечно-суставное чувство. Последнее ответственно за контроль позы и нахождения конечности в пространстве.
Вегетативные расстройства
Ущемление или инфекционное поражение вегетативных ветвей седалищного нерва при ишиасе приводит к появлению трофических нарушений, связанных с расстройствами кровообращения. Так, на наружной поверхности стопы, пятке или пальцах появляются очаги чрезмерного утолщения и огрубения кожи (гиперкератоз). Нередко возникают явления избыточной потливости или ее полное отсутствие (гипергидроз и ангидроз соответственно).
К частым проявлениям крайних степеней ишиаса можно отнести беспричинное выпадение волос на голени – гипотрихоз, а также ломкость ногтей. Обычно подобные изменения сопровождаются побледнением, посинением и похолоданием стопы, что связано с недостаточным кровотоком в ней. В некоторых случаях наблюдается «мраморность» кожи с чередованием красных и белых ее участков.
Неврологические симптомы
Под неврологической симптоматикой ишиаса понимают расстройства проведения нервных импульсов и рефлекторного ответа в пораженной области.
Так, ишиасу свойственно:
О поражении седалищного нерва также может свидетельствовать возникновение резкой болезненности в ягодице при попытке запрокинуть пораженную ногу на здоровую.
Диагностика
Диагностика ишиаса должна иметь комплексный подход с целью обнаружения истинной первопричины недуга.
Однако классический «набор» исследований ишиаса включает:
К вспомогательным методам при ишиасе относят лабораторную диагностику (клинический и биохимический анализы крови, исследования на наличие инфекционных маркеров и пр.), а также электромиографию. Последняя не способна указать причину ишиаса, однако определяет степень нарушения нервно-мышечной проводимости, т.е. тяжесть недуга.

Лечение
Основным направлением в лечении ишиаса является устранение истинной причины невропатии седалищного нерва. Так, при травматических повреждениях необходима пластика нервного ствола (шов нерва), сопоставление костных отломков (при переломах) и обездвиживание на период лечения. Также немаловажным является удаление гематом (ограниченного скопления крови), которые могут оказывать давление на нервный тяж.
Онкологические процессы требуют химиотерапии и решения вопроса об оперативном иссечении новообразований. В случаях межпозвонковой грыжи рекомендуется хирургическое вмешательство по удалению грыжевого мешка – дискэктомия с последующей установкой искусственного имплантата.
Медикаментозная терапия
В качестве обезболивающих при ишиасе могут назначаться нестероидные противовоспалительные средства (Анальгин, Мелоксикам, Кеторолак, Пенталгин). Выписывать препараты может только врач. Нередко прибегают к местному купированию боли с помощью блокад (Новокаином, Ультракаином). При нестерпимом болевом синдроме возможно назначение наркотических препаратов (Трамадол).
При ущемлениях седалищного нерва для снятия воспаления, отечности и защитного напряжения мышц назначают кортикостероиды (Метипред) и препараты для изолированного купирования мышечного спазма (Мидокалм).
Для улучшения трофики тканей возможно применение корректоров кровообращения (Трентал) и обменных препаратов (Мельдоний, Корилип).
Стоит отметить, что наружные средства (гели, мази, примочки) малоэффективны и могут использоваться лишь в качестве отвлекающей терапии.
Физиопроцедуры
Физиотерапевтические процедуры показаны после купирования острого периода ишиаса. В клинической практике хороший эффект наблюдается при дарсонвализации, УВЧ, лазеро и магнитотерапии. В восстановительном периоде применимы массаж, лечебная гимнастика, а также мануальная терапия в виде постизометрической релаксации мышц. Последняя основана на мягком растяжении мышечных волокон и тканей для избавления от гипертонуса.
Как профилактировать недуг?
В целях профилактики ишиаса людям старшей возрастной группы необходимо:
При этом особое внимание нужно уделять врожденным и приобретенным патологиям позвоночного столба (спондилез, спондилолистез, сколиоз, гиперлордоз), а также свода стопы (косолапие, плоскостопие, вальгусные и варусные деформации).
Ишиас является довольно распространенной патологией среди возрастной группы населения старше 45-ти лет. Ишиас нередко связывают с временной и стойкой потерей трудоспособности, в связи с чем любые проявления невропатии седалищного нерва требуют срочного и правильного лечения!
Как лечить воспаление седалищного нерва в домашних условиях

Воспаление седалищного нерва – это неврологическая патология, которая может быть тесным образом связана с дегенерацией и дистрофией хрящевых тканей межпозвоночных дисков. Существуют различные причины развития данной патология. Она вызывает сильнейший болевой синдром, который быстро распространяется по всей нижней конечности на стороне поражения.
Седалищный нерв является самым длинным в организме человека. Он формируется из боковых ветвей корешков L4-L5 и S1-S3. Проходит вдоль копчика и спускается между мышцами ягодичной области. Внутри грушевидной мышцы проходит к тазобедренному суставу, от которого по задней поверхности бедра направляется к подколенной ямке. В ней происходит бифуркация на две ветви: большеберцовую и малоберцовую. От седалищного нерва также отходят мышечные и суставные ответвления. Они отвечают за иннервацию крупных мышц и суставов нижней конечности.
Больше информации про симптомы и лечение воспаления седалищного нерва можно узнать из предлагаемого материала. В статье описаны основные причины его поражения, клинические проявления патологии и возможности проведения эффективного и безопасного лечения.
Перед тем, как лечить воспаление седалищного нерва, нужно устранить по возможности ту причину, которая спровоцировала появление патологических изменений. Если этого не сделать, то никакое, даже самое эффективное лечение не позволит добиться стойкой ремиссии и вернуть все утраченные функции. Между тем, важно понимать, что седалищный нерв отвечает за работу многих мышц, он обеспечивает нормальный тонус кровеносных сосудов. Поэтому любое его повреждение приводит к негативным последствиям.
Не стоит искать в интернете информацию о том, как лечить дома воспаление седалищного нерва, гораздо продуктивнее и безопаснее при появлении клинических признаков данной патологии обратиться на прием к неврологу. Это доктор сможет провести полноценное дифференциальное обследование, поставит точный диагноз и назначит эффективное лечение. Только врач может с точностью сказать о том, как лечить дома ишиас (воспаление седалищного нерва) и какая причина спровоцировало появление этого заболевания.
Не существует универсальных рецептов того, как снять воспаление седалищного нерва, поскольку это заболевание может быть связано с большим количеством других патологических изменений в организме человека. Кому-то не хватает в рационе питания витаминов группы B и магния, другим необходимо развиваться окружающие седалищный нерв мышцы, третьим требуется помощь по устранению рубцовых деформацией мягких тканей на пути прохождения этого нерва.
В связи с этим, первое, что делать при воспалении седалищного нерва – обращаться за медицинской помощью. Причина данной патологии может быть слишком серьезной и требовать немедленного вмешательства врача. Напрмиер, при развитии синдрома «конского хвоста» или стеноза спинномозгового канала воспаление данной структуры может быть сигналом о том, что происходит тотальная дегенерация нервного волокна. Если не провести экстренное медицинское вмешательство, то человек может оказаться парализованным или лишиться естественных функций опорожнения кишечника и мочевого пузыря.
Причины воспаления седалищного нерва
Ишиас – это воспаление седалищного нерва, которые формируется веточками корешковых нервов, отходящих от поясничных и крестцовых позвонков. Воспаление – это процесс, призванный восстановить повреждённую структуру ткани за счет привлечения большого количества свежей капиллярной крови. Для улучшения процесса кровоснабжения в тканях расширяются капилляры и усиливается кровоток. Повышается местная температура. Скапливается лимфатическая жидкость, за счет чего начинается легкий инфильтративный отек. Именно поэтому при воспалении, расположенном близко к кожным покровам, видно покраснение эпидермиса и на ощупь кожа становится более сухой и горячей.
Воспаление седалищного нерва проходит глубоко в толще мышечных тканей. Поэтому наружных проявлений данного процесса увидеть невозможно. Но в толще мышц происходит все тоже самое. Запускается процесс воспаления с помощью тучных клеток и специальных факторов. Они выбрасываются в кровь иммунной системой и доставляются в очаг поражения.
Основные причины воспаления седалищного нерва – это следующие заболевания и состояния:
Помимо этих потенциальных причин существуют факторы риска – чем их больше у человека, тем выше вероятность того, что рано или поздно случится защемление и воспаление седалищного нерва. Основные факторы риска, которые нужно немедленно исключить из своей жизни в качестве профилактики данного недуга:
Очень часто воспаление седалищного нерва случается у женщин на поздних сроках беременности. У них организм начинает подготовку к родовой деятельности. Плод влиянием изменившегося гормонального фона происходит размягчение хрящевой ткани. Растущий плод провоцирует уплощение естественного поясничного изгиба позвоночника и нарушение осанки. Происходит трансформация костей тазового кольца. Все это может привести к тому, что произойдет сдавливание тканей седалищного нерва. В такой ситуации следует обращаться за помощью к мануальному терапевту. Он сможет без фармакологических препаратов, большинство из которых категорически противопоказаны для применения во время беременности, снять болевой синдром и запустить процесс восстановления воспаленного седалищного нерва.
Признаки и симптомы воспаления седалищного нерва
Боли при воспалении седалищного нерва являются самым первым клиническим признаком. Они характерные: имеют пульсирующий острый характер и быстро распространяются по ходу нерва от крестца до пятки.
Другие признаки воспаления седалищного нерва включают в себя неврологические и сосудистых проявления. Это связано с тем, что нерв отвечает за обеспечение работоспособности мышечной стенки кровеносных сосудов нижних конечностей. Он также имеет мышечные и суставные ветви. Поэтому при высокой точке поражения могут развиваться серьезные осложнения, такие как разрушение суставов, тромбофлебит, атрофия мышц, парез и паралич.
Неврологические симптомы воспаления седалищного нерва включают в себя:
Клинические симптомы воспаления седалищного нерва, указывающие на сосудистую недостаточность, появляются гораздо позже, в тех случаях, когда не проводится своевременное адекватное лечение. Они включают в себя следующие признаки:
Эти симптомы могут привести к тому, что начнется тотальная парализация мышц, также миоциты на фоне дефицита кровоснабжения могут подвергаться ишемии и некрозу. В ряде случаев при длительном воспалении седалищного нерва человек утрачивает способность к самостоятельному передвижения. У него сначала появляется выраженная хромота, а затем нижняя конечность перестает слушаться, возникает парез или паралич.
Необходимо обращение к неврологу. Этот доктор проведет полноценное обследование. Необходимо сделать рентгенографический снимок пояснично-крестцового отдела позвоночника, чтобы исключить вероятность разрушения костной и хрящевой ткани. Затем назначается рентгенографический снимок тазобедренного сустава, чтобы исключить вероятность развития деформирующего остеоартроза. Пациенту назначается МРТ обследование, УЗИ и ряд других исследований.
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва можно начинать только после того, как проведен комплекс диагностического обследования и поставлен точный диагноз. Затем врач должен дать пациенту рекомендации, при выполнении которых будут устранены все факторы риска, которые присутствуют в его жизни. При разработке индивидуального плана лечения воспаления седалищного нерва в домашних условиях врач учитывает то заболевание, которое спровоцировало данную патологии. В первую очередь проводится терапия основного заболевания.
Для эффективного и безопасного лечения воспаления седалищного нерва в домашних условиях можно использовать следующие методы:
Не рекомендуется лечить воспаление седалищного нерва с помощью фармакологических препаратов. Они дают массу негативных побочных эффектов. А лечебного воздействия от их применения практически не наблюдается. Нет в настоящее время лекарств, которые были бы способны восстановить поврежденные ткани позвоночника или крупных суставов.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Ишиас — симптомы, причины, лечение
 Что это такое — одно из самых распространенных заболеваний среди патологий спинальных и вегетативных нервных сплетений, является исхиас, или заболевание с привычным названием – ишиас.
Что это такое — одно из самых распространенных заболеваний среди патологий спинальных и вегетативных нервных сплетений, является исхиас, или заболевание с привычным названием – ишиас.
Характеризуется болезненным проявлением симптомокомплекса в районе седалищных нервов.
В результате полной идентичности по значению ишиас, в медицинской практике классифицируют, как невралгию седалищного нерва или пояснично-крестцовым радикулитом.
Что же такое ишиас?
В человеческом теле седалищные нервы самые протяженные, происходят в результате соединения нервных спинномозговых корешков с нервными волокнами последних – четвертого и пятого, поясничных, и первого, второго и третьего, начальных крестцовых спинномозговых корешков.
Беря свое начало на пятиуровневом отрезке пояснично-крестцового отдела, каждый из них, спускаясь вниз по ногам, разветвляясь по пути, снабжают мелкими нервными отростками — бедра, голени и колена, стопы и пальцы.
А так как, на крестцовый отдел позвоночника приходится основная нагрузка, то при различных поражениях, вызывающих ущемления, сдавливание или раздражение основного ствола седалищных нервов или их корешков, иррадиация боли может распространяться на любые участки по ходу его «следования».
Причины ишиаса

Классификация болезни
Симптомы ишиаса
 Боли локализующиеся в поясничном отделе и иррадиирущие в нижнюю часть тела – основные симптомы ишиаса. Боли выражены различной интенсивностью. Спускаясь по ходу седалищного нерва, сопровождаются различными проявлениями:
Боли локализующиеся в поясничном отделе и иррадиирущие в нижнюю часть тела – основные симптомы ишиаса. Боли выражены различной интенсивностью. Спускаясь по ходу седалищного нерва, сопровождаются различными проявлениями:
Возможно развитие ишиаса и его симптомов по иному сценарию – без боли в пояснице, но с присутствием перечисленных симптомов. Или боль и проявление данной симптоматики могут проявляться, лишь достигнув уровня колен.
Стреляющая боль в стопе и пальцах ноги, выпадение ахиллова и подошвенных рефлексов, онемение поверхности голени и бедер указывает на нарушение кровообращения в корешковых артериях первого крестцового сегмента, и проявление паралитического ишиаса.
Присоединение к такому нарушению корешковое воспаление в пятом поясничном сегменте провоцируют патологии двигательных функций конечности и функций в тазовом аппарате, что может привести к параличу.
Диагностика
Лечение ишиаса
Важным условием в лечении ишиаса является ранняя диагностика и грамотно составленный план лечения, с учетом применения комплексных методов – медикаментозной и физиотерапии, направленных на устранение основной, провоцирующей заболевание причины, и избавление пациента от клинической симптоматики.
Первый этап лечения ишиаса – направлено на купирование болезненных проявлений и уменьшения воспалительных процессов при помощи противовоспалительных и обезболивающих препаратов.Физиотерапевтических процедур – электрофореза и магнитотерапии, сеансов УВЧ
В качестве дополнительных назначений, по показаниям, применяют:
Параллельно должны применяться методы:
Ко второму этапу лечения ишиаса переходят при несостоятельности консервативного лечения. Если проявления ишиаса вызвано механическим поражением нервных корешков, межпозвонковой грыжей или опухолью – хирургическое вмешательство неизбежно.
Это могут быть методы – поясничной дизектомии, ламинектомии или микродискэктомии. Цель операции – устранение причины сдавливания на корешок, методом извлечения части диска оказывающего давление или раздражение нервных окончаний.

Профилактика ишиаса и ЛФК
Основа профилактики воспаления седалищного нерва – активный, без вредных привычек, образ жизни. Если работа связана с долгим пребыванием в сидячем положении, необходимо делать небольшие перерывы для разминки и растяжки мышц. Избегать тяжелых нагрузок на позвонок. При возможности записаться на курсы йоги. Избегать переохлаждений. Женщинам необходимо отказаться от обуви на высоких каблуках.
Большую роль в восстановлении утраченных функций играют занятия гимнастикой. Определенные упражнения улучшают кровообращение, способствующее насыщению мышц кровью снабжающей их кислородом и питательными веществами, что активизирует и нормализирует обменные процессы. В результате происходит распад и вывод из организма продуктов воспаления. Даже выполнение нескольких упражнений в день, со временем принесет существенное облегчение.
Упражнения каждого вида выполняется в течение десяти раз. Для предупреждения приступов, делайте упор на упражнения для растяжки мышц.
К какому врачу обратиться для лечения?
Если после прочтения статьи вы предполагаете, что у вас характерные для этого заболевания симптомы, то вам стоит обратиться за консультацией к ортопеду.