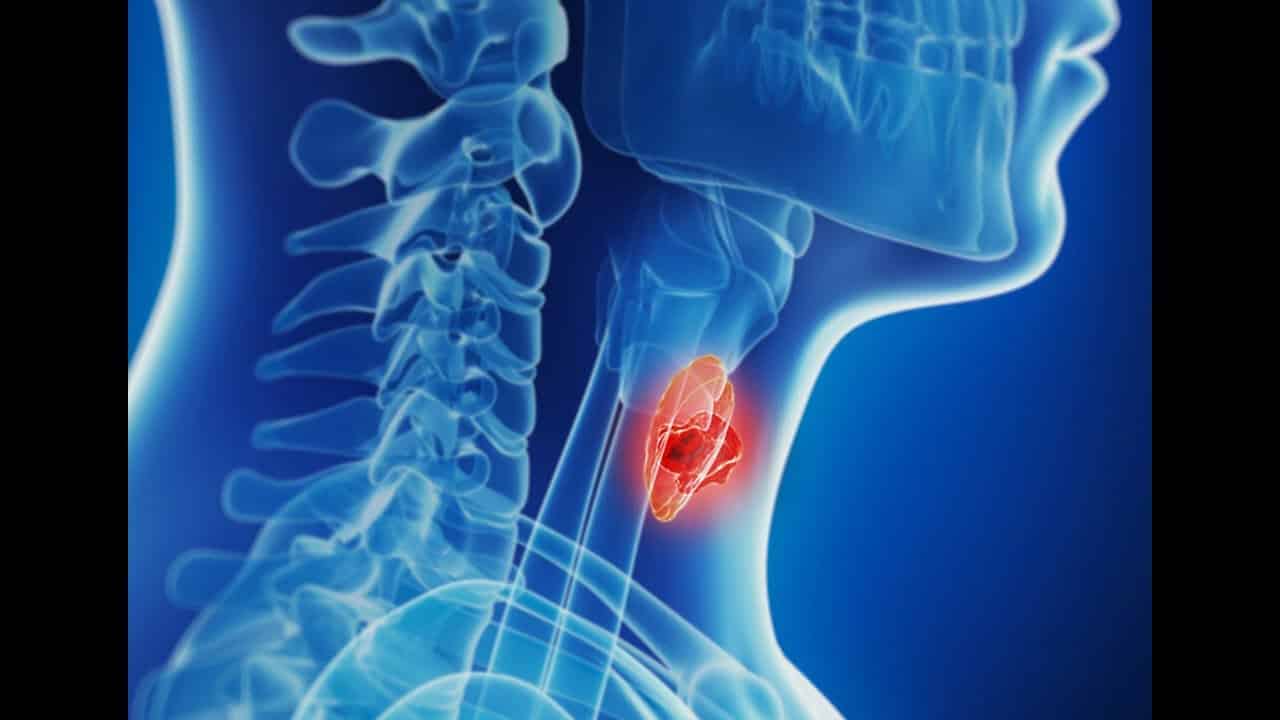
Ишемическая болезнь сердца
 Ишемическая болезнь сердца (ИБС) – поражение сердечной мышцы, развивающееся вследствие острого или хронического снижения кровоснабжения миокарда из-за атеросклероза коронарных артерий и других этиологических факторов. При этом потребность сердечной мышцы в кислороде и питательных веществах не удовлетворяется за счет фактически имеющегося коронарного кровотока.
Ишемическая болезнь сердца (ИБС) – поражение сердечной мышцы, развивающееся вследствие острого или хронического снижения кровоснабжения миокарда из-за атеросклероза коронарных артерий и других этиологических факторов. При этом потребность сердечной мышцы в кислороде и питательных веществах не удовлетворяется за счет фактически имеющегося коронарного кровотока.
ИБС – ведущая причина смертности населения независимо от региона проживания. По данным статистики около 50% мужчин и женщин умирают от осложнений, обусловленных атеросклеротическим поражением сосудов и коронарной недостаточностью (внезапная коронарная смерть, инфаркт миокарда, ишемический и геморрагический инсульт).
Основные причины (факторы риска) развития ишемической болезни сердца
- Гиперлипидемия – нарушения обмена жиров (липидов) и липопротеидов (комплекс, состоящий из жирового и белкового компонента) в организме со значительным увеличением их уровня в крови человека. В результате происходит отложение холестерина на стенках кровеносных сосудов и развитие атеросклеротического процесса (атеросклероза). Как следствие – сужение коронарных сосудов и снижение объема поступающей к мышце сердца крови.
- Гипертоническая болезнь (артериальная гипертензия) – стойкое повышение артериального давления выше 140/90 мм рт. ст.
- Ожирение и избыточный вес.
- Малоподвижный образ жизни (гиподинамия). При этом основные проблемы с сердцем возникают при попытке выполнить чрезмерную для данного человека физическую нагрузку (быстро пробежать утром к остановке общественного транспорта, интенсивно поработать на даче и т.д.).
- Курение табака (возникает хронический спазм кровеносных сосудов, в том числе коронарных) и употребление спиртных напитков (двухфазное действие алкоголя – сначала кратковременное расширение сосудов, а через несколько часов – их стойкий спазм).
- Повторяющиеся стрессовые ситуации, невротические состояния приводят к появлению вегетососудистой дистонии, а затем и к вазоспастической стенокардии.
- Сахарный диабет (диабетическая ангиопатия)
- Пожилой возраст, мужской пол также относятся к факторам риска развития ишемической болезни сердца.
- ИБС может развиться и вследствие различных врожденных аномалий коронарных артерий, а также воспалительных процессов, поражающих стенки кровеносных сосудов, питающих сердечную мышцу.
Классификация ИБС
Наиболее известны такие клинические формы ИБС как стенокардия и инфаркт миокарда. Реже встречаются такие термины, как внезапная коронарная смерть (как правило, вследствие аритмии), безболевая форма ишемии миокарда, постинфарктный кардиосклероз, сердечная недостаточность. А теперь о каждой форме ишемической болезни сердца поподробнее.
- Внезапная коронарная смерть. Это первичная остановка сердечной деятельности, которую связывают с внезапным (пароксизмальным) нарушением ритма сердца. При этом смерть наступает от остановки сердца в присутствии свидетелей через несколько минут (до шести часов) с момента появления боли за грудиной. Возможен и благоприятный исход при проведении своевременных реанимационных мероприятий.
- Безболевая ишемия миокарда. При этой форме ИБС болей и неприятных ощущений в области грудной клетки, в том числе за грудиной, не ощущается. Единственным проявлением неблагополучия со стороны сердечно-сосудистой системы может быть сниженная переносимость обычных для данного человека физических нагрузок, появление одышки. Диагноз безболевой ишемии миокарда устанавливается при проведении электрокардиографии с нагрузочными пробами (тредмил, ВЭМ), холтеровском мониторировании (типичная депрессия сегмента ST) .
- Стенокардия (грудная жаба).
- Стабильная стенокардия напряжения. Хроническое состояние, характеризующееся появлением при физической нагрузке периодических болей за грудиной и в области сердца, которые могут распространяться в область лопаток (чаще слева) и левую руку. Боль продолжается в течение 2-15 минут и проходит при прекращении двигательной активности или после приема нитроглицерина. Такой вариант болезни получил название стенокардии напряжения и в зависимости от степени переносимости физической нагрузки он подразделяется на четыре функциональных класса (ФК). При ФК I приступ загрудинных болей появляется при значительном физическом напряжении, при ФК II – после быстрой ходьбы на расстояние 500 метров и более (или подъеме на 2-3 этаж). При ФК III боль в сердце может возникать после прохождения пешком по ровной поверхности 200-400 метров или после подъема на 2-й этаж. При ФК IV приступ стенокардии развивается при самой незначительной физической нагрузке (ходьба по комнате, умывание, прием пищи) и даже в покое.
- Нестабильная, прогрессирующая стенокардия. Отмечается быстрое нарастание частоты и продолжительности эпизодов загрудинных болей и их эквивалентов при обычной для данного пациента нагрузке. При этом снижается эффективность нитроглицерина, требуется увеличение дозировок и даже применение в части случаев наркотических препаратов для гарантированного снятия болевого синдрома.
- Спонтанная стенокардия (в том числе вариантная стенокардия Принцметала). Сильные и продолжительные боли за грудиной возникают из-за спазма коронарных артерий и не связаны с физическими нагрузками. При вариантной форме на электрокардиограмме фиксируются характерные изменения в виде подъема интервала ST.
- Инфаркт миокарда. Это острое нарушение коронарного кровообращения, при котором развивается ограниченный или обширный участок некроза в сердечной мышце. Как правило, эта форма ИБС проявляется появлением сильных болей за грудиной (продолжительностью 15-30 минут и более), которая может распространяться на эпигастральную область (в проекции желудка), ощущаться в районе лопаток, левой или правой руке. Иногда болевой синдром может отсутствовать (у больных сахарным диабетом, в пожилом и старческом возрасте), а заподозрить развивающийся инфаркт миокарда можно по появлению общей слабости, головокружения, чувства тяжести в грудной клетке, выраженной одышки, сердцебиения.
Диагноз устанавливается на основании характерных данных на ЭКГ (повышение сегмента ST в виде купола, появление отрицательного зубца Q и T, а также других изменениях электрокардиограммы), а также данных лабораторных исследований (повышение концентрации специфических белков-ферментов – креатинфосфокиназы (КФК), лактатдегидрогеназы, аминотрансфераз (АСТ)).
При подозрении на инфаркт миокарда требуется неотложная госпитализация больного в кардиологическое отделение (отделение интенсивной терапии и реанимации).
- Постинфарктный кардиосклероз. Поражение сердечной мышцы с частичным замещением соединительной тканью миокардиальных волокон вследствие перенесенного инфаркта миокарда. Это так называемые рубцовые изменения в тканях сердца. При этом нарушается нормальная работа сердечно-сосудистой системы по обеспечению организма кислородом и питательными веществами из-за снижения перекачивающей способности миокарда. Обычно постинфарктный кардиосклероз проявляется такими симптомами, как одышка, быстрая утомляемость и снижение толерантности к физическим нагрузкам, аритмия. Диагноз и выраженность нарушений уточняется при проведении клинического осмотра врачом-кардиологом, анализа данных ЭКГ, УЗИ сердца, сцинтиграфии, коронарографии, МРТ, КТ и ПЭТ-КТ.
- Сердечная недостаточность, аритмическая форма ИБС. При этих формах ишемической болезни сердца болей может не быть, а симптоматика обычно включает появление приступов одышки, сердцебиения и перебоев в работе сердца при незначительной физической нагрузке, остром и хроническом стрессе.
Диагностика ишемической болезни сердца
- Клинический осмотр пациента врачом-терапевтом (кардиологом), во время которого изучается анамнез, жалобы и объективные данные (ритмичность и частота пульса, артериальное давление, аускультативные данные и т.д.)
- Изучение электрокардиограммы (изменения зубца T и интервала ST, появление патологического зубца Q…)
- При отсутствии противопоказаний – функциональные нагрузочные пробы (ЭКГ под нагрузкой): тредмил, велоэргометрия (ВЭМ), позволяющие выявить горизонтальное снижение сегмента ST на 1мм и более при стенокардии напряжения.
- Холтеровское мониторирование. Позволяет выявить преходящие признаки ишемии миокарда в течение суток, а также сопутствующие нарушения сердечного ритма.
- УЗИ сердца (эхокардиография). Позволяет определить функциональное состояние левого желудочка, выявить очаги поражения сердечной мышцы, наличие тромбов в полостях сердца, аневризму, патологические изменения сердечных клапанов и аорты. Нагрузочная эхокардиография (ЭхоКГ) помогает определить начальные признаки ИБС (локальное нарушение сократимости стенки миокарда) при отсутствии ишемии на ЭКГ.
- При противопоказаниях к пробам с физической нагрузкой можно использовать чреспищеводную стимуляцию сердца, в том числе сочетая ее с эхокардиографией.
- Перфузионная сцинтиграфия миокарда. Радиоизотопное исследование, определяющее участки ишемии («холодные очаги»), в которых слабо накапливаются радиоактивные изотопы.
- Коронарная ангиография. Рентгенологический метод, выявляющий распространенность и степень тяжести поражения сосудов, питающих сердце. Основная процедура, объективно верифицирующая наличие атеросклеротического поражения коронарных артерий и ишемической болезни сердца. Коронарная ангиография необходима и для выбора метода оперативного вмешательства (ангиопластика, стентирование, аортокоронарное шунтирование).
- Биохимический анализ крови для диагностики инфаркта миокарда (КФК, ЛДГ, АСТ и др.)
- По показаниям – МРТ сердца.
Лечение ИБС
Основная цель лечения ишемической болезни сердца и, прежде всего, стенокардии – устранение симптомов болезни, улучшение качества жизни и переносимости физических нагрузок, предупреждение осложнений.
- Неотложная помощь при остром коронарном синдроме (то есть при нестабильной стенокардии, внезапной коронарной смерти, инфаркте миокарда) с госпитализацией в отделение интенсивной терапии кардиологического стационара и проведением комплексного лечения, разработанного в соответствии с тяжестью течения болезни, возрастом, наличием сопутствующих заболеваний.
- Система реабилитационных мероприятий после купирования острых проявлений ИБС для полного или частичного восстановления нарушенных функций сердечно-сосудистой системы
- Немедикаментозное лечение. Изменение образа жизни – здоровое правильное питание (средиземноморская и Dash диета), нормализация массы тела, отказ от вредных привычек, регулярная умеренная физическая активность (30-40 минут ходьбы в умеренном темпе ежедневно), психологический настрой на здоровый образ жизни, адекватное реагирование на стрессовые ситуации.
- Медикаментозное лечение – точное выполнение врачебных рекомендаций по приему индивидуально подобранного сочетания лекарственных препаратов. Это, прежде всего, ангиангинальные средства – бета-блокаторы (бисопролол, метопролол, карведилол), блокаторы кальциевых каналов (амлодипин и др.), нитраты (нитроглицерин, изосорбида динитрат и мононитрат). Кроме того, по назначению врача могут использоваться антиагреганты (аспирин, клопидогрел, тиклопидин), антикоагулянты, ингибиторы АПФ, статины (аторвастатин, розувастатин и др.), препараты метаболического действия.
- Хирургическое лечение (коронарное шунтирование, чрескожная баллонная коронарная ангиопластика и т.д).
Прогноз при ИБС зависит от своевременности выявления симптомов ишемии миокарда, выполнения врачебных рекомендаций по комплексному лечению и реабилитации, предупреждении осложнений.
Ишемическая болезнь сердца
. или: Коронарная болезнь, ИБС
- Мужчины
- Женщины
- Беременные
- Акции
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы ишемической болезни сердца
Выделяют несколько симптомов ишемической болезни сердца.
- Боли в области сердца:
- характер боли – сжимающая или давящая, нередко ощущается чувство тяжести или нехватки воздуха, локализация (место) боли – за грудиной или в предсердечной области, то есть по левому краю грудины; боль отдает в левую руку, левое плечо либо в обе руки, область шеи, нижнюю челюсть, между лопаток, левую подлопаточную область;
- длительность боли – не более 10 минут;
- факторы, провоцирующие боль: прослеживается четкая связь боли с физической нагрузкой (появление боли во время физической нагрузки) и стереотипность условий возникновения болей — при одинаковой физической нагрузке (например, подъем по лестнице на 3 этаж), в ветреную погоду, после еды;
- окончание болевого приступа: после приема нитроглицерина боль полностью проходит в течение 5 минут.
- Одышка, слабость, тошнота.
- Усиленное и учащенное сердцебиение или ощущение перебоев в работе сердца.
- Головокружение, помутнение сознания и обмороки.
- Чрезмерная потливость.
- При длительно протекающем заболевании развиваются такие симптомы, как: отеки на нижних конечностях и выраженная одышка, заставляющая пациента принимать вынужденное сидячее положение.
Перечисленные симптомы ишемической болезни сердца обычно не встречаются одновременно, при определенной форме заболевания наблюдается преобладание тех или иных из них.
Формы
Выделяют несколько форм ишемической болезни сердца.
- Внезапная коронарная смерть (или первичная остановка сердца)– мгновенная или наступившая не позднее 1 часа после сердечного приступа смерть в присутствии свидетелей.
- Стенокардия –вариант течения ишемической болезни сердца, проявляющийся дискомфортом или болью в грудной клетке сжимающего, давящего характера, которая локализуется чаще всего за грудиной и может иррадиировать (отдавать) в левую руку, шею, нижнюю челюсть, эпигастральную (« под ложечку») область.
- Стенокардия напряжения(боли в области сердца, возникающие при физической нагрузке):
- стабильная (боли в области сердца, возникающие при определенной физической нагрузке, например, при ходьбе на 500 метров);
- нестабильная (впервые возникшая, прогрессирующая, ранняя послеоперационная или постинфарктная (после инфаркта миокарда — отмирания части сердечной мышцы вследствие прекращения кровоснабжения этого участка) стенокардия.
- Спонтанная стенокардия– стенокардия Принцметала (возникновение боли за грудиной в покое или на фоне обычных для пациента физических нагрузок, боль выраженная, длится более 20 минут, периоды нарастания и убывания боли примерно равны).
- Стенокардия напряжения(боли в области сердца, возникающие при физической нагрузке):
- Безболевая форма ишемии миокарда (скрытая форма ишемической болезни сердца, при которой имеет место значительное сужение просвета сосудов, питающих сердечную мышцу, но самочувствие пациента не изменено, а заболевание можно выявить только с помощью инструментальных методов исследования).
- Инфаркт миокарда (гибель участка сердечной мышцы, обусловленная острым нарушением кровообращения в нем).
- Постинфарктныйкардиосклероз(поражение сердечной мышцы, а часто и клапанов сердца вследствие развития в них рубцовой ткани в виде участков различной величины и распространенности, замещающих миокард (сердечная мышца)).
- Нарушения сердечной проводимости и ритма (проявляется ощутимыми для пациента изменениями сердцебиения – замедлением, ускорением, неправильным (с перебоями) сердечным ритмом).
- Сердечная недостаточность (заболевание, развивающееся при длительно протекающей недостаточности кровоснабжения сердечной мышцы; проявляется отеками, одышкой сначала при физической нагрузке, а затем и в состоянии покоя).
- Синдром Х (типичные приступы боли в области сердца при физической нагрузке, но при исследовании собственных сосудов сердца не выявляется их изменений).
В кардиологии существует понятие « острого коронарного синдрома», объединяющего различные формы ишемической болезни сердца: нестабильную стенокардию, инфаркт миокарда.
Иногда в эту же группу включают и внезапную коронарную смерть, вызванную ишемической болезнью сердца.
К острым формам ишемической болезни сердца относят инфаркт миокарда, формы нестабильной стенокардии, острую очаговую дистрофию; к хроническим формам ишемической болезни сердца – стабильную стенокардию, нарушения сердечного ритма (связанные с нарушением коронарного (питающего сердечную мышцу) кровотока), безболевую форму ишемической болезни сердца.
Причины
Основными причинами развития ишемической болезни сердца являются:
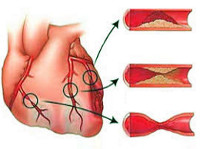
- атеросклероз коронарных (питающих сердечную мышцу) артерий — хроническое заболевание, характеризующееся уплотнением и потерей эластичности стенок артерий, сужением их просвета за счет так называемых атеросклеротических бляшек (образование, состоящее из смеси жиров (в первую очередь, холестерина (жироподобное вещество, являющееся « строительным материалом» для клеток организма) и кальция)) с последующим нарушением кровоснабжения сердца;
- спазм коронарных сосудов на фоне атеросклероза или без него, который изменяет активность коронарных (питающих сердечную мышцу) артерий из-за гиперчувствительности к воздействию факторов внешней среды (например, к стрессу);
- тромбоз (закупорка) коронарных артерий — происходит при отрыве атеросклеротической бляшки (которая может находиться в любом сосуде организма) и перенесения ее с током крови в коронарную артерию.
К факторам, способствующим возникновению ишемической болезни сердца, относятся:
- наследственность (коронарная болезнь сердца передается по наследству);
- высокий уровень холестерина (жироподобное вещество, являющееся « строительным материалом» для клеток) в крови: в организме скапливается большое количество липопротеида (соединения жира и белка) низкой плотности (ЛПНП), или » плохого» холестерина, в то время как уровень липопротеида высокой плотности (ЛПВП), или » хорошего» холестерина, снижается;
- злоупотребление табаком (курение табака в любом виде (сигареты, сигары, трубка), жевание табака);
- ожирение;
- высокое кровяное давление (артериальная гипертензия);
- диабет (заболевание, связанное с абсолютной или относительной недостаточностью инсулина – гормона поджелудочной железы);
- отсутствие регулярной физической активности, малоподвижный образ жизни;
- чрезмерное потребление жирной пищи;
- частые психоэмоциональные стрессы;
- некоторые особенности характера (нетерпеливость, агрессия, жажда соперничать);
- мужской пол (мужчины болеют чаще женщин);
- пожилой возраст (риск заболевания растет с возрастом, особенно после 40 лет).
При сочетании нескольких факторов риск развития ишемической болезни сердца существенно возрастает.
Врач кардиолог поможет при лечении заболевания
Диагностика
- Анализ анамнеза заболевания и жалоб – когда (как давно) у пациента появились боли в области сердца, каков их характер, продолжительность, беспокоит ли его одышка, слабость, перебои в работе сердца, какие меры он принимал и с какими результатами, с чем пациент связывает возникновение этих симптомов, обращался ли к врачу и так далее.
- Анализ анамнеза жизни — направлен на выявление факторов риска развития ишемической болезни сердца (например, употребление табака, частые эмоциональные стрессы), уточняются диетические пристрастия, образ жизни.
- Анализ семейного анамнеза — выясняется, есть ли у кого-то из близких родственников заболевания сердца, какие именно, были ли в семье случаи внезапной смерти.
- Врачебный осмотр — определяются хрипы в легких, шумы в сердце, измеряется уровень артериального давления, признаки гипертрофии (увеличения массы и размеров) левого желудочка сердца, левожелудочковой недостаточности (недостаточность сократительной способности левого желудочка сердца) и атеросклероза (уплотнение и потеря эластичности стенок артерий, сужение их просвета с последующим нарушением кровоснабжения органов) различных участков организма.
- Общий анализ крови — позволяет обнаружить признаки воспаления в организме: повышение уровня лейкоцитов (белые кровяные клетки), повышение уровня СОЭ (скорость оседания эритроцитов, неспецифический признак воспаления) и выявить осложнения и возможную причину ишемии мышцы сердца.
- Общий анализ мочи — позволяет обнаружить повышенный уровень белка, лейкоцитов (белых кровяных клеток), эритроцитов (красных кровяных клеток) и выявить заболевания, которые могут явиться осложнением ишемии миокарда.
- Биохимический анализ крови – важно определить уровни общего холестерина (жироподобное вещество, являющееся « строительным материалом» для клеток организма), « плохого» (способствует образованию атеросклеротических « бляшек») и « хорошего» (предотвращает образование « бляшек») холестерина, уровень триглицеридов (жиры, источник энергии клеток), сахара крови для оценки риска, связанного с атеросклерозом сосудов.
- Исследование специфических ферментов (тропонинов в крови) проводится при остром коронарном синдроме и подозрении на инфаркт миокарда. Эти внутриклеточные белковые ферменты высвобождаются в кровь при разрушении клеток сердца.
- Коагулограмма (показатели свертывающей системы крови). При ишемической болезни сердца может повышаться свертываемость крови.
- Электрокардиография (ЭКГ) — выявление гипертрофии (увеличение размеров) левого желудочка сердца, признаков его « перегрузки» и ряда специфических признаков ишемии миокарда.
- Эхокардиография (ЭхоЭКГ) – метод ультразвукового исследования сердца, позволяет оценить структуру и размеры работающего сердца, изучить внутрисердечные потоки крови, оценить степень атеросклеротического поражения сосудов, состояние клапанов и выявить возможные нарушения сократимости сердечной мышцы.
- Холтеровское суточное мониторирование электрокардиограммы (ЭКГ) – запись электрокардиограммы в течение 24-72 часов, позволяющая выявить периодически возникающие нарушения в работе сердца и оценить эффективность проводимой терапии. Для исследования используется портативный аппарат (холтеровский монитор), фиксируемый на плече или поясе пациента и снимающий показания, а также дневник самонаблюдения, в котором пациент отмечает по часам свои действия и происходящие изменения в самочувствии. Полученные в ходе мониторирования данные обрабатываются на компьютере. ЭКГ-мониторирование позволяет не только выявить проявления ишемической болезни сердца, но также причины и условия их возникновения.
- Рентгенография органов грудной клетки — выявляется возможная дилатация (расширение полости) левого желудочка (при резко выраженной дилатации следует заподозрить расслоение аорты), атеросклеротические (вследствие атеросклероза – заболевания, связанного с уплотнением и потерей эластичности стенок артерий, сужением их просвета с последующим нарушением кровоснабжения органов) изменения грудной части аорты, определяются изменения в легких, возможные осложнения заболевания.
- Проба с физической нагрузкой под контролем электрокардиографии (ЭКГ) — пациент с наложенными датчиками электрокардиографа выполняет постоянно возрастающую нагрузку на тренажере (например, ходьба по беговой дорожке). Проба считается положительной в отношении ишемической болезни сердца, если возникают типичный для пациента дискомфорт в грудной клетке и/или характерные для ишемии изменения на кардиограмме.
- Радиоизотопные нагрузочные пробы — пациенту во время физической нагрузки (например, ходьба по беговой дорожке) внутривенно вводят радиоактивный рентгенконтрастный препарат, который накапливается пропорционально степени жизнеспособности клеток сердечной мышцы — зоны с пониженным кровоснабжением и зоны некроза (отмирания) клеток (при инфаркте миокарда (отмирание части сердечной мышцы)) выглядят как « холодные очаги».
- Стресс-эхокардиография — метод представляет собой сочетание физической нагрузки с эхокардиографическим (ЭхоКГ) исследованием, позволяющим выявить вызванные физической нагрузкой зоны нарушенной сократимости сердечной мышцы. Сравнивают показатели ультразвукового сканирования в состоянии покоя, на высоте нагрузки и во время отдыха. Эти данные сопоставляют с изменениями на кардиограмме и имеющимися симптомами, выявленными при максимальной нагрузке.
- Фармакологические (лекарственные) нагрузочные пробы — у пациентов, не способных выполнять физическую нагрузку (например, при тяжелом артрите (воспаление суставов)), возможно использование фармакологических нагрузочных проб с различными лекарственными препаратами, которые изменяют потребность сердечной мышцы в кислороде за счет ускорения сердцебиения и усиления сократимости. Фармакологический стресс-тест можно проводить в сочетании с ЭхоКГ.
- Коронароангиография — рентгеноконтрастный метод исследования сосудов, питающих сердце, который позволяет точно определить характер, место и степень сужения коронарной (питающей сердечную мышцу) артерии.
- Мультиспиральная компьютерная томография (МСКТ) сердца с контрастированием — вид рентгеновского обследования с внутривенным введением рентгенконтрастного вещества, позволяющий получить на компьютере более точное изображение сердца, а также создать его 3-мерную модель; метод позволяет выявить возможные дефекты стенок сердца, его клапанов, оценить их функционирование, выявить сужения собственных сосудов сердца.
- Электрофизиологическое исследование сердца (ЭФИ) — проводится электростимуляция различных отделов сердца с одновременной регистрацией электрокардиограмм, метод позволяет уточнить характер имеющегося нарушения ритма сердца.
- Ультразвуковая допплерография (УЗДГ) периферических сосудов — позволяет выявить атеросклеротические изменения сосудов шеи, головы, нижних конечностей, почек и т.д. При значительном изменении в этих сосудах можно заподозрить такие же изменения в сосудах сердца.
- Возможна также консультация терапевта.
Лечение ишемической болезни сердца
Осложнения и последствия
- Изменения миокарда (сердечной мышцы) при ишемической болезни сердца приводят к развитию сердечной недостаточности — состоянию организма, при котором сократительная способность сердечной мышцы (миокарда) становится слабой, в итоге сердце не может в полном объеме обеспечивать организм нужным количеством крови, что проявляется выраженной слабостью и быстрой утомляемостью.
- Повышается вероятность летального исхода.
Профилактика ишемической болезни сердца
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Авторы
- Физиология сердечно-сосудистой системы. Морман Д., Хеллер Л. — СПб: Издательство « Питер», 2000.
- Кардиология/ В.Н. Никишова, Е.Ю. Францева. — М.: Эксмо, 2008.
- Лекции и методические пособия Кировской ГосМедАкадемии, Нижегородской ГосМедАкадемии и СпбГПМУ.
Что делать при ишемической болезни сердца?
- Выбрать подходящего врача кардиолог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Ишемическая болезнь сердца
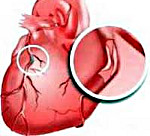
Ишемическая болезнь сердца (ИБС) – органическое и функциональное поражение миокарда, вызванное недостатком или прекращением кровоснабжения сердечной мышца (ишемией). ИБС может проявляться острыми (инфаркт миокарда, остановка сердца) и хроническими (стенокардия, постинфарктный кардиосклероз, сердечная недостаточность) состояниями. Клинические признаки ИБС определяются конкретной формой заболевания. ИБС является самой распространенной в мире причиной внезапной смерти, в том числе лиц трудоспособного возраста.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы ИБС
- Осложнения
- Диагностика
- Лечение ИБС
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Ишемическая болезнь сердца является серьезнейшей проблемой современной кардиологии и медицины в целом. В России ежегодно фиксируется около 700 тыс. смертей, вызванных различными формами ИБС, в мире смертность от ИБС составляет около 70%. Ишемическая болезнь сердца в большей степени поражает мужчин активного возраста (от 55 до 64 лет), приводя к инвалидности или внезапной смерти. В группу ИБС входят остро развивающиеся и хронически протекающие состояния ишемии миокарда, сопровождающиеся последующими его изменениями: дистрофией, некрозом, склерозом. Эти состояния рассматриваются, в том числе, и в качестве самостоятельных нозологических единиц.

Причины
Подавляющее большинство (97-98%) клинических случаев ИБС обусловлено атеросклерозом коронарных артерий различной степени выраженности: от незначительного сужения просвета атеросклеротической бляшкой до полной сосудистой окклюзии. При 75%-ном коронаростенозе клетки сердечной мышцы реагируют на недостаток кислорода, и у пациентов развивается стенокардия напряжения.
Другими причинами, вызывающими ИБС, служат тромбоэмболия или спазм венечных артерий, развивающиеся обычно на фоне уже имеющегося атеросклеротического поражения. Кардиоспазм усугубляет обструкцию коронарных сосудов и вызывает проявления ишемической болезни сердца.
К факторам, способствующим возникновению ИБС, относятся:
- гиперлипедемия
Способствует развитию атеросклероза и увеличивает риск ишемической болезни сердца в 2-5 раз. Наиболее опасными в плане риска ИБС являются гиперлипидемии типов IIа, IIб, III, IV, а также уменьшение содержания альфа-липопротеинов.
Артериальная гипертония увеличивает вероятность развития ИБС в 2-6 раз. У пациентов с систолическим АД = 180 мм рт. ст. и выше ишемическая болезнь сердца встречается до 8 раз чаще, чем у гипотоников и людей с нормальным уровнем артериального давления.
По различным данным, курение сигарет увеличивает заболеваемость ИБС в 1,5-6 раз. Летальность от ишемической болезни сердца среди мужчин 35-64 лет, выкуривающих 20-30 сигарет ежедневно, в 2 раза выше, чем среди некурящих той же возрастной категории.
Физически малоактивные люди рискуют заболеть ИБС в 3 раза больше, чем лица, ведущие активный образ жизни. При сочетании гиподинамии с избыточной массой тела этот риск возрастает в разы.
- нарушение толерантности к углеводам
При сахарном диабете, в т. ч. латентном, риск заболеваемости ишемической болезнью сердца увеличивается в 2-4 раза.
К факторам, создающим угрозу развития ИБС следует также отнести отягощенную наследственность, мужской пол и пожилой возраст пациентов. При сочетании нескольких предрасполагающих факторов, степень риска в развитии ишемической болезни сердца существенно возрастает.
Причины и скорость развития ишемии, ее длительность и выраженность, исходное состояние сердечно-сосудистой системы индивидуума определяют возникновение той или иной формы ишемической болезни сердца.
Патогенез
В основе развития ИБС лежит дисбаланс между потребностью сердечной мышцы в кровоснабжении и фактическим коронарным кровотоком. Этот дисбаланс может развиваться в связи с резко возросшей потребностью миокарда в кровоснабжении, но недостаточном его осуществлении, либо при обычной потребности, но резком снижении коронарного кровообращения. Дефицит кровоснабжения миокарда особенно выражен в случаях, когда коронарный кровоток снижен, а потребность сердечной мышцы в притоке крови резко возрастает. Недостаточное кровоснабжение тканей сердца, их кислородное голодание проявляется различными формами ишемической болезни сердца.
Классификация
В качестве рабочей классификации, по рекомендации ВОЗ (1979 г.) и ВКНЦ АМН СССР (1984 г.), кардиологами-клиницистами используется следующая систематизация форм ИБС:
1. Внезапная коронарная смерть (или первичная остановка сердца) – внезапно развившееся, непредвиденное состояние, в основе которого предположительно лежит электрическая нестабильность миокарда. Под внезапной коронарной смертью понимается мгновенная или наступившая не позднее 6 часов после сердечного приступа смерть в присутствии свидетелей. Выделяют внезапную коронарную смерть с успешной реанимацией и с летальным исходом.
- стенокардия напряжения (нагрузки):
- стабильная (с определением функционального класса I, II, III или IV);
- нестабильная: впервые возникшая, прогрессирующая, ранняя послеоперационная или постинфарктная стенокардия;
- спонтанная стенокардия (син. особая, вариантная, вазоспастическая, стенокардия Принцметала)
3. Безболевая форма ишемии миокарда.
- крупноочаговый (трансмуральный, Q-инфаркт);
- мелкоочаговый (не Q-инфаркт);
6. Нарушения сердечной проводимости и ритма (форма).
7. Сердечная недостаточность (форма и стадии).
В кардиологии существует понятие «острого коронарного синдрома», объединяющего различные формы ишемической болезни сердца: нестабильную стенокардию, инфаркт миокарда (с Q-зубцом и без Q-зубца). Иногда в эту же группу включают и внезапную коронарную смерть, вызванную ИБС.
Симптомы ИБС
Клинические проявления ИБС определяются конкретной формой заболевания (смотри инфаркт миокарда, стенокардия). В целом ишемическая болезнь сердца имеет волнообразное течение: периоды стабильно нормального самочувствия чередуются с эпизодами обострения ишемии. Около 1/3 пациентов, особенно с безболевой ишемией миокарда, совсем не ощущают наличия ИБС. Прогрессирование ишемической болезни сердца может развиваться медленно, десятилетиями; при этом могут изменяться формы заболевания, а стало быть, и симптомы.
К общим проявлениям ИБС относятся загрудинные боли, связанные с физическими нагрузками или стрессами, боли в спине, руке, нижней челюсти; одышка, усиленное сердцебиение или ощущение перебоев; слабость, тошнота, головокружение, помутнение сознания и обмороки, чрезмерная потливость. Нередко ИБС выявляется уже на стадии развития хронической сердечной недостаточности при появлении отеков на нижних конечностях, выраженной одышке, заставляющей пациента принимать вынужденное сидячее положение.
Перечисленные симптомы ишемической болезни сердца обычно не встречаются одновременно, при определенной форме заболевания наблюдается преобладание тех или иных проявлений ишемии.
Предвестниками первичной остановки сердца при ишемической болезни сердца могут служить приступообразно возникающие ощущения дискомфорта за грудиной, страх смерти, психоэмоциональная лабильность. При внезапной коронарной смерти пациент теряет сознание, происходит остановка дыхания, отсутствует пульс на магистральных артериях (бедренных, сонных), не прослушиваются тоны сердца, расширяются зрачки, кожные покровы становятся бледно-сероватого оттенка. Случаи первичной остановки сердца составляют до 60% летальных исходов ИБС, преимущественно на догоспитальном этапе.
Осложнения
Гемодинамические нарушения в сердечной мышце и ее ишемические повреждения вызывают многочисленные морфо-функциональные изменения, определяющие формы и прогноз ИБС. Результатом ишемии миокарда являются следующие механизмы декомпенсации:
- недостаточность энергетического метаболизма клеток миокарда – кардиомиоцитов;
- «оглушенный» и «спящий» (или гибернирующий) миокард – формы нарушения сократимости левого желудочка у пациентов с ИБС, имеющие преходящий характер;
- развитие диффузного атеросклеротического и очагового постинфарктного кардиосклероза – уменьшение количества функционирующих кардиомиоцитов и развитие на их месте соединительной ткани;
- нарушение систолической и диастолической функций миокарда;
- расстройство функций возбудимости, проводимости, автоматизма и сократимости миокарда.
Перечисленные морфо-функциональные изменения миокарда при ИБС приводят к развитию стойкого снижения коронарного кровообращения, т. е. сердечной недостаточности.
Диагностика
Диагностику ИБС осуществляют кардиологи в условиях кардиологического стационара или диспансера с использованием специфических инструментальных методик. При опросе пациента выясняются жалобы и наличие характерных для ишемической болезни сердца симптомов. При осмотре определяются наличие отеков, цианоза кожных покровов, шумов в сердце, нарушений ритма.
Лабораторно-диагностические анализы предполагают исследование специфических ферментов, повышающихся при нестабильной стенокардии и инфаркте (креатинфосфокиназы (в течение первых 4—8 часов), тропонина-I (на 7—10 сутки), тропонина-Т (на 10—14 сутки), аминотрансферазы, лактатдегидрогеназы, миоглобина (в первые сутки)). Эти внутриклеточные белковые ферменты при разрушении кардиомиоцитов высвобождаются в кровь (резорбционно-некротический синдром). Также проводится исследование уровня общего холестерина, липопротеидов низкой (атерогенных) и высокой (антиатерогенных) плотности, триглицеридов, сахара крови, АЛТ и АСТ (неспецифических маркеров цитолиза).
Важнейшим методом диагностики кардиологических заболеваний, в т. ч. ишемической болезни сердца, является ЭКГ – регистрация электрической активности сердца, позволяющая обнаружить нарушения нормального режима работы миокарда. ЭхоКГ – метод УЗИ сердца позволяет визуализировать размеры сердца, состояние полостей и клапанов, оценить сократимость миокарда, акустические шумы. В некоторых случаях при ИБС проводят стресс эхокардиографию – ультразвуковую диагностику с применением дозированной физической нагрузки, регистрирующую ишемию миокарда.
В диагностике ишемической болезни сердца широко используются функциональные пробы с нагрузкой. Они применяются для выявления ранних стадий ИБС, когда нарушения еще невозможно определить в состоянии покоя. В качестве нагрузочных тестов используются ходьба, подъем по лестнице, нагрузки на тренажерах (велотренажере, беговой дорожке), сопровождающиеся ЭКГ-фиксацией показателей работы сердца. Ограниченность применения функциональных проб в ряде случаев вызвана невозможностью выполнения пациентами требуемого объема нагрузки.
Холтеровское суточное мониторирование ЭКГ предполагает регистрацию ЭКГ, выполняемую в течение суток и выявляющую периодически возникающие нарушения в работе сердца. Для исследования используется портативный аппарат (холтеровский монитор), фиксируемый на плече или поясе пациента и снимающий показания, а также дневник самонаблюдения, в котором пациент отмечает по часам свои действия и происходящие изменения в самочувствии. Полученные в ходе мониторирования данные обрабатываются на компьютере. ЭКГ-мониторирование позволяет не только выявить проявления ишемической болезни сердца, но также причины и условия их возникновения, что особенно важно в диагностике стенокардии.
Чрезпищеводная электрокардиография (ЧПЭКГ) позволяет детально оценить электрическую возбудимость и проводимость миокарда. Суть метода состоит во введении датчика в пищевод и регистрации показателей работы сердца, минуя помехи, создаваемые кожными покровами, подкожно-жировой клетчаткой, грудной клеткой.
Проведение коронарографии в диагностике ишемической болезни сердца позволяет контрастировать сосуды миокарда и определять нарушения их проходимости, степень стеноза или окклюзии. Коронарография используется для решения вопроса об операции на сосудах сердца. При введении контрастного вещества возможны аллергические явления, в т. ч. анафилаксия.
Лечение ИБС
Тактика лечения различных клинических форм ишемической болезни сердца имеет свои особенности. Тем не менее, можно обозначить основные направления, применяемые для лечения ИБС:
- немедикаментозная терапия;
- лекарственная терапия;
- проведение хирургической реваскуляризации миокарда (аорто-коронарного шунтирования);
- применение эндоваскулярных методик (коронарной ангиопластики).
К немедикаментозной терапии относятся мероприятия по коррекции образа жизни и питания. При различных проявлениях ИБС показано ограничение режима активности, т. к. при физической нагрузке происходит увеличение потребности миокарда в кровоснабжении и кислороде. Неудовлетворенность этой потребности сердечной мышцы фактически и вызывает проявления ИБС. Поэтому при любых формах ишемической болезни сердца ограничивается режим активности пациента с последующим постепенным расширением его во время реабилитации.
Диета при ИБС предусматривает ограничение приема воды и соли с пищей для снижения нагрузки на сердечную мышцу. С целью замедления прогрессирования атеросклероза и борьбы с ожирением также назначается низкожировая диета. Ограничиваются, а по возможности, исключаются следующие группы продуктов: жиры животного происхождения (сливочное масло, сало, жирное мясо), копченая и жареная пища, быстро всасывающиеся углеводы (сдобная выпечка, шоколад, торты, конфеты). Для поддержания нормального веса необходимо соблюдать баланс между потребляемой и расходуемой энергией. При необходимости снижения веса дефицит между потребляемыми и расходуемыми энергозапасами должен составлять минимум 300 кКл ежедневно, с учетом, что за сутки при обычной физической активности человек тратит около 2000—2500 кКл.
Лекарственная терапия при ИБС назначается по формуле «A-B-C»: антиагреганты, β-адреноблокаторы и гипохолестеринемические препараты. При отсутствии противопоказаний возможно назначение нитратов, диуретиков, антиаритмических препаратов и др. Отсутствие эффекта от проводимой лекарственной терапии ишемической болезни сердца и угроза развития инфаркта миокарда являются показанием к консультации кардиохирурга для решения вопроса об оперативном лечении.
К хирургической реваскуляризации миокарда (аортокоронарное шунтирование — АКШ) прибегают с целью восстановления кровоснабжения участка ишемии (реваскуляризации) при резистентности к проводимой фармакологической терапии (например, при стабильной стенокардии напряжения III и IV ФК). Суть метода АКШ заключается в наложении аутовенозного анастомоза между аортой и пораженной артерией сердца ниже участка ее сужения или окклюзии. Тем самым создается обходное сосудистое русло, доставляющее кровь к участку ишемии миокарда. Операции АКШ могут проводиться с использованием искусственного кровообращения или на работающем сердце. К малоинвазивным хирургическим методикам при ИБС относится чрескожная транслюминальная коронарная ангиопластика (ЧТКА) – баллонное «расширение» стенозированного сосуда с последующей имплантацией каркас-стента, удерживающего достаточный для кровотока просвет сосуда.
Прогноз и профилактика
Определение прогноза при ИБС зависит от взаимосвязи различных факторов. Так неблагоприятно сказывается на прогнозе сочетание ишемической болезни сердца и артериальной гипертонии, тяжелых расстройств липидного обмена и сахарного диабета. Лечение может лишь замедлить неуклонное прогрессирование ИБС, но не остановить ее развитие.
Самой эффективной профилактикой ИБС является снижение неблагоприятного воздействия факторов угрозы: исключение алкоголя и табакокурения, психоэмоциональных перегрузок, поддержание оптимальной массы тела, занятия физкультурой, контроль АД, здоровое питание.
ИБС (ишемическая болезнь сердца) — недостаточность кровоснабжения сердца.
Ишемическая болезнь сердца (ИБС) — самая частая причина смерти людей в развитых странах. Россия не является здесь исключением. Причина ИБС — коронарный атеросклероз, то есть частичная или полная закупорка одной или нескольких коронарных артерий (артерий, обеспечивающих кровью само сердце) атеросклеротическими бляшками. Однако ИБС и коронарный атеросклероз — не синонимы. Для того, чтобы поставить диагноз ИБС необходимо доказать наличие ишемии миокарда с помощью методов функциональной диагностики.
Часто диагноз ИБС ставят необоснованно, особенно в пожилом возрасте. ИБС и пожилой возраст — это тоже не синонимы.
Существует несколько форм ИБС. Ниже будут рассмотрены самые частые из них — стенокардия напряжения, нестабильная стенокардия, инфаркт миокарда. К другим формам ИБС относятся ишемическая кардиомиопатия, безболевая ишемия миокарда, микроциркуляторная стенокардия (кардиальный синдром X).
Факторы риска ИБС
Факторы риска ИБС — те же, что и вообще для атеросклероза. К ним относят артериальную гипертонию (стойкое повышение уровня артериального давления выше 140/90), сахарный диабет, курение, наследственность (инфаркт миокарда или внезапная смерть одного или обоих родителей в возрасте до 55 лет), малоподвижный образ жизни, ожирение, избыточный уровень холестерина крови. Важнейшая часть профилактики и лечения ИБС — воздействие на факторы риска.
Симптомы
Основное проявление ишемии миокарда — боль в груди. Выраженность боли может быть разной — от легкого дискомфорта, чувства давления, жжения в груди до сильнейшей боли при инфаркте миокарда. Боль или дискомфорт чаще всего возникают за грудиной, посередине грудной клетки, внутри нее. Боль нередко отдает в левую руку, под лопатку или вниз, в область солнечного сплетения. Могут болеть нижняя челюсть, плечо. В типичном случае приступ стенокардии вызывается физической (реже эмоциональной) нагрузкой, холодом, обильной едой — всем, что вызывает увеличение работы сердца. Боль служит проявлением того, что сердечной мышце не хватает кислорода: того кровотока, который обеспечивает суженная коронарная артерия, при нагрузке становится недостаточно.
В типичных случаях приступ устраняется (купируется) в покое сам по себе либо после приема нитроглицерина (или иных быстродействующих нитратов — в виде таблеток под язык или спрея). Надо иметь в виду, что нитроглицерин может вызывать головную боль и снижение артериального давления — это непосредственные проявления его действия. Самостоятельно более двух таблеток нитроглицерина принимать не следует: это чревато осложнениями.
Жалобы могут и отсутствовать (это так называемая безболевая ишемия миокарда), иногда первым проявлением ИБС становится инфаркт миокарда или внезапная смерть. В этой связи всем, у кого есть факторы риска атеросклероза и кто собирается заниматься физкультурой, необходимо пройти нагрузочный тест (см. ниже) — убедиться в том, что при нагрузке не возникает ишемии миокарда.
Перебои в работе сердца (экстрасистолы) сами по себе не являются признаком ИБС. Причина экстрасистол чаще всего так и остается невыясненной, и лечения экстрасистолия сама по себе не требует. Тем не менее у больных ИБС нередко встречается экстрасистолия при физической нагрузке: если провести нагрузочный тест, и убедиться, что при нагрузке экстрасистолия исчезает, то это говорит о доброкачественном ее характере, о том, что она не опасна для жизни.
Жалобы при ишемической кардиомиопатии характерны для сердечной недостаточности любого иного происхождения. Прежде всего это одышка, то есть чувство нехватки воздуха при нагрузке, а в тяжелых случаях и в покое.
Стенокардия напряжения
Стенокардию напряжения иначе называют стабильной стенокардией. Стенокардия считается стабильной, если в течение нескольких недель ее тяжесть остается постоянной. Тяжесть стабильной стенокардии может несколько меняться в зависимости от уровня активности пациента, от температуры окружающей среды.
Впервые возникшей называют стенокардию, возникшую несколько недель назад. Это пограничное состояние между стабильной и нестабильной стенокардией.
Тяжесть стенокардии напряжения характеризует ее функциональный класс: от первого (самого легкого), когда приступы возникают лишь на фоне выполнения тяжелой физической работы, до четвертого, самого тяжелого (приступы при незначительной физической нагрузки и даже в покое).
Диагностика
Электрокардиограмма (или эхокардиография) в покое НЕ ЯВЛЯЮТСЯ методами диагностики ИБС. Иногда эти методы, однако, позволяют диагностировать или выявить ИБС, например если удается обнаружить признаки перенесенного инфаркта миокарда, или если выполнять их на фоне болей в грудной клетки.
Также не служит методом диагностики ИБС холтеровский мониторинг (мониторирование ЭКГ), хотя этот метод и применяется с этой целью неоправданно широко. Депрессии сегмента ST, которые выявляют при холтеровском мониторинге ЭКГ, часто неспецифичны (то есть носят ложный характер), особенно у женщин. Холтеровский мониторинг лишь позволяет выявить
Главным методом диагностики ИБС являются нагрузочные пробы. Основные виды нагрузочных проб: ЭКГ-пробы с физической нагрузкой и стресс-эхокардиография, то есть проведение эхокардиографии во время физической нагрузки (или сразу после ее окончания) либо на фоне введения препаратов, повышающих работу сердца (например, добутамина). Сцинтиграфия миокарда (изотопное исследование сердца с нагрузкой) в России выполняется всего в нескольких центрах и практически малодоступна.
По результатам нагрузочных проб принимается решение, направлять ли пациента на коронарную ангиографию. Почти никогда не надо начинать обследование с коронарной ангиографии. Это лучший метод визуализировать (рассмотреть) поражения коронарных артерий (атеросклеротические бляшки), но оценить их функциональную значимость (вызывают ли они ишемию миокарда или нет) коронарная ангиография зачастую не может.
Лечение
Существует три главные возможности лечения стенокардии напряжения: медикаментозное, коронарное стентирование (ангиопластика с установкой стентов) и коронарное шунтирование. В любом случае лечение начинается с активного воздействия на факторы риска: с низкохолестериновой диеты, с отказа от курения, с нормализации артериального давления и т. д.
Каждый пациент, которому поставлен диагноз ИБС, должен в отсутствие противопоказаний принимать как минимум три препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин) и статин (например, аторвастатин, розувастатин).
Надо иметь в виду, что ни коронарное стентирование, ни коронарное шунтирование в целом не удлиняет жизнь. Есть лишь избранные группы пациентов, для которых это не верно. Так, шунтирование удлиняет жизнь у больных с поражением нескольких сосудов в сочетании с сахарным диабетом, при сильно сниженной общей сократительной функции сердца, при поражении проксимальных (начальных) отделов левой коронарной артерии.
Стентирование при стабильной стенокардии тоже имеет ограниченный набор жизненных показаний, и в целом служит улучшению качества жизни (то есть устранению симптомов), а не ее продолжительности. Надо иметь в виду, что стентированная артерия хоть и выглядит на снимках, как нормальная, на деле таковой не является. Стенты (расправленные металлические пружины) подвержены тромбозу и другим осложнениям. Поэтому после стентирования в течение длительного времени необходимо принимать не только аспирин, но и другой антиагрегант — клопидогрел, а это, в свою очередь, увеличивает риск кровотечений.
В любом случае решение о методе лечения надо принимать вместе с лечащим врачом, терапевтом или кардиологом, а не с ангиографистом и не с кардиохирургом — теми, кто выполняет стентирование или шунтирование.
Нестабильная стенокардия и инфаркт миокарда
Эти два угрожающих жизни состояния вызваны тем, что в какой-то момент атеросклеротическая бляшка в коронарной артерии становится нестабильной (нарушается ее оболочка, она изъязвляется). Нестабильная стенокардия и инфаркт миокарда составляют так называемый острый коронарный синдром, он требует немедленной госпитализации. Почти в половине случаев острому коронарному синдрому не предшествует стенокардия, то есть он развивается на фоне видимого здоровья.
Симптомы
Чаще всего острый коронарный синдром проявляется сильной нестерпимой болью в груди (за грудиной или ниже — в области солнечного сплетения, «под ложечкой»).
Диагностика и лечение
Современная тактика лечения таких больных состоит в немедленной доставке в больницу, где есть возможность выполнить экстренное стентирование коронарной артерии, в которой произошла катастрофа. Действовать надо немедленно: около половины тех, кто умирает от инфаркта миокарда, умирает в первый час после появления первых его признаков.
Нестабильную стенокардию отличает от инфаркта миокарда обратимость поражения миокарда: при инфаркте часть миокарда, снабжаемого кровью из пораженной артерии отмирает и замещается рубцовой тканью, при нестабильной стенокардии этого не происходит.
При инфаркте миокарда имеются характерные изменения электрокардиограммы, рост, а затем снижение уровня нескольких белков — маркеров некроза миокарда, нарушения сократимости нескольких сегментов левого желудочка по данным эхокардиографии.
Для переднего инфаркта миокарда свойственны свои осложнения, для нижнего — свои. Так, при переднем инфаркте миокарда существенно чаще встречается кардиогенный шок, перикардит (так называемый эпистенокардитический перикардит), разрыв левого желудочка, ложные и истинные аневризмы левого желудочка, динамическая обструкция левого желудочка, блокада левой ножки пучка Гиса. Для нижнего инфаркта свойственны преходящие нарушения атриовентрикулярной проводимости, митральная недостаточность, разрыв межжелудочковой перегородки, поражение правого желудочка.
После периода госпитализации проводится реабилитация: вырабатывается режим физических нагрузок, назначаются препараты для постоянного приема. Все, кто перенес инфаркт миокарда, должны в отсутствие противопоказаний постоянно принимать минимум четыре препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин), статин (например, аторвастатин, розувастатин) и ингибитор АПФ (эналаприл, лизиноприл и другие). Перед выпиской из стационара или сразу после нее необходимо провести нагрузочный тест (желательно — стресс-эхокардиографию) и решить вопрос о целесообразности коронарной ангиографии.
Ишемическая болезнь сердца
Что такое ишемическая болезнь сердца
Ишемическая болезнь сердца (ИБС) — это поражение миокарда, обусловленное преходящим или необратимым нарушением кровотока в коронарных артериях.
Заболевание также известно как
- Ишемия;
- коронарная болезнь сердца.
На английском заболевание называется:
- coronary artery disease;
- chronic heart disease;
- ischemic heart disease.
Причины
В 95 % случаев ишемическая болезнь сердца обусловлена атеросклерозом коронарной артерии либо функциональным стенозом эпикардиальных сосудов.
К редким причинам можно отнести:
- коронарные васкулиты при системных заболеваниях;
- болезнь Кавасаки;
- передозировка сосудосуживающими препаратами либо рядом наркотических средств;
- врождённые аномалии отхождения коронарной артерии.
Кто в группе риска
- Потребляющие жевательный табак, курильщики, в том числе и пассивные;
- чрезмерно употребляющие алкоголь;
- страдающие сахарным диабетом, артериальной гипертензией, ожирением;
- люди с высоким уровнем холестерина или триглицеридов в крови;
- пациенты, чьи родственники страдают ишемической болезнью сердца или перенесли сердечный приступ;
- люди с высоким уровнем гомоцистеина и С-реактивного белка;
- мужчины старше 45 лет;
- женщины старше 55 лет;
- люди с низкой физической активностью;
- женщины, перенесшие преэклампсию в период беременности;
- те, кто испытывает состояние повышенного напряжения, эмоциональные всплески.
Как часто встречается
ИБС — основная причина инвалидности и трети всех случаев летального исхода у людей старше 35 лет в развитых странах.
В США порядка 16,5 миллионов человек имеют ИБС, в РФ заболевание выявлено более чем в 6 000 случаев на 100 тысяч населения. Среди лиц в возрасте 40 лет риск развития ишемической болезни сердца составляет 49 % у мужчин и 32 % у женщин, в возрасте 70 лет — 35 % и 24 % соответственно.
Классификация
- Внезапная сердечная смерть;
- острый коронарный синдром:
- острый инфаркт миокарда с подъемом сегмента ST;
- острый инфаркт миокарда без подъема сегмента ST;
- нестабильная стенокардия;
- стенокардия напряжения;
- безболевая ишемия миокарда;
- особые формы стенокардии:
- синдром Х;
- вазоспастическая стенокардия;
- постинфарктный кардиосклероз;
- ишемическая кардиомиопатия.
Симптомы
Наиболее распространённые проявления ишемической болезни сердца — симптомы стенокардии:
- приступ появляется внезапно при физической нагрузке;
- боль за грудиной или в области сердца давящего, жгучего, ноющего характера;
- иррадиация (распространение) боли в левое плечо либо руку до кончиков пальцев, в спину, шею, челюсть или живот;
- потливость, “холодный пот”;
- ощущение сдавливания или стеснения в груди;
- учащённое или нерегулярное сердцебиение;
- затруднённое дыхание;
- беспокойство, страх;
- головокружение, выраженная слабость;
- тошнота, рвота.
Диагностика заболевания
Опрос и осмотр
Проводится опрос пациента о болевом синдроме в грудной клетке, его характере, частоте возникновения и обстоятельствах, при котором он исчезает.
Проводятся измерения роста и веса, артериального давления по Короткову, частоты сердечных сокращений и пульса, пальпация пульса на лучевых и артериях тыльной поверхности стоп, аускультация сердца и лёгких, исследуются кожные покровы, определяются признаки факторов риска (ожирения, сахарного диабета, атеросклероза, артериальной гипертензии), оценивается лодыжечно-плечевой индекс.
Симптомы сердечной недостаточности (кардиомегалия, одышка, хрипы в лёгких, набухание шейных вен, увеличение печени, ритм галопа при аускультации сердца, отёки ног), атеросклероза периферических артерий (ослабление пульсации артерий, атрофия мышц нижних конечностей, перемежающаяся хромота), шум над сонными артериями, аритмия, артериальная гипертензия имеют большое диагностическое и прогностическое значение.
Лабораторное обследование
- Липидный спектр крови, в том числе холестерин липопротеинов низкой плотности;
- клинический анализ крови;
- глюкоза крови, гликированный гемоглобин;
- креатинин, мочевая кислота крови;
- тропонин крови при подозрении на острый коронарный синдром или при клинической нестабильности состояния;
- N-терминальный фрагмент мозгового натрий-уретического пептида при острой боли для оценки риска возможных осложнений и подозрении на сердечную недостаточность.
Функциональная, лучевая и инструментальная диагностика
- Электрокардиография;
- стресс-тест с ЭКГ и ЭхоКГ;
- эхокардиография;
- ядерная перфузионная визуализация миокарда (ядерный стресс-тест);
- ультразвуковое исследование сонных артерий;
- холтеровское мониторирование ЭКГ;
- коронарная ангиография;
- внутрикоронарное ультразвуковое исследование;
- рентгенография органов грудной клетки;
- компьютерная томография сердца;
- магнитно-резонансная томография сердца.
Лечение
Цели лечения
- Купирование острых симптомов;
- предотвращение осложнений;
- устранение корригируемых факторов риска.
Образ жизни и вспомогательные средства
Имеют значение в качестве методов профилактики, а не лечения.
Лекарства
Представленные препараты могут использоваться в качестве монотерапии или их комбинации.
- Нитраты способствуют расслаблению и расширению кровеносных сосудов:
- препараты короткого действия купируют приступ стенокардии;
- пролонгированного действия — используются в качестве профилактического лечения;
антитромбоцитарные препараты блокируют агрегацию тромбоцитов;
бета-блокаторы улучшают кровоток и доставку кислорода, снижая частоту сердечных сокращений и АД;
блокаторы кальциевых каналов ингибируют транспорт кальция и вызывают расслабление гладкой мускулатуры;
блокатор натриевых каналов (например, ранолазин) уменьшает внутриклеточный ионный баланс при ишемии;
антагонисты рецепторов ангиотензина II расслабляют кровеносные сосуды;
ингибиторы АПФ оказывают гипотензивное, кардиопротективное действие, снижают вероятность развития сердечно-сосудистых осложнений;
статины снижают уровень холестерина в крови;
ингибиторы пропротеиновой конвертазы субтилизин/кексин типа 9 — для коррекции дислипидемии и улучшения прогноза у пациентов с недавним острым коронарным синдромом;
- ингибитор If-каналов (например, ивабрадин) регулирует частоту сердечных сокращений.
Хирургические операции
При неэффективности медикаментозного лечения, признаках поражения коронарного русла и снижении качества жизни показано проведение реваскуляризации с помощью чрескожного коронарного вмешательства либо аортокоронарного шунтирования.
Восстановление и улучшение качества жизни
Кардиальная реабилитация обычно проводится среди пациентов, недавно перенесших инфаркт миокарда или реваскуляризацию.
Всем пациентам с ИБС рекомендуются физические нагрузки в качестве неотъемлемого компонента комплексной кардиопомощи.
Пациенты со стабильной стенокардией I-II ФК без нарушения сердечного ритма и проводимости могут быть направлены в кардиологические санатории, бальнеологические и климатические курорты.
При стенокардии III-IV ФК санаторное лечение не рекомендуется.
Возможные осложнения
- Нестабильная стенокардия;
- инфаркт миокарда;
- хроническая сердечная недостаточность;
- нарушение сердечного ритма;
- внезапная смерть.
Профилактика
- Необходимо подобрать адекватную физическую нагрузку совместно с врачом ЛФК, оставаться физически активным;
- придерживаться принципов правильного питания: потреблять пищу с меньшим содержанием животного жира, включить в рацион овощи и фрукты, сложные углеводы, пищевые волокна, омега-3-жирные кислоты из рыбы или пищевых добавок;
- контролировать стресс;
- следить за весом и уровнем сахара крови;
- регулярно контролировать пульс и артериальное давление;
- исключить курение;
- проходить ежегодную вакцинопрофилактику против гриппа.
Прогноз
Важные прогностические показатели у больных ИБС: количество, интенсивность и продолжительность эпизодов ишемии миокарда.
Пациент с единственным пораженным сосудом и хорошей функцией левого желудочка имеет отличный прогноз (5-летняя выживаемость > 90 %), в то время как у пациента с тяжелой дисфункцией левого желудочка и обширным заболеванием, включающим три сосуда, плохой прогноз.
Необходимо учитывать, что ишемическая болезнь сердца склонна к волнообразному течению. Даже при адекватном медикаментозном лечении и изменении образа жизни у некоторых пациентов может наблюдаться рецидив или ухудшение ангинозных симптомов из-за прогрессирования атеросклеротического заболевания. Повышенное титрование антиангинальных препаратов может устранить эти симптомы, однако некоторым пациентам требуется реваскуляризация для снижения частоты и выраженности проявлений симптомов и повышения толерантности к физической нагрузке.