Иридоциклит (передний увеит). Симптомы, причины, диагностика и лечение заболевания
При переднем увеите или иридоциклите воспаляется сосудистая оболочка глаза. Потому в обзоре анатомии глаза нас будут интересовать лишь структуры этой области.
Радужная оболочка – это та, видимая часть глаза, которая определяет цвет наших глаз. В центре имеет изменяющееся от зрительной нагрузки и степени освящения размер зрачок.
Еще одна важная засть сосудистой оболочки, которая может воспаляться называется цилиарная мышца. Эта мышца обеспечивает настраивание зрения на разные дистанции (аккомодацию). Именно к ней, как на стропах подвязан хрусталик, расположенный непосредственно за зрачком.
Помимо аккомодационных функций цилиарное тело вырабатывает внутриглазную жидкость, которая омывает внутренние структуры глаза и определяет глазное давление. В этой связи важным является то как внутриглазная жидкость оттекает из глаза – она формируется в задней камере глаза, перетекает из нее в переднюю камеру и вытекает из глаза через структуры угла передней камеры.
Строение переднего отдела глаза
Признаки и симптомы иридоциклита
- Помутнение в поле зрения
Связано с тем, что в переднюю камеру проникает множество лейкоцитов и белков крови, иногда даже фибрин. Лейкоциты, белковые комплексы и фибрин оседают на задней поверхности роговицы, хрусталике, создавая полупрозрачный налет. Фибрин может создавать паутинообразные фибриновые пленки.
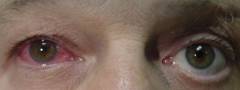
- Покраснение глаза
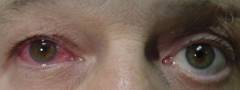 Связано с тем, что при увеите в сосудистой оболочке разворачивается очень интенсивная воспалительная реакция, которая и вызывает покраснение глаза.
Связано с тем, что при увеите в сосудистой оболочке разворачивается очень интенсивная воспалительная реакция, которая и вызывает покраснение глаза.
- Болезненность в глазу
Сосудистая оболочка и цилиарное тело – это интенсивно иннервируемые органы. Любое воспаление вызывает болезненность в них. Глаз остро реагирует на
- Светобоязнь – связана с несколькими механизмами.
Во первых яркий свет вызывает сужение зрачка, что раздражает радужку. Во вторых, часто в воспаление вовлекается роговица, которая, будучи воспаленной, крайне болезненно реагирует на свет.
Диагностика иридоциклита
Определение остроты зрения – в первые дни воспаления острота зрения может сохраняться высокой. Однако спустя несколько дней «туман» в поле зрения сгущается и пациент резко теряет зрение.
Глазное давление – может быть пониженным в результате снижения активности цилиарного тела и выработки внутриглазной жидкости. Но бывают случаи и повышения глазного давления. Это связано с тем, что спайки по краю зрачка формируют полный функциональный блок. В результате внутриглазная жидкость скапливается в задней камере.
Осмотр глаза под микроскопом (щелевой лампой)
Это наиболее информативный метод исследования, выявляющий ряд ключевых симптомов увеита:
- Преципитаты – на поверхности роговицы или хрусталика
- Деформация зрачка или его неподвижность при разном освещении. Это связано со спайками между задним краем зрачка и хрусталиком.
- Фибрин, плавающий в виде паутин или облака в передней камере.
- Наличие на поверхности хрусталика темных отложений. Это задний пигментный слой радужки, который оторвался от нее, когда зрачок расширился, а приклеенная к нему пигментная кайма была оторвана.
- Гипопион – белесоватая жидкость, которая скапливается в нижней части передней камеры.
Причины иридоциклита
Сразу можно оговориться, что их много, и они не относятся к одной группе заболеваний.
- Ревматические заболевания: ревматизм, болезнь
 Стилла, аутоиммунный тиреоидит, болезнь Бехтерева, синдромы Рейтера и Шегрена, саркоидоз, болезнь Бехчета, синдром Фогта-Коянаги-Харады
Стилла, аутоиммунный тиреоидит, болезнь Бехтерева, синдромы Рейтера и Шегрена, саркоидоз, болезнь Бехчета, синдром Фогта-Коянаги-Харады - Воспаление при вирусном поражении: грипп, корь, герпетическая инфекция, цитомегаловирус.
- При травматических повреждениях: травмы, контузии, после глазных операций, при проникающих ранениях глаза
- При глубоких инфекционных повреждениях роговицы: кератиты, кератоувеиты, язва роговицы.
Лабораторная диагностика
При диагностике ревматического заболевания как возможной причны иридоциклита:
Общий и биохимический анализ крови:
- Коагулограмма – показатели данного иследованич могут свидетельствовать в пользу ревматических заболеваний (антифосфолипидный синдром, ревматоидный артрит, острый артрит, ревматическая лихорадка, системная красная волчанка), острого инфекционного процесса в организме.
- Общий анализ крови + СОЭ – по этим показателям может быть выявлено и острый инфекционный процесс в организме и вирусное поражение и признаки ревматизма.
Биохимический анализ крови для выявления ревматизма:
- С реактивный белок,
- Антистрептолизин О
- Ревматоидный фактор
- Антинуклеарные антитела
По показателям данных анализов, дополненный рентгеновскими снимками и сбором анамнеза врач ревматолог может выставить окончательный диагноз и назначить предварительное лечение.
Генетическое исследование
- Анализ на антиген HLA-B27
Данное обследование дает ценную информацию в диагностике сложных форм ревматизма, серонегативных, при которых все вышеперечисленные ревматические пробы ничего не выявили.
Биохимические анализы крови для выявления инфекций, приводящих к увеиту:
При лабораторной диагностике инфекционной природы происхождения иридоциклита:
Вирусная инфекция
Серологическое исследование на:
Герпес 1 и 2 типа
Цитомегаловирус
Вирус Varicella Zoster
Паразитарные поражения:
Выявление антител против Toxoplasma gondii
Выявление антител против Toxocara canis
Специфичеcкие инфекции
Выявление антител против возбудителя сифилиса
Выявление антител против возбудителя болезни Лайма
Выявление антител против возбудителя Хламидиоза
В том, случае, если имеет место проникающее ранение глаза или язва роговицы, необходимо взять мазок с поверхности слизистой глаза для бактериологического исследования и выявления чувствительности выявленной микрофлоры к расширенному спектру антибиотиков.
Параллельно с назначением лабораторных анализов врач офтальмолог назначает консультации иных специалистов:
- Стоматолога — для исключения или выявления кариозных зубов, инфекцированных кист, возможных альвеолитов и т.д. Необходимо исключить возможный хронический очаг инфекционного воспаления в полости рта.
- Отоларинголога (ЛОР врача) — для выявления хронических синуситов(гайморит, фронтит, этмоидит и т.д.). Эти хронические очаги инфекции могут вызывать нарушения в работе иммунной системы, которые приводят к иридоциклиту.
- Уролога — для исключения хроничсеких инфекций мочеполовой системы: уретрит, цистит, пиелонефрит. Ряд инфекций мочеполовой системы могут вызывать ревматические заболевания, поражающие глаза.
- Инфекциониста — консультация данного врача необходима в случае когда незадолго до воспаления глаз имел место укус клеща, пищевое расстройство и т.д.
Лечение Иридоциклита

- Противовоспалительное лечение
Для этого используются в группы препаратов:
Нестероидные противовпсалительные препараты применяемые локально: Индоколлир, Неванак, Клодифен (применяются в виде глазных капель)
Стероидные препараты, применяемые локально: Дексаметазон, Макситрол (в сочетании с антибиотиками), Дипроспан или Кеналог (в виде парабульбарных инъекций),
- Препятствование формированию спаечного процесса (сенехий) внутри глаза
Для этого применяют препараты расширяющие зрачок: Тропикамид, мидриацил, мидримакс или Ирифрин. Возможно примененрепаратов и в виде подконъюнктивальной инъекции: Мезатон+ Атропин. Эти препараты используются для разрывания уже сформировавшихся спаек радужной оболочки.
- Специфическое лечение направленное на устранение первопричины (противовирусное, противоревматическое, противопаразитарное или антибактериальное лечение)
Тут все понятно, в зависимости от выявленной инфекции определяют спектр применяемых препаратов в виде таблеток, внутримышечных, внутривенных уколов.
- Снижение глазного давления в случае его повышения на фоне воспаления глаза
Для этой цели используют препараты, которые снижают глазное давление: Ацетазоламид, Тимолол, их сочетание (эти препараты применяются в виде глазных капель). В тяжелых случаях может понадобится лазерная операция – базальная лазерная иридектомия. При этой операции при помощи лазера производится выжигание маленького участка радужки для получения дополнительного оттока глазной жидкости из задней в переднюю камеру.
- Стимуляция заживления наружной раны¸ которая может быть входными воротами для инфекции.
При проникающей травме происходит ее обязательное ушивание. В дальнейшем ушитая рана иди язва роговицы, вызванная инфекционным поражением заживает. Для стимуляции заживления используется Специальные гели и капли: солкосерил, корнерегель, баларпан. Так же назначают витаминотерапию – витамины группы Б, витамины А, Е, С.
Помните, диагноз Острый увеит в большинстве случаев требует лечения в стационаре или интенсивного лечения в амбулаторных условиях в ежедневным посещением врача.
В том случае, если признаки острого иридоциклита полностью не исчезают в течение 2-х месяцев, заболевание переходит в хроническое течение с попеременными периодами ремиссии и обострения. Каждый раз при обострении необходимо посещать лечащего врача офтальмолога.
Иридоциклит (передний увеит) — виды, причины, симптомы, диагностика, лечение и профилактика
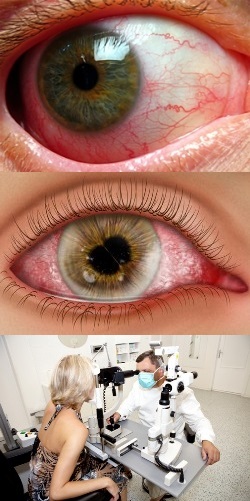
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Введение
Иридоциклитом (или передним увеитом) называют сочетанное поражение воспалительным процессом радужной оболочки и цилиарного тела глаза. Кровоснабжение радужки и цилиарного тела является общим, и воспалительный процесс в одном из них (циклит или ирит) быстро распространяется на другой участок глаза.
Иридоциклиты классифицируются по характеру течения, причинам появления и по различным показателям симптомов.
В зависимости от характера течения иридоциклит бывает:
- острый или подострый;
- хронический;
- рецидивирующий.
Наиболее часто иридоциклиты встречаются у людей 20-40 лет, но могут носить и врожденный характер – при инфекционных заболеваниях матери во время беременности.
Основным проявлением этого заболевания становится боль в глазу. В целом, иридоциклит на его ранних стадиях хорошо поддается терапии, но отсутствие адекватного лечения может приводить к частичной утрате зрения и слепоте, или к вынужденному удалению глазного яблока.
Причины иридоциклита
Причины иридоциклита разнообразны, и установить первопричину удается не всегда. По происхождению воспалительного процесса иридоциклит может быть:
1. Эндогенным – вызывается внутренними причинами.
2. Экзогенным – вызывается различными травмами, воспалительными заболеваниям других участков глаза или послеоперационными осложнениями.
Наиболее часто иридоциклит становится следствием общих заболеваний. Это могут быть:
- вирусные, инфекционные или грибковые заболевания – грипп, ВПГ, туберкулез, корь, токсоплазмоз, гонорея, стафилококковая или стрептококковая инфекции, хламидиоз, малярия, лептоспироз, бруцеллез и др.;
- хронические инфекции – тонзиллит, гайморит, кариес и др.;
- системные поражения соединительных тканей – ревматизм, саркоидоз, ревматоидный артрит, болезнь Бехчета и др.;
- обменные нарушения – подагра, сахарный диабет.
В более редких случаях причинами этого заболевания становятся проникающие ранения, послеоперационные осложнения или воспаления других участков глаза.
Основной причиной развития иридоциклита становится занос возбудителей инфекции, токсинов или иммунных комплексов в ткани цилиарного тела или радужную оболочку глаза. Немаловажную роль для развития этого заболевания играют и различные предрасполагающие факторы:
- стрессовые ситуации;
- переохлаждение;
- расстройства иммунитета;
- эндокринные нарушения;
- тяжелая физическая или психическая нагрузка.
Симптомы иридоциклита
 Симптомы иридоциклита могут проявляться на одном глазу или на обоих. Они бывают различными, и их особенности во многом зависят от формы заболевания. Среди них можно выделить общие характерные признаки, которые свойственны всем видам этого заболевания глаза.
Симптомы иридоциклита могут проявляться на одном глазу или на обоих. Они бывают различными, и их особенности во многом зависят от формы заболевания. Среди них можно выделить общие характерные признаки, которые свойственны всем видам этого заболевания глаза.
Общие симптомы иридоциклита:
- общее покраснение глаза;
- боль, усиливающаяся при прикосновении или надавливании;
- слезотечение;
- боязнь света;
- «туман» перед глазами;
- головная боль.
При иридоциклите больной жалуется на «туман» перед глазами, и при проверке зрения выявляется его незначительное ухудшение в пределах 2-3 строчек проверочной таблицы. Наблюдаются изменения цвета радужки глаза. Она приобретает нехарактерный для нее ржавый или зеленоватый цвет, ее рисунок становится размытым, а зрачок сужается и плохо реагирует на раздражение светом.
При осмотре в передней камере глаза может определяться серозный, серозно-фибринозный или гнойный экссудат, а при разрыве сосуда обнаруживается гифема (скопление крови). При оседании экссудата на стекловидном теле и хрусталике может наблюдаться их помутнение и ухудшение зрения.
Воспалительный процесс в тканях глаза сопровождается отечностью и тесным контактом радужки с капсулой хрусталика. Это приводит к образованию задних спаек, которые вызывают необратимые изменения в виде деформации и сужения зрачка. Сращение передней поверхности хрусталика с радужкой на всем ее протяжении может приводить к образованию круговой спайки, и при неблагоприятном течении иридоциклита развивается слепота.
Внутриглазное давление при иридоциклите может быть в пределе нормы или понижаться. Его понижение обусловлено снижением секреции влаги в передней камере глаза. Иногда, при остром и быстро развивающемся иридоциклите, наблюдается выраженная экссудация или образование круговой спайки, которые вызывают повышение внутриглазного давления (вплоть до глаукомы).
Разные виды иридоциклитов имеют свои характерные особенности течения:
- вирусные – протекают стремительно, с образованием серозного и серозно-фибринозного экссудата и на фоне повышения внутриглазного давления;
- хламидийные – протекают на фоне уретрита, конъюнктивита и поражений суставов;
- аутоиммунные – протекают на фоне обострения основного заболевания, носят рецидивирующий характер, часто осложняются, причем каждый последующий рецидив протекает тяжелее предыдущего; могут приводить к слепоте;
- туберкулезный – симптомы слабо выражены, сопровождается образованием мощных спаек, полным сращением зрачка, затуманиванием зрения и образованием желтоватых бугорков на радужке;
- травматические – могут осложняться воспалением второго глаза.
При хроническом иридоциклите боль, покраснение, светобоязнь и слезотечение выражены не так ярко, как при острой форме этого заболевания. Хроническое воспаление сопровождается такими атрофическими изменениями глаза, как помутнение хрусталика и стекловидного тела, грубые спайки хрусталика и радужной оболочки, заращение зрачка и др.
Виды иридоциклита
Диагностика иридоциклита
После оценки особенностей течения иридоциклита больному могут назначаться консультации фтизиатра, отоларинголога, ревматолога, стоматолога, дерматовенеролога, аллерголога. В никоторых случаях назначается рентгенография придаточных пазух носа и легких.
Обязательно проводят дифференциальную диагностику иридоциклита с заболеваниями глаз со схожей симптоматикой: кератит, острый конъюнктивит и приступ первичной глаукомы.
Последствия (осложнения) иридоциклита
Иридоциклит при беременности
Иридоциклит при беременности, в большинстве случаев, развивается по причине снижения иммунитета. Толчком к его появлению могут стать:
- хронические заболевания беременной (гайморит, тонзиллит, киста зуба и др.);
- контакт с инфекцией;
- аллергические реакции;
- ревматические заболевания;
- аутоиммунные заболевания.
Как и любое другое вирусное или бактериальное заболевание во время беременности, иридоциклит представляет угрозу не только для здоровья женщины, но и может негативно сказываться на здоровье плода. Присутствие инфекции в организме беременной становится прямым риском ее передачи от матери к плоду.
Лечение иридоциклита у будущей матери затруднительно, т. к. большинство препаратов для его терапии противопоказаны к применению у беременных. В таких случаях врач должен быть предельно осторожен в выборе того или иного лекарственного средства и учитывать индивидуальные показатели больной и степень тяжести заболевания.
Для назначения лечения беременной женщине необходимо как можно раньше пройти осмотр у акушера-гинеколога, офтальмолога и иммунолога. Оценив полученные диагностические данные, врачи смогут подобрать наиболее оптимальную и безопасную схему терапии иридоциклита. Для предотвращения передачи инфекции от беременной к плоду назначаются препараты, действие которых направляется на коррекцию иммунной системы женщины.
Лечение иридоциклита
Лечение иридоциклита должно быть комплексным и своевременным. Как правило, это длительный и упорный процесс. Раннее начало терапии в большинстве случаев позволяет предупредить развитие спаечного процесса и предупреждает развитие осложнений. В первую очередь, если это возможно, оно направляется на устранение первопричины воспалительного процесса.
Лечение иридоциклита может проводиться в амбулаторных или стационарных условиях. Показаниями к госпитализации становятся различные факторы: отсутствие эффекта от амбулаторного лечения в течение 5-6 дней; наличие задних спаек, фибрина, преципитатов или гипопиона (скопления гноя в передних отделах глаза).
Самолечение иридоциклита недопустимо!
Медикаментозное лечение
Для этого могут применяться:
- антибиотики, антисептики, сульфаниламиды и противовирусные средства – Полудан, Офтальмоферон, Торбекс, Флоксал, Ципрофлоксацин, Гентамицин, Цефтриаксон и др.;
- нестероидные противовоспалительные препараты – Веро-индометацин, Индометацин, Метиндол, Аспирин;
- антигистаминные препараты – Супрастин, Лоратадин, Кларитин и др.;
- средства для расширения зрачка (мидриатики) – Ирифрин, Атропин, Цикломед, Мидриацил и др.;
- гормональные средства – Гидрокортизон-пос, Ново-преднизолон, Медрол, Депо-Медрол, Берликорт, Дексаметазон и др.;
- иммуномодулирующие средства – Экворал, Циклоспорин, Имуспорин;
- поливитамины;
- средства, снижающие проницаемость капилляров – Дицинон, Этамзилат.
Для более быстрого восстановления организма и устранения воспаления проводится активная дезинтоксикационная терапия при помощи внутривенного введения инфузионных растворов. При сильно выраженном воспалительном процессе могут назначаться такие процедуры, как гемосорбция и плазмаферез.
При выявлении в процессе диагностики источника хронической инфекции (тонзиллита, гайморита, кариеса и пр.) в обязательном порядке проводится его санация, т. к. именно он является причиной развития воспалительного процесса в тканях глаза.
Для терапии токсоплазмозного, сифилитического, туберкулезного или ревматического иридоциклита применяются специфические препараты, которые могут быть назначены только соответствующими специалистами по лечению этих заболевании. При развитии иридоциклита на фоне сахарного диабета обязательно проведение консультации эндокринолога и лечение основного заболевания.
Физиотерапия
Физиотерапевтическое лечение иридоциклита зависит от стадии заболевания.
В первые дни могут назначаться:
- ПеМП НЧ;
- соллюкс;
- аппликации с парафином;
- согревающие компрессы;
- УВЧ;
- ДДТ (диадинамические токи).
Для профилактики появления спаек назначается:
- электрофорез с Химотрипсином или Фибринолизином;
- электрофорез с добавлением в Фибринолизин Атропина, Адреналина, Мономицина или Кальция хлорида.
Для лечения спаек, помутнения стекловидного тела, сращений или заращений зрачка применяются:
- электрофорез и фонофорез с Лидазой, Лекозимом, Папаином и др.;
- электрофорез с гормональными препаратами.
На разных стадиях иридоциклита может применяться лазерная терапия.
Подробнее о физиотерапии
Оперативное лечение
Прогноз и профилактика иридоциклита
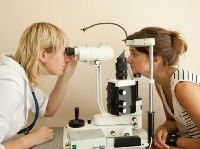 Прогноз иридоциклита во многом зависит от его формы и от того, насколько своевременно было начато его адекватное лечение. Быстрое устранение причины этого заболевания глаз позволяет полностью избавиться от самой болезни и ее осложнений.
Прогноз иридоциклита во многом зависит от его формы и от того, насколько своевременно было начато его адекватное лечение. Быстрое устранение причины этого заболевания глаз позволяет полностью избавиться от самой болезни и ее осложнений.
В 20% случаев удается полностью излечить острый иридоциклит, в 50% случаев – он приобретает рецидивирующее течение. Рецидивы протекают не так остро, и в большинстве случаев их начало совпадает с обострением основного заболевания.
В тех случаях, когда развитие иридоциклита становится следствием тяжелого системного заболевания, максимум усилий направляют на предотвращение возможных осложнений и лечение основной системной болезни. Такие комплексные и постоянные меры помогают предотвратить не только рецидивы, но и снижение остроты зрения и слепоту.
Иридоциклит может становиться хроническим и сопровождаться упорным снижением зрения. В большинстве случаев такие формы болезни приводят к опасным и тяжелым осложнениям, которые угрожают не только утратой зрения, но и необходимостью проведения хирургической операции по удалению глаза.
Профилактика иридоциклита заключается в следующих мероприятиях:
- своевременной санации хронических очагов инфекции;
- своевременном выявлении и адекватном постоянном лечении системных заболеваний;
- укреплении иммунитета;
- безотлагательном обращении к врачу при первых признаках воспаления глаза.
Отзывы о лечении иридоциклитов
 Отзывы о лечении иридоциклита различны, т. к. исход этого заболевания во многом зависит от причин, своевременности начатого лечения и формы болезни.
Отзывы о лечении иридоциклита различны, т. к. исход этого заболевания во многом зависит от причин, своевременности начатого лечения и формы болезни.
При своевременном начале адекватной терапии острого иридоциклита пациентам приходилось тратить на свое лечение от месяца до полугода. Некоторые из них полностью излечивались, а у других оно переходило в рецидивирующую или хроническую форму.
Многие авторы отзывов отмечают стойкую взаимосвязь между обострениями основного заболевания (суставов, диабета, ревматизма, аутоиммунных болезней и др.) и рецидивами иридоциклита. У некоторых из них случаи рецидивов происходили по 3-5 раз в год.
Пациенты с системными заболеваниями отмечают, что при постоянной терапии основного недуга обострения иридоциклита происходят гораздо реже или же не наступают совсем. Многие больные, которые проводили санацию хронических очагов инфекции (удаление кист зуба, лечение кариеса, тонзиллита и др.), отмечали отсутствие рецидивов после проведенной терапии.
Встречается много отзывов о том, что развитие осложнений иридоциклита вызывает снижение остроты зрения. Как правило, такие последствия развиваются вследствие неадекватно назначенного лечения или обращения к офтальмологу уже на запущенных стадиях воспалительного процесса.
По отзывам пациентов, в некоторых случаях удавалось добиваться восстановления зрения. Существуют и немногочисленные отзывы о том, что, несмотря на появление спаек, на фоне адекватной терапии снижения остроты зрения не наблюдалось.
Есть единичные отзывы о том, что запущенные формы осложнений иридоциклита приводили к слепоте и даже утрате глаза.
Большинство пациентов в своих отзывах указывают на тот факт, что именно комплексная терапия с применением различных медикаментозных средств и физиотерапевтических процедур оказывает положительное воздействие на течение болезни. Как правило, медикаментозные средства, назначаемые при иридоциклите, хорошо переносились больными, и только в редких случаях вызывали различные побочные реакции в виде тошноты, дисбактериоза кишечника и утраты массы тела.
Иридоциклит

Иридоциклит – комплексное воспаление передней стенки сосудистой оболочки с охватом радужки и цилиарного (ресничного) тела. Обе эти структуры снабжаются кровью от общей ветви цилиарных артерий, поэтому по отдельности ириит и циклит встречаются очень редко. Заболевание входит в группу передних увеитов и не заразно по своей природе. Без своевременного лечения способно спровоцировать серьезные осложнения, вплоть до полной потери зрения. Диагностикой и терапией иридоциклита занимается врач-офтальмолог (окулист).
Что это за заболевание и каковы причины его возникновения
Основная причина иридоциклита – нарушение гематоофтальмологического барьера. Это преграда между кровью питающих сосудов и светопроводящими средами глаза. Ее роль выполняет эндотелий капилляров, который работает по принципу фильтра, задерживая крупные молекулы, токсичные соединения, иммунные комплексы, антигены – вирусы, бактерии, грибки. Под влиянием внешних или внутренних факторов защитная функция барьера нарушается, и любая инфекция, аутоантигены и аутоиммунные комплексы по сосудам проникают в радужку и цилиарное тело, формируя очаг воспаления.
Внимание! Иридоциклит глаза – следствие нарушения иммунных реакций и не передается при контакте, то есть заразиться нельзя.
Среди внешних факторов, способных нарушить барьер, выделяют:
- травмы глазного яблока – проникающие ранения, ушибы, инородные тела;
- ожоги роговицы – термические, химические, радиационные;
- наличие ранее занесенной глазной инфекции – кератиты, ячмень, блефарит;
- хирургические операции – в результате инфицирования или при повышенной чувствительности на само вмешательство.
Чаще всего иридоциклит является признаком серьезных внутренних нарушений – аутоиммунных, эндокринных, обменных, инфекционных. Причиной возникновения могут стать:
- ревматические поражения тканей – причина переднего увеита в 50% случаев;
- другие аутоиммунные поражения соединительной ткани – саркоидоз, спондилоартроз;
- внутренние очаги вирусного поражения – корь, герпес, стафилококковая, стрептококковая инфекция;
- бактериальные заболевания – сифилис, гонорея, тиф;
- протозойные возбудители – хламидии, малярии, токсоплазмы;
- хронические инфекции различной этиологии – отиты, синуситы, циститы;
- аллергические реакции.
Косвенно спровоцировать воспаление сосудистой оболочки глаза могут стресс и постоянное зрительное напряжение, синдром сухого глаза, недостаток витаминов в пище, переохлаждение и общее снижение иммунитета.
Иридоциклит: симптомы и формы
С учетом симптомокомплекса и этиологии различают несколько форм.
Экссудативная, или серозная – самая легкая разновидность. Заболевание проходит с образованием экссудата (серозной жидкости) в пространстве стекловидного тела, что приводит к помутнению прозрачных сред. Дополнительно наблюдается легкое покраснение радужки и склер. Форма имеет острое или подострое течение, но хорошо поддается лечению и редко вызывает осложнения. Имеет наиболее благоприятные прогнозы для восстановления. Общая симптоматика:
- слезоточивость глаз;
- светобоязнь;
- помутнение зрачка;
- ощущение рези в глазах;
- покраснение склер и радужки;
- скачки внутриглазного давления;
- ощущение пелены перед глазами;
- сужение зрачка.
Фибринозно-пластическая форма имеет ярко выраженное острое проявление. В составе экссудата появляются белки свернувшейся крови. Воспаленная радужка продолжает отекать и начинает соприкасаться со стенкой хрусталика. Между ними образуются спайки (синехии), что приводит к деформации зрачка – вплоть до полного зарастания. Заболевание приводит к тяжелым необратимым последствиям, после которых полное восстановление зрения невозможно. К общим симптомам экссудативной формы присоединяются:
- ощущение распирания глазного яблока;
- искажение формы зрачка;
- изменение формы и цвета радужной оболочки;
- блефароспазмы.
Гнойный иридоциклит развивается при поражении бактериальной инфекцией – в качестве осложнения после выраженного фурункулеза, тонзиллита, гайморита. Протекает в тяжелой острой форме, к общим симптомам серозного и фибринозного воспаления присоединяется появление гнойного экссудата.
Вирусная, или геморрагическая форма – развивается при поражении вирусной инфекцией, имеет острое или подострое течение. Гной в экссудате отсутствует, характерный симптом – выраженное покраснение склер и радужки.
Внимание! Острый иридоциклит при своевременном лечении имеет высокий шанс на полное исцеление или восстановление с минимальными осложнениями. Перетекание заболевания в хроническую форму сулит со временем серьезные искажения глазных структур и широкий спектр нарушений зрения.
Осложнения иридоциклита

Среди опасных последствий иридоциклита можно встретить следующие заболевания:
- хориоретинит – форма заднего увеита с воспалением сосудистой оболочки и сетчатки;
- абсцесс;
- деструкция стекловидного тела – нарушение прозрачности структуры (появляются черные и прозрачные «мушки» общее помутнение картинки;
- эндо- и панофтальмит – острое гнойное воспаление сосудистой оболочки и сетчатки;
- глаукома – повышение глазного давления с нарушением зрения;
- катаракта – патологическое помутнение хрусталика;
- секклюзия и окклюзия зрачка – зарастание отверстия;
- отслоение сетчатки;
- атрофия глазного яблока.
Многие симптомы иридоциклита являются общими для воспалительных заболеваний глаз, поэтому для вынесения точного диагноза потребуется подробная диагностика.
В чем заключается диагностика иридоциклита
Обследование начинают внешним осмотром у офтальмолога. Врач выслушивает жалобы, собирает анамнез (наличие аутоиммунных, инфекционных, аллергических заболеваний, условия работы, рацион питания и др.), оценивает состояние глазного яблока, проводит его пальпацию.
- тонометрия для проверки внутриглазного давления;
- биомикроскопия – метод обследования глаза в контрасте освещения с помощью щелевой лампы и стереоскопического микроскопа; позволяет оценить состояние сетчатки, роговицы, передней части стекловидного тела, хрусталика;
- проверка остроты зрения;
- УЗИ глаза – удобное и безопасное средство диагностики внутренних структур глаза при помутнении светопроводящих структур.
Лабораторные методы диагностики:
- общий и биохимический анализ крови;
- коагулограмма;
- ревматические пробы;
- аллергопробы;
- бакпосев слезной жидкости;
- иммунограмма крови и слезной жидкости.
Для выяснения точной причины иридоциклита могут потребоваться консультации у стоматолога, ЛОРа, ревматолога, аллерголога, фтизиатра, дерматовенеролога, а также дополнительный перечень обследований – рентген легких, бакпосев кожных, легочных, синовиальных проб и др.
Иридоциклит: лечение и профилактика
Внимание! Любые попытки самостоятельного вмешательства могут привести к серьезным осложнениям, вплоть до полной потери зрения. Все назначения и манипуляции должен выполнять квалифицированный врач-офтальмолог.
Лечение проводят в условиях стационара после подробных инструментальных и лабораторных исследований. Включает набор экстренных и плановых мероприятий.
- устранение болевого синдрома;
- противовоспалительная терапия;
- предотвращение или остановка спаечного процесса.
Основной подход – консервативное лечение медикаментозными средствами; форма препаратов – глазные капли, инъекции; действие – противовоспалительное, анальгезирующее, расширяющее зрачок (мидриатики).
При особо тяжелых состояниях, когда уровень воспаления и болезненности высок, меры усиливают. Для этого применяются:
- крыло-небно-орбитальные блокады новокаином;
- субконъюнктивальные инъекции стероидными противовоспалительными препаратами;
- инъекционные антибиотики широкого спектра действия;
- антигистаминные средства;
- плазмаферез, гемосорбция – процедура механической фильтрации крови с целью ее очищения от токсинов, антигенов, агрессивных иммунных комплексов.
Плановое лечение организуют после стабилизации состояния.
Терапия медикаментозными препаратами:
- средства иммунной коррекции – иммуностимуляторы, иммуномодуляторы или иммуносупрессоры (в зависимости от причины заболевания);
- противоаллергические, антигистаминные средства;
- протеолитические ферменты местного действия – для расщепления и удаления нежизнеспособных тканей;
- минеральные и витаминные комплексы;
- противовирусные, противогрибковые, антибактериальные средства.
Аппаратные методики лечения используют как в сочетании с медикаментами, так и самостоятельно:
- Электрофорез – воздействие постоянным электрическим током для повышения доступности лекарственных веществ и их накопления в пораженной области. При лечении глаз используют различные подходы: электроды на закрытые глаза, ванночки на открытые глаза, эндоназальные методики (при локализации воспалительного процесса в задней части глаза).
- Магнитотерапия служит для улучшения кровоснабжения и улучшения состояния сосудистой оболочки.
- Фонофорез – воздействие волнами ультравысокой частоты дает дополнительный противовоспалительный, спазмолитический, обезболивающий эффект. Методика позволяет предотвратить и частично устранить фиброзные нарушения сосудистой оболочки и помутнение светопреломляющих сред.
Хирургическое вмешательство проводят только при серьезных необратимых осложнениях – глаукоме, катаракте, отслоении сетчатки. Используют методы:
- коагуляция сетчатки – «прижигание» отслоившихся зон;
- иридэктомия – удаление цилиарной и зрачковой частей радужной оболочки;
- витрэктомия – полное или частичное удаление стекловидного тела;
- замена хрусталика;
- трабекулопластика и гониопунктура – методы лечения глаукомы.
Основной метод хирургического вмешательства – лазерное воздействие. С его помощью проводят бесконтактные операции с минимальным рубцеванием глазных тканей.
Профилактика глазных воспалений
Чтобы избежать неприятных симптомов иридоциклита, придерживайтесь следующих рекомендаций:
- своевременно лечите внутренние очаги воспаления – аутоиммунные, вирусные, бактериальные, грибковые;
- укрепляйте иммунную систему – здоровый иммунитет не даст заболеванию взять вверх над вами;
- отрегулируйте рацион питания – пища должна быть сбалансированной, богатой питательными веществами, витаминами, минералами, и лишенной потенциально опасных для вас веществ – выраженных аллергенов, токсинов;
- избегайте переохлаждения;
- грамотно организуйте свое рабочее место за компьютером; не забывайте делать пятиминутные перерывы в процессе работы;
- используйте глазные капли при наличии синдрома «сухого глаза»;
- соблюдайте правила глазной гигиены при ношении контактных линз.
И, самое главное, не забывайте проходить регулярное обследование у офтальмолога – это поможет контролировать состояние вашего зрения и позволит предотвратить его возможное ухудшение.
Поликлиника Отрадное предлагает все необходимое для проведения полного офтальмологического обследования и оперативного лечения воспаления сосудистой оболочки. К вашим услугам знающие специалисты и современное техническое оснащение клиники.
Иридоциклит
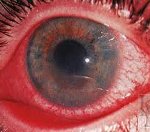
Иридоциклит (передний увеит) – сочетанное воспалительное поражение, затрагивающие радужную оболочку (радужку) и цилиарное тело глаза. При остром иридоциклите наблюдается отек, покраснение и боль в глазу, слезотечение, изменение цвета радужки, сужение и деформация зрачка, образование гипопиона, преципитатов, снижение остроты зрения. Диагностика иридоциклита включает осмотр, пальпацию, биометрию и УЗИ глаза, проверку остроты зрения, измерение внутриглазного давления, проведение клинико-лабораторных, иммунологических исследований. Консервативное лечение иридоциклита основано на противовоспалительной, антибактериальной и противовирусной терапии, назначении антигистаминных, гормональных, дезинтоксикационных препаратов, мидриатиков, имуномодуляторов, витаминов.
МКБ-10
- Причины иридоциклита
- Симптомы иридоциклита
- Диагностика иридоциклита
- Лечение иридоциклита
- Прогноз и профилактика иридоциклита
- Цены на лечение
Общие сведения
Иридоциклит, ирит, циклит, кератоувеит относятся в офтальмологии к так называемым передним увеитам – воспалениям сосудистой оболочки глаза. Ввиду тесного анатомического и функционального взаимодействия радужки и цилиарного (ресничного) тела, воспалительный процесс, начавшись в одной из этих частей сосудистой оболочки глаза, очень быстро распространяется на другую и протекает в форме иридоциклита.
Иридоциклит диагностируется у лиц любого возраста, но чаще у пациентов от 20 до 40 лет. По течению заболевания различают острый и хронический иридоциклит; по характеру воспалительных изменений — серозный, экссудативный, фибринозно-пластический и геморрагический; по этиологии – инфекционный, инфекционно-аллергический, аллергический неинфекционный, посттравматический, неясной этиологии, а также вызванный системными и синдромными заболеваниями. Продолжительность острого иридоциклита составляет 3-6 недель, хронического – несколько месяцев; заболевание и рецидивы, как правило, возникают в холодное время года.

Причины иридоциклита
Причины, вызывающие иридоциклит, многообразны, могут носить эндогенный или экзогенный характер. Часто иридоциклит развивается вследствие травматического повреждения глаза (ранения, контузии, офтальмологических операций), воспаления радужки (кератита). Иридоциклит могут вызывать перенесенные вирусные, бактериальные или протозойные заболевания (грипп, корь, ВПГ, стафилококковая и стрептококковая инфекция, туберкулез, гонорея, хламидиоз, токсоплазмоз, малярия и др.), а также имеющиеся очаги хронической инфекции в носоглотке и ротовой полости (синусит, тонзиллит).
Причиной иридоциклита могут быть ревматоидные состояния (ревматизм, болезнь Стилла, аутоиммунный тиреоидит, болезнь Бехтерева, синдромы Рейтера и Шегрена), обменные нарушения (подагра, диабет), системные заболевания неизвестной этиологии (саркоидоз, болезнь Бехчета, синдром Фогта-Коянаги-Харады). Распространенность иридоциклита среди пациентов с ревматическими и инфекционными заболеваниями составляет около 40% случаев.
Возникновению иридоциклита способствуют развитая сосудистая сеть глаза и повышенная восприимчивость радужки и ресничного тела к антигенам и ЦИК, попадающим из внеглазных очагов инфекции или неинфекционных источников сенсибилизации.
При развитии иридоциклита, помимо непосредственного поражения сосудистой оболочки глаза микробами или их токсинами, происходит ее иммунологическое повреждение с участием медиаторов воспаления. Воспаление сопровождается явлениями иммунного цитолиза, васкулопатиями, дисферментозом, нарушениями микроциркуляции с последующим рубцеванием и дистрофией.
Немаловажное значение в развитии иридоциклита принадлежит провоцирующим факторам — эндокринным и иммунным расстройствам, стрессовым ситуациям, переохлаждению, чрезмерной физической нагрузке.
Симптомы иридоциклита
Степень выраженности и особенности течения иридоциклита зависят от природы и длительности воздействия антигена, уровня проницаемости гематоофтальмического барьера, генотипа и иммунного статуса организма. При иридоциклите обычно наблюдается одностороннее поражение глаз. Первыми признаками острого иридоциклита являются общее покраснение и боль в глазу, с характерным значительным усилением болевых ощущений при надавливании на глазное яблоко. У больных с иридоциклитом возникает светобоязнь, слезотечение, незначительное (в пределах 2-3 строчек) снижение остроты зрения, появление перед глазами «тумана».
Течению иридоциклита свойственно заметное изменение цвета воспаленной радужной оболочки (зеленоватый или ржаво-красный) и снижение четкости ее рисунка. Возможно появление умеренно выраженного роговичного синдрома, перикорнеальной инъекции сосудов глазного яблока. В передней камере глаза может обнаруживаться серозный, фибринозный или гнойный экссудат. При оседании гнойного экссудата на дне передней камеры глаза образуется гипопион в виде серой или желто-зеленой полоски; при разрыве сосуда в передней камере выявляется скопление крови — гифема.
Воспалительный процесс в ресничном теле при оседании экссудата на поверхности хрусталика и волокнах стекловидного тела может привести их помутнению и к снижению остроты зрения.
На задней поверхности роговицы при иридоциклите появляются серовато-белые преципитаты из точечных отложений клеток и экссудата, при рассасывании которых долго отмечаются пигментные глыбки. Отек тканей радужки и ее тесный контакт с передней капсулой хрусталика при наличии экссудата приводит к формированию задних спаек (синехий), вызывающих необратимое сужение (миоз) и деформацию зрачка, ухудшению его реакции на свет. При сращении радужки и передней поверхности хрусталика на всем протяжении образуется круговая спайка. При неблагоприятном течении иридоциклита синехии создают риск развития слепоты из-за полного заращения зрачка.
Часто внутриглазное давление при иридоциклите бывает ниже нормы за счет угнетения секреции влаги передней камеры. Иногда, при остро начинающемся иридоциклите с выраженной экссудацией или сращении зрачкового края радужки с хрусталиком, наблюдается повышение внутриглазного давления.
Различным видам иридоциклита свойственны свои особенности клинической картины. Вирусные иридоциклиты характеризуются торпидным течением, образованием серозного или серозно-фибринозного экссудата и светлых преципитатов, повышенным внутриглазным давлением.
Туберкулезный иридоциклит протекает со слабовыраженной симптоматикой, проявляется наличием крупных «сальных преципитатов», желтоватых туберкул (бугорков) на радужке, опалесцированием влаги передней камеры, образованием мощных задних стромальных синехий, затуманиваем зрения или полным заращением зрачка.
Аутоиммунному иридоциклиту присуще тяжелое рецидивирующее течение на фоне обострений основного заболевания с частым развитием осложнений (катаракты, вторичной глаукомы, кератита, склерита, атрофии глазного яблока). Каждый рецидив протекает тяжелее предыдущего и часто приводит к слепоте.
При травматическом иридоциклите может развиться симпатическое воспаление здорового глаза (симпатическая офтальмия). Иридоциклит при синдроме Рейтера, обусловленный хламидийной инфекцией, сопровождается конъюнктивитом, уретритом и поражением суставов с незначительными проявлениями воспаления сосудистой оболочки.
Диагностика иридоциклита
Диагноз иридоциклита устанавливают по результатам комплексного обследования: офтальмологического, лабораторно-диагностического, рентгенологического, консультирования больного узкими специалистами.
Первоначально врачом-офтальмологом проводится наружный осмотр глазного яблока, пальпация, сбор анамнестических данных. Для уточнения диагноза иридоциклита выполняют проверку остроты зрения, измерение внутриглазного давления методом контактной или бесконтактной тонометрии, биомикроскопию глаза, выявляющую поражение глазных структур, УЗИ глаза с одномерным или двухмерным изображением глазного яблока. Процедура офтальмоскопии при иридоциклите часто затруднена из-за воспалительно измененных передних отделов глаза.
Для выяснения этиологии иридоциклита назначают общий и биохимический анализы крови и мочи, коагулограмму, ревмопробы для выявления системных заболеваний, аллергопробы (местные и общие реакции на введение аллергенов стрептококка, стафилококка, специфических антигенов: туберкулина, токсоплазмина и др.), ПЦР и ИФА-диагностику возбудителя воспаления (в т. ч. сифилиса, туберкулеза, герпеса, хламидиоза и т. д.).
Для оценки иммунного статуса выполняют исследование уровня сывороточных иммуноглобулинов в крови IgM, IgG, IgA , а также их содержание в слезной жидкости.
В зависимости от особенностей клинической картины иридоциклита необходима консультация и обследование у ревматолога, фтизиатра, стоматолога, оториноларинголога, аллерголога, дерматовенеролога. Возможно проведение рентгенографии легких и придаточных пазух носа.
Осуществляют дифференциальную диагностику иридоциклита и других заболеваний, сопровождающихся отеком и покраснением глаз, таких как острый конъюнктивит, кератит, острый приступ первичной глаукомы.
Лечение иридоциклита
Лечение иридоциклита должно быть своевременным и по возможности направленным на устранение причины его возникновения.
Консервативное лечение иридоциклита ориентировано на профилактику образования задних синехий, снижение риска развития осложнений и включает меры неотложной помощи и плановую терапию. В первые часы заболевания показано закапывание в глаз средств, расширяющих зрачок (мидриатиков), НПВС, кортикостероидов, прием антигистаминных препаратов.
Плановое лечение иридоциклита проводится в условиях стационара, его основу составляет местная и общая антисептическая, антибактериальная или противовирусная терапия, введение противовоспалительных нестероидных и гормональных препаратов (в виде глазных капель, парабульбарных, субконьюнктивальных, внутримышечных или внутривенных инъекций. Кортикостероиды широко используются в лечении иридоциклита токсико-аллергического и аутоиммунного генеза.
При иридоциклите проводится дезинтоксикационная терапия (при выраженном воспалении — плазмаферез, гемосорбция), инстилляции растворов мидриатиков, предотвращающих сращение радужки с хрусталиком. Назначают антигистаминные средства, поливитамины, иммуностимуляторы или иммуносупрессоры (в зависимости от основного заболевания), местно-протеолитические ферменты для рассасывания экссудата, преципитатов и спаек. Часто при иридоциклите применяются физиотерапевтические процедуры: электрофорез, магнитотерапия, лазерная терапия.
Иридоциклит туберкулезной, сифилитической, токсоплазмозной, ревматической этиологии требует проведения специфической терапии под контролем соответствующих специалистов.
Хирургические лечение иридоциклита проводится при необходимости разделения спаек или (рассечение передних и задних синехий радужки), в случае развития вторичной глаукомы. В случае тяжелого осложнения гнойного иридоциклита с лизисом оболочек и содержимого глаза показано хирургическое удаление последнего (энуклеация, эвисцерация глаза).
Прогноз и профилактика иридоциклита
Прогноз иридоциклита при своевременном, адекватном и тщательно проведенном лечении – довольно благоприятный. Полное выздоровление после лечения острого иридоциклита отмечается примерно в 15—20% случаев, в 45—50% случаев — заболевание принимает подострое рецидивирующее течение с более стертыми рецидивами, которые часто совпадают с обострениями основного заболевания (ревматизма, подагры).
Иридоциклит может переходить в хроническую форму с упорным снижением зрения. В запущенных и нелеченных случаях иридоциклита развиваются опасные осложнения, угрожающие зрению и существованию глаза: хориоретинит, сращение и заращение зрачка, вторичная глаукома, катаракта, деформация стекловидного тела и отслойка сетчатки, абсцесс стекловидного тела, эндофтальмит и панофтальмит, субатрофия и атрофия глазного яблока.
Профилактика иридоциклита заключается в своевременном лечении основного заболевания, санации очагов хронической инфекции в организме.
Иридоциклит: описание болезни, причины, методы лечения и диагностики
Иридоциклит или передний увеит – острое или хроническое воспалительное заболевание, поражающее передние отделы глазного яблока. В силу анатомических особенностей строение глаза, болезнь быстро распространяется на многие близлежащие отделы, поэтому в зоне поражения могут оказаться не только цилиарное тело, но и радужка, ресницы, в редких случаях веки. Подобная патология развивается скоротечно и имеет тенденцию к рецидивам, поэтому при первых признаках недуга нужно своевременно обратиться к специалисту, чтобы избежать возможных осложнений.
Описание заболевания
С медицинской точки зрения, иридоциклит – обобщённое заболевание для двух форм увеита (воспаление сосудистой оболочки глаза). Он объединяет ирит – воспалительный процесс в радужке, а также циклит – воспаление ресничного тела и, по сути, является запущенной формой любого из представленных выше недугов. Механизм образования подобной патологии объясняется близким расположением и зависимостью при функционировании этих двух частей зрительного аппарата. Помимо этого, оба отдела соединены одним нервом и общими кровеносными сосудами.
При возникновении воспаления в радужке, оно в течение нескольких дней переходит на цилиарное тело и наоборот.
Иридоциклит может развиться у человека любого возраста, но чаще болезнь поражает людей от 25 до 45 лет. У детей от 12 до 14 лет может развиться токсично-аллергический иридоциклит, который принято выделять отдельно. В зависимости от продолжительности воспаления и общей клинической картины существует несколько классификаций заболевания:
- По характеру воспалительного процесса: серозный, экссудативный, метастатический, фиброзный и геморрагический иридоциклит;
- По особенностям болезни: гранулематозный или осадочный (возникают специфичные отложения на роговице глаза) и не гранулематозный (нет осадка, только гнойный экссудат);
- В зависимости от этиологии: инфекционный, аллергический, посттравматический, комбинированный и иридоциклит неясного происхождения;
- По продолжительности: острый (до 3 месяцев), хронический (течение болезни характеризуется сменой ремиссий и рецидивов).

Обострение заболевания имеет выраженную клиническую картину – повышается слезоотделение, возникает сильное покраснение и отеки в глазу, искажается зрачок, меняется оттенок радужной оболочки.
Причины возникновения
Есть множество эндогенных и экзогенных причин, провоцирующих начало болезни. Принято считать, что иридоциклит – инфекционное заболевание, но возбудитель ее может быть совершенно разным. Выделяют несколько триггеров, которые запускают начало развития болезни:
- Наличие инфекций в организме. Они могут быть бактериальными (туберкулез, стафилококковая или стрептококковая инфекция) или вирусными (гонорея, корь, грипп, хламидиоз).
- Системные заболевания организма, особенно поражающие соединительные ткани (артрит, саркоидоз, ревматоидные состояния);
- Длительное течение инфекционных болезней в носоглотке (тонзиллит, гайморит или глубокий кариес);
- Хронические болезни глаз воспалительного или аллергического характера;
- Травмы и раны конъюнктивы, глазного яблока или кожи век.

Почти во всех случаях начало развития иридоциклита сопровождается переохлаждением, ослабленным иммунитетом организма, стрессом или сильным переутомлением.
В 40% случаев иридоциклит встречается у пациентов с запущенными ревматическими и инфекционными заболеваниями.
Симптомы
В силу инфекционной природы, в большинстве случаев диагностируется односторонний иридоциклит, но при тяжелом течение болезни и несоблюдении медицинских предписаний недуг может поразить и второй глаз. Первый и самый часто встречаемый признак заболевания – тянущая боль разной интенсивности и внезапное снижение остроты зрения. Помимо этого могут наблюдаться и другие симптомы иридоциклита:
- Фоточувствительность и светобоязнь;
- Боль и чувство дискомфорта в глазном яблоке;
- Появление тумана или «черных мушек» перед глазами;
- Обильное слезоотделение;
- Сильные болезненные ощущения во время пальпации глазного яблока;
- Изменение оттенка и рисунка радужки глаза, возникновение на ней характерных жёлтых туберкул;
- Изменение кровотока в пораженном глазу, что проявляется в виде многочисленных полопавшихся сосудов;
- Сращения клеток внутренних и внешних клеток вокруг радужки или хрусталика (синехия), что приводит к деформации зрачка и потере зрения.

Сильная боль связана с патологическим сужением зрачков и изменениями функциональности кровеносных сосудов в слизистой оболочке глаза во время острой формы заболевания.
Возможные осложнения
 Даже при своевременном грамотном лечении есть вероятность перехода иридоциклита в хроническую форму с затяжными рецидивами, особенно зимой и весной. Поэтому главная задача в период терапии – снизить риск возможных осложнений. Длительное течение болезни часто приводит к ухудшению остроты зрения, вплоть до полной односторонней или двусторонней слепоты. Кроме того, могут развиться и другие офтальмологические нарушения – глаукома, отслоение сетчатки, деформация хрусталика или сращение клеток зрачка. В запущенных формах требуется удаление глаза, поскольку при помощи консервативной терапии невозможно не только восстановить его функциональность, но и снизить клинические проявления болезни.
Даже при своевременном грамотном лечении есть вероятность перехода иридоциклита в хроническую форму с затяжными рецидивами, особенно зимой и весной. Поэтому главная задача в период терапии – снизить риск возможных осложнений. Длительное течение болезни часто приводит к ухудшению остроты зрения, вплоть до полной односторонней или двусторонней слепоты. Кроме того, могут развиться и другие офтальмологические нарушения – глаукома, отслоение сетчатки, деформация хрусталика или сращение клеток зрачка. В запущенных формах требуется удаление глаза, поскольку при помощи консервативной терапии невозможно не только восстановить его функциональность, но и снизить клинические проявления болезни.
По статистике, в 50% всех клинических случаев иридоциклит переходит в хроническую форму, особенно при наличии серьезных аутоиммунных заболеваний или туберкулеза.
Диагностика
Как правило, обращение к офтальмологу начинается при обнаружении характерных признаков болезни – изменении цвета радужки и боли при пальпации глазного яблока. Именно поэтому первичный диагноз часто ставится уже при визуальном осмотре пациента и полном сборе анамнеза. Чтобы исключить другие возможные болезни, назначаются дополнительные методы:
 Проверка остроты зрения;
Проверка остроты зрения;- Биомикроскопия глаза;
- Инструментальные офтальмологические методы – офтальмоскопия, периметрия, тонометрия и эхометрия;
- УЗИ глазного яблока;
- Магнитно-резонансная или флуоресцентная ангиография;
Вспомогательные методы, позволяющие определить первопричину – рентген пазух носа, клинические анализы крови и мочи, УЗИ внутренних органов, пробы на ревматизм и аллергию.
Лечение
Благоприятный прогноз на полное выздоровление зависит от срока обращения к специалисту при подозрении на иридоциклит. Как правило, полное выздоровление после этой болезни отмечается лишь у 15-20% всех пациентов. Как и при лечении увеита, использование средств народной медицины совершенно бесполезно, кроме того, оно может усилить инфекцию и привести к развитию осложнений. Традиционное лечение заключается в приеме медикаментов и оперативном вмешательстве, если консервативная терапия малоэффективна.
Медикаментозные методы
Консервативное лечение при иридоциклите всегда комплексное. Подбор препаратов, их дозировки и формы должен осуществлять только врач в зависимости от возраста пациента и клинических проявлений болезни. Как правило, назначаются три группы лекарств:
 Средства для расширения зрачка;
Средства для расширения зрачка;- Гормональные препараты в виде капель или инъекций на основе кортикостероидов;
- Прием противовирусных средств и антибиотиков широкого спектра.
Большое значение во время лечения отводится физиологическим процедурам. Наиболее эффективны из них – электрофорез, а также УВЧ-процедуры. Плюс к этому, всегда назначают витамины и минеральные добавки для усиления защитных функций иммунитета.
Если не устранить первичное заболевание, вызвавшее иридоциклит, терапия будет совершенно бесполезна. Поэтому в первую очередь подбираются методы для лечения первопричины.
Хирургическое лечение
К оперативным методам прибегают только, когда иридоциклит привел к офтальмологическим нарушениям в виде глаукомы, катаракты, отслоению сетчатки или возникновению спаечного процесса в зрачке. В большинстве случаев операция представляет собой лазерную терапию в зависимости от локализации осложнений. В редких случаях проводят полную ампутацию глаза, если невозможно хотя бы частично восстановить его функциональность.
Профилактика
 Не существует профилактических мер для предупреждения возникновения иридоциклита. Однако врачи рекомендуют вовремя диагностировать и лечить инфекционные заболевания, вне зависимости от их этиологии.
Не существует профилактических мер для предупреждения возникновения иридоциклита. Однако врачи рекомендуют вовремя диагностировать и лечить инфекционные заболевания, вне зависимости от их этиологии.
Наиболее актуален вопрос о предупреждении возникновении иридоциклита при функциональной аутоиммунной болезни. Чтобы избежать развития нарушения глаз, необходимо контролировать течение основного заболевания, не пренебрегать иммунотерапией, а при первых признаках патологий зрения своевременно обратиться к врачу.
Ранняя диагностика болезни значительно увеличивает риск полного выздоровления.
Какие бывают болезни век глаз расскажет эта статья.
Видео
Выводы
Иридоциклит – одно из самых серьёзных офтальмологических заболеваний, которое часто переходит в хроническую форму даже при правильном и своевременном лечении. Забота о своем здоровье и регулярные медицинские осмотры – единственный способ вовремя обнаружить наличие патологии и принять необходимые меры по ее устранению.
Также читайте про такие заболевания, как птеригиум глаза и увеит.