Интерстициальный нефрит – симптомы, лечение, особенности диеты и профилактики заболевания

Интерстициальный нефрит – это серьезное заболевание, развитие которого вызвано патологическим процессом, протекающим в почечной ткани.
При этом наблюдается поражение кровеносных и лимфатических сосудов, почечных канальцев.
Порой люди, которые страдают интерстициальным нефритом и не желают идти к врачу, спасаясь обезболивающим, даже не подозревают, к чему может привести дальнейшее развитие болезни.
В статье вы узнаете о том, что собой представляет интерстициальный нефрит, симптомы, говорящие о развитии недуга и о том, как лечить болезнь. А поскольку возрастных ограничений у нефрита нет, мы подскажем, как выглядит клиническая симптоматика болезни у детей и новорожденных малышей.
Причины
К развитию интерстициального нефрита могут привести такие факторы:

- прием антибиотиков, нестероидных противовоспалительных лекарств, а также частое употребление мочегонных препаратов. Их достаточно часто принимают женщины, желающие похудеть;
- влияние радиоактивного излучения;
- некоторые инфекционные недуги. К примеру, интерстициальный нефрит может развиться на фоне: гепатита, туберкулеза почек и легких, лептоспироза;
- сниженный иммунитет;
- диатез и аллергические реакции различной этимологии.
К причинам хронического нефрита относятся:
- интоксикация организма (например, химическими веществами);
- патологии строения и функционирования мочевыводящих путей;
- хроническая форма нефрита может развиться из-за длительного приема обезболивающих лекарств.
Виды заболевания
Классификация недуга базируется на протекании патологического процесса в организме. Специалисты выделяют две формы интерстициального нефрита – острую и хроническую. В первом случае весьма легко диагностировать проблему, поскольку симптоматика недуга ярко выражена, наблюдается воспалительный процесс в организме.

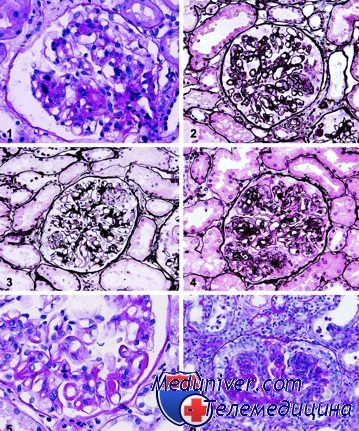
Признаки интерстициального нефрита на гистологическом препарате
Хронический тип данного заболевания, прежде всего, обусловлен не до конца вылеченным острым процессом. При этом у больного может наблюдаться прогресс фиброза почки и поражение клубочков с дальнейшей канальцевой атрофией.
А ведь давно известно, что воспаление почечных клубочков приводит к тому, что парный орган не способен выполнять свою ключевую задачу – очищать кровь от продуктов переработки. «Благодаря» этому в почках накапливаются токсины и шлаки, отравляющие организм.
Хронический интерстициальный нефрит (при дальнейшем развитии) становится причиной уменьшения количества почечных элементов, что затем приводит к ухудшению их функционирования. Если вы будете халатно относиться к здоровью, то латентная форма заболевания способна перерасти в нефросклероз и почечную недостаточность. Чаще всего такому типу болезни подвержены дети.
Если своевременно заняться лечением, можно избежать развития почечной недостаточности.
Симптомы
Симптоматика интерстициального нефрита схожа с признаками других заболеваний почек, к ним относятся:

- общая слабость больного;
- аллергическая реакция на кожных покровах;
- постоянная сонливость;
- потеря аппетита;
- тошнота и рвотные позывы;
- озноб и повешенная температура тела;
- головные боли;
- ноющие боли в области поясницы;
- боли в мышцах и ломота;
- частые мочеиспускания (однако на последних стадиях заболевания наоборот снижается объем вырабатываемой мочи);
- повышенное артериальное давление.
По большей части симптомы нефрита похожи на признаки пиелонефрита. Последнее заболевание так же поражает канальцы и межпочечную ткань. Однако не распространяется на лоханки и чашки и, тем более, не приводит к патологическим изменениям в тканях почек.
Интерстициальный нефрит у детей
Чаще всего характерные для заболевания симптомы возникают у детей спустя 2-3 дня после перенесенного инфекционного заболевания.
 Зачастую малыши и подростки жалуются на:
Зачастую малыши и подростки жалуются на:
- высокое артериальное давление;
- примеси крови в моче;
- отеки под глазами и в зоне поясницы;
- потеря аппетита;
- вялость и апатичность;
- бледность кожных покровов.
Факторы, провоцирующие развитие интерстициального нефрита у детей, схожи с причинами у взрослых. Однако мало кто знает, что столь опасное заболевание может возникнуть и после вакцинации ребенка.
Поэтому специалисты рекомендует воздержаться от прививок в тех случаях, если у новорожденного или ребенка детсадовского или школьного возрастов есть патологии развития внутренних органов.
У маленьких детей с ослабленным иммунитетом нефрит протекает в острой форме. При этом наблюдается обширное поражение почечной ткани, которое всего лишь за несколько недель трансформируется в почечную недостаточность. Очень часто недуг приводит к летальному исходу. Специалистам удалось выяснить, острый интерстициальный нефрит у ребенка становится причиной нарушения электролитного баланса в организме, уменьшения количества выделяемой мочи. Кроме этого ухудшается всасываемость белка.
Диагностика
Для того, чтобы установить точный диагноз, в первую очередь, врачу необходимо проанализировать жалобы пациента. Грамотный специалист обязательно уточнит у больного, когда появились первые симптомы недуга.
При подозрении на острую или хроническую форму интерестициального нефрита следует сдать несколько анализов и тестов:

- биохимию крови (на данное время именно этот метод диагностики является одним из самых информативных и точных, при неутешительном результате у больного отмечают повышенные показатели мочевины и креатина);
- посев мочи (помогает определить наличие или отсутствие бактерий в моче);
- проба Зимницкого (врач проверяет способность почек концентрировать мочу);
- проба Реберга (позволяет специалистам оценить выделительную способность парного органа).
Лечение
Больной, поступивший с таким диагнозом, должен быть госпитализирован в стационар нефрологического профиля. Зачастую врачи стараются избегать назначения медикаментозных препаратов.
Лишь в более тяжелых случаях показана терапия такими препаратами, как глюкокортикостероиды – Преднизолон или Метипред. Эти лекарства необходимо принимать до полного или существенного уменьшения симптоматики и лабораторных проявлений болезни почек.

При благоприятном течении интерестициального нефрита лечение ограничивается кальцийсодержащими средствами, антигистаминными препаратами, аскорбиновой кислотой и другими витаминами, действие которых направлено на улучшение имунозащитных функций организма.
Отдельно нужно рассказать о лечении заболевания у детей. Как и взрослым, им назначают глюкокортикостероиды, а также цитостатические лекарства. После успешной медикаментозной терапии необходимо восстановить электролитный баланс в организме.
В период восстановления доктор должен назначить прием витаминов и основных минеральных веществ, растительные уросептики.
Как при хронической, так и после купирования острой стадии заболевания, детям полезны занятия лечебной гимнастикой.
В редких случаях у детей начинает очень быстро развиваться почечная недостаточность. В таком случае показана трансплантация почки.
Диета
Как взрослым, так и детям рекомендуется придерживаться лечебного рациона питания на период лечения заболевания:

- ограничьте объем употребляемой пищи;
- поскольку в период заболевания нарушается усвояемость белка, старайтесь принимать не более 50 г. нутриента в день;
- для улучшения функционирования почек следует включить в свой рацион молочные продукты. Исключение – твердые сорта сыра;
- включите в свой рацион фрукты и овощи. Особенное внимание стоит обратить на зелень;
- в период лечения рекомендуется избегать употребления бобовых;
- помимо фаст-фуда, острых и пряных соусов, необходимо отказаться от приема лука и чеснока. Также под запретом консервированная и копченная пища, соления.
Профилактика
Как и любое другое заболевание, интерстициальный нефрит легче предотвратить, чем вылечить.
Специалисты рекомендуют придерживаться следующих правил:

- не принимайте серьезные медицинские препараты (например, антибиотики) без согласования схемы лечения с доктором. То же самое относится и к мочегонным средствам;
- старайтесь правильно питаться. Избегайте поедания жирной и жареной пищи;
- если у вас есть генетическая предрасположенность к болезни или вы страдаете другими недугами почек, рекомендуется исследовать мочу при каждом заболевании;
- для нормального функционирования почек очень важно придерживаться питьевого режима. Ежедневно выпивайте от 1.5 до 2 литров воды. Определить необходимый объем жидкости можно с помощью следующей формы: 30 мл воды на каждые 10 кг веса;
- по возможности старайтесь избегать приема антибиотиков и обезболивающего;
- функционирование почек тесно связано с работой всей мочеполовой системы. Поэтому не следует подвергать свой организм дополнительному риску в виде переохлаждения. Доказано, что одним из осложнений, возникшем на фоне не долеченного цистита, является именно развитие такого недуга, как нефрит;
- старайтесь избегать стрессов и повышенной утомляемости.
Видео по теме
Лекция о тубуло-интерстициальный нефрите доцента медицинских наук:
Теперь вы знаете, что из себя представляет интерстициальный нефрит, и как его распознать. Не забывайте, что данная патология неинфекционного характера не поддается самолечению. Поэтому, чтобы избавиться от недуга и предупредить его переход в хроническую форму, необходимо как можно скорее обратиться к грамотному врачу. Он проведет ряд обследований и диагностику, опираясь на которую, сможет подобрать подходящие в вашем случае медикаментозные препараты.
Нефрит: симптомы, лечение острого, хронического и интерстициального, особенности течения болезни у детей
Тубулоинтперстициальным (или интерстициальным) нефритом называют воспаление и повреждение канальцев и интерстициальной ткани почек при относительной сохранности клубочков и сосудов. Существуют не только первичные формы острого и хронического интерстициального нефрита, но и его вторичные формы с первичным поражением клубочков и при системных заболеваниях.
Основными отличительными признаками острого тубулоинтерстициального нефрита являются лимфоцитарная инфильтрация интерстициальной ткани, отек и повреждение канальцев. В инфильтратах могут присутствовать эозинофилы, особенно при лекарственном тубулоинтерстициальном нефрите, иногда — гранулемы. Патогенез выяснен не до конца. Постулируется участие Т-клеточных иммунных механизмов. К агентам, вызывающим заболевание, относят медикаментозные средства, особенно антимикробные, противосудорожные и аналитики, а также инфекции, первичные клубочковые и системные заболевания (например, СКВ).
Клинические проявления острого тубулоинтерстициального нефрита. Классическими признаками тубулоинтерстициального нефрита являются лихорадка, сыпь и артралгия на фоне повышенного уровня креатинина в сыворотке крови. Однако такая типичная триада проявлений имеет место далеко не у всех больных. Сыпь часто бывает преходящей и разной по виду — от пятнисто-папулезной до крапивницы. Нередки неспецифические симптомы: тошнота, рвота, слабость, потеря массы тела. Увеличение почек, приводя к растяжению почечной капсулы, обычно вызывает боль в поясничной области.
При остром тубулоинтерстициальном нефрите — осложнении других болезней (например, СКВ) — обычно наблюдаются специфические признаки основного заболевания. В отличие от поражения клубочков, для которого характерна острая почечная недостаточность с олигурией, у 30-40 % больных с острым тубулоинтерстициальным нефритом олигурия отсутствует. При лекарственном нефрите отмечается периферическая эозинофилия. Во всех случаях имеет место микрогематурия той и иной степени, но макрогематурия или протеинурия, как правило, отсутствует. Исключение составляют больные с нефритом, вызванным примером НПВС, у которых возможен нефротический синдром.
В моче лейкоциты и зернистые цилиндры, но эритроцитарные цилиндры, характерные для клубочковых заболеваний, наблюдаются редко. Наличие эозинофилов в моче не является специфическим признаком.
Диагностика острого тубулоинтерстициального нефрита. Диагноз устанавливают на основании клинической картины и лабораторных данных. Крайне важно выяснить временную зависимость начала заболевания от приема тех или других лекарственных средств. Поскольку в патогенезе тубулоинтерстициального нефрита принимают участие иммунные механизмы, его признаки и симптомы обычно появляются спустя 1-2 нед. После воздействия лекарственных средств. У детей причиной заболевания часто являются антимикробные препараты, а также НПВС.
Необходимо периодически проводить анализ мочи и следить за уровнем креатинина и электролитов в сыворотке крови. Данные УЗИ почек не имеют диагностического значения, но при нем можно обнаружить их увеличение и повышенную эхогенность. Улучшение почечной функции после устранения всех возможных причинных факторов служит убедительным доказательством правильности диагноза, дальнейших исследований обычно не требуется.
В более сложных случаях, когда причина остается неясной или почечная функция у больного быстро ухушается, показана биопсия почек. Лечение и прогноз. Симптоматическое лечение направлено на устранение осложнений острой почечной недостаточности, таких как гиперкалиемия и перегрузка объемом. Некоторые данные указывают на эффективность кортикостероидов при выраженном нарушении функции почек. В случае быстрого самопроизвольного улучшения прогноз весьма благоприятный. Однако у больных с длительно сохраняющейся почечной недостаточностью прогноз неясен. Тяжелый острый тубулоинтерстициальный нефрит любого генеза нередко переходит в хроническую форму.
Острый интерстициальный нефрит

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Эпидемиология
- Причины
- Патогенез
- Симптомы
- Где болит?
- Что беспокоит?
- Формы
- Диагностика
- Что нужно обследовать?
- Как обследовать?
- Какие анализы необходимы?
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
Острый интерстициальный нефрит — абактериальное неспецифическое воспаление в межуточной ткани почек с вторичным вовлечением в процесс канальцев, кровеносных и лимфатических сосудов почечной стромы.
 [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
Эпидемиология
Интерстициальный нефрит может проявиться в любом возрастном периоде, в том числе и новорожденности.
 [10], [11], [12], [13], [14], [15], [16], [17]
[10], [11], [12], [13], [14], [15], [16], [17]
Причины острого интерстициального нефрита
Большинство специалистов рассматривают интерстициальный нефрит как наиболее тяжелую почечную реакцию в цепи общих реакций организма на введение лекарств. Среди лекарственных препаратов для развития острого интерстициального нефрита имеют значение: антибиотики (пенициллин, ампициллин, гентамицин, цефалоспорины); сульфаниламидные препараты; нестероидные противовоспалительные средства; барбитураты; анальгетики (анальгин, амидопирин); препараты, содержащие литий, золото; цитостатики (азатиоприн, циклоспорин); соли тяжелых металлов — свинец, кадмий, ртуть; радиационная интоксикация; введение сывороток, вакцин.
Имеет значение не столько доза препарата, сколько длительность его приема и повышенная к нему чувствительность.
Установлено, что в межуточной ткани мозгового вещества почки развивается иммунное воспаление, аллергический отек.
Острый интерстициальный нефрит может наблюдаться также при таких инфекциях, как гепатит, лептоспироз, инфекционный мононуклеоз, при дифтерии, а также при шоке, ожогах.
 [18], [19], [20], [21], [22], [23]
[18], [19], [20], [21], [22], [23]
Патогенез
Развитие острого интерстициального нефрита связывают с поступлением в кровь токсичного продукта или бактериального токсина, который, реабсорбируясь канальцами, повреждает канальцевую базальную мембрану. После реабсорбции антигенные вещества вызывают иммунологическую реакцию с фиксацией иммунных комплексов в интерстициальной ткани и стенке канальцев. Развивается иммунное воспаление, аллергический отек в интерстиции. Воспалительный процесс в интерстиции приводит к сдавлению канальцев и сосудов. Повышается внутриканальцевое давление и как следствие этого — падение эффективного фильтрационного давления в клубочках почек.
Развивается рефлекторный спазм сосудов и ишемия почечной ткани, снижение почечного кровотока. Клубочковый аппарат исходно относительно ин-тактен. В результате снижения внутриклубочкового кровотока происходит падение клубочковой фильтрации, что вызывает повышение концентрации креатинина в сыворотке крови. Отек интерстиция и поражение канальцев, приводящее к уменьшению реабсорбции воды, обуславливает полиурию и гипостенурию, несмотря на уменьшение клубочкового фильтрата. Нарушение функции канальцев ведет к электролитным сдвигам, развитию канальцевого ацидоза, нарушению реабсорбции белка, проявляющейся протеинурией.
Морфология интерстициального нефрита. Световая микроскопия зависит от остроты процесса. Выделяют три стадии развития — отечную, клеточной инфильтрации и тубуло-некротическую.
Для отечной стадии характеризуется отек интерстиция при незначительной клеточной инфильтрации. При клеточной стадии — выраженная инфильтрация стромы почек лимфоцитами и макрофагами, реже вариант с преобладанием плазматических клеток и эозинофилов. В 3-ю стадию определяются некротические изменения эпителия канальцев.
В основном поражается дистальный отдел нефрона и собирательные трубки. К особенностям морфологической картины у детей следует отнести значительную частоту признаков незрелости клубочков, их гиалиноз и недостаточную дифференцировку канальцев.
При электронной микроскопии выявляют неспецифические изменения канальцевого аппарата. Исследование с помощью моноклональных сывороток позволяет выявить Т-лимфоциты СД4 и СД8.
У ряда больных выраженная ишемия сосочковой зоны может спровоцировать развитие папиллярного некроза с массивной гематурией.
Электролитные нарушения при остром интерстициальном нефрите сводятся к повышенной экскреции натрия и калия. Функциональные нарушения почек характеризуются снижением секреторной и экскреторной функции канальцев, снижением оптической плотности мочи, титруемой кислотности и экскреции аммиака с мочой.
 [24], [25], [26], [27], [28], [29]
[24], [25], [26], [27], [28], [29]
Симптомы острого интерстициального нефрита
Характерна цикличность развития процесса при остром интерстициальном нефрите:
- олигурия, если бывает, то выражена 2-3 дня;
- нормализация креатинина происходит на 5-10-й дни;
- мочевой синдром сохраняется на протяжении 2-4 нед, а полиурия до 2мес;
- значительно позже восстанавливается концентрационная функция почек — к 4-6 мес.
Волнообразное, прогрессирующее течение острого интерстициального нефрита обычно наблюдается в тех случаях, когда причиной его развития служат различные врожденные и наследственные факторы (нарушение стабильности цитомембран, метаболические расстройства, гипоиммунное состояние, дисплазии почек и др.).
Симптомы острого интерстициального нефрита имеют четко очерченное начало и, как правило, циклическое течение. На 2-3-й день после инъекции антибиотика или приема лекарственного препарата, назначенных по поводу ОРВИ, ангины или других инфекционных заболеваний, появляются первые неспецифичные признаки острого интерстициального нефрита: боль в поясничной области, головная боль, сонливость, адинамия, тошнота, снижение аппетита. Затем выявляется умеренный мочевой синдром: протеинурия (не превышает 1 г/сут), гематурия (до 10-15 эритроцитов в поле зрения, реже больше), лейкоцитурия (до 10-15 в поле зреня), цилиндрурия. Изменения в моче преходящие, скудные. Отеков, как правило, не бывает. Артериальное давление иногда может быть немного повышено. Рано нарушается азотовыделительная функция почек (повышение концентрации креатинина, мочевины, остаточного азота в плазме крови). Олигурии, как правило, не бывает, напротив, чаще с самого начала заболевания на фоне гиперазотемии выделяется много мочи. Полиурия сохраняется длительно (до нескольких месяцев) и сочетается с гипостенурией. Однако в тяжелых случаях острого интерстициального нефрита в течение нескольких дней может наблюдаться олигурия. Выраженность уремии может колебаться в широких пределах — от незначительной до тяжелой, требующей гемодиализа. Однако эти явления обратимы и симптомы острой почечной недостаточности в большинстве случаев исчезают через 2-3 нед. Как правило, почечная недостаточность не сопровождается гиперкалиемией. В 100% встречается нарушение концентрационной функции почек и нарушение реабсорбции бета2-микроглобулина, повышение его уровня в моче и в сыворотке крови. В крови — гипергаммаглобулинемия.
 [30], [31], [32]
[30], [31], [32]
Причины и симптомы наследственного нефрита у детей
Согласно медицинским данным нефритический синдром встречается в 5% случаев и чаще всего в возрасте от 2 до 7 лет. Говоря об определении этого понятия, можно сказать, что это не диагноз и даже не заболевание. Нефритический синдром – это целый симптомокомплекс, состоящий из лабораторных и клинических признаков. Также значение в определении этого понятия имеет его отличие от нефротического синдрома. Чтобы разобраться в этом медицинском термине подробнее, предлагаем вашему вниманию информацию ниже.
Нефритический синдром: определение и этиология
Как уже было сказано выше, следует различать два разных состояния. Нефротический синдром или нефроз – это поражение почек в общем смысле этого понятия, и нефритический синдром или нефрит – это воспаление, происходящее в клубочках почек.
Развивающееся воспаление в системе клубочков почек будет иметь признаки азотемии с появлением белка и эритроцитов в крови и моче, а также снижения фильтрации гломерул. В связи с нарушением выведения солей из организма может наблюдаться повышение артериального давления. Нефритический синдром имеет 3 стадии проявления:
- острое течение;
- подострое;
- хроническое.
Чаше всего нефритический синдром развивается на фоне какого-либо нефрита. В медицинской практике встречаются такие виды этого заболевания:
- гломерулонефрит у детей;
- интерстициальный нефрит у детей;
- пиелонефрит у детей.

При гломерулонефрите происходит поражение почек на фоне нарушения в работе гломерул (почечных клубочков). Интерстициальный нефрит у детей выражается в воспалении почечной интерстициальной ткани и поражении кровеносных и лимфатических сосудов органа. При пиелонефрите нарушается работа паренхимы и чашечно-лоханочной системы. Также следует выделить еще один вид – наследственный нефрит у детей, который может проявиться в любом возрасте.
Говоря о причинах появления патологии, можно выделить такую этиологию:
- наличие инфекционного агента в организме ребенка;
- постстрептококковый и непостстрептококковый гломерулонефрит;
- вирусные заболевания (гепатит В, ветрянка, мононуклеоз и т. д.);
- бактериальная инфекция (менингит, брюшной тиф, эндокардит инфекционный и т. д.);
- системные заболевания;
- вакцинация и введение сывороток;
- аутоиммунные реакции при травмах внутренних органах и т. д.
Нефритический синдром протекает в детском организме с минимальными изменениями. Связано это с тем, что в этот период наблюдается хорошая реакция на кортикостероиды. Однако протекание патологии зависит от многих факторов, например, от возраста пациента, его иммунитета, морфологических особенностей, выбранной тактики терапии, клинических проявлений, а также причины, являющейся пусковым механизмом в развитии синдрома.




Прогноз
Неблагоприятный прогноз течения заболевания наиболее вероятен, если:
- пациент мужского пола;
- имеется выраженная протеинурия;
- у членов семьи диагностирован синдром, почечная недостаточность;
- развивается тугоухость;
- тип наследственной патологии Х-доминантный.
У пациентов с указанными признаками хроническая почечная недостаточность развивается к 50 годам, у половины из которых признаки патологии выражены уже к 25 годам.
Болезнь Альпорта — сложное генетическое заболевание, которое передается по наследству. В результате его развития нарушается работоспособность почек, органов слуха и зрения. Терапевтический курс проводится симптоматически и направлен на предотвращение развития почечной недостаточности.
Острое протекание нефритического синдрома у детей
Нефритический синдром с острым процессом начинается внезапно, а симптомы становятся заметными уже через несколько дней. Чаще всего причиной является стрептококковая инфекция, перенесенная за месяц до появления первых симптомов.
Симптомы острого процесса выражаются в таких признаках:
- Ребенок жалуется на появление слабости, головокружения и головных болей. Также можно заметить у малыша отсутствие аппетита, тошноту и рвоту.
- У школьников будет замечено снижение работоспособности, концентрации внимания и умственной деятельности.
- Лицо и нижние конечности становятся отечными, особенно в утреннее время. К вечеру даже при отсутствии назначенного врачом лечения отечность может немного спадать.
- Снижается суточный диурез с сохранением и даже в некоторых случаях с увеличением плотности мочи.
- Цвет мочи приобретает красноватый оттенок по причине присутствия в ней примеси крови
- Малыш может предъявлять жалобы на постоянное ощущение жажды и сухости во рту.
- В результате недостаточного выведения натрия из детского организма возможно появление артериальной гипертензии. Это в свою очередь приводит к острой сердечной недостаточности, отеку легких и тахикардии.
- В некоторых случаях может наблюдаться повышение субфебрильных показателей температуры у ребенка.
- Также малыш может жаловаться на боли в пояснице.
Если у малыша наблюдаются подобные симптомы, необходимо как можно быстрее обратиться к педиатру, врачу общей практики или нефрологу. Для купирования патологических признаков у маленького пациента в медицинском учреждении врачи выводят его из острого состояния, ликвидируют азотемию, олигоурию или анурию, отеки и судороги. Нормализуют показатели артериального давления, уменьшают протеинурию и следят за самочувствием ребенка. Также по назначению врача возможны и другие способы лечения. Необходимым мероприятием в терапевтической тактике является ограничение потребления поваренной соли, жидкости и белка согласно установленным нормам.
Профилактика нефрита
Чтобы не допустить нефрит у ребенка, необходимо выполнять целый комплекс мероприятий ЛФК в этом направлении. Главное, не надо начинать давать детям таблетки, тем более, если не было проведено обследование. Профилактика нефрита заключается также в своевременном выявлении симптомов и диспансеризации в специализированные клиники находящихся в группе риска по развитию такой патологии грудничков и подростков.
Немаловажное значение для предотвращения развития заболевания имеет здоровый образ жизни ребенка (дозирование физической загрузки, закаливание для повышения сопротивляемости организма). Даже этими методами можно вылечить ребенка, не отправляя его на операцию. Спорт и закаливание, каждодневные массажи тела, а также полноценное питание при соблюдении диеты – лучшие лекарства!
Видео к статье
18.09.2015Доктор деток
Хроническое протекание нефритического синдрома у детей
Протекание патологии в хроническом процессе явление, которое встречается довольно часто. Нарушение может развиваться в силу многих причин, это может быть наследственная предрасположенность или особая восприимчивость органа в силу маленького возраста.
Нефритический синдром у ребенка в хронической форме начинается медленно, ярко-выраженные симптомы, как правило, отсутствуют. Малыш ни на что не жалуется и не выражает беспокойства. Заметить прогрессирование заболевания можно по случайному анализу мочи или крови, в которых будет отслеживаться увеличение числа белка и эритроцитов. При распространении патологического очага и отсутствующем лечении, симптомы нарушения будут выражаться в таких признаках:
- появление отеков;
- гипертония;
- снижение или прекращение выделения ребенком мочи;
- повышение креатинина в крови и т. д.
Показанием для экстренной или плановой госпитализации малыша является эклампсия почек на фоне повышенного артериального давления, массивные отеки, анурия и олигоурия, появление примесей крови в моче и высокое давление.
Классификация
У детей синдром Альпорта классифицируется двумя способами: по генетическому типу и по основным симптомам.
Генетический определяется тип наследования этой аномалии в организме человека.
Генетическая классификация выделяет:
- классический тип – 80%;
- аутосомно-рецессивный – 15%;
- аутосомно-доминантный – 5%.

Основной стала классификация по симптомам:
- нефрит, который сопровождает тугоухость, гематурия, патологии зрения. Этот тип связан с поражением X-хромосомы;
- нефрит с гематурией, но без поражения слуха и зрения;
- семейная гематурия.
В первых двух случаях патология прогрессирует и ведет обязательно к почечной недостаточности. Третий вариант никак не портит качество жизни и ее продолжительность.
Диагностика и лечение
Нефритический синдром у ребенка можно выявить путем проведения такого обследования:
- УЗИ. Ультразвуковое обследование определяет наличие патологических структурных изменений в почке.
- Анализ крови. При помощи общего анализа крови можно выявить поведение комплемента СН 50, у которого будет снижена активность. Также при нефритическом синдроме увеличены лейкоциты и СОЭ (скорость оседания эритроцитов).
- Реберга-Тареева проба. При помощи этого анализа врач выявляет скорость клубочковой фильтрации. При синдроме она будет снижена.
- Мак-Клюра проба. Выявляется наличие скрытых отеков.
- Анализ мочи. Будет отслеживаться высокий уровень лейкоцитов, белка, эритроцитов и цилиндрических клеток.
Лечение ребенка проводится под контролем врача и состоит из таких терапевтических мероприятий:
- Этиотропная терапия направлена на воздействие основной причины синдрома. Здесь может применяться антибактериальное лечение против стрептококков или других инфекционных агентов.
- Лечение патогенетическое заключается в использовании глюкокортикоидов для ослабления патологического механизма.
- Симптоматическая терапия направлена на устранение возникающей клинической выраженности на фоне нарушения. Здесь могут применяться препараты для стабилизации артериального давления, мочегонные средства для нормализации диуреза и т. д. Также после согласования с врачом возможно использование фитотерапии.
- Постельный режим в острой форме и при рецидиве хронической, а также соблюдение строгой диеты являются неотъемлемой частью правильного лечения.
При своевременно начатом лечении и при условии того, что нефритический синдром имеет неосложненный характер прогноз для малыша благоприятный. В этом случае важными факторами является иммунная сопротивляемость детского организма, время постановки диагноза и эффективность лечения. После перенесенной патологии рекомендуется осмотр у врача на протяжении 5 лет. Также важна профилактика в виде соблюдения правильного питания и надлежащего ухода за ребенком.
Причины
Нефрит может возникнуть в результате ОРВИ, как осложнение ангины, хронических заболеваний инфекционного характера. На протяжении 10-20 дней инфекционное заболевание может осложниться нефритом. Ослабленный иммунитет, переохлаждение, недостаток витаминов могут стать провоцирующими факторами развития воспалительного процесса в почках. А также:
- осложнения ОРЗ;
- попадание инфекции в почки из мочевых путей;
- кожные инфекционные болезни;
- аутоиммунные реакции на стрептококковую инфекцию.
Этой патологии более подвержены дети до 5 лет. В группу риска включают детей 3-7 лет с наследственной предрасположенностью (имеющих близких родственников с патологией почек).
Что такое неврит

Лицевой нерв
Неврит – поражение периферических нервных окончаний. В переводе с латинского языка патология означает воспаление нерва.
Лицевой нерв – один из двенадцати черепно-мозговых нервов. Он иннервирует мимические мышцы и отвечает за движение губ и век. Воспаление, распространяющееся в лицевом нерве, приводит к частичной или полной потере функций мышечной ткани.
Симптомы

Паралич половины лица
Неврит у новорожденных детей проявляется особенным образом. Одна половина лица, которая лишена подвижности, смориться как маска и полностью неподвижна. Разница становится более заметной, когда ребенок начинает плакать.
Если задет лицевой нерв, у родителей не получиться вызвать врожденный поисковый рефлекс, при котором малыш начинает тянуться ротиком к пальцам, если прикоснуться к уголку рта. При неврите малыш не может полноценно приложиться к груди во время еды, и молоко начинает вытекать изо рта. В тяжелых случаях становится невозможно эффективное сосание. На пораженной стороне ребенок не может полностью закрыть глаз, начинается слезотечении. В редких случаях наблюдается сухость слизистой и конъюнктивит.
У детей старшего возраста симптомы заболевания более выражены. В первую очередь отчетливо видна асимметрия лица. Также заметны изменения в области щек, глаз, лба. Начинает опускаться нижняя губа, отмечается отвисание носогубной складки. Во время смеха или разговора рот перекашивается, появляется эффект оскаливания. Глаза также как и у младенцев, закрываются не полностью. Ребенок не может поцеловать родителей, свистеть. Кроме этого при пережевывании пищи продукты остаются между зубами, на поврежденной стороне вкус пищи не ощущается.
Интерстициальный нефрит у детей
. или: Тубулоинтерстициальный нефрит
Интерстициальный нефрит — патологический процесс, который характеризуется острым или хроническим неинфекционным (абактериальным) воспалением интерстициальной ткани (рыхлая волокнистая соединительная ткань, образующая структуру почки) и канальцев почек.
Интерстициальный нефрит не сопровождается деструктивными (разрушающими) изменениями почечной ткани (гнойники), а воспалительный процесс не распространяется на чашки и лоханки почки (та часть почки, которая отводит из нее готовую мочу).
Заболевание может возникнуть в любом возрасте, в том числе у новорожденных и у пожилых людей, однако подавляющее большинство больных регистрируется в возрасте 20-50 лет.
- Мужчины
- Женщины
- Дети
- Беременные
- Акции
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы интерстициального нефрита у ребенка
У данного заболевания нет специфичных, только ему присущих симптомов, оно похоже на другие болезни почек, для которых характерны:
- общая слабость, потливость, недомогание,
- головная боль, озноб;
- повышение температуры тела;
- боли ноющего характера в поясничной области;
- ломота в мышцах;
- сонливость;
- снижение либо потеря аппетита, тошнота;
- развитие артериальной гипертензии (стойкое повышение артериального давления от 140/90 мм рт.ст. и выше);
- отсутствие отеков;
- полиурия — увеличенное образование мочи (у взрослых свыше 1800—2000 мл за сутки);
- в тяжелых случаях — резкое снижение объема мочи.
Формы интерстициального нефрита у ребенка
Причины интерстициального нефрита у ребенка
- Лекарства, в особенности антибиотики пенициллинового ряда, нестероидные противовоспалительные препараты, диуретики (мочегонные) и др.
- Отравление ядами.
- Радиация.
- Инфекционные заболевания.
- Системные заболевания соединительной ткани организма: системная красная волчанка (образование антител к собственным клеткам и, как следствие, повреждение многих органов и систем), склеродермия (поражение соединительной ткани кожи и внутренних органов — отеки, уплотнение, отмирание тканей).
- Закупорка мочевыводящих путей (опухоли мочевого пузыря, толстой кишки, мочекаменная болезнь и др.).
Врач уролог поможет при лечении заболевания
Диагностика интерстициального нефрита у ребенка
- Хронический интерстициальный нефрит у детей встречается чаще, чем острый. В большинстве случаев диагностируется случайно при проведении исследования мочи после перенесенных заболеваний или при оформлении в детское учреждение.
- Имеет значение не столько доза токсичного лекарственного препарата, сколько длительность его приема и повышенная к нему чувствительность.
- Хроническая почечная недостаточность (синдром необратимого нарушения функции почек, вызванный гибелью нефронов — клеток почек) у детей появляется через десятки лет, но при анальгетической почке (воспаление почки, вызванное действием анальгетиков) может появиться раньше, спустя 5-7 лет после возникновения первых признаков заболевания.
- Анализ жалоб и анамнеза заболевания (когда и при каких обстоятельствах появились первые симптомы заболевания, какие дополнительные методы обследования проводили и с какими результатами).
- Общий анализ крови — обнаруживается лейкоцитоз (увеличенное количество лейкоцитов, белых кровяных клеток), часто — эозинофилия (повышенное содержание эозинофилов — вид лейкоцитов, которые отвечают за обезвреживание токсинов белкового происхождения), увеличение СОЭ (скорость оседания эритроцитов, неспецифический признак ниличия очага воспаления в организме); возможно развитие анемии (малокровие). Также выявляется нарушение соотношения белков, повышенные показатели креатинина, мочевины (продукты обмена белка, которые выводятся почками).
- Биохимический анализ мочи — выявляется протеинурия (увеличение количества белка в моче), лейкоцитурия (увеличение количества лейкоцитов (белых клеток крови) в моче), микрогематурия (единичные клетки крови в моче), часто наблюдается эозинофилурия (наличие в моче эозинофилов — вид белых кровяных клеток, отвечающий за обезвреживание чужеродного белка и принимающий участие в аллергических реакциях), очень характерно снижение плотности мочи (становится более разведенная).
- Проба Зимницкого — лабораторное исследование, позволяющее оценить способность почек к концентрации мочи.
- Проба Реберга — позволяет определить выделительную функцию почек и способность почечных канальцев выделять или всасывать обратно (реабсорбировать) некоторые вещества.
- Серологические исследования — определение уровня антител (защитные белки) в крови пациента к некоторым структурным частям почек.
- Определение b2-микроглобулина в моче — вещество, появляющиеся в моче при поражении каркаса почки.
- Посев мочи — исследование мочи на наличие в ней бактерий.
- Ультразвуковое исследование (УЗИ) почек — позволяет получать изображение органа и оценить наличие каких-либо изменений.
- Наиболее ценный метод — биопсия почек (взятие маленького кусочка ткани исследуемого органа специальной длинной иглой для дальнейшего исследования его под увеличением микроскопа).
- Возможна также консультация педиатра, детского нефролога.
Лечение интерстициального нефрита у ребенка
- Учитывая то, что интерстициальный нефрит наиболее часто развивается на фоне приема лекарственных препаратов различных групп, основной принцип лечения — выявление и прекращение приема препарата, вызвавшего патологический процесс в почках.
- При отсутствии эффекта через 2-3 дня назначают глюкокортикостероиды (гормональные препараты).
- Важно обеспечить адекватную гидратацию больного (увеличение объема потребляемой и вводимой в вену жидкости при увеличенном объеме суточной мочи и ограничение при уменьшении объема мочи), уменьшить дозы и кратность введения других препаратов в соответствии со степенью снижения функции почек, не назначать лекарства, нарушающие функцию почек.
- При развитии острой почечной недостаточности (синдром внезапного, быстрого снижения или прекращения функции обеих почек (или единственной почки)) проводят гемодиализ (процедура очищения и фильтрации крови вне организма с помощью аппарата « искусственная почка»).
- При хроническом интерстициальном нефрите:
- назначают препараты, улучшающие микроциркуляцию (кровообращение в почках);
- в отдельных случаях применяют глюкокортикостероиды (гормональные препараты);
- показан обильный питьевой режим;
- диета, богатая витаминами группы В. Хлорид натрия (поваренную соль) не ограничивают. Но при высоком артериальном давлении потребление соли ограничивают.
- Проводится комплексное лечение основного патологического процесса.
Осложнения и последствия интерстициального нефрита у ребенка
- Переход острого интерстициального нефрита в хронический.
- Развитие острой (синдром внезапного, быстрого снижения или прекращения функции обеих почек (или единственной почки)) и хронической почечной недостаточности (синдром необратимого нарушения функции почек, вызванный гибелью нефронов — клеток почек).
- Развитие артериальной гипертензии (стойкое повышение артериального давления от 140/90 мм рт.ст. и выше).
Профилактика интерстициального нефрита у ребенка
- Обильный питьевой режим.
- Отказ от чрезмерного и длительного употребления лекарственных препаратов (например, в отношении использования анальгетиков — препаратов для снятия боли. Важно объяснять страдающим мигренью значение диеты с исключением продуктов, провоцирующих возникновение приступа боли (сыр, красное вино, шоколад и др.)).
- Исследование мочи при каждом заболевании, до и после профилактических прививок.
- Санация (лечение) хронических очагов инфекции.
- Исключение переохлаждений и чрезмерных физических нагрузок.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Что делать при интерстициальном нефрите?
- Выбрать подходящего врача уролог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации