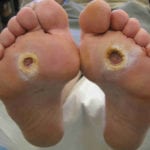
Флегмона стопы при сахарном диабете: фото и лечение
Если при сахарном диабете развивается флегмона, это существенно усложняет лечение, усугубляет состояние пациента. Подобное поражение часто становится причиной развития гангрены, в таком случае показана исключительно ампутация воспаленной конечности.
Флегмона является гнойным воспалительным процессом, который затрагивает жировую клетчатку. Обычно такое поражение нижних конечностей носит обширный характер, в отличие от абсцесса (наиболее распространенной формы гнойного поражения), флегмона склонна к активному распространению, не имеет четких границ.
Гнойное воспаление, когда оно развивается на фоне диабета, становится результатом генерализованного патологического процесса, он охватывает нервную и сосудистую систему.
Особая сложность лечения заключается в том, что флегмона отличается системным характером, ее невозможно купировать без восстановления кровоснабжения и иннервации тканей. По этой причине лечение в обязательном порядке должно быть комплексным.
Причины развития флегмоны стопы
Основная причина заболевания у диабетиков – понижение контроля над уровнем сахара крови. При гипергликемии страдают практически все ткани организма, а мелкие кровеносные сосуды и нервные окончания нижних конечностей в первую очередь. Поэтому пациент теряет чувствительность в ногах, он может носить обувь не своего размера и при этом не ощущать никакого дискомфорта.
Помимо этого, флегмона тесно связана с таким явлением, как кольцевые артерии. При патологическом состоянии происходит поражение артериол, имеет место потеря связей:
- коммуникативных;
- коллатеральных.
Названные системные поражения часто бывают началом острой сосудистой недостаточности, она влияет на состояние остальных тканей.
При флегмоне стопы, если она развивается на фоне сахарного диабета, сначала нарушается питание тканей полезными веществами и кислородом, а затем отмечается ишемия, отмирание. Причем степеней тяжести перебоев питания тканей может быть несколько, бывает, что доходит до гангрены большого участка тканей либо сразу нескольких пальцев.
Помимо этого, нарушение обменных процессов становится предрасполагающим фактором для атеросклероза крупных артерий, поскольку увеличивается вероятность образования на сосудах бляшек, способных перекрывать кровоток. При таком развитии заболевания в некротический процесс включаются:
- обширные участки тканей;
- вся стопа полностью.
Следует понимать, что флегмона гнойное заболевание воспалительной этиологии. Оно развивается в результате разложения омертвевших тканей, которые являются идеальной средой для множества бактерий.
Поскольку флегмона появляется именно при некротическом поражении ног, связанном с недостаточным кровообращением, поражение мягких тканей нельзя назвать первичным. Практически всегда для спасения жизни человека требуется удалить поврежденные ткани, а иногда и всю конечность. Только таким способом можно купировать дальнейшее распространение гнойного воспаления.
Флегмона не заразное заболевание, так как вирусы находятся исключительно в глубоких слоях тканей, этим патология отличается от импетиго, при котором патогенная флора располагается на поверхности.
Симптомы разных стадий
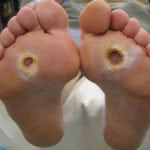 Флегмона стопы при сахарном диабете развивается чаще у женщин старше возраста 30 лет, продолжительность болезни в среднем составляет не меньше 6 лет. Заподозрить у себя заболевание можно по различным признакам, в первую очередь диабетик отмечает увеличение количества случаев нарушения питания тканей и местного иммунитета.
Флегмона стопы при сахарном диабете развивается чаще у женщин старше возраста 30 лет, продолжительность болезни в среднем составляет не меньше 6 лет. Заподозрить у себя заболевание можно по различным признакам, в первую очередь диабетик отмечает увеличение количества случаев нарушения питания тканей и местного иммунитета.
Если начинаются первые проявления патологии, требуется максимально быстро предпринимать меры, направленные на устранение грибковых поражений стопы, улучшение состояния мягких тканей.
По мере усугубления болезни при диагнозе сахарный диабет наблюдаются симптомы: болезненность в суставах пальцев на ногах, их деформация, похолодание стоп, гиперемия, отечность тканей, бледность кожных покровов, быстрое ороговение. На более поздних этапах заболевания появляется область прорыва флегмоны, происходит эвакуация гнойного содержимого. При пальпации некоторых участков стопы ощущается сильная болезненность.
Важно отметить, что в преимущественном большинстве случаев заболевание развивается стремительно, кроме общих признаков некоторые диабетики отмечают симптоматику интоксикации организма. Отравление происходит из-за поражения тканей ноги патогенными микроорганизмами.
Другими общими проявлениями флегмоны становятся:
- стремительное повышение температуры до 40 градусов и выше;
- слабость в теле;
- головные боли;
- приступы тошноты;
- озноб;
- тахикардия.
В ряде случаев пациенты отмечают увеличение региональных лимфатических узлов, диабетический приступ.
Когда патологический процесс остается прикрыт участком кожи, гнойное воспаление протекает глубоко в тканях, покровы над этим местом могут приобретать характерный блеск.
Если не предпринять никаких мер, патология захватывает все новые участки тканей, провоцируя мощную интоксикацию, стремительное ухудшение самочувствия.
Разновидности флегмон стопы
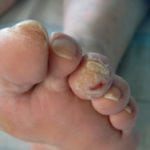 Флегмона может быть разных видов, выделяют флегмону тыльной стороны, подкожную, медиальную и латеральную.
Флегмона может быть разных видов, выделяют флегмону тыльной стороны, подкожную, медиальную и латеральную.
Флегмона тыльной стороны развивается в результате проникновения патогенных бактерий. Это может произойти через мышцы, травмированные кожные покровы. В таком случае флегмона может вызывать красноту, кожа приобретает неестественный и нездоровый блеск. Нога начинает увеличиваться в размерах, сильно отекать. Если не предпринять мер, гнойный процесс переходит на здоровые ткани ноги.
При подкожной флегмоне повреждаются большие участки кожи, они краснеют, опухают, возникают нарастающие болевые ощущения. В особо тяжелых случаях:
- отмечается самопроизвольное вскрытие воспаленной полости;
- инфекция на здоровые ткани распространяется достаточно редко.
Самая опасная форма патологии – медиальная, ее сложно своевременно диагностировать. Без лечения гнойное воспаление распространяется на здоровые участки тканей. Дифференцировать данный вид можно по характерным опухолям на ноге, они в данном случае выражены ярко. При условии усиления болевого синдрома речь идет о распространении болезни в более глубокие слои тканей.
Латеральная форма также сложно поддается диагностике, особенно на самых первых этапах развития. Патология быстро поражает здоровые ткани. Симптоматика при латеральной форме скудная, опухоль, краснота и отечность незначительны. Единственный симптом, который может свидетельствовать о патологии, это болезненность, усиливающаяся при надавливании, ходьбе.
Болевой синдром незначительный, поскольку нижние конечности покрыты толстой кожей, в этой части тела мало нервных окончаний.
Способы лечения флегмоны на фоне диабета
 Лечение флегмоны предусмотрено комплексное, особенно это актуально при сахарном диабете первого и второго типа.
Лечение флегмоны предусмотрено комплексное, особенно это актуально при сахарном диабете первого и второго типа.
Сначала операционным путем проводят вскрытие очага воспаления, затем обрабатывают пораженный участок специальными антисептическими препаратами.
Дополнительно предпринимают меры, направленные на улучшение кровоснабжения воспаленных тканей ноги, в таком случае доктор рекомендует средства:
- спазмолитики;
- ангиопротекторы;
- лекарства для улучшения реологических свойств крови.
Показано также применять медикаменты для нормализации липидного обмена, снижения проницаемости сосудов, продуцирования холестерина, устранения симптоматики, в том числе высокой температуры, интоксикации.
Практически все средства вводят внутривенно, это позволяет увеличивать скорость их благотворного воздействия на сосуды.
Лечение операционным путем должно проводиться осторожно, поскольку в этом случае любая травма может спровоцировать усиление заболевания. Если терапия щадящими лекарственными средствами не приносит должного результата, доктор может принять решение об ампутации стопы:
- субтотальной;
- частичной.
Бывает, что для минимизации вероятности гибели пациента проводят ампутацию ноги на уровне голени.
За медицинской помощью необходимо обращаться как можно раньше, поскольку ампутацию проводят на самых поздних этапах заболевания, когда воспалительный процесс охватывает глубокие ткани, есть риск сепсиса. При условии адекватной ранней терапии при флегмоне можно сохранить пораженную ногу, но при этом пациент должен будет всю жизнь носить специальную ортопедическую обувь. Правильная обувь способствует снижению нагрузки на больной сустав, костный выступ. Ортопедическая обувь снизит предрасположенность к возникновению натертостей, которые могут перерастать в воспалительный процесс, что и становится причиной повторного заражения.
Возможные осложнения, первая помощь
 Осложнения при флегмоне развиваются только при отсутствии лечения сахарного диабета, когда диабетик попросту не обращается за помощью врачей. Однако не исключено, что врач долгое время не мог поставить точный диагноз, заболевание продолжало прогрессировать. Наиболее опасное осложнение флегмоны – это заражение крови.
Осложнения при флегмоне развиваются только при отсутствии лечения сахарного диабета, когда диабетик попросту не обращается за помощью врачей. Однако не исключено, что врач долгое время не мог поставить точный диагноз, заболевание продолжало прогрессировать. Наиболее опасное осложнение флегмоны – это заражение крови.
При обнаружении первых симптомов требуется отказаться от самолечения, применения народных способов лечения. Такой подход усугубляет проблему, приближает летальный исход. После осмотра доктор отправит пациента в хирургический стационар.
Когда есть рана, повреждение, через которое микроорганизмы проникли в ткани, ее необходимо закрыть повязкой. Если имеет место гнойная рана, повязку смачивают:
- гипертоническим раствором;
- антисептическим средством.
А затем только проводят госпитализацию диабетика.
Меры профилактики
 Предупредить развитие флегмоны стопы намного проще и легче, чем проводить дорогостоящее лечение. Меры профилактики просты, они сводятся к посещению доктора, если есть подозрения на проблемы с кожными покровами при сахарном диабете.
Предупредить развитие флегмоны стопы намного проще и легче, чем проводить дорогостоящее лечение. Меры профилактики просты, они сводятся к посещению доктора, если есть подозрения на проблемы с кожными покровами при сахарном диабете.
Другая рекомендация – сменить обувь, когда она доставляет дискомфорт во время ходьбы. Следует приобрести новую, качественную пару с мягкой стелькой, в идеале обувь для диабетиков должна быть сделана по индивидуальному заказу с учетом анатомических особенностей стопы.
Нельзя забывать о повышении иммунитета, полезно употреблять достаточное количество овощей, фруктов, часто гулять на свежем воздухе, постепенно закаляться. Снижать иммунитет может самовольное употребление антибактериальных препаратов. В результате будет очень сложно справиться с флегмоной, антибиотики попросту будут неэффективны, патология может и дальше прогрессировать из-за развития устойчивости.
Не последняя роль отведена гигиене нижних конечностей, ноги необходимо держать в тепле, не переохлаждаться. Это позволит минимизировать вероятность грибкового поражения, проникновения патогенной микрофлоры в ткани через трещины и ссадины. Если такие повреждения появились, иногда для предупреждения проблем со здоровьем вполне достаточно обработать рану антисептиком или спиртосодержащим препаратом.
Как и любое заболевание, флегмона требует внимательного отношения к себе, своему здоровью, адекватного и своевременного лечения. В противном случае гнойный воспалительный процесс будет прогрессировать, с каждым днем снижая шанс сохранить пораженную конечность и жизнь.
Об осложнениях диабета рассказано в видео в этой статье.
Опасность флегмоны нижней конечности
Флегмона голени – гнойный процесс, не имеющий конкретных границ. Он склонен к распространению на расположенные рядом органы. Чаще всего возбудителями бывают стафилококк, стрептококк, гнилостные и анаэробные микроорганизмы. Эта болезнь может появиться не на голени, а, к примеру, на стопе, и вследствие обширного воспалительного процесса перейти на эту часть конечности. Какие факторы провоцируют заболевание, каковы его симптомы и способы лечения – расскажем в этой статье.
Причины появления
Флегмона может быть как у взрослых, так и у детей любого пола. Воспаление начинается как самостоятельная патология или развивается как осложнение гнойных процессов: фурункулы, абсцессы, артрит, остеомиелит, карбункулы и другие. Помимо этих провоцирующих факторов, причины могут быть такие:
- травма ткани конечности;
- укус зараженного моллюска, рыбы или животного;
- внедрение под кожу химических веществ (керосин, скипидар, бензин, наркотических средств и пр.);
- нарушение мер асептики во время хирургических вмешательств.
Флегмона может появиться в любом месте тела. На тканях челюсти болезнь локализуется вследствие неизлеченного в течение длительного периода кариеса, хронического тонзиллита, лимфаденита или пульпита. Флегмона бедра – иногда первичная патология, но часто бывают случаи развития болезни из-за попадания гноя из областей, находящихся рядом (тазобедренного сустава, тканей живота).
Факторы риска и возбудители
Шанс появления флегмоны ноги увеличивается при понижении иммунитета, что является следствием диабета, онкологии, ВИЧ-инфекции, гиповитаминоза, туберкулеза, различных заболеваний крови и других причин. В таком состоянии болезнь развивается быстро и имеет тяжелую форму. Исследователи выяснили, что вызвать формирование флегмоны могут, в том числе, и условно-патогенные бактерии.
Патология часто наблюдается у людей, страдающих от сахарного диабета. У них иммунные реакции снижены, и из-за этого даже небольшие нарушения кожного покрова могут вызвать тяжелые поражения тканей. Патогенная микрофлора, попадая в открытую рану, вызывает быстрое распространение инфекции в организме больного.
Самыми опасными считаются бактерии, устойчивые к медикаментам, к примеру, золотистый стафилококк. Если он поражает кожу и ткани, то терапия будет чрезвычайно сложной. Микроорганизм становится провокатором гнойного воспаления не только в случае проникновения в раневую поверхность, но и без повреждения кожной и жировой клетчатки. Это может произойти при попадании микробов лимфогенным путем или через кровеносное русло.
Алкоголизм и наркомания нарушают работу всех органов и систем человека, что делает его менее устойчивым к влиянию болезнетворных организмов. Этому способствует регулярная сильная интоксикация. Поэтому такие люди часто страдают от рассматриваемого заболевания.
Флегмону провоцируют также другие микробы. Синегнойная палочка, обитающая в воде и почве, заносится в ткани вследствие глубокого пореза или царапины. Pasturella multocida попадает на кожу людей, которые часто общаются с собаками и кошками. Заражение Erysipelothrix rhusiopathiae может произойти от крабов, рыб и других речных и морских обитателей.
Классификация и формы
Недуг может быть первичным (возникает в результате прямого попадания инфекции), вторичным (при переходе воспаления из расположенных рядом тканей), острым, вялотекущим, поверхностным или внутренним, прогрессирующим или ограниченным.

По типу разрушения тканей флегмону делят на такие формы:
- серозная;
- гнойная;
- некротическая;
- гнилостная.
По способу локализации заболевание классифицируют на типы: подкожное, межмышечное, подфасциальное, забрюшинное, межорганное, а также флегмону клетчатки средостения, флегмону шеи, левой и правой кисти, голени, бедра и флегмону стопы. Возможность заражения, особенности протекания патологии и восприимчивость к лекарствам обусловлены еще и видом патогенного микроорганизма.
Если воспаление с образованием гноя появляется рядом с каким-то органом, то его называют от латинского имени этого органа с добавлением приставки «пара», которая означает «около» или «вокруг». К примеру, вокруг почек – паранефрит, около матки – параметрит.
Во время острого периода флегмона перемещается из одного органа в другой. С области пальца может дойти до мышцы голени, а затем и до бедра.
Симптомы и признаки
Очевидными симптомами флегмоны будут воспаление, отек и ухудшение самочувствия. В пораженной области явно выражена краснота на коже и припухлость из-за скопления гноя. Наблюдается набухание лимфатических узлов. Флегмона в острой форме характеризуется высокой температурой до 38-40º и выше, общей интоксикацией, жаждой, вялостью, ознобом и головными болями.
На ощупь больное место горячее, кожа на нем лоснится. Гной может расплавить более глубокие слои ткани, за счет этого площадь образования становится значительно больше. С развитием обширной флегмоны все признаки приобретают более явный характер. Боль регулярная, пульсирующая, усиливается к ночи. К тому же могут повреждаться наружные покровы, и гнойное содержимое выходит наружу. У пациента добавляется одышка и сильное повышение температуры. Пульс и артериальное давление понижается, выделяется мало мочи, сильно болит голова и появляется желтизна на коже.
Диагностические мероприятия

Если возникло подозрение на наличие флегмоны бедра, то специалист проводит осмотр этого участка нижней конечности, берет на анализ кровь, а также гной, который выделяется из раны. Первое исследование позволит выявить воспаление в тканях пациента, а второе – определить тип болезнетворного микроорганизма, вызвавшего заболевание.
Несмотря на то, что флегмона – инфекционная болезнь, она не является заразной. Обычно она развивается под кожей, и слой эпидермиса не дает ей выйти наружу и распространиться. Это отличает ее от схожего заболевания – импетиго, которое локализуется на поверхности кожи и сильно заразно.
Методы лечения
Без оперативного вмешательства флегмона бедра и других частей нижней конечности поддается терапии только в начальной стадии, если еще нет гноя под кожным покровом. Больному настоятельно советуют соблюдать постельный режим с иммобилизацией коленного и голеностопного суставов. Пациенту прописываются антибиотики внутримышечно или комплекс антибиотиков с кортикостероидами, а также физиотерапия (УВЧ) и сухое тепло на больное место. Еще рекомендуется обильное питье, чтобы как можно быстрее снять интоксикацию организма.
Таких случаев бывает не очень много, чаще обращаются к врачу уже в такой стадии, когда требуется незамедлительная операция. Ее делают так:
- Вмешательство проводят под общей анестезией. Для оттока гноя иссекают верхние и глубинные ткани голени.
- Хорошо очищают очаг поражения и дезинфицируют его.
- Если необходимо, то в рану вставляют дренаж.
- По окончании операции накладывается стерильная повязка с мазями на основе антибиотиков (Левомеколь, Левосин).
- Токсины, которые имеются в организме пациента, выводят назачением растворов гемодеза, реополиглюкина внутривенно капельно.
При большом очаге поражения часто рекомендуется современный метод лечения – дерматопластика.
Если имеется обширная флегмона тканей, то лечение может быть длительным. На стадии заживления применяют мази с жировой основой (линимент Вишневского, Тетрациклиновая, Синтомициновая мазь). Такое лечение будет проводиться, когда снимется дренаж. Для повышения тонуса сосудов больному вводят Хлористый кальций. Иногда применяются лекарственные препараты для нормализации работы сердца, иммуностимуляторы и комплекс витаминов.

Чтобы ускорить отторжение некротизированных тканей, назначаются протеолитические ферменты (Террилитин, Химотрипсин). Стимуляция восстановления тканей достигается с помощью Метилурациловой и Троксевазиновой мази.
Реабилитация и дополнительные методы лечения
После выписки из стационара для рубцевания раны используют гель Троксевазин, облепиховое масло или масло шиповника. Для скорейшего восстановления пациента медики часто назначают гирудотерапию (лечение пиявками). Фермент, который выделяет этот водяной червь, улучшает кровообращение в нарушенных тканях, снимает отек и воспаление, а также ускоряет регенерацию клеток. Хорошие результаты дают также иглоукалывание и физиотерапевтические процедуры.
Возможные осложнения
Чем быстрее начато лечение флегмоны, тем меньше риск развития неблагоприятных последствий. Инфекционный процесс, который распространяется по крови и лимфатической системе, может вызвать такие гнойные заболевания, как:
- артрит;
- менингит;
- тромбофлебит;
- остеомиелит;
- сепсис;
- рожистое воспаление;
- плеврит.
Ни в коем случае нельзя затягивать визит к врачу и пытаться лечиться народными методами. Если флегмона не будет вовремя диагностирована, то можно приобрести вышеназванные заболевания, а в запущенных случаях – заражение крови.
Профилактика

Уменьшить риск развития флегмоны поможет укрепление иммунитета, правильное и своевременное лечение воспалительных и гнойных процессов в организме. Очень важно наладить хороший обмен веществ и избавиться от всех хронических бактериальных очагов.
Для профилактики флегмоны бедра и голени необходимо избегать повреждений кожного покрова ног, особенно в тех районах, где есть большой риск заражения (лес, река, море, места обитания животных). Если вдруг вы травмировали ногу, срочно удалите посторонние предметы, которые могли попасть в рану. После этого больную область обработайте антисептиком (спирт, водка, зеленка, йод), заклейте пластырем или закройте стерильным бинтом (тканью).
К профилактике можно также отнести быстрое обращение к хирургу или травматологу. Диагноз, поставленный вовремя, позволит избежать серьезного воспаления ткани и вылечить флегмону терапевтическими методами. Соблюдайте эти несложные меры профилактики и снижайте риск развития заболевания до минимума.
Флегмона стопы
Флегмона – это поражение подкожной клетчатки и расположенных поблизости мягких тканей. Особенность заболевания – отсутствие четких границ воспалительной области. Это обуславливается тем, что флегмона способна распространяться по прилегающим к очагу воспаления мягким тканям.
Причины развития флегмоны стопы
Возможные причины:
- механическое повреждение стопы в результате ран различного происхождения (колото-резаные, огнестрельные);
- сахарный диабет (нагноение в результате микротравмы, возникновение фурункулов и карбункулов, плохая заживляемость ран);
- попадание инородного тела в ткани конечности;
- тонзиллит (воспаление небных миндалин);
- кариес;
- флегмона, образовавшаяся в нижней конечности (бедро, пальцы ног);
- нагноение в результате образования мозоли (подмозольный абсцесс);
- воздействие химических веществ, попавших под кожу (скипидар, бензин, керосин и другие);
- трещины в кожном покрове.
Наличие хотя бы одной из вышеперечисленных причин может привести к образованию болезнетворных микроорганизмов (золотистый стафилококк, стрептококк, гемофильная бактерия, пастерелла, вульгарный протей, кишечная палочка, анаэробы и другие), проникающих в клетчатку и провоцирующих начало флегмоны.
Симптомы флегмоны стопы
- Отек стопы
- Состояние кожи в зоне поражения: ярко-красный цвет, блеск, повышенная температура
- Боль распирающего характера
- Боль при движении
- Трудность в определении очага воспаления
- Повышение температуры тела
- При пальпации ощущение передвижения жидкости в области воспаления
- Вероятность увеличения подколенных лимфатических узлов.
При глубоких поражениях тканей стопы возможны одышка, слабость, тахикардия (учащенный пульс), понижение артериального давления, головная боль, жажда.
Диагностика
Правильная постановка диагноза флегмоны стопы включает обязательный осмотр пораженного участка, расспрос больного о возможных причинах воспаления и о течении заболевания. На присутствие в стопе воспаления укажут анализы крови и мочи. Для точного определения возбудителя заболевания врачом назначается бактериологическое исследование гнойной жидкости, которая берется с помощью шприца. В результате анализа гноя устанавливается вид патогенных микроорганизмов, участвующих в воспалительном процессе.
Лечение
Флегмона стопы – заболевание опасное для жизни человека, поэтому требует немедленной госпитализации. В стационаре проводится вскрытие гнойника с последующим удалением гнойной жидкости. Показаниям к оперативному вмешательству являются повышенная температура тела и наличие гноя в области воспаления. Операция проходит под общим наркозом. В результате рассечения гнойника и близлежащих мягких тканей производится отток гнойной жидкости, делается промывание и устанавливаются дренажные трубки.
На рану накладывается повязка с антисептической мазью для предотвращения повторения инфицирования. Дополнительно предполагается применение обезболивающих средств и антибактериальных препаратов.
Обязательным условием лечения в стационаре является строгий постельный режим. В процессе лечения особое внимание уделяется нормальному функционированию сердечной мышцы, сосудистой системы и состоянию крови. При отклонениях от нормы назначаются лекарственные препараты, регулирующие жизненно важные процессы организма пациента.
Лечение флегмоны стопы на начальной стадии – физиотерапевтическое. Назначение врача заключается в применении согревающих компрессов и УВЧ-терапии.
Профилактика
Для предотвращения флегмоны стопы необходимо соблюдать следующие условия:
- выбирать обувь комфортную, в меру свободную, соответствующую размеру стопы;
- заботиться о поддержке иммунитета, вести здоровый образ жизни, употреблять в пищу больше фруктов и овощей;
- внимательно относиться к гигиене ног, содержать их в чистоте;
- предупреждать травмы ног.
При первых симптомах флегмоны стопы следует незамедлительно обратиться к врачу, чтобы исключить возможные осложнения и обойтись легкой терапией, не прибегая к хирургической операции.
Флегмона стопы — возможное осложнение сахарного диабета
 Сахарный диабет опасен не только непосредственным проявлением в виде ухудшения самочувствия, но и влиянием на работу других органов.
Сахарный диабет опасен не только непосредственным проявлением в виде ухудшения самочувствия, но и влиянием на работу других органов.
Так, поражение сосудистой системы в области стопы приводит к развитию гангрены и флегмоны.
Причины развития флегмоны стопы при сахарном диабете
Флегмоной называется острое воспаление тканей, развивающееся в результате попадания в них патогенных микроорганизмов.
В роли возбудителя могут выступать:
- грибковые инфекции;
- синегнойная, кишечная, паратифозная или гемофильная палочка;
- клостридии;
- стрептококки, пептострептококки, стафилококки и другие.
Диабетическая флегмона преимущественно возникает в среднем клеточном слое левой или правой стопы и протекает остро. Однако поражение может затронуть любую часть конечности и проявляться в разных формах (см. фото).
По характеру течения заболевание классифицируют на хроническое и острое.
По глубине проникновения: подкожную и подапоневротическую.
По месту локализации:
- на пальцах стопы;
- на надпяточном пространстве;
- на подошве;
- на тыльной поверхности стопы.
Как было сказано, причина заболевания – проникновение в ткани микроорганизмов. Это характерно для больных сахарным диабетом, поскольку у них нарушена циркуляция крови в конечностях и снижен местный иммунитет, что дает возможность микробам развиваться в благоприятных условиях.
Возбудители попадают в мягкие ткани в результате:
- травматизации ног неудобной и тесной обувью;
- появления на ногах царапин, мозолей, ссадин или укусов животных;
- получения колотых, резанных и других ранений;
- несвоевременного устранения иных гнойных поражений стопы;
- попадания в ткани стопы посторонних предметов, например, занозы.
Все эти процессы приводят к нарушению целостности тканей, что позволяет микроорганизмам проникнуть внутрь и развиться. Дополнительным источником возбудителей может послужить очаг хронической инфекции в организме, которая с током крови или лимфы доходит до «слабого» участка, где и образует флегмону.
Симптомы заболевания
Главный симптом, на который обращают внимание пациенты – сильная боль в конечности и ощущение распирания изнутри. Они усиливаются во время ходьбы и надавливании.
Кроме того больной страдает от:
- отекания стопы, при этом ее свод сглаживается, что особенно заметно в сравнении со второй ногой;
- повышения температуры в месте поражения;
- покраснения кожи, в некоторых местах (возле пальцев) появляется синюшный оттенок;
- возникновения флуктуации как последствия скапливания гноя;
- воспаления лимфоузлов под коленями и в паху;
- общей слабости и апатии;
- сильного потоотделения и жажды.
Флуктуация обнаруживается при попытке сжать ступню, при этом появляется ощущение, что под рукой находится жидкость, которая перемещается.
 Это обусловлено отсутствием у флегмоны капсулы, в результате чего гной скапливается в тканях. Единственным его ограничителем служат фасцилярные футляры.
Это обусловлено отсутствием у флегмоны капсулы, в результате чего гной скапливается в тканях. Единственным его ограничителем служат фасцилярные футляры.
При формировании хронической формы заболевания симптоматика может почти полностью отсутствовать. А вместо флуктуации на стопе обнаруживается инфильтрат с твердой деревянистой консистенцией. Кожа над флегмоной становится синюшной (см. фото).
Диагностические процедуры
Для постановки диагноза врачу необходимо собрать анамнез, осмотреть пациента и назначить диагностические процедуры.
Основные выводы делаются при осмотре и пальпации пораженного участка, тем не менее для подтверждения диагноза назначается:
- Анализ крови, если в нем повышен уровень СОЭ – это подтверждает наличие воспалительного процесса.
- Анализ содержимого флегмоны, для него из образования шприцем берется пункция, содержимое которой затем исследуется. Если в шприце находится густая желтоватая жидкость, это свидетельствует о наличии гноя.
- Исследование полученной жидкости для выявления возбудителя и назначения соответствующих лекарственных средств.
После точной постановки диагноза назначается терапия с помощью лекарственных препаратов или оперативного вмешательства.
Лечение и возможные последствия
Лечение воспаления мягких тканей стопы – процедура длительная и болезненная. Она включает в себя комплекс методов, среди которых основной – хирургическая операция. Для больных сахарным диабетом любое вмешательство в целостность тканей опасно, поскольку процесс заживления происходит очень медленно и плохо.
Для проведения операции важно добиться снижения уровня сахара и поддерживать его на низком уровне в течение всего периода восстановления. Для этого обычно применяют повышенные дозы инсулина, в том числе людям, страдающим вторым типом диабета.
 Сама операция происходит под общим наркозом. Врач делает разрез тканей в месте локализации гноя, убирает его, а вместе с ним и отмершие ткани. Затем устанавливает дренаж, не накладывая швов.
Сама операция происходит под общим наркозом. Врач делает разрез тканей в месте локализации гноя, убирает его, а вместе с ним и отмершие ткани. Затем устанавливает дренаж, не накладывая швов.
Рана восстанавливается вторичным натяжением.
Операция сложная, поскольку на стопе находится большое количество кровеносных сосудов, нервных окончаний и сухожилий.
Хирургу важно не повредить их, но при этом полностью очистить рану.
В процессе заживления дренаж регулярно меняется, а рана обрабатывается антисептиками и антибиотиками для снижения риска нового заражения и устранения отеков и воспаления.
Ногу, как правило, на несколько недель фиксируют, чтобы пациент не мог повредить срастающиеся ткани, а процесс их восстановления прошел правильно.
Параллельно применяется медикаментозное лечение, включающее прием:
- Антибиотиков, сначала это средства широкого спектра действия, направленные на снятие воспаление и предупреждение новых инфекций, затем применяются более направленные препараты, действующие на конкретный вид микроорганизмов, спровоцировавший флегмону.
- Анальгетики, их применяют для уменьшения послеоперационных болей и скорейшего восстановления пациента. Они могут применяться в виде инъекций, мазей или таблеток.
- Противотоксичных препаратов, назначаемых в виде капельниц, содержимое которых очищает организм от продуктов жизнедеятельности микробов.
- Общеукрепляющих средств, в этом качестве выступают иммуностимулирующие препараты и витаминно-минеральные комплексы, повышающие общий тонус организма.
Полное восстановление занимает несколько месяцев, в течение которых рана заживает и ткани восстанавливаются. Больному, как правило, прописывают постельный режим, а для ноги возвышенное положение, чтобы происходил отток лишней жидкости.
Для ускорения заживления раны применяется метилурациловая мазь или гель Троксевазин. Мазь Ируксол и аналогичные средства, содержащие ферменты, применяют для удаления тканей, которые отмерли.
В случае плохого затягивания раны и больших дефектах применяют дермопластику, с помощью которой эти дефекты скрываются.
При необходимости могут применяться средства для поддержания в норме сердечно сосудистой системы. Также рекомендуется обильное питье, помогающее быстрее провести дезинтоксикацию.
После лечения пациенту необходимо носить ортопедическую обувь, которая исключит повторное проникновение инфекции в ткани.
В случае когда заболевание было обнаружено на начальной стадии, оперативное вмешательство может не потребоваться, если инфильтрат не сформировался. Тогда пациенту назначают компрессы с ртутной желтой мазью или тепловые процедуры.
При отсутствии лечения флегмона стопы может привести:
- К распространению инфекции на всю сосудистую систему ног и образования флебитов и тромбофлебитов.
- К распространению инфекции с током крови по всему организму, в результате чего возникает сепсис или инфекционно-токсический шок.
- К переходу гнойных процессов в костную ткань, что чревато развитием остеомиелита.
- К развитию гнойного и некротического процесса, распространению его по всей конечности и возникновению гангрены, для устранения которой необходима ампутация конечности.
Лечить такое заболевание, как флегмона, в домашних условиях самостоятельно нельзя. Это может привести к разрастанию инфекции и полной потере конечности, а в тяжелых случаях и к смерти.
Видео от эксперта:
Профилактические рекомендации
Профилактика развития флегмоны стопы включает несложные меры, которые необходимо соблюдать всем, особенно, людям, страдающим сахарным диабетом. В первую очередь им следует избегать различных травм конечностей, при появлениях ссадин обработать их дезинфицирующими средствами. А любое инфекционное заболевания лечить до полного выздоровления. Использовать удобную и практичную обувь, не вызывающую мозолей и натираний.
При этом важно контролировать уровень сахара в крови и не допускать его повышенных значений. В этом большую роль играет регулярный анализ крови на сахар и соблюдение диетотерапии.
Для нормализации кровообращения в нижних конечностях рекомендуется выполнять комплекс упражнений, который разрабатывается для каждого пациента индивидуально в зависимости от его физических возможностей.
Также важно укреплять иммунную систему за счет соблюдения норм здорового образа жизни и приема витаминных препаратов. Это поможет организму самостоятельно справляться с микробами, пытающимися проникнуть внутрь.
При первых появлениях признаков флегмоны необходимо сразу обратиться к врачу, который назначит терапию. Ни в коем случае не заниматься самолечением.
Что такое, особенности и лечение флегмоны нижних конечностей
Флегмона стопы – это острое воспалительное заболевание гнойного характера, при котором происходит неограниченное поражение подкожной жировой клетчатки. Патология может локализоваться в области нижних и верхних конечностей. Чаще поражаются подошвы, голени. Распространенной патологией хирургического профиля является флегмона левой стопы. При быстром течении болезни у пациентов может развиться сепсис.

Что такое флегмона и ее особенности
Провоцирующим фактором развития является наличие кожных повреждений. Имеющиеся дефекты эпидермиса позволяют патогенной или условно-патогенной микрофлоре проникнуть вглубь дермы до ее сетчатого слоя. В толщине кожного покрова происходит активный рост и размножение бактерий. Продукты их жизнедеятельности (эндо- и экзотоксины) оказывают цитопатическое действие на клетки кожи, вследствие формируется экссудат.
Болезнь является инфекционной патологией, склонной к распространению воспалительного процесса по кровеносным, лимфатическими путями и мышечно-фасциальным пространствам.
Для патологии характерны три главные черты:
- опасность для жизни;
- распространенность на голень;
- осложнения остеомиелитом.
Выделяют варианты распределения гноя по стопе:
- Дистально (отдаленно от места инфильтрации) – в данном направлении инфекция поражает все существующие фасциальные пространства подошвенной части и иногда переходит на фаланги пальцев. Гнойный экссудат в данном случае проходит по комиссуральным отверстиям и по каналам мышц, располагающихся между пальцев.
- Проксимально (к верху от места инфильтрации) – в этом направлении нагноение возникает исключительно в переднем костно-фиброзном влагалище голени. Инфильтрат располагается в пяточном и лодыжковом каналах соединяясь с глубоким фасциальным пространством.
Важной особенностью данной патологии является широта поражения конечности в медиальной, срединной и латеральной ориентациях. Медиально (внутрь) ихор (продукт распада тканей) распределяется вдоль сухожилия, отвечающего за сгибание большого пальца, к медиальному фасциальному пространству. Срединно инфекция двигается по направлению всех близлежащих областей стопы. Латерально (кнаружи) воспалительный выпот направляется по сухожилию сгибателей пальцев до латерального фасциального пространства.
Причины и симптомы
Этиология развития болезни:
- В результате производственной или бытовой травмы. (колотые, рваные раны, ссадины, ушибы, надрывы заусенец, укусы, другие повреждения кожного покрова). Важно учесть, что развитие гнилостного процесса обусловлено попаданием в рану определенных бактерий или их штаммов.
- В результате попадания патогенных микроорганизмов, таких как:
- Стафилококки (золотистый).
- Стрептококки.
- Энтерококки.
- Синегнойная палочка.
- В результате инфицирования протеем.
- В качестве осложнения других воспалительных патологий (абсцесс, остеомиелит, панариций).
- Во время проведения инъекций лекарственных средств формируются постинъекционные инфильтраты, которые появляются из-за нарушения правил выполнения инъекций.
В группу риска относятся пациенты, имеющие сопутствующие заболевания:
- сахарный диабет;
- авитаминоз;
- нарушение кровообращения;
- снижение защитных сил организма, иммунодефициты.

Клинические проявления возникают в продромальный период и длятся до трех суток. К симптомам относят:
- Увеличение припухлости и отечности на тыльной части стопы в течение двух дней. Припухлость представляет плотный инфильтрат, со временем становящийся мягким от центра к периферии.
- Формирование разлитого покраснения (цвет свеклы), гипертермии.
- Болезненные ощущения во время врачебной пальпации.
- Острая боль при активном или пассивном движении ноги.
- Нарушение двигательной функции, уменьшение объема движений.
Характерны все признаки интоксикации больного: появление постоянной высокой температуры (до 40 ℃), головная боль, слабость, недомогание, отсутствие аппетита.
При глубоком расположении инфильтрата может отсутствовать покраснение и припухлость. Для срединных экссудатов характерна болезненность при надавливании на всем протяжении подошвы, даже у пятки.
Виды флегмон нижней конечности
По данным ВОЗ, флегмона нижней конечности классифицируется по различным критериям. Деление проводят в зависимости от причины возникновения заболевания, локализации, по характеру экссудата.
Исходя из причины:
- Первичные (идиопатические) – возникают в результате попадания патогенных микробов в рану и активного их размножения в ней.
- Вторичные – возникают, как усугубление инфекций (хронических и острых).
В зависимости от локализации:
- поверхностные – нагноению подвергается поверхностная клетчатка и ткани;
- глубокие – воспаление локализуется в нижних слоях тканей;
- подкожные;
- подфасциальные;
- межмышечные.
В связи с характером экссудата, выделяют формы:
- гнойная;
- гнойно-геморрагическая;
- гнилостная.
На подошве выделяют виды воспалений:
- тыльные субфасциальные;
- поверхностные (кожно-фасциальные);
- глубокие.
Среди подапоневротических воспалительных инфильтратов различают:
- медиальные;
- латеральные;
- срединные;
- межкостные.
В международной классификации болезней 10-го пересмотра (МКБ – 10) флегмоны стопы относятся к болезням кожи и подкожной клетчатки (L00-L99) и им присвоен код L03.0.

Методы лечения
При лечении любых разлитых воспалений оперативный метод эффективен по сравнению с медикаментозным. Он позволяет предотвратить распространение инфекции.
Медикаментозная терапия основывается на приеме антибиотиков широкого спектра действия и обезболивающих средств. Пациентам назначают антибактериальные препараты фармакологических групп:
- полусинтетические пенициллины;
- бета-лактамы;
- аминогликозиды.
Нужен соответствующий уход. Проводят дезинтоксикацию организма, физиотерапию и используют общие приемы, укрепляющие организм (полноценное питание, введение витаминов). Это актуально в послеоперационный период.
Оперативное лечение применяется при прогрессирующей форме патологии. Отсрочка хирургического вмешательства может привести к осложнениям и ухудшению состояния больного.
Основными целями операции являются:
- остановка распространения инфекции;
- обеспечение оптимальных условий для быстрого заживления раны;
- восстановление функции нижней конечности.
Проведение хирургического вмешательства предполагает:
- вскрытие инфильтрата;
- ревизия гнойной полости;
- удаление некротических тканей;
- дренирование раны;
- взятие экссудата на бактериальное исследование.
Вскрытие проводят под местной или общей анестезией. Разрез соответствует длине инфильтрата. Ревизия раны предполагает обнаружение затеков гноя, карманов и удаление инородных предметов. Этим стараются создать единую полость для лучшего оттока содержимого раны. Если необходимо, создают дополнительные разрезы для лучшего удаления экссудата.
Дренирование – беспрерывное удаление жидкого содержимого из полостей тела или раны. Его осуществляют пассивным и активным методами. Пассивный вариант заключается в рыхлой тампонаде полости гигроскопичным материалом, пропитанным антисептиком. Периодически необходимо производить замену материала, чтобы обеспечить постоянный отток содержимого раны. Активное дренирование осуществляют путем использования нескольких силиконовых, полихлорвиниловых или резиновых трубок. Обеспечивают герметичность полости путем наложения нескольких швов. Это позволит осуществлять активную аспирацию экссудата. Происходит постоянное промывание полости антисептиком, что предотвращает повторное нагноение.
Возможные осложнения и профилактические меры
В случае отсутствия соответствующего лечения возможно развитие осложнений:
- остеомиелит;
- лимфангиит;
- тромбофлебит;
- тендовагинит;
- сепсис.
Чтобы избежать последствий развития флегмоны левой или правой ступней, рекомендуется соблюдать следующие рекомендации:
- обрабатывать полученные травмы антисептиками и санировать их;
- вовремя лечить острые инфекционные процессы на ступнях;
- стараться избегать травмирующих факторов.
Профилактикой является строгое соблюдение правил личной гигиены и прохождение плановых осмотров в поликлинике.