Тромбоэмболия легочной артерии
Пользователи протокола: врачи скорой помощи, врачи общей практики, терапевты, кардиологи, интервенционные кардиологи, ангиохирурги, кардиохирурги, онкологи, травматологи-ортопеды, акушер-гинекологи, химиотерапевты, анестезиологи-реаниматологи, врачи функциональной диагностики.
Категория пациентов: взрослые.
Шкала уровня доказательности:
Классы рекомендаций
| Классы рекомендаций | Определение | Предлагаемая формулировка |
| Класс I | Доказано, что данный вид лечения или диагностики полезен и эффективен. | Рекомендуется /показан |
| Класс II | Существуют противоречивые доказательства и/или мнения о пользе/эффективности данного вида лечения или диагностики. | |
| Класс IIa | Преобладают доказательства/мнения, свидетельствующие о пользе/эффективности. | Целесообразно применять |
| Класс IIb | Существующие доказательства/мнения в меньшей степени подтверждают пользу/эффективность данного вида лечения | Можно применять |
| Класс III | Доказано или достигнуто соглашение, что данный вид лечения или диагностики не полезен/не эффективен, а в некоторых случаях может быть вреден. | Не рекомендуется |
| Уровень доказанности А | Данные многочисленных рандомизированных клинических исследований или мета-анализов. |
| Уровень доказанности B | Данные одного рандомизированного клинического исследования или крупных нерандомизированных исследований |
| Уровень доказанности C | Согласованное мнение экспертов и/или небольшие исследования, ретроспективные исследования, регистры |
Тромбоэмболия легочной артерии: факторы риска
Факторы риска тромбоэмболия легочной артерии подразделяют на две группы: связанные с пациентом и внешние. Как правило, первая группа является постоянной, а вторая – временной. Также, в зависимости от вероятности развития ТЭЛА при наличии того или иного фактора предрасполагающие факторы делят на три группы: высокого, умеренного и низкого риска.
Несмотря все вышесказанное, среди основных причин возникновения ТЭЛА выделяют следующие:
- перелом шейки бедра;
- эндопротезирование тазобедренного и коленного сустава;
- обширная хирургическая операция или травма;
- хроническая сердечная и дыхательная недостаточность;
- ограничение движений в положении сидя (длительные авиаперелеты, поездки на автомобилях);
- злокачественные новообразования;
- гормонотерапия и прием оральных контрацептивов;
- сепсис;
- ожирение;
- беременность и послеродовое состояние;
- варикозное расширение вен;
- врожденная или приобретенная тромбофилия.
Причины ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска
Факторы риска тромбозов вен и ТЭЛА — это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования — некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
Патогенез тромбоэмболии легочной артерии
В основе патогенеза лежит механизм венозного тромбоза. Тромбы в венах образуются вследствие снижения скорости венозного кровотока из-за выключения пассивного сокращения венозной стенки при отсутствии мышечных сокращений, варикозном расширении вен, сдавлении их объёмными образованиями. На сегодняшний день врачи не могут поставить диагноз расширение вен малого таза (у 40% больных). Венозный тромбоз может развиваться при:
- нарушении свертывающей системы крови — патологическом или ятрогенном (полученном в результате лечения, а именно при приёме ГПЗТ);
- повреждении сосудистой стенки вследствие травм, оперативных вмешательств, тромбофлебита, поражения её вирусами, свободными радикалами при гипоксии, ядами.
Тромбы могут быть обнаружены с помощью ультразвука. Опасными являются те, которые прикреплены к стенке сосуда и двигаются в просвете. Они могут оторваться и с током крови переместиться в лёгочную артерию. [1]
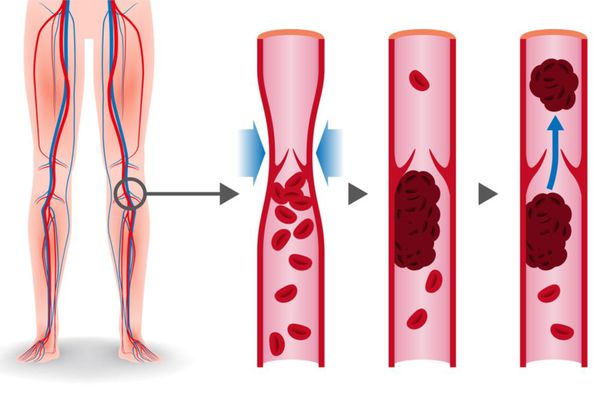
Гемодинамические последствия тромбоза проявляются при поражении свыше 30-50% объёма лёгочного русла. Эмболизация сосудов лёгких приводит к повышению сопротивления в сосудах малого круга кровообращения, повышению нагрузки на правый желудочек, формированию острой правожелудочковой недостаточности. Однако тяжесть поражения сосудистого русла определяется не только и не столько объёмом тромбоза артерий, сколько гиперактивацией нейрогуморальных систем, повышенным выбросом серотонина, тромбоксана, гистамина, что приводит к вазоконстрикции (сужению просвета кровеносных сосудов) и резкому повышению давления в лёгочной артерии. Страдает перенос кислорода, появляется гиперкапния (увеличивается уровень содержания углекислого газа в крови). Правый желудочек дилятируется (расширяется), возникает трикуспидальная недостаточность, нарушение коронарного кровотока. Снижается сердечный выброс, что приводит к уменьшению наполнения левого желудочка с развитием его диастолической дисфункции. Развивающаяся при этом системная гипотензия (снижение артериального давления) может сопровождаться обмороком, коллапсом, кардиогенным шоком, вплоть до клинической смерти.
Возможная временная стабилизация артериального давления создает иллюзию гемодинамической стабильности пациента. Однако через 24-48 часов развивается вторая волна падения артериального давления, причиной которой являются повторные тромбоэмболии, продолжающийся тромбоз вследствие недостаточной антикоагулянтной терапии. Системная гипоксия и недостаточность коронарной перфузии (прохождения крови) обусловливают возникновение порочного круга, приводящего к прогрессированию правожелудочковой недостаточности кровообращения.
Эмболы небольшого размера не ухудшают общего состояния, могут проявляться кровохарканьем, ограниченными инфаркт-пневмониями. [5]
Статистика заболеваемости и смертности ТЭЛА

Статистические данные говорят о том, что ежегодно от тромбоэмболии легочной артерии умирает около 0,1% населения планеты. По частоте летальных исходов эта патология уступает лишь ишемической болезни сердца, инсультам и некоторым онкологическим заболеваниям.
Основная причина смертности при тромбоэмболии легочной артерии – поздняя постановка диагноза. Около 90% больных не получают необходимого лечения на ранних стадиях этого острого состояния.
Трудность диагностики тромбоэмболии заключается в том, что это состояние может маскироваться под большое количество заболеваний сердца и легких. Многие пациенты начинают получать терапию от инфаркта или бронхиальной астмы. В результате теряется драгоценное время.
Еще одна опасность тромбоэмболии легочной артерии – это внезапность. Она поражает не только пациентов с сердечно-сосудистыми заболеваниями, но и женщин во время родов, практически здоровых людей после травм. Чаще всего после установления диагноза ТЭЛА удается спасти лишь 70% пациентов. Но если патология была своевременно диагностирована и начато оптимальное лечение, то этот показатель может увеличиться до 98% процентов.
Классификация ТЭЛА
Международная классификация, разработанная Европейским кардиологическим обществом в 2000 году, предусматривает выделение 2 основных групп ТЭЛА — массивной и немассивной.
ТЭЛА расценивается как массивная, если у пациентов развиваются явления кардиогенного шока и/или гипотензия (снижение систолического АД ниже 90 мм рт.ст. или снижение на 40 мм рт.ст. и более от исходного уровня, которое длится более 15 минут и не связано с гиповолемией, сепсисом, аритмией). Массивная ТЭЛА развивается при обструкции сосудистого русла легких более 50 %.
Немассивная ТЭЛА диагностируется у пациентов со стабильной гемодинамикой без выраженных признаков правожелудочковой недостаточности. Немассивная ТЭЛА развивается при обструкции сосудистого русла легких менее 50 %.
Среди пациентов с немассивной ТЭЛА при условии выявления признаков гипокинезии правого желудочка (при проведении эхокардиографии) и стабильной гемодинамики выделяется подгруппа — субмассивная ТЭЛА. Субмассивная ТЭЛА развивается при обструкции сосудистого русла легких не менее 30 %.
По остроте развития выделяют следующие формы ТЭЛА:
— острая — внезапное начало, боль за грудиной, одышка, снижение артериального давления, признаки острого легочного сердца, возможно развитие обструктивного шока;
— подострая — прогрессирование дыхательной и правожелудочковой недостаточности, признаки тромбинфарктной пневмонии;
— хроническая, рецидивирующая — повторные эпизоды одышки, признаки тромбинфарктной пневмонии, появление и прогрессирование хронической сердечной недостаточности с периодами обострений, появление и прогрессирование признаков хронического легочного сердца.
