Острый панкреатит: особенности течения болезни, диета и лечение
Острый панкреатит — это воспаление тканей поджелудочной железы, одним из главных признаков которого является острая боль в животе 1 . Это достаточно тяжелое заболевание, которое требует обращения к врачу и безотлагательного лечения.
В противном случае резко возрастает риск развития некроза, формирования кист, абсцессов и других осложнений.
Читать новости
Острый панкреатит – состояние, требующее неотложного лечения. Если квалифицированная помощь не оказана вовремя, возможно развитие угрожающего жизни состояния – панкреонекроза.
Принято считать, что панкреатит чаще всего развивается у людей, злоупотребляющих алкоголем. Это не так. Если человек выпивает алкоголь регулярно изо дня в день, поджелудочная железа адаптируется к этому воздействию, а для возникновения воспаления нужен серьёзный толчок. Чаще всего панкреатит развивается как раз у тех, кто выпил недоброкачественный алкоголь. Частая история: с острой болью в животе, которая потом оказывается панкреатитом, в стационар поступает молодой человек, который где-то развлекался, что-то отмечал и в какой-то момент выпил неизвестный алкогольный напиток.
- Механизм развития панкреатита
Секрет поджелудочной железы содержит ферменты, облегчающие переваривание пищи, и является агрессивным веществом. Воспаление начинается из-за того, что поджелудочной железе внезапно требуется выработать большое количество секрета. Это происходит, когда в ЖКТ поступают определённые продукты: человек съел жирную пищу, или выпил алкоголь – или съел жирное и запил алкоголем. Главный панкреатический проток открывается в ампулу большого дуоденального сосочка. В нее же открывается и общий желчный проток. Сфинктер дуоденального сосочка (сфинктер Одди) дозирует выброс секрета в двенадцатиперстную кишку. Если секрета поджелудочной железы внезапно выделилось много, а выйти в кишку он не может из-за того, что сфинктер открывается не так часто – поджелудочная железа переполняется секретом и развивается ее воспаление. Железа делится на головку, перешеек, тело и хвост. Воспаление начинается с головки поджелудочной железы — с её начальных отделов.
Первый симптом острого панкреатита – боль в эпигастральной области – в районе солнечного сплетения. Боль не острая, но постоянная, ноющая, тянущая. Она носит надсадный, давящий характер. Пациент не может найти такое положение тела, которое бы облегчило ситуацию. Эта боль часто иррадиирует в спину, в поясницу. Развиваются диспептические явления – тошнота, рвота, многократный жидкий стул. Из-за болевого шока возникает тахикардия, снижается артериальное давление, появляется холодный липкий пот.
Ситуация, когда у пациента развиваются вышеперечисленные симптомы – экстренная. Если вы обнаружили у себя симптомы острого панкреатита, не нужно самостоятельно принимать лекарства. Также не нужно думать, что это «голодные» боли, и заедать их, надеясь на облегчение. Лучше не станет, станет только хуже. Следует немедленно вызвать скорую помощь или обратиться в экстренное отделение больницы.
Ильинская больница круглосуточно готова к оказанию экстренной помощи пациентам с острым панкреатитом. В первую очередь будет проведено ультразвуковое исследование брюшной полости, позволяющее выявить отек поджелудочной железы, расширение главного панкреатического протока. Для уточнения диагноза проводится компьютерная томография органов брюшной полости. Оперативно выполняется биохимический анализ крови, позволяющий подтвердить, что у пациента действительно есть панкреатит (повышается амилаза).
Острый панкреатит – заболевание хирургическое, терапевты им не занимаются. Если пациент с острым панкреатитом вовремя обратился в Ильинскую больницу, то его госпитализируют в стационар и немедленно начинают терапию, задача которой — уменьшить отек ткани поджелудочной железы. Применяются специальные противовоспалительные препараты и спазмолитики.
Одно из самых грозных осложнений острого панкреатита – панкреонекроз. Вследствие воспаления, отёка и нарушения кровоснабжения возникает некроз тканей поджелудочной железы. В результате некроза секрет поджелудочной железы начинает поступать в брюшную полость и всасываться брюшиной. Кроме этого, он воздействует на стенки кровеносных сосудов, вызывая эрозивное кровотечение. Панкреонекроз — угрожающее жизни состояние, которое требует немедленного хирургического вмешательства.
- Эндоскопическая операция при остром панкреатите
Если, начав консервативную терапию, врач на контрольном УЗИ видит, что отёк не уменьшился, если биохимические анализы крови показывают, что амилаза не снижается, самочувствие пациента не улучшается – значит, проведение консервативной терапии не даёт ожидаемых результатов и есть риск развития панкреонекроза. В такой ситуации хирурги Ильинской больницы выполняют эндоскопическую операцию. Через рот в просвет двенадцатиперстной кишки заводится специальный тонкий и гибкий эндоскоп – дуоденоскоп. Через большой дуоденальный сосочек хирург заводит в главный панкреатический проток стент. Как только стент установлен, секрет поджелудочной железы снова сможет поступать прямо в двенадцатиперстную кишку. Давление в протоке снижается, уменьшается отёк в железе, развитие панкреонекроза исключается. Отек поджелудочной железы серьезно затрудняет эти деликатные манипуляции, от хирурга требуется филигранное владение эндоскопической техникой.
- Лапароскопическая операция при панкреонекрозе
Если у пациента развился панкреонекроз, хирурги Ильинской больницы выполняют экстренную малоинвазивную операцию. Через три небольших разреза (10 мм) в брюшную полость вводятся лапароскоп и хирургические манипуляторы. Камера эндоскопа позволяет осмотреть поджелудочную железу под большим увеличением и выявить очаги некроза. Некротизированные участки поджелудочной железы удаляются, устанавливаются дренажи для отвода панкреатического сока из брюшной полости наружу.
- Пункционные методики при остром панкреатите
При остром панкреатите секрет поджелудочной железы и другие жидкости скапливаются в забрюшинном пространстве, ухудшая состояние пациента. При наличии показаний, хирурги Ильинской больницы проводят малоинвазивное вмешательство – пункцию с установкой дренажей. Пункция проводится под контролем УЗИ. Дренажи эвакуируют излишек поджелудочного секрета, что облегчает состояние пациента, улучшает эффект от консервативной терапии и позволяет избежать большего объема хирургического вмешательства.
Пациенты с острым панкреатитом и панкреонекрозом нуждаются в длительном стационарном лечении, направленном на ликвидацию воспалительного процесса в железе. Все палаты стационара Ильинской больницы одно- или двухместные. Никаких препятствий для посещения пациента родственниками в Ильинской больнице нет, посещение – круглосуточное. Все жизненно важные показатели пациента (пульс, давление, сатурация кислорода и др.) контролируются специальными мониторами и фиксируются электронной системой. Узнать больше.
После выписки из стационара динамическое наблюдение за пациентом осуществляет его семейный врач в сотрудничестве с оперировавшим хирургом и другими специалистами.
Материалы и методы
В основу работы положены данные 534 УЗ-исследований у 278 пациентов с острым панкреатитом, находившихся на лечении в городской клинической больнице N 9 за период 1992-1995 гг. Исследования проводились с помощью ультразвукового сканера, оснащенного конвексным датчиком 3,5 МГц и секторным — 5 МГц.
На основе наших наблюдений выявлены следующие сонографические особенности острого панкреатита:
Изменения непосредственно в поджелудочной железе:
- увеличение размеров поджелудочной железы (рис. 1) — отмечено в 88% случаев. Нормальные размеры поджелудочной железы: головка 3-4,5 см; тело 2,5 — 3 см; хвост 3-4 см;
- нечеткость контуров — 90,6% случаев;
- увеличение расстояния между задней стенкой желудка и передней поверхностью поджелудочной железы свыше 3 мм и достигающее 10 — 20 мм, что характеризует отек парапанкреатических тканей, отмечено в 53% наблюдений (рис. 1);
- изменение эхогенности железы: повышение — 85,6% случаев (рис. 2); нормальная — 8,6% случаев; понижение — 5,8% случаев.
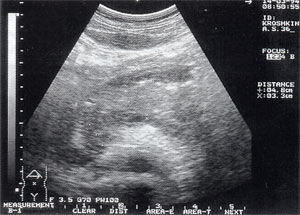
Рис. 1. Острый панкреатит, деструктивная форма. Увеличение размеров поджелудочной железы, нечеткость контуров, увеличение расстояния между задней стенкой желудка и поджелудочной железы.
Рис. 2. Острый панкреатит, повышение эхогенности поджелудочной железы (по сравнению с эхогенностью печени).
Изменения в брюшной полости, являющиеся косвенными признаками острого панкреатита и относящиеся к его осложнениям:
Оментобурсит (рис. 3) встречается в 28,4% случаев (из них 48% у мужчин и 52% у женщин). Некоторые авторы обозначают эту патологию как «псевдокиста поджелудочной железы». Отмечен объем таких образований от 5мл (малые объемы необходимо дифференцировать с сосудистыми аневризмами) до 3 л и более. Скорость формирования оментобурсита при остром панкреатите от 2 — 4 дн. от начала заболевания до 2 — 4 нед. При ультразвуковом исследовании оментобурсит представлен в виде анэхогенного образования с четкими контурами, неправильной или округлой формы, чаще с однородной структурой, с толщиной стенок 0,2 — 0,4 см. При эхографическом мониторинге утолщение стенки до 0,5 — 1,0 см с появлением неоднородности структуры следует расценивать как сонографический признак абсцедирования.
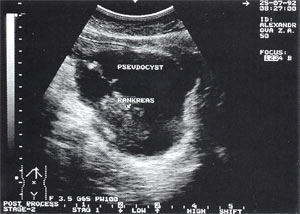
Рис. 3. Псевдокиста поджелудочной железы при остром панкреатите в виде анэхогенного образования с четкими контурами, однородной структурой, с наличием гиперэхогенных включений (детрит поджелудочной железы).
Свободная жидкость в брюшной полости — отмечена в 18% случаев (рис. 4), из них 80% у мужчин и 20% у женщин. Жидкость в объеме до 100 мл определяется только в одной анатомической области ( чаще в малом тазу), более 100 мл — по боковым каналам и в других отделах брюшной полости. В первые дни развития острого панкреатита жидкость гомогенная, после 6-12 сут. часто структура неоднородная из-за «нитевидных» включений (как правило, фибрин).
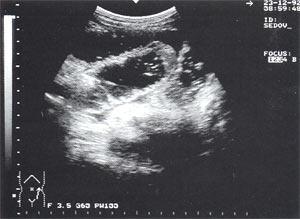
Рис. 4. Расширенные петли тонкого кишечника до 3,5 см, заполненные жидким содержимым на фоне свободной жидкости в брюшной полости.
Билиарная гипертензия — встречается в 13% случаев, из них 25% у мужчин и 75% у женщин. При эхографии отмечается расширение внутрипеченочных желчных протоков, общего печеночного протока и общего желчного протока. При отсутствии холедохолитиаза билиарная гипертензия как правило наблюдается при очаговом панкреонекрозе в области головки поджелудочной железы.
Инфильтраты брюшной полости — обнаруживаются в 5,4% случаев (рис. 5, 6), в том числе 64% у мужчин и 36% у женщин. Как правило, инфильтрируется большой сальник (оментит), визуализирующийся в виде образования повышенной эхогенности с нечеткими неровными контурами, неоднородной структурой, с участками пониженной эхогенности, которые могут свидетельствовать о формировании в нем абсцессов. Размеры инфильтратов от 5 до 15 — 20 см.
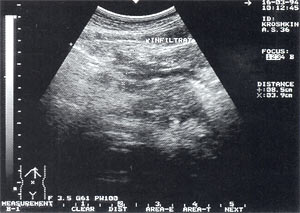
Рис. 5. Инфильтрат в брюшной полости в проекции большого сальника — представлен образованием неправильной формы с нечеткими контурами, неоднородной структурой, с наличием гипер- и гипоэхогенных участков. Размер инфильтрата 8,5 х 3,9 х 5,3см.
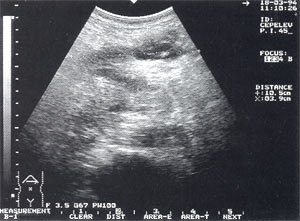
Рис. 6. Инфильтрат в проекции большого сальника с анэхогенным включением до 4 см (абсцедирование).
Забрюшинные флегмоны — встречаются в 4,3% случаев (рис. 7), из них 67% у мужчин и 33% у женщин. В 95% случаев диагностирована левосторонняя локализация флегмоны, которая определялась в виде анэхогенного или гипоэхогенного образования чаще щелевидной или овальной формы. Как правило, причиной развития данного осложнения является распространение панкреатического секрета по забрюшинному пространству из псевдокисты, иногда доходящее до паховой области. Панкреатогенный паранефрит можно рассматривать как вариант забрюшинной флегмоны.
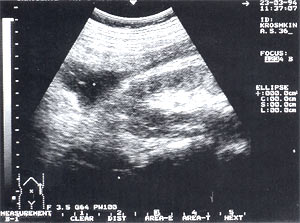
Рис. 7. Забрюшинная флегмона слева — анэхогенное образование неправильной формы с нечеткими контурами. Сканирование проведено из левой поясничной области.
Гидроторакс — встречается в 2,2% случаев, одинаково часто у мужчин и женщин, с преимущественно левосторонней локализацией.
Тромбоз в системе воротной вены — отмечается в 1,5% случаев (рис. 8 а, б) и достаточно хорошо может быть определен, по нашему мнению, без допплеровского исследования. При признаках портальной гипертензии обязательно должно выполняться прицельное ультразвуковое исследование сосудов системы воротной вены. Тромбы могут быть одиночными и множественными. Они локализуются как в самой воротной вене, так и в селезеночной и верхнебрыжеечной венах.
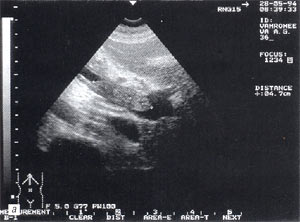
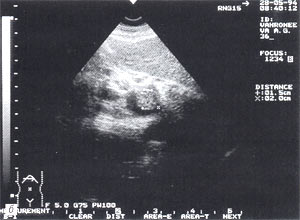
Рис. 8. Тромбоз воротной вены. Просвет вены полностью обтурирован изоэхогенным образованием с четкими контурами, неоднородной структурой, длиной до 4,7 см (а — cагиттальный срез, б — поперечный срез).
Парез кишечника — встречается в 1,4% случаев (см. рис. 4), из них 75% у мужчин и 25% у женщин. Характеризуется расширением петель тонкого кишечника до 3 — 5 см с заполнением их жидким содержимым и регистрируемой «маятникообразной» перистальтикой.
Гидроперикард — встречается в 0,4% случаев.
Восходящий медиастенит, отмечаемый другими авторами, нами не наблюдался.
Абсцессы поджелудочной железы — встречаются как правило на фоне уже имеющихся ультразвуковых признаков хронического панкреатита.
Разрывы псевдокист поджелудочной железы при ультразвуковой диагностике наблюдались у 2 больных (0,7%).
Кровоизлияние в псевдокисту поджелудочной железы с формированием организованной гематомы (рис. 9) отмечено у 1 пациента (0,35%).
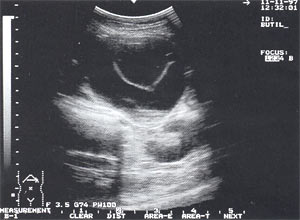
Рис. 9. Псевдокиста поджелудочной железы в виде анэхогенного образования с четкими контурами, в котором определяется другое анэхогенное образование с капсулой 0,2 — 0,3 см (на операции — псевдокиста с организовавшейся гематомой).
Псевдокисты поджелудочной железы с атипичной локализацией (в печени, селезенке, перидуоденально и т.д.) выявлены у 2 больных — 0,7% (рис. 10).
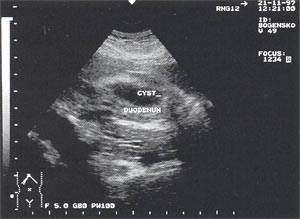
Рис. 10. Атипично расположенная псевдокиста поджелудочной железы (парадуоденально) в виде анэхогенного образования округлой формы с четкими контурами, однородной структурой, размером до 4,5 см, расположенного рядом с двенадцатиперстной кишкой.
Инфаркты селезенки (1 больная — 0,35%) — на фоне тромбоза воротной вены с портальной гипертензией.
Разрывы селезенки вследствие портальной гипертензии (нами не наблюдались).
Панкреатогенные паранефриты — обнаружены у 2 пациентов, что составило 0,7% (рис. 11).
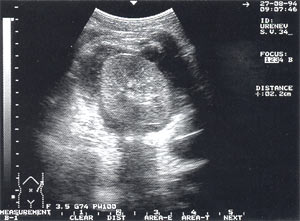
Рис. 11. Левосторонний панкреатогенный паранефрит, визуализирующийся в виде жидкостного образования, окружающего почку со всех сторон. Поперечный срез.
Классификация
В зависимости от того, какие повреждающие механизмы лидируют в патогенезе, выделяют жировую, геморрагическую и смешанную формы панкреонекроза.
- Жировая форма. Если преобладает повышение активности липазы, происходит разрушение жировой ткани поджелудочной железы. Липаза попадает за пределы панкреатической капсулы, вызывая появление очагов некроза в большом и малом сальнике, листках брюшины, брыжейке, внутренних органах. Жировая форма панкреонекроза обычно оканчивается развитием тяжелейшего химического асептического перитонита, полиорганной недостаточности.
- Геморрагическая форма. В случае же преобладания микроциркуляторных нарушений развивается спазм сосудов поджелудочной железы, приводящий к быстрому нарастанию отека паренхимы. В течение нескольких часов или дней токсемия постепенно приводит к парезу сосудистой стенки, расширению сосудов и замедлению кровотока в тканях железы. Все это способствует повышенному тромбообразованию, а в дальнейшем – развитию ишемического некроза. Активация эластазы вызывает разрушение сосудистой стенки сначала в толще поджелудочной железы, затем и в других органах. В конечном итоге это ведет к геморрагическому пропитыванию панкреас, кровоизлияниям во внутренние органы и забрюшинную клетчатку. Признаком геморрагического панкреонекроза является выпот в брюшную полость с примесью крови.
- Смешанная форма. Если активность эластазы и липазы находятся примерно на одном уровне, развивается смешанная форма панкреонекроза. В этом случае явления жирового некроза и геморрагической имбибиции выражены одинаковы. При панкреонекрозе также значительно повышается уровень альфа-амилазы, однако в патогенезе этот факт не играет никакой роли. Измерение уровня амилазы имеет только клиническое значение.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Лечение панкреатитов

Лечение панкреатитов может быть консервативным и оперативным. В большинстве случаев можно обойтись консервативными мерами, не прибегая к оперативному вмешательству. Лечение направлено на:
- устранение симптомов панкреатита;
- защиту паренхимы от повреждения;
- восстановление функций поджелудочной железы;
- улучшение пищеварения;
- устранение дегидратации, гиперферментемии и эндогенной интоксикации;
- профилактику и устранение осложнений.
Спазмолитики
Противорвотные средства
Антациды
Это средства, снижающие кислотность желудочного сока. Чем меньше соляной кислоты, тем больше воды и бикарбонатов. В итоге панкреатический сок не загустевает, и камни не формируются. Кроме того, снижение кислотности предотвращает преждевременную активацию ферментов поджелудочной железы и аутолиз паренхимы. В качестве антацидов используются обволакивающие средства. Антацидное действие оказывают холинолитики, блокаторы Н2-рецепторов гистамина, а также ингибиторы протонной помпы.
Пищеварительные ферменты
Содержат синтетические аналоги панкреатических ферментов. Используются в качестве заместительной терапии при диспепсиях.
Растворы для внутривенного введения
Внутривенные капельные введения растворов (инфузии) – отличный способ борьбы с дегидратацией, интоксикацией и гиперферментемией.
Ингибиторы протеолиза
Их тоже вводят внутривенно капельно в растворенном виде. Протеолиз – это ферментативное расщепление белков. Таким образом, эти средства снижают протеолитическую активность ферментов поджелудочной железы, и тем самым защищают паренхиму. Кроме того, ингибиторы протеолиза улучшают свертывание крови, и предотвращают появление геморрагий в паренхиме.
Антибиотики
Медикаментозному лечению сопутствует лечебно-охранительный режим. На время обострения его можно сформулировать тремя правилами: холод, голод, и покой. Желательно полностью отказаться от приема пищи, на живот прикладывать пузырь со льдом или нечто подобное, а физическую активность свести к минимуму, и больше лежать.
В дальнейшем по мере затихания панкреатита допускается щадящая диета №5 по Певзнеру. Это легкоусваиваемая дробно принимаемая пища с должным содержанием белков, углеводов и растительных жиров. Животные жиры сведены к минимуму. Острые блюда, специи, газированные напитки, спиртное – под запретом. Пациентам с хроническими панкреатитами в межприступный период рекомендовано ежегодное оздоровление на бальнеологических курортах.
К хирургическому вмешательству прибегают при упорных болях и диспепсии, а также при панкреонекрозе, свищах, гнойном воспалении паренхимы, и других осложнениях. В ходе операции удаляют деструктивно-воспалительные паренхиматозные очаги (некросеквестрэктомия).
Иногда возникает необходимость в резекции тела и хвоста железы. А при распространенной деструкции резекция может быть субтотальной, когда удаляют практически всю железу, оставляя только фрагмент головки, непосредственно примыкающей к дуоденум. Это очень серьезная операция. И последствия ее не менее серьезны. Полностью восстановить функцию поджелудочной железы невозможно. Такие пациенты нуждаются в трансплантации донорской паренхиматозной ткани.
